El objetivo de este estudio fue describir la práctica clínica actual de la preparación de los procedimientos de sedoanalgesia (SA) realizados en servicios de urgencias pediátricas (SUP) españoles.
Material y métodosEstudio multicéntrico, observacional y analítico prospectivo de los procedimientos de SA realizados a niños menores de 18 años en 18 SUP entre febrero del 2015 y enero del 2016.
ResultadosSe registraron 658 procedimientos de SA en 18 hospitales de España, la mayoría (90,7%) en mayores de 24 meses. El tipo de procedimiento fue: 57 (8,6%) analgesia simple, 44 (6,7%) sedación, 275 (41,8%) SA para procedimiento poco doloroso y 282 (42,9%) SA para procedimiento muy doloroso. Se solicitó consentimiento informado al 98,6%, siendo más frecuentemente escrito en el grupo de SA para procedimientos muy dolorosos (76,6%) que en procedimientos poco dolorosos o en analgesia simple (el 62,9 y el 54,4%, respectivamente, p<0,001). El personal que más frecuentemente realizó la SA fueron los pediatras de urgencias (64,3%), seguidos de los residentes de pediatría (30,7%). Los motivos de la SA más frecuentes fueron los traumatológicos (35,9%) y quirúrgicos (28,4%). El ayuno se valoró en el 81%. Se monitorizaron 480 (73%) niños, la mayoría de ellos con pulsioxímetro (95,8%). La estrategia farmacológica utilizada fue la administración de un fármaco de forma aislada en 443 (67,3%) de los casos, siendo más frecuente el óxido nitroso (50%) y una combinación de fármacos en 215 (32,7%), destacando la combinación midazolam/ketamina (46,9%).
ConclusiónLa mayoría de los procedimientos de SA analizados en este estudio han tenido una preparación correcta y acorde a las recomendaciones actuales.
The objective of this study was to describe the current practice regarding the preparation of the sedation-analgesia (SA) procedures performed in the paediatric emergency centres in Spain.
Material and methodsA multicentre, observational and prospective analytical study was carried out on the SA procedures that were performed on children under 18 years-old in 18 paediatric emergency departments between February 2015 and January 2016.
ResultsA total of 658 SA procedures were registered in 18 hospitals of Spain, most of them to children older than 24 months. The type of the procedure was: simple analgesia in 57 (8.6%), sedation in 44 (6.7%), SA for a not very painful procedure in 275 (41.8%), and SA for a very painful procedure in 282 (42.9%). Informed consent was requested in 98.6% of the cases. The written form was more frequently preferred in the group of patients that received SA for a very painful procedure (76.6%) in comparison to a painful procedure or to simple analgesia (62.9% and 54.4%, respectively, P<.001). The staff that most frequently performed the SA procedures were the paediatricians of the emergency departments (64.3%), followed by Paediatrics Residents (30.7%). The most frequent reasons for the SA were traumatological (35.9%) and surgical (28.4%). Fasting was observed in 81% of the cases. More than two-thirds (67.3%, n=480) children were monitored, the majority (95.8%) of them using pulse oximetry. The pharmacological strategy used was the administration of one drug in 443 (67.3%) of the cases, mostly nitrous oxide, and a combination of drugs in 215 (32.7%), especially midazolam/ketamine (46.9%).
ConclusionThe majority of the SA procedures analysed in this study have been carried out correctly and prepared in accordance with the current guidelines.
El dolor y el miedo al dolor provocan gran parte del sufrimiento que un niño padece cuando acude a un centro sanitario. Ambos pueden estar presentes en el niño a su llegada al centro sanitario o bien ser provocados o inducidos por pruebas diagnósticas o terapéuticas que precise el paciente1,2.
El dolor debe ser controlado de forma segura y eficaz, independientemente de la edad, la madurez o la severidad de la enfermedad por razones fisiológicas, morales, humanas y éticas3–5. Por otro lado, se sabe que el dolor no tratado desencadena consecuencias tanto fisiológicas como psicológicas, provocando más dolor en procedimientos futuros6.
Hasta hace pocos años, la gestión del dolor y la ansiedad en niños en los servicios de urgencias pediátricas (SUP) era uno de los aspectos más descuidados, por las propias características intrínsecas de los servicios de urgencias, dentro de la cual el tiempo es el principal determinante7. Sin embargo, en los últimos años se ha observado un aumento en el interés de los médicos encargados de las urgencias pediátricas para la proporción de una adecuada sedoanalgesia (SA) a sus pacientes2.
Hoy en día, la necesidad de sedación y analgesia se entiende como algo imprescindible; para su correcto manejo y para asegurar la seguridad de la intervención, se requiere, además del reconocimiento de una necesidad, la preparación de las personas implicadas para minimizar riesgos y afrontarlos adecuadamente3,4. En este aspecto, la formación del personal y el desarrollo de protocolos es imprescindible para proporcionar seguridad en los niños4.
En el año 2009 el Grupo de Trabajo de Analgesia y Sedación de la Sociedad Española de Urgencias de Pediatría elaboró el primer manual de analgesia y sedación en urgencias pediátricas y en el año 2015 implantó un registro nacional de los procedimientos de SA realizados en los distintos SUP.
ObjetivoEl objetivo de nuestro estudio fue analizar la preparación de los procedimientos de SA en 18 servicios de urgencias de pediatría de España, así como conocer las características de los pacientes sometidos a estos.
Material y métodosDiseño del estudioDiseñamos estudio multicéntrico, observacional y analítico prospectivo de los procedimientos de SA realizados durante un año en un SUP.
El estudio fue aprobado por los comités de ética e investigación local de cada centro participante y cumplía las normas de la declaración de Helsinki.
Se obtuvo el consentimiento informado de todos los padres o tutores de los pacientes incluidos en el estudio.
Población y lugar del estudioEl estudio fue llevado a cabo en 18 SUP adheridos al grupo de trabajo de Sedoanalgesia de SEUP (tabla 1) entre el 1 de febrero del 2015 y el 31 de enero del 2016.
Listado de servicios de urgencias pediátricas participantes
| Hospital | Ciudad |
|---|---|
| Hospital General Universitario Gregorio Marañon | Madrid |
| Hospital Universitario Niño Jesús | Madrid |
| Hospital universitario 12 de Octubre | Madrid |
| Hospital Universitario La Paz | Madrid |
| Hospital Virgen de Rocío | Sevilla |
| Hospital Virgen de la Macarena | Sevilla |
| Hospital Fundación Alcorcón | Alcorcón, Madrid |
| Hospital del Tajo | Aranjuez, Madrid |
| Hospital de San Agustín | Linares, Jaén |
| Hospital Rey Juan Carlos | Móstoles, Madrid |
| Complejo Universitario de Navarra | Pamplona |
| Hospital Río Hortega | Valladolid |
| Hospital Miguel Servet | Zaragoza |
| Hospital Universitario de Getafe | Getafe, Madrid |
| Complejo Asistencial Universitario de Salamanca | Salamanca |
| Hospital Clínico San Cecilio | Granada |
| Hospital Universitario de Basurto | Bilbao |
| Hospital Infanta Leonor | Madrid |
Se seleccionó a los niños que acudieron a alguno de los SUP participantes y se les realizó algún procedimiento de SA con anestésico disociativo, analgésico mayor y/o sedante.
Como criterios de inclusión se establecieron presentar entre 0 y 18 años de edad y haber firmado el consentimiento informado para participar al estudio por parte bien de los padres o tutores legales, y además por el propio paciente en el caso de ser mayores de 12 años.
Se excluyó a aquellos niños que no cumplieron los criterios de inclusión o bien que no quisieron firmar el consentimiento informado para la inclusión en el estudio.
Recogida de datosPor cada paciente participante en el estudio se rellenó un cuaderno de recogida de datos.
Cada centro codificó los cuadernos de datos con un código alfanumérico para guardar la confidencialidad de los pacientes.
De forma mensual, el investigador de cada centro participante enviaba de forma digital los datos de los procedimientos realizados en su centro, al investigador principal que fue quien tenía la custodia de la base de datos.
Se recogieron variables epidemiológicas, variables relacionadas con el paciente (clase funcional de la Sociedad Americana de Anestesiología [ASA]8, medicación de base, ayuno, ansiedad anticipatoria, grado de dolor pretratamiento, examen físico), variables relacionadas con la preparación del procedimiento de SA (motivo de la SA, tipo de procedimiento, monitorización, estrategia farmacológica utilizada, profesional que realiza la SA, petición de consentimiento informado y presencia de los padres durante el procedimiento).
Métodos de medidaEl tipo de procedimiento de SA se clasificó según situación clínica en analgesia simple (administración aislada de analgésico mayor para prevención del dolor ocasionado por procedimientos sin producir intencionadamente un estado de sedación), sedación (administración de fármacos sedantes o ansiolíticos para producir disminución del nivel de consciencia en grado variable con el objetivo de permitir colaboración del paciente ante un procedimiento no doloroso, como es una prueba de imagen) o SA (administración de analgésicos mayores y/o anestesia tópica/local combinado con un sedante o administración de anestésico disociativo para permitir que el paciente tolere un procedimiento desagradable y doloroso). Este último puede ser SA para procedimiento poco doloroso (p. ej., venopunción, punción lumbar, reparación de herida simple) o SA para procedimientos muy dolorosos (p. ej., reducción cerrada de fractura, cardioversión eléctrica)8.
El dolor fue medido con escalas validadas y adaptadas a la edad del paciente (escala observacional de dolor FLACC9, escala de caras de Wong Baker10 y escala numérica). La ansiedad anticipatoria se midió con una escala diseñada para valorar la ansiedad en relación con procedimientos cortos que utiliza 2 ítems, llanto y tensión muscular (Gronninger distress scale)11.
Análisis estadísticoLos datos recogidos fueron analizados mediante el programa SPSS versión 21.0.
Las variables categóricas se expresaron por sus frecuencias y porcentajes.
Las variables cuantitativas con distribución normal se expresaron con media y desviación estándar. El análisis de normalidad se estudió con la prueba de Shapiro-Wilk.
Para estudiar las diferencias entre medias se utilizaron pruebas paramétricas (t de Student y ANOVA) o pruebas no paramétricas (Mann-Whitney y Kruskal-Wallis).
La asociación entre variables cualitativas se estudió mediante la prueba de la chi al cuadrado de Pearson o exacta de Fisher. Para medir la fuerza de la asociación, se calcularon las odds ratios con sus correspondientes intervalos de confianza.
Se consideraron como estadísticamente significativos aquellos resultados con una p < 0,05.
ResultadosSe registraron 658 procedimientos de SA, entre el 1 de febrero del 2015 y el 31 de enero del 2016, de los cuales 404 (61%) eran varones. La edad media fue de 6,6 (DE 4 años), siendo 592 (90,7%) niños mayores de 2 años.
El 69% de los procedimientos se realizaron en día laboral. De estos, 311 (47,9%) se llevaron a cabo en horario de tarde, 254 (38,6%) en horario matutino y 89 (13,5%) en horario nocturno.
Las características de la evaluación previa a la SA de los niños incluidos se muestran en la tabla 2. Cabe destacar que 6 de los pacientes incluidos fueron clasificados como ASA III, de los cuales los 4 fueron manejados por pediatras de urgencias con formación adecuada para realizar procedimientos de SA en este tipo de pacientes.
Características de la evaluación del niño previo a la sedoanalgesia
| N (%) | |
|---|---|
| Clase funcional ASA: 593 total registrada (90%) | |
| I | 529 (80,4) |
| II | 56 (8,5) |
| III | 6 (0,9) |
| Antecedentes personales de interés: 656 total registrada (99%) | |
| Sin interés | 564 (80,4) |
| Patología pulmonar crónica | 22 (3,3) |
| Neurológicos | 21 (3,2) |
| Medicación de base: 658 total registrada (100%) | |
| No | 596 (90,6) |
| Tratamiento para el asma | 18 (2,7) |
| Antiepilépticos | 9 (1,4) |
| Antihistamínicos | 7 (1,1) |
| Psicofármacos | 6 (0,6) |
| Ayuno: 538 total registrada (81%) | |
| <1 h | 30 (4,6) |
| 1-2 h | 208 (31,6) |
| 2-3 h | 16 (2,4) |
| 3-4 h | 81 (12,3) |
| 4-6 h | 94 (14,3) |
| >6 h | 109 (16,6) |
| Examen físico: 652 total registrada (99%) | |
| Normal | 610 (93,6) |
| Riesgo potencial de complicación | 3 (0,5) |
| Dolor previo al procedimiento: 579 total registrada (88%) | |
| Sin dolor | 171 (29,5) |
| Dolor leve | 154 (26,6) |
| Dolor moderado | 162 (28) |
| Dolor intenso | 92 (15,9) |
ASA: American Society of Anesthesiologists.
El tiempo de ayuno fue valorado en 538 niños (81%). Se observaron tiempos de ayuno inferior a 2 h en el 50,9% de los niños a los que se realizó analgesia simple, el 46,2% de los de sedación, el 31,6% de los de SA para procedimiento muy doloroso y en el 25,5% de niños a los que se les realizaron procedimientos poco dolorosos, siendo estas diferencias solamente significativas entre los grupos de analgesia simple y SA para procedimientos poco dolorosos (p<0,01).
La ansiedad anticipatoria fue valorada en 608 niños (92%). En relación con la edad, y excluyendo el grupo de los pacientes que sentía pánico, observamos que, a menor edad, los pacientes presentaban mayor ansiedad anticipatoria, siendo esta una correlación débil (rho 0,18, p<0,01).
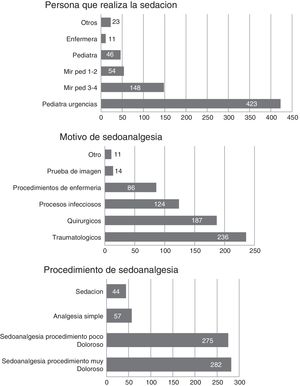
Los motivos de la SA, el tipo de procedimiento de SA y el profesional que realizó el procedimiento se muestran en la figura 1.
Las consultas más frecuentes que motivaron la realización de un procedimiento de SA se detallan en la tabla 3.
Motivo de sedoanalgesia
| N (%) | |
|---|---|
| Motivos Traumatológicos | |
| Reducción de fractura | 200 (84,7) |
| Reducción de luxación | 21 (8,9) |
| Artrocentesis | 15 (6,3) |
| Motivos quirúrgicos | |
| Sutura de herida | 92 (80,4) |
| Drenaje de absceso | 29 (15,5) |
| Cura de quemadura | 20 (10,7) |
| Extracción de cuerpo extraño | 18 (9,6) |
| Reducción fimosis/parafimosis | 7 (3,7) |
| Reducción hernia | 5 (2,7) |
| Reducción invaginación | 2 (1,1) |
| Desimpactación fecal | 2 (1,1) |
| Otros | 12 (6,4) |
| Procesos infecciosos | |
| Punción lumbar | 124 (100) |
| Procedimientos de enfermería | |
| Canalización de vena periférica/punción venosa | 63 (73,2) |
| Punción port–a-cath | 11 (12,8) |
| Sondaje vesical | 5 (5,8) |
| Prueba de imagen | 14 (100) |
| Otros | 11 (100) |
Estudiamos el tipo de procedimiento de SA realizado en función del profesional que lo realizaba y observamos que los pediatras de urgencias y los residentes de Pediatría de tercer y cuarto año realizaban más frecuentemente SA para procedimientos poco o muy dolorosos en comparación con las enfermeras y los residentes de Pediatría de primer año, que realizaban más frecuentemente procedimientos de analgesia simple y de sedación, p<0,01.
El consentimiento informado para la realización de la SA fue solicitado en 649 (98,6%) procedimientos, siendo en 444 (67,5%) de los casos escrito y en los 205 (31,2%) restantes de manera verbal.
Se analizó si la petición del consentimiento escrita o verbal variaba en función del tipo de procedimiento de SA a realizar, observando que el consentimiento fue más frecuentemente escrito cuando se trataba de SA para procedimientos muy dolorosos (76,6%) en comparación con los procedimientos poco dolorosos o en la analgesia simple (el 62,9 y el 54,4%, respectivamente), p<0,001.
La estrategia farmacológica utilizada fue la administración de un fármaco de forma aislada en 443(67,3%) de los casos y una combinación de fármacos en 215 (32,7%) (tabla 4).
Medicamentos usados en los procedimientos de Sedoanalgesia
| Estrategia farmacológica | Total | Analgesia simple | Sedación | SA procedimiento poco doloroso | SA procedimiento muy doloroso |
|---|---|---|---|---|---|
| N (%) | |||||
| Un fármaco | 443 | ||||
| Óxido nitroso | 225 (50,1) | 6 | 12 | 156 | 51 |
| Ketamina | 72 (16,2) | 0 | 1 | 14 | 57 |
| Midazolam | 60 (13,5) | 0 | 20 | 27 | 13 |
| Fentanilo | 54 (12,2) | 23 | 0 | 4 | 27 |
| Mórfico | 24 (5,4) | 19 | 3 | 1 | 1 |
| Otros | 8 (1,8) | 6 | 1 | 1 | 0 |
| Combinación | 215 | ||||
| Midazolam+ketamina | 100 (46,9) | 0 | 3 | 50 | 47 |
| Óxido nitroso+fentanilo | 46 (21,3) | 2 | 0 | 0 | 44 |
| Midazolam+fentanilo | 30 (13,9) | 0 | 1 | 7 | 22 |
| Morfina+óxido nitroso | 7 (3,2) | 0 | 0 | 2 | 5 |
| Midazolam+óxido nitroso | 6 (2,7) | 0 | 2 | 4 | 0 |
| Midazolam+morfina | 5 (2,3) | 0 | 0 | 2 | 3 |
| Fentanilo+morfina | 1 (0,5) | 1 | 0 | 0 | 0 |
| Otros | 20 (9,3) | 0 | 1 | 7 | 12 |
En la tabla 5 se exponen las medias de edad en función de la estrategia farmacológica. Observamos que la combinación de óxido nitroso con fentanilo fue utilizada más frecuentemente en niños de mayor edad (9,34) que la combinación de midazolam y ketamina (5,51) o la combinación de midazolam y fentanilo (4,1), siendo estas diferencias estadísticamente significativas (p<0,001).
Media de edad según estrategia farmacológica
| Estrategia farmacológica | N | Edad media (años) | Desviación estándar |
|---|---|---|---|
| Fentanilo | 54 | 8,1 | 4,06 |
| Óxido nitroso | 221 | 7,6 | 3,70 |
| Ketamina | 20 | 6,0 | 3,68 |
| Midazolam | 61 | 3,9 | 3,56 |
| Óxido nitroso+fentanilo | 47 | 9,3 | 2,99 |
| Midazolam+ketamina | 155 | 5,5 | 3,64 |
| Midazolam+fentanilo | 31 | 4,1 | 3,28 |
En 258 (39%) procedimientos de SA, además de la administración sistémica de fármacos, se asoció un analgésico tópico o local (16,7% EMLA, 2,9% gel LAT, 15,8% anestesia local).
Fueron monitorizados 480 niños (73%), la mayoría mediante pulsioximetría (95,8%). Además, se utilizó monitorización cardíaca (registro continuo de electrocardiograma) en 94 (19,5%) pacientes, toma intermitente de presión arterial en 127 (26,4%) y capnografía mediante dispositivos nasales en 21 (3,2%).
Se estudió si existía relación entre la monitorización o no y el tipo de procedimiento de SA realizado, observándose que se monitorizaba con menor frecuencia en los procedimientos de analgesia simple (19%) que en el resto de los procedimientos (87% en sedación, 70% en procedimientos poco dolorosos y 87% en procedimientos muy dolorosos), p<0,001.
Estuvieron presentes durante el procedimiento los padres de 352 (53,5%) pacientes, siendo su presencia más frecuente en procedimientos de enfermería (80%) y en procedimientos quirúrgicos (69%) que en el resto de motivos de SA, p<0,01.
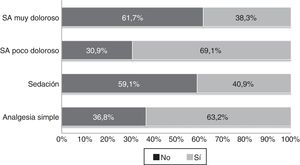
La presencia de los padres en función del tipo de procedimiento de SA fue mayor en los niños a los que se realizó analgesia simple (73%) y en SA para procedimiento poco doloroso (68%) que en el resto de procedimientos de SA (el 40% sedación y el 38% SA para procedimiento muy dolorosos), p<0,01 (fig. 2).
Además, objetivamos que cuanto más dolor presentaba el niño antes del procedimiento o cuanto más profunda iba a ser la sedación alcanzada, menos presentes estaban los padres durante el procedimiento (p=0,09 y p<0,01, respectivamente).
El tiempo de estancia en urgencias fue inferior a 1 h en 125 procedimientos (19%), entre 1 y 2 h en 359 (54,6%) y por encima de las 3 h en 154 (23,4%). Observamos tiempos de estancia mayores (> 3 h) en sedación (34,6%) y en SA para procedimientos poco dolorosos (34,9%) que en el resto de procedimientos de SA (1,7% analgesia simple y 16% SA para procedimientos muy dolorosos), p<0,01.
El destino al alta fue a domicilio en el 71,9% (473) y el 28,1% (175) precisó ingreso, siendo el motivo del ingreso secundario a efecto adverso de la SA en solo 3 pacientes (1,7%). En estos casos, el efecto adverso principal fue la sensación de mareo con vómitos, que precisaron ingreso en la planta de Pediatría durante 24 h. Se objetivó que los pacientes que recibieron SA para procedimientos poco dolorosos ingresaron con más frecuencia (38,5%) en comparación con los pacientes que recibieron SA para procedimientos muy dolorosos (15,2%), p<0,01.
DiscusiónLos procedimientos de SA tienen como propósito permitir que el paciente tolere situaciones desagradables, mientras se mantiene el control de la vía aérea, de la oxigenación y de la circulación1. En las guías de la Academia Americana de Pediatría3 y de la sociedad estadounidense de Anestesiólogos5, el uso de estos procedimientos se considera una forma segura y apropiada para el manejo del dolor y la ansiedad que pueden provocar los procedimientos y las técnicas diagnóstico-terapéuticas. Además, tanto el alivio del dolor como la prevención del mismo durante el proceso diagnóstico-terapéutico es un marcador de calidad de los SUP4.
La correcta preparación de los procedimientos de SA es la clave para su éxito, siendo necesaria la existencia de protocolos que garanticen una anamnesis correcta y una evaluación detallada de los pacientes, antes de proceder a cualquier procedimiento de SA1,2,4. El uso de instrucciones concretas en forma de listas de verificación (check-list) puede ayudar al proceso de preparación de los procedimientos de SA y así reducir los posibles efectos adversos11.
Tanto en nuestro estudio como en otros similares12,13, observamos que la mayoría de los pacientes pediátricos son individuos sanos, que no toman medicación habitual y presentan una exploración física normal. Según la sociedad estadounidense de Anestesiólogos, solo los pacientes clasificados como categoría ASA I o II3,5 pueden considerarse candidatos a recibir SA por médicos no anestesistas. En nuestro estudio, 6 pacientes fueron clasificados como clase ASA III y 4 de ellos fueron manejados por pediatras de urgencias con formación adecuada, hecho a mejorar, ya que 2 de ellos fueron manejados incorrectamente.
La ASA recomienda adoptar ciertas precauciones antes de la SA. En los procedimientos no urgentes recomienda un periodo de ayuno previo para disminuir el posible riesgo de broncoaspiración, en los procedimientos urgentes reflejan que la ingesta no es contraindicación y en el resto de casos recomiendan valoración individualizada riesgo-beneficio14.
Hay varios estudios realizados que no han conseguido establecer una correlación entre la aparición de efectos secundarios con las horas de ayuno15–19. En nuestro estudio, aunque se registró el tiempo de ayuno en la mayoría de los pacientes, las horas de ayuno eran muy variables.
Los procedimientos de SA se tienen que considerar como una acción médica diferente y no como parte del diagnóstico del paciente2,3. Por esta razón, es obligatorio obtener el consentimiento informado antes de llevar a cabo cualquiera de estos procedimientos. En nuestro estudio se solicitó dicho consentimiento informado a prácticamente todos los pacientes, aunque de forma escrita solo en 2 tercios de ellos. La petición del consentimiento en su forma escrita o verbal dependía del tipo de SA, siendo solicitado más frecuentemente escrito cuando se trataba de procedimientos de SA con más riesgo de complicaciones, como la sedación o los procedimientos de SA muy dolorosos. No hemos encontrado en la literatura revisada estudios similares que revisen el modo de solicitud del consentimiento informado.
La estrategia farmacológica seleccionada en cada procedimiento de SA depende del grado de ansiedad y de dolor que puede provocar dicho procedimiento2,20. Para la elección del medicamento es fundamental conocer las características farmacológicas, acción terapéutica, dosis y posibles efectos secundarios de los diferentes sedantes y analgésicos, evitando en todo momento las dosis infraterapéuticas por miedo a la depresión respiratoria o la no familiaridad con estos4,20.
En nuestro estudio se utilizó en casi la mitad de los procedimientos óxido nitroso, medicamento muy bien estudiado, de fácil manejo y con escasos efectos secundarios mayores21,22. Respecto al uso de combinación de medicamentos, la combinación más frecuente fue midazolam y ketamina, medicamentos recomendados para los procedimientos de SA en niños1,23 y utilizados con frecuencia en otros estudios similares24.
El uso de anestesia local o tópica, además de medicamentos sistémicos, está aconsejado para reducir el dolor en algunas técnicas o procedimientos23–25. Existen numerosos anestésicos tópicos de administración no dolorosa, como el EMLA para piel intacta y el gel LAT para heridas25. En nuestro estudio se usó anestésico tópico o local en un tercio de los pacientes, siendo el más frecuentemente utilizado la crema anestésica EMLA.
La monitorización de los signos vitales es necesaria para detectar probables efectos adversos lo antes posible2,26. En nuestro estudio fueron monitorizados casi 3 cuartos de los niños, siendo la pulsioximetría el método que la mayoría utilizó, similar a otros estudios parecidos23,24. Parece que el pulsioxímetro es un dispositivo conocido por la mayoría de los pediatras y por eso elegido con mayor frecuencia. La capnografía constituye otra alternativa que aporta mucha información sobre el patrón respiratorio y el estado de la ventilación del paciente, siendo capaz de detectar hipoventilación de forma más precoz que otras estrategias, y especialmente útil cuando durante el procedimiento no tenemos contacto visual con el paciente27. En nuestro estudio se utilizó en 21 pacientes (3,2%), probablemente por su escasa disponibilidad en los servicios de urgencias o la no familiaridad de los médicos con su uso.
En pacientes pediátricos el uso de medidas no farmacológicas para el control de la ansiedad y el dolor es importante9,23,28–30. La presencia de los padres durante el procedimiento cobra más importancia cada día, porque está en acorde con la tendencia actual de unos cuidados centrados en el paciente y en el entorno familiar31,32. Esta medida no está todavía asumida en todos los servicios pediátricos ni por todos los profesionales, bajo la justificación de que la presencia familiar puede aumentar el estrés de los profesionales y obstaculizar el éxito del procedimiento32. Sin embargo, esto no ocurre cuando el procedimiento se realiza por pediatras expertos33. En nuestro estudio la presencia familiar se obtuvo en poco más de la mitad de los procedimientos, siendo curioso que cuanto más dolor sentía el niño previo al procedimiento, menos frecuente era que los padres se quedaran presentes en este. Esto nos puede enseñar que no todos los profesionales de los SUP se sienten cómodos realizando procedimientos de SA, hecho también visto en otros estudios parecidos6,28.
Una de las limitaciones de este estudio es que, aunque es multicéntrico, no es del todo representativo de la sociedad española, ya que hay varias comunidades autónomas que no se representan. La inclusión de los hospitales en este estudio fue aleatoria y no se tuvo en cuenta mantener un equilibrio entre las diferentes comunidades autónomas. Por otro lado, en el momento del estudio se desconocía si cada centro disponía de protocolos de SA, lo cual puede ser otra limitación, ya que no se sabe si se actúa sobre la base de guías o no.
Para concluir, podemos decir que la mayoría de los procedimientos de SA analizados en este estudio han tenido una preparación correcta y acorde con las recomendaciones de la sociedad estadounidense de Anestesiólogos y de las guías de la Academia Americana de Pediatría.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Grupo de Trabajo de Analgesia y Sedación de la Sociedad Española de Urgencias de Pediatría: Ana Isabel Fernández Lorente, Pilar Storch Gracia de Calvo, Gloria Guerrero Márquez, Eva Benito Ruiz y Elena Sancho Gracia, Olga Serrano Ayestarán, Cristina Cordero Castro, Cecilio Palomino Muñoz, Sofía Mesa García, Cristina Muñoz López, Nuria Clerigué Arrita y Jorge Álvarez García, Isabel Cubero, José L Fernández Arribas, Alberto Barasoain Millán, Juan Alonso Cozar Olmo y José Luis Cuevas Cervera, Clara García y Carlos García Vao Bel, M. José Carbonero Celís y M. José Carpio Linde, Ma Teresa Alonso Salas, Vicente Barea.
Los miembros del Grupo de Analgesia y Sedación de la sociedad española de urgencias de pediatría se presentan en anexo 1.
Presentaciones previas: Estudio descriptivo de la preparación de los procedimientos de sedoanalgesia en los servicios de urgencias pediátricos españoles. Concepción Míguez Navarro, Niki Oikonomopoulou, Jorge Lorente Romero, Paula Vázquez López. Hospital General Universitario Gregorio Marañón, Madrid.