La incidencia de la encefalopatía hipóxico-isquémica perinatal (EHI) y la implementación de la hipotermia terapéutica (HT) es desconocida en España.
MétodoEstudio transversal nacional en recién nacidos vivos (RNV) ≥ 35 semanas de gestación mediante cuestionario on-line en las 90 unidades neonatales de nivel iii. Se solicitaron datos de los RNV con EHI moderada-grave en los años 2012 y 2013, y de la implementación de la HT en junio del 2015.
ResultadosSe recibieron datos de los 90 hospitales. La incidencia de EHI moderada-grave fue 0,77/1.000 RNV (IC del 95%, 0,72; 0,83). El 86% de los RNV con EHI recibieron HT (activa o pasiva), aumentando los que recibieron HT activa del 78% en 2012 al 85% en 2013 (p=0,01). El 14% no recibió HT principalmente por retraso en el diagnóstico o en el traslado, o por no indicarse el tratamiento. El 57% de los RN nació en hospitales sin HT, siendo el traslado en hipotermia pasiva; en el 39% por equipos sin formación adecuada. En junio del 2015, 57/90 centros realizaban HT: 54 HT corporal total activa (todos con dispositivos servocontrolados). Existió heterogeneidad en la distribución por comunidades autónomas (CC. AA.) de centros con HT activa y en el número de RN que recibieron HT.
ConclusionesLa incidencia de EHI moderada-grave es homogénea entre CC. AA. Aunque se constata un importante progreso en la implementación de la HT, es preciso mejorar la disponibilidad de HT activa entre CC. AA., así como el diagnóstico precoz y el traslado con garantías desde los centros emisores.
There are no data on the incidence of hypoxic-ischaemic encephalopathy (HIE) and the implementation of therapeutic hypothermia (TH) in Spain.
MethodsThis is a cross-sectional, national study, performed using an on-line questionnaire targeting level III neonatal care units in Spain. Participants were requested to provide data of all newborns ≥ 35 weeks of gestational age diagnosed with moderate-severe HIE over a two year-period (2012-2013), and of the implementation of TH up to June 2015.
ResultsAll (90) contacted hospitals participated. HIE incidence rate was 0.77/1000 live newborns (95% CI 0.72 - 0.83). During 2012-2013, 86% of the newborns diagnosed with moderate-severe HIE received TH (active or passive). Active TH was increasingly used, from 78% in 2012 to 85% in 2013 (P=.01). Of the 14% that did not receive TH, it was mainly due to a delay in the diagnosis or inter-hospital transfer, and to the fact that the treatment was not offered. More than half (57%) were born in hospitals where TH was not provided, and passive hypothermia was used for inter-hospital patient transfer, and in 39% of the cases by inappropriately trained personnel. By June 2015, 57 out of 90 centres had implemented TH, of which 54 performed whole-body TH (using servo-controlled devices). The geographical distribution of centres with active TH, and the number of newborn that received TH, was heterogeneous.
ConclusionsThe incidence of moderate-severe HIE is homogeneous across Spanish territory. Significant progress is being made in the implementation of TH, however it is necessary to increase the availability of active TH between Autonomous Communities, to improve early diagnosis, and to guarantee high quality patient transfer to referral centres.
La encefalopatía hipóxico-isquémica (EHI) es una causa mayor de morbimortalidad neonatal en el recién nacido (RN) a término y de discapacidad permanente1. La hipotermia terapéutica (HT) es una terapia eficaz y segura para la EHI, siendo en el presente la terapia estándar para dicha entidad2,3. Numerosas sociedades pediátricas han recomendado implementar esta terapia en sus respectivos ámbitos4–8. Sin embargo, su aplicación es dispar en Europa9–13, EE. UU.14, Canadá15, Australia16 y Japón6 e incluso entre regiones o áreas geográficas de un mismo país9,14. En el año 2009, la Sociedad Española de Neonatología (SENeo) publicó unas recomendaciones para facilitar su aplicación clínica17. En el presente, la incidencia de EHI y la implementación de la HT a nivel estatal y por comunidades y ciudades autónomas en nuestro país es desconocida. Esta información es crucial para: 1) dimensionar nuestra realidad asistencial y detectar necesidades en áreas geográficas en orden a corregir desigualdades en el acceso a esta terapia, y 2) racionalizar los esfuerzos encaminados a ofertar programas con una alta calidad asistencial a estos pacientes.
En el presente trabajo, se examina la incidencia de la EHI moderada-grave en los años 2012-2013 y la implementación de la HT hasta junio del 2015, a nivel del conjunto del Estado español y en sus 17 CC. AA. y 2 ciudades autónomas.
Pacientes y métodoEstudio transversal, de ámbito nacional sobre la EHI moderada-grave en RN ≥ 35 semanas de edad gestacional (EG) mediante un cuestionario on-line. El estudio incluyó todos los hospitales terciarios, tanto públicos como privados, con unidades neonatales de nivel iii18. Se solicitó por e-mail personal que el coordinador de cada centro con mayor experiencia en el manejo de la EHI respondiese al cuestionario. Se contactó con los coordinadores en el caso de detectarse errores o incongruencias.
Se solicitaron los siguientes datos: 1) número de RN vivos (RNV) ≥ 35 semanas de EG (años 2012 y 2013); 2) RNV diagnosticados de EHI moderada-grave en los años 2012 y 2013: número, procedencia (intra o extramuros), número de fallecimientos en el periodo neonatal, y 3) implementación de la HT en cada unidad y durante el transporte en junio del 2015: año en que se inició la HT, tipo de HT (pasiva o activa; corporal total o cerebral), número de aparatos de enfriamiento disponibles, número de RNV que recibieron HT, razones para no recibirla.
Definiciones operativasSe definió como EHI moderada-grave perinatal la alteración de la conciencia (letargia, estupor o coma) en las primeras 6 h de vida asociada a antecedentes perinatales indicativos de agresión hipóxico-isquémica: pH de cordón o a la hora de vida ≤ 7,00 o déficit de bases ≥ 16, y/o Apgar a los 5 min ≤ 5 y/o necesidad de reanimación avanzada17.
La tasa de incidencia se presenta como número de RNV ≥ 35 semanas EG con EHI moderada-grave, respecto al número total del RNV facilitado por el Instituto Nacional de Estadística. Para calcular la incidencia respecto al total de RNV ≥ 35 semanas de EG, se utilizaron los datos facilitados por los hospitales.
HT: disminución de la temperatura corporal a 33-34°C con el objetivo de mantenerla durante 72 h, de forma: a) activa, a través de equipos de forma manual y/o servocontrolada, o b) pasiva, a través del apagado de las fuentes de calor (incubadora o lecho radiante), bolsas de gel frías y/o ventiladores.
Análisis estadísticoLos datos descriptivos se expresan como número y porcentaje. Para la comparación estadística entre los años 2012 y 2013, se utilizó el test de la chi al cuadrado o Fisher con el paquete estadístico Epidat 3.1. Un valor de p < 0,05 se consideró estadísticamente significativo.
ResultadosDe un total de 90 unidades neonatales de nivel iii, se recibieron datos de todos ellas.
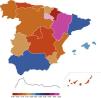
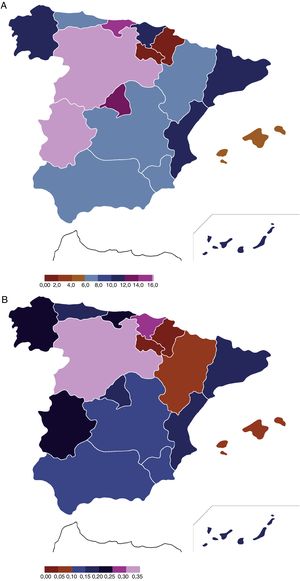
Magnitud de la encefalopatía hipóxico-isquémica y tratamiento con hipotermia terapéuticaEn el periodo 2012-2013 se diagnosticaron 682 RNV ≥ 35 semanas de EG con EHI moderada-grave (353 en 2012 y 329 en 2013) que, para el total de 880.363 RNV (454.648 en 2012 y 425.715 en 2013), traduce una incidencia de 0,77/1.000 RNV (IC del 95%, 0,72; 0,83), sin diferencias entre los 2 años de estudio: 0,78 (IC del 95%, 0,69; 0,86) en el 2012 frente a 0,77 (IC del 95%, 0,69; 0,86) en 2013. La distribución por CC. AA. se muestra en la figura 1 y la tabla 1.
Datos referentes al número de RN diagnosticados con EHI y al tratamiento con HT (años 2012 y 2013)
| RN con EHI moderada-grave | RN que reciben tratamiento con HT | |||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Número de diagnósticos | Nacidos en centros con HT | Fallecidos | Número | HT Activa | HT pasiva | |||||||||
| Electiva | Por inestabilidad | |||||||||||||
| 2012 | 2013 | 2012 | 2013 | 2012 | 2013 | 2012 | 2013 | 2012 | 2013 | 2012 | 2013 | 2012 | 2013 | |
| Andalucía | 76 (21) | 70 (21) | 27 (36) | 38 (54) | 21 (28) | 16 (23) | 67 (88) | 61 (87) | 65 (86) | 57 (81) | 2 (2) | 4 (6) | 0 | 0 |
| Aragón | 7 (2) | 6 (2) | 0 | 0 | 3 (43) | 3 (50) | 7 (100) | 5 (83) | 4 (57) | 5 (83) | 0 | 0 | 3 (43) | 0 |
| P. Asturias | 7 (2) | 6 (2) | 2 (29) | 2 (33) | 0 | 1 (17) | 7 (100) | 6 (100) | 5 (71) | 6 (100) | 2 (29) | 0 | 0 | 0 |
| I. Baleares | 12 (3) | 13 (4) | 1 (8) | 6 (46) | 3 (25) | 2 (15) | 10 (83) | 11 (85) | 10 (83) | 11 (85) | 0 | 0 | 0 | 0 |
| Canarias | 14 (4) | 14 (4) | 0 | 11 (79) | 1 (7) | 1 (7) | 7 (50) | 10 (71) | 0 | 10 (71) | 7 (50) | 0 | 0 | 0 |
| Cantabria | – | 7 (2) | – | 6 (86) | – | 1 (14) | – | 7 (100) | - | 7 (100) | – | 0 | – | 0 |
| Castilla y León | 16 (5) | 20 (6) | 5 (31) | 7 (35) | 2 (13) | 3 (15) | 14 (88) | 20 (100) | 14 (88) | 19 (95) | 0 | 0 | 0 | 1 (31) |
| Castilla-La Mancha | 13 (4) | 13 (4) | 1 (8) | 3 (23) | 2 (15) | 0 | 8 (62) | 9 (69) | 3 (23) | 5 (38) | 0 | 0 | 5 (38) | 4 (31) |
| Cataluña | 69 (19) | 47 (14) | 21 (30) | 13 (28) | 23 (33) | 9 (19) | 61 (88) | 43 (91) | 61 (88) | 43 (91) | 0 | 0 | 0 | 0 |
| C. Valenciana | 27 (8) | 34 (10) | 12 (44) | 10 (29) | 3 (11) | 5 (15) | 22 (81) | 30 (88) | 21 (78) | 30 (88) | 1 (4) | 0 | 0 | 0 |
| Extremadura | 6 (2) | 6 (2) | 3 (50) | 5 (83) | 0 | 2 (33) | 6 (100) | 4 (67) | 6 (100) | 4 (67) | 0 | 0 | 0 | 0 |
| Galicia | 21 (6) | 14 (4) | 7 (33) | 6 (43) | 3 (14) | 2 (14) | 14 (67) | 9 (64) | 14 (67) | 9 (64) | 0 | 0 | 0 | 0 |
| Madrid, C. de | 41 (11) | 38 (12) | 16 (39) | 22 (58) | 3 (7) | 3 (8) | 40 (98) | 38 (100) | 40 (98) | 38 (100) | 0 | 0 | 0 | 0 |
| Murcia, R. de | 13 (4) | 14 (4) | 2 (15) | 13 (93) | 3 (23) | 2 (14) | 5 (38) | 14 (100) | 5 (38) | 14 (100) | 0 | 0 | 0 | 0 |
| Navarra, C.F. de | 3 (1) | 5 (2) | 3 (100) | 5 (100) | 0 | 0 | 3 (100) | 3 (60) | 0 | 0 | 3 (100) | 3 (60) | 0 | 0 |
| País Vasco | 26 (7) | 22 (7) | 26 (100) | 17 (77) | 4 (15) | 4 (18) | 24 (92) | 21 (95) | 24 (92) | 21 (95) | 0 | 0 | 0 | 0 |
| La Rioja | 2 (1) | 0 | 0 | – | 1 (50) | – | 2 (100) | – | 2 (100) | – | 0 | – | 0 | – |
| Total | 353 | 329 | 126 (36) | 164 (50) | 72 (20) | 54 (16) | 297 (84) | 291 (88) | 274 (78) | 279 (85) | 15 (4) | 7 (2) | 8 (2) | 5 (2) |
| 682 p=0,950 | 290 p=0,002 | 126 p=0,181 | 588 p=0,102 | 553 p=0,016 | 22 p=0,087 | 13 p=0,334 | ||||||||
Se entiende por HT pasiva «electiva» la indicación de ofrecer HT pasiva durante 3 días en el propio hospital sin trasladar al paciente a un centro con HT activa una vez se encuentra estable; si la razón de indicar HT pasiva fue la inestabilidad del paciente para el traslado, el dato se recoge en la columna referida con este motivo.
Los datos se expresan en n (%). Los porcentajes en las distintas columnas se calculan respecto a la columna de «Número de diagnósticos». No hay disponibilidad de datos de Cantabria en 2012. En la última fila («Total») se muestran los datos de las CC. AA. en cada año y en el periodo conjunto de los 2 años de estudio. Se muestra, además, el valor de la p que resulta de la comparación del resultado del año 2012 respecto al 2013.
C: comunidad; F: foral; I.: islas; P.: principado; R: región.
De los 90 hospitales, 75 remitieron el número de RNV ≥ 35 semanas de EG nacidos intramuros, lo que supone 406 RNV ≥ 35 semanas con diagnóstico respecto al total de 372.894 RNV. Estos datos señalan una incidencia de EHI moderada-grave de 1,09/1.000 RNV (IC del 95%, 0,98; 1,20), sin diferencias entre ambos años (1,07 [IC del 95%, 0,92; 1,22] y 1,11 [IC del 95%, 0,95; 1,26] en 2012 y 2013, respectivamente).
El 43% (290/682) de los RN con EHI moderada-grave nacieron en hospitales que en ese momento realizaban HT, con un aumento del 36% (126/353) al 50% (164/329) en el periodo de estudio (p=0,002) (tabla 2). Todos los centros señalaron que el traslado interhospitalario era realizado en hipotermia pasiva y que en el 61% (55/90) el traslado era realizado siempre por neonatólogo o por equipos con formación específica (tabla 3).
RN con EHI moderada-grave que no recibieron HT (años 2012 y 2013)
| Total RN con EHI sin HT | Moribundo | HTP y/o coagulopatía | Inestabilidad para el traslado | Retraso en el diagnóstico | Llegada tarde al HR | Aparato o lugar no disponible | No se ofrece el tratamiento | |||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 2012 | 2013 | 2012 | 2013 | 2012 | 2013 | 2012 | 2013 | 2012 | 2013 | 2012 | 2013 | 2012 | 2013 | 2012 | 2013 | |
| Andalucía | 9 | 9 | 2 | 1 | 0 | 0 | 0 | 0 | 7 | 6 | 0 | 1 | 0 | 1 | 0 | 0 |
| Aragón | 0 | 1 | 0 | 1 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 |
| P. Asturias | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 |
| I. Baleares | 2 | 2 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 2 | 2 | 0 | 0 | 0 | 0 |
| Canarias | 7 | 4 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 2 | 0 | 1 | 0 | 0 | 7 | 1 |
| Cantabria | – | 0 | – | 0 | – | 0 | – | 0 | – | 0 | – | 0 | – | 0 | – | 0 |
| Castilla y León | 2 | 0 | 0 | 0 | 1 | 0 | 1 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 |
| Castilla-La Mancha | 5 | 4 | 1 | 0 | 0 | 0 | 2 | 2 | 0 | 1 | 0 | 0 | 2 | 1 | 0 | 0 |
| Cataluña | 8 | 4 | 4 | 3 | 0 | 0 | 0 | 0 | 4 | 1 | 0 | 0 | 0 | 0 | 0 | 0 |
| C. Valencianaa | 5 | 4 | 0 | 1 | 0 | 0 | 1 | 0 | 0 | 1 | 1 | 0 | 0 | 0 | 0 | 0 |
| Extremadura | 0 | 2 | 0 | 2 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 |
| Galicia | 7 | 5 | 1 | 1 | 0 | 0 | 0 | 0 | 2 | 4 | 0 | 0 | 0 | 0 | 4 | 0 |
| C. de Madrid | 1 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 1 | 0 | 0 | 0 | 0 | 0 | 0 | 0 |
| R. de Murcia | 8 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 8 | 0 |
| Navarra, C.F. de | 0 | 2 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 2 | 0 | 0 | 0 | 0 | 0 | 0 |
| País Vasco | 2 | 1 | 1 | 0 | 1 | 1 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 |
| La Rioja | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 |
| Total | 56 | 38 | 9 (16) | 9 (24) | 2 (4) | 1 (3) | 4 (7) | 2 (5) | 14 (25) | 17 (45) | 3 (5) | 4 (11) | 2 (4) | 2 (5) | 19 (34) | 1 (3) |
| 94 p=0,112 | 18 (19) p=0,357 | 3 (3) p=0,643 | 6 (6) p=0,535 | 31 (33) p=0,458 | 7 (7) p=0,292 | 4 (4) p=0,534 | 20 (21) p=0,001 | |||||||||
Se entiende por moribundo al RN con EHI que nació grave y cuyas constantes vitales no pudieron ser estabilizadas en las primeras horas de vida y falleció.
Los datos se expresan en n y en porcentaje solo para cifras totales. El porcentaje está expresado respecto al total de RN con EHI que no reciben HT. No hay disponibilidad de datos de Cantabria en 2012. En la última fila («Total») se muestran los datos de las CC. AA. en cada año y en el conjunto de los 2 años de estudio. Se muestra además el valor de la p que resulta de la comparación del año 2012 respecto al 2013.
C: comunidad; F: foral; HR: hospital receptor; HTP: hipertensión pulmonar; I.; islas; P.: principado; R.: región.
Características generales de las 90 unidades neonatales en Junio de 2015
| n = 90 | % | |
|---|---|---|
| Unidad dónde atiende los niños con EHI | ||
| Neonatal | 69 | 77 |
| Neonatal-Pediátrica | 21 | 23 |
| Realiza el transporte del RN con EHI con | ||
| Neonatólogo siempre | 31 | 34 |
| Neonatólogo ocasional | 11 | 12 |
| Equipo con entrenamiento específico | 24 | 27 |
| Equipo sin entrenamiento o sin neonatólogo | 24 | 27 |
| Centros que realizan HT | 57 | 63 |
| HT activa 72h | 54 | 95 |
| Un aparato | 40 | |
| Dos aparatos | 12 | |
| Tres aparatos | 2 | |
| HT pasiva 72h | 3 | 5 |
| Tipo de sistemas para la realización de HT | ||
| Corporal total servocontroladoa | 65 | 93 |
| Tecotherm® | 45 | |
| Criticool® | 15 | |
| Otros (parches hidrogel) | 5 | |
| Corporal total no servocontrolado | 4 | 6 |
| Cerebral selectivo (Coolcap®) | 1 | 1 |
| Centros que comparten los equipos de HT con UCIP/adultos | 11 | 20 |
UCIP: unidad de cuidados intensivos pediátrica.
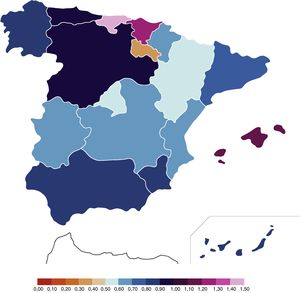
Del total de 682 RN con EHI moderada-grave, el 18% (126/682) fallecieron durante el periodo neonatal, el 20% (72/353) en 2012 y el 16% (54/329) en 2013 (p=0,181) (tabla 1). Estos datos traducen una tasa de mortalidad neonatal por EHI en el periodo 2012-2013 del 0,14/1.000 RNV (IC del 95%, 0,12; 0,17). En la tabla 2 y la figura 2 se muestran los datos desglosados por CC. AA., en las que se aprecia la diferencia entre CC. AA. como Cataluña, Andalucía o Aragón, con tasas superiores al 20%, frente a las de Madrid, Castilla-La Mancha, Asturias, Navarra o Canarias, que no superan el 10% de fallecimientos respecto al total de RNV diagnosticados de EHI.
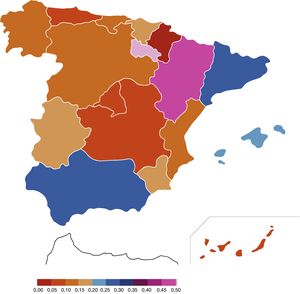
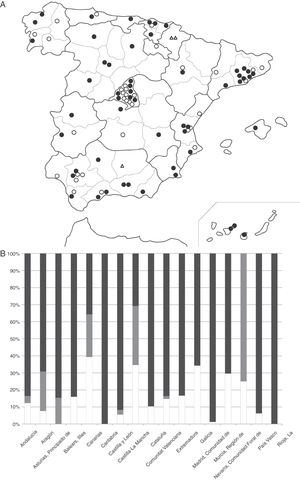
Implementación de la hipotermia terapéuticaLa implementación de la HT en los centros fue progresiva desde su inicio en 2008 hasta su implementación en el 60% (57/90) de los centros terciarios en junio del 2015 (fig. 3). El 95% (54/57) de ellos realizaban HT activa y lo hacían con sistemas servo-controlados mediante enfriamiento corporal total. Solo un centro, además de realizar HT corporal total, disponía de un equipo de enfriamiento selectivo de la cabeza (tabla 3). En todas las CC. AA. salvo en 2 hubo al menos un hospital que hacía HT activa y un 26% de las Unidades disponían de más de un dispositivo para realizar HT activa (tabla 1) (fig. 3). El análisis de equipos de HT activa por número de RNV con EHI moderada-grave y por número del total de RNV fue asimétrico, siendo Navarra y La Rioja, seguidas de Murcia y las Islas Baleares, las CC. AA. con menor número de equipos por número de RN con EHI (fig. 4)
A) Mapa que incluye los 90 hospitales participantes en la encuesta y su situación en junio del 2015 para realizar HT: HT activa (círculo negro), HT pasiva (triángulo no relleno) o no realizan HT (círculo no relleno). Las ciudades autónomas Ceuta y Melilla no se representan por no participar en la encuesta, ya que sus hospitales no tienen unidades neonatales de nivel iii y refieren sus pacientes a centros de la península. La progresión de la implementación de la HT fue de 2 centros en 2008, 10 centros en 2009, 9 centros en 2010, 10 centros en 2011, 9 centros en 2012, 7 centros en 2013, 8 centros en 2014 y 2 centros en 2015
B) Distribución por CC. AA. en los RN diagnosticados de EHI moderada-grave que recibieron HT en los años de estudio. En gris oscuro se representa el porcentaje de niños que recibieron HT activa, en gris claro los que recibieron HT pasiva y en blanco los que no recibieron HT.
Distribución del número de aparatos de HT activa disponibles en junio del 2015 respecto al número de RNV con EHI moderada-grave (A) y respecto al número de RNV (B), en el periodo 2012-2013.
En A, los datos se expresan en aparatos de HT/RN con EHI moderada-grave×1.000.
En B, los datos se expresan en aparatos de HT/RNV×1.000.
Durante el periodo de estudio, el 86% (588/682) de los RN con EHI moderada-grave recibieron HT, con un aumento del 84% en 2012 al 88% en el 2013 (p=0,102), aumentando el número de RN que recibieron HT activa del 78% (274/353) en 2012 al 85% (279/329) en 2013 (p=0,01) (tabla 1). La distribución por CC. AA. mostró que Canarias, Castilla-La Mancha y Navarra fueron las que menos ofertaron HT activa (fig. 3). El 6% (35/588) recibió HT pasiva, con un descenso del 8 (23/297) al 4% (12/291), en los años 2012 y 2013, respectivamente (p=0,089). Este descenso se produjo por la reducción a la mitad del número de niños que recibieron HT pasiva sin motivo aparente en lugar de trasladarlos a un centro HT activa (tabla 1).
El 14% (94/682) no recibió HT. Excluidos los 21/682 RN que pudieron no ser candidatos debido a su estado moribundo o a su situación de hipertensión pulmonar y/o coagulopatía grave, el 11% (73/682) no fue enfriados. Las principales razones fueron: el retraso en el diagnóstico o en el traslado en 31 casos, y por no indicarse el tratamiento en 20 pacientes (disminuyendo de 19 en 2012 a un paciente en 2013 [p=0,001]) (tabla 2).
DiscusiónEste estudio refleja por vez primera la incidencia de la EHI y la implementación de la HT en nuestro país. Estos datos son necesarios para conocer la realidad asistencial a la EHI, delinear propuestas de mejora, y planificar políticas encaminadas a disminuir el impacto en la salud asociado a la EHI. Datos poblacionales de ámbito nacional son muy escasos en la literatura, probablemente por la dificultad inherente de obtener información de todos los hospitales donde ingresan RN con EHI siguiendo una definición homogénea9,10,12. Esta es una fortaleza de este estudio, ya que se logró obtener información de todas las unidades de neonatología de nivel iii de nuestro país, siguiendo una definición de EHI moderada-grave uniforme.
Incidencia de la encefalopatía hipóxico-isquémica en España y por comunidades autónomasLa tasa de incidencia está en línea con la publicada en 2 estudios realizados en centros únicos de Madrid y Barcelona, así como en un estudio poblacional multicéntrico en Castilla y León19–21. La incidencia de la EHI global (leve, moderada o grave) en países desarrollados varía entre 1-8/1.000 RNV, pero la tasa depende del tipo de estudio (unicentro, multicéntrico o de base poblacional) y especialmente de la definición operativa de EHI22. Una revisión que incluyó 40 estudios procedentes de 26 países de Europa y Estados Unidos en el periodo 1980-2013 señaló una incidencia media de 1,6/1.000 RNV a término (rango 0,68; 3,75), siendo la proporción atribuible a la EHI moderada-grave del 60% del total de casos1. Sin embargo, desde que la EHI debe ser graduada en las primeras horas de vida para indicar el tratamiento con HT, resulta obligado referir los datos de incidencia a esta edad. No hemos encontrado ningún otro estudio de base poblacional de EHI moderada-grave diagnosticada en las 6 primeras horas de vida, lo que es esencial a la hora de dimensionar las necesidades asistenciales de esta población. Nuestros datos reflejan de forma más certera la realidad epidemiológica de la EHI, al incluir a los RN con EHI entre 35 y 37 semanas de EG, grupo poblacional actualmente candidato a recibir HT11,19–21,23.
Respecto a la distribución por CC. AA., existe bastante homogeneidad entre ellas; esta es similar entre todas ellas, si bien dada la naturaleza del estudio no podemos asegurar que la graduación fuese universalmente bien realizada. Distintas series por ejemplo refieren un porcentaje de hasta el 20% de RN con EHI leve que reciben HT9,16,23,24. No obstante, en nuestro país es muy probable que los criterios de gravedad utilizados sean bastante uniformes debido a las claras recomendaciones nacionales17.
Implementación nacional de la hipotermia terapéuticaLa implementación de esta intervención terapéutica en nuestro país no ha seguido un plan territorial estructurado, sino que ha respondido a la decisión de los neonatólogos con el apoyo de los gestores de cada hospital. Todos los centros disponían de equipos de HT corporal total servocontrolados, los cuales han demostrado ser capaces de mantener la temperatura sin oscilaciones12,25. La tasa del 86% de RN con EHI moderada-grave que recibieron HT es superior a la referida por otros países10,14, siendo la utilización de HT pasiva anecdótica al final de estudio (4%). Aunque se han señalado buenos resultados con la HT pasiva16, y existen situaciones de inestabilidad grave del paciente en las que no es posible el traslado a un centro con HT activa, las ventajas de los sistemas de enfriamiento servocontrolados son indudables12,23,25.
Otro dato importante que se extrae del estudio es la mejoría en la implementación de la HT del año 2012 al 2013, disminuyendo del 16 al 12% los RN que no reciben la terapia. Esta tasa está por debajo de hasta el 35% referido en otras series10,14,15,26. Es especialmente relevante la disminución del grupo de RN a los que no se les ofreció el tratamiento sin una razón aparente. Aunque nuestro estudio no permite delinear los factores que subyacen a la rápida implementación de esta terapia, creemos que además de la evidencia contrastada sobre su eficacia2,3, las recomendaciones publicadas por la SENeo17, y los cursos o programas de actividad formativa específica en el manejo integral del RN con EHI20,27 han podido contribuir en esta dirección.
Sin embargo, no hemos constatado mejoría en el motivo más frecuente para no recibir el tratamiento: el retraso en el diagnóstico de EHI o en el traslado a un centro con HT9–11,28. Más de la mitad de los RN con EHI nacieron en hospitales sin HT, por lo que para reducir el número de RN con EHI moderada-grave que no reciben HT en nuestro país es necesario: 1) que aquellos centros que no ofrecen HT se entrenen en la identificación del RN con EHI y desarrollen programas específicos de estabilización y aplicación segura de hipotermia pasiva hasta el inicio del traslado; este ha de ser urgente, pero puede demorarse unas horas mientras se estabiliza al paciente, manteniendo la temperatura estable en 33-34°C de forma pasiva15,29, y 2) que el traslado al centro de referencia se realice en condiciones adecuadas. Aunque nuestro estudio no aporta datos sobre la eficacia y seguridad del transporte, destaca el importante número de equipos sin formación específica que realizan los traslados. Ello pone de manifiesto la necesidad de contar con equipos de transporte especializados y entrenados en cada CC. AA. con el objetivo de maximizar la seguridad y mantener la temperatura en rango terapéutico, evitando oscilaciones, especialmente el sobreenfriamiento30,31. Un análisis por CC. AA. de los tiempos y las distancias del centro emisor al receptor podría mostrar la necesidad de contar con equipos servocontrolados portátiles para el transporte, particularmente en aquellas CC. AA. en las que el traslado es prolongado o puede demorarse.
El mapa de la distribución de los centros que disponen de esta terapia en nuestro país señala una cierta asimetría entre CC. AA. mostrándose las que en ese momento ofrecieron menos HT y que debieran equipararse al resto en orden a ofrecer una mayor equidad asistencial. Por otra parte, el estudio también pone de manifiesto las importantes diferencias que existen en el reparto de dispositivos de enfriamiento. Si bien es cierto que Madrid y Cataluña disponen de un número elevado de aparatos acorde con el número de diagnósticos realizados, otras CC. AA. presentan importantes diferencias, estando algunas mejor dotadas, como Castilla y León, frente a otras, como Castilla-La Mancha, Andalucía o Aragón. Las diferencias en el tamaño entre CC. AA. y las distancias a los centros de referencia precisan de soluciones alternativas, como colaboraciones entre CC. AA. próximas, a la hora de planificar racionalmente la asistencia de estos pacientes. Aunque otra opción pueda ser aumentar el número de hospitales que ofrezcan HT, la baja incidencia, la complejidad asistencial y la necesidad de abordaje multidisciplinar en esta patología, donde la HT es solo uno de los pilares32, hacen más conveniente centralizar la asistencia de estos niños en aquellos centros que ofrecen un abordaje integral7,14,33,34.
Mortalidad por encefalopatía hipóxico-isquémicaLa tasa de fallecimientos (18%) por EHI moderada o grave para el periodo de 2012-2013 es similar a la referida en otras series, que la sitúan entre el 15 y el 20%9,10,16,24,26,29, aunque es claramente inferior a otras que lo sitúan en el 27-35%11,19–21 y al 26% de los ensayos clínicos iniciales de TH2. En una revisión de la literatura reciente1 se señala una tasa global de muertes neonatales atribuibles a la EHI en aquellos países similares al nuestro del 10% (7,9; 11,9%), si bien esta revisión no incluyó aquellas muertes que acontecen a los pocos minutos u horas después del parto, y que mayoritariamente se deben a una agresión hipóxico-isquémica perinatal. Si excluimos de nuestra serie este grupo de RN que fallecen pocas horas después del parto, la tasa de muerte sería del 16%, cifra muy próxima a las referidas por Lee et al.1.
Es sabido que mayoría de los fallecimientos por esta patología ocurren después de la retirada de soporte cardiorrespiratorio tras los procesos de adecuación del esfuerzo terapéutico35. Por la naturaleza de nuestro estudio, no podemos saber si existen diferencias entre hospitales y CC. AA. en este sentido, o si es debido sobre todo a la diferente gravedad de los pacientes asistidos, pero sí es constatable la heterogeneidad entre CC. AA. con centros que refirieron tasas inferiores al 10%, y otros superiores al 20%.
Nuestro estudio presenta algunas limitaciones. Aunque este tipo de estudio permite monitorizar prácticas fuera del contexto acotado de los ensayos clínicos13,23,29,36, la naturaleza retrospectiva y la metodología (encuesta) pueden conllevar sesgos al poder incorporar al conjunto de datos información incompleta o errónea. La posibilidad de sobrestimación o infraestimación de la incidencia de EHI en nuestro estudio aunque presente, creemos que es pequeña ya que el cuestionario fue contestado por todos los centros terciarios que ofrecen o no HT y que reciben RN con EHI moderada-grave, tanto nacidos intramuros como procedentes de un nivel asistencial inferior. Además, se revisaron cuidadosamente los datos aportados por los centros receptores de pacientes y se correlacionaron con los aportados por los centros emisores de cada CC. AA. Por otro lado, es posible que en los meses transcurridos desde que finalizó la encuesta, algún centro ha podido haberse incorporado en la implementación de HT activa.
En conclusión, las tasas de incidencia de EHI moderada-grave entre las diferentes CC. AA. son similares. Los datos de la encuesta traducen un importante progreso en la implementación de la HT desde su inicio en el 2008, consiguiendo que prácticamente casi el 90% de los RN con EHI moderada o grave candidatos reciban esta terapia. Aun con estos datos alentadores, hay margen para muchas mejoras, entre ellas: equilibrar la distribución asimétrica de los centros entre CC. AA. que disponen de HT, establecer recomendaciones y programas integrales multicéntricos específicos para esta entidad que involucren a los centros emisores, centros receptores y equipos de transporte, así como auditar los procesos y resultados asistenciales.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Unidades de Neonatología. Hospitales terciarios, España: J. Diez-Delgado (Torrecárdenas, Almería), I. Tofé (Reina Sofía, Córdoba), A.E. Jerez (S. Cecilio, Granada), J.A. Hurtado (Virgen de las Nieves, Granada), J.M. Ceballos (J.R. Jiménez, Huelva), M.L. Millán (C. Hospitalario, Jaén), M.D. Esquivel (Materno-Infantil, Jerez), C. Ruiz (Costa del Sol, Marbella), M. Baca (Quirón, Málaga), E. Tapia (G. Universitario, Málaga), M. Losada (Quirón, S. Corazón, Sevilla), E. Torres (Valme, Sevilla), A. Pavón (Virgen del Rocío, Sevilla), P.J. Jiménez (Virgen Macarena, Sevilla), F. Jiménez (S. Ángela de la Cruz, Sevilla), M.P. Ventura (Lozano Blesa, Zaragoza), S. Rite (Miguel Servet, Zaragoza), T. González (Cabueñes, Gijón), R.P. Arias (Central Asturias, Oviedo), P.R. Balliu (Son Espases, Mallorca), J.M. Lloreda-García (S. Lucía, Cartagena), J.L. Alcaráz (Virgen de la Arrixaca, Murcia), C. Tapia (General, Alicante), A. de la Morena (S. Juan, Alicante), I. Centelles (General, Castellón), I. Güemes (Casa de Salud, Valencia), J. Estañ (Clínico, Valencia), A. Alberola (La Fe, Valencia), S. Aparici (Quirón, Valencia), R. López (Nisa-9 de Octubre, Valencia), J. Beceiro (Príncipe de Asturias, Alcalá de Henares), B. García (General, Fuenlabrada), L. Martínez (General, Getafe), E. González (Severo Ochoa, Leganés), L. Arruza (Clínico S. Carlos, Madrid), M.D. Blanco (Gregorio Marañón, Madrid), B. Arias (La Zarzuela, Madrid), F. Mar (Ruber I., Madrid), J. Jiménez (Sanitas-La Moraleja, Madrid), G. Romera (Montepríncipe, Madrid), A. Cuñarro (Alcorcón), C. Muñóz (Puerta de Hierro-Majadahonda, Madrid), F. Cabañas (H.U. Quirón Madrid), R. Montero (Nisa-Pardo de Aravaca, Madrid), J.C.Tejedor (General, Móstoles), C. Santana (Materno Insular, Las Palmas), B. Reyes (Universitario de Canarias, Tenerife), S. Romero (N.S. de Candelaria, Tenerife), A. Orizaola (Marqués de Valdecilla, Santander), M. Baquero (General, Albacete), D. Hernández (General, Ciudad Real), A. Pantoja (Virgen de la Salud, Toledo), C. Vega (HUBU, Burgos), L. Castañón (CAULE, León), E.P. Gutiérrez (Universitario, Salamanca), M. Benito (Clínico, Valladolid), M.J. García (S. Creu i S. Pau, Barcelona), M.A. López-Vílchez (H. del Mar, Barcelona), L. Castells (General de Catalunya, Barcelona), M. Domingo (Parc Taulí, Sabadell), W. Coroleu (Germans Trias i Pujol, Badalona), H. Boix (Vall d¿Hebron, Barcelona), R. Porta (I. Dexeus-Quirón, Barcelona), S. Martínez-Nadal (SCIAS, Barcelona), E. Jiménez (Dr.J. Trueta, Girona), E. Sole (Arnau de Vilanova, Lleida), M. Albújar (Joan XXIII, Tarragona), E.M. Fernández (Infanta Cristina, Badajoz), A.R. Barrio (S. Pedro de Alcántara, Cáceres), E. Piñán (Mérida), A. Avila-Alvarez (CHU A Coruña), M.E. Vázquez (Lucus Augusti, Lugo), N. Balado (CHU, Orense), P.A. Crespo (CHU, Pontevedra), M.L.Couce (Clínico, Santiago de Compostela), A. Concheiro-Guisán (Xeral, Vigo), I. Esteban (S. Pedro, Logroño), A. Lavilla (CH, Navarra), V. Alzina (C. Universidad de Navarra), A. Aguirre (Basurto, Bilbao), B. Loureiro (Cruces, Bilbao), I. Echániz (Quirón, Bilbao), M.D. Elorza (H.U. Donostia, San Sebastián), A. Euba (HUA Txagorritxu, Vitoria).
Los miembros del Grupo de Trabajo EHI-ESP se presentan en anexo 1.
Presentación en reuniones o congresos: XVIII Curso de Excelencia en Pediatría «Actualización en Neonatología». Zamora, marzo del 2015. XXV Congreso de Neonatología y Medicina Perinatal de la Sociedad Española de Neonatología. Sevilla, mayo del 2015.