En julio 2013 se cambió el protocolo de manejo del traumatismo craneoencefálico leve en urgencias, siendo la principal novedad la sustitución sistemática de las radiografías craneales en lactantes por la observación clínica. Los objetivos son determinar si este cambio ha implicado: 1) una disminución en la capacidad de detección de lesiones intracraneales (LIC) en la visita inicial de urgencias y 2) cambios en la solicitud de pruebas de imagen e ingresos.
MetodologíaEstudio retrospectivo, descriptivo-observacional. Se establecen 2 periodos: periodo 1 (1/11/2011-30/10/2012), preimplantación nuevo protocolo, y periodo 2 (1/11/2013-30/10/2014), postimplantación. Se incluyen las consultas por traumatismo craneoencefálico leve a urgencias (escala Glasgow modificada para lactantes≥14) de≤24h de evolución de niños≤2años.
ResultadosSe incluyen 1.543 casos, 807 del periodo 1 y 736 del periodo 2, sin observarse diferencias significativas en sexo, edad, mecanismo y riesgo de LIC. En el periodo 1 se diagnostican más fracturas craneales que en el periodo 2 (4,3 vs. 0,5%; p<0,001) sin cambios significativos en la detección de LIC (0,4 vs. 0,3%; p=1). Asimismo, se realizan más radiografías de cráneo (49,7 vs. 2,7%; p<0,001), más ecografías (2,1 vs. 0,4%; p<0,001) e ingresan más casos (8,3% vs 3,1%; p<0,001). No se hallan diferencias significativas en las tomografías computarizadas realizadas (2 vs. 3%; p=0,203).
ConclusionesLa observación clínica como alternativa a la radiografía craneal permite reducir las pruebas de imagen y los ingresos en los lactantes con traumatismo craneoencefálico leve sin disminuir la fiabilidad diagnóstica de LIC. Esta opción permite la reducción de irradiación al paciente y un uso más racional de los recursos sanitarios.
The protocol for the management of mild cranioencephalic trauma in the emergency department was changed in July 2013. The principal innovation was the replacement of systematic X-ray in infants with clinical observation. The aims of this study were to determine whether there was, 1) a reduction in the ability to detect traumatic brain injury (TBI) in the initial visit to Emergency, and 2) a change in the number of requests for imaging tests and hospital admissions.
MethodologyThis was a retrospective, descriptive, observational study. Two periods were established for the study: Period 1 (1/11/2011-30/10/2012), prior to the implementing of the new protocol, and Period 2 (1/11/2013-30/10/2014), following its implementation. The study included visits to the emergency department by children≤2 years old for mild cranioencephalic trauma (Glasgow Scale modified for infants≥14) of ≤24hours onset.
ResultsA total of 1,543 cases were included, of which 807 were from Period 1 and 736 from Period 2. No significant differences were observed as regards sex, age, mechanism, or risk of TBI. More cranial fractures were detected in Period 1 than in Period 2 (4.3% vs 0.5%; P<.001), without significant changes in the detection of TBI (0.4% vs 0.3%; P=1). However, there were more cranial X-rays (49.7% vs 2.7%; P<.001) and more ultrasounds (2.1% vs 0.4%; P<.001) carried out, and also fewer hospital admissions (8.3% vs 3.1%; P<.001). There were no significant differences in the number of computerised tomography scans carried out (2% vs 3%; P=.203).
ConclusionsThe use of clinical observation as an alternative to cranial radiography leads to a reduction in the number of imaging tests and hospital admissions of infants with mild cranioencephalic trauma, without any reduction in the reliability of detecting TBI. This option helps to lower the exposure radiation by the patient, and is also a more rational use of hospital resources.
Los traumatismos craneoencefálicos (TCE) son una de las principales causas de morbimortalidad en los niños de los países desarrollados1–3. Alrededor del 3-5% de las consultas infantiles en los centros de atención primaria y servicios de urgencias (SU) son debidas a TCE, siendo el 90% de estos leves1,2. El manejo del TCE leve sigue creando controversias4, una de ellas es el papel de la radiografía de cráneo en su manejo. Clásicamente, la presencia de una fractura craneal se ha considerado un factor de alto riesgo de lesión intracraneal (LIC)2,3,5, aunque su ausencia no la excluye. Se estima que alrededor del 2% de los niños con TCE pueden presentar una fractura de cráneo, prevalencia que aumenta en los menores de 2 años6–8, por este motivo en España se sigue recomendando la radiografía de cráneo en determinados casos de lactantes con TCE leve9,10.
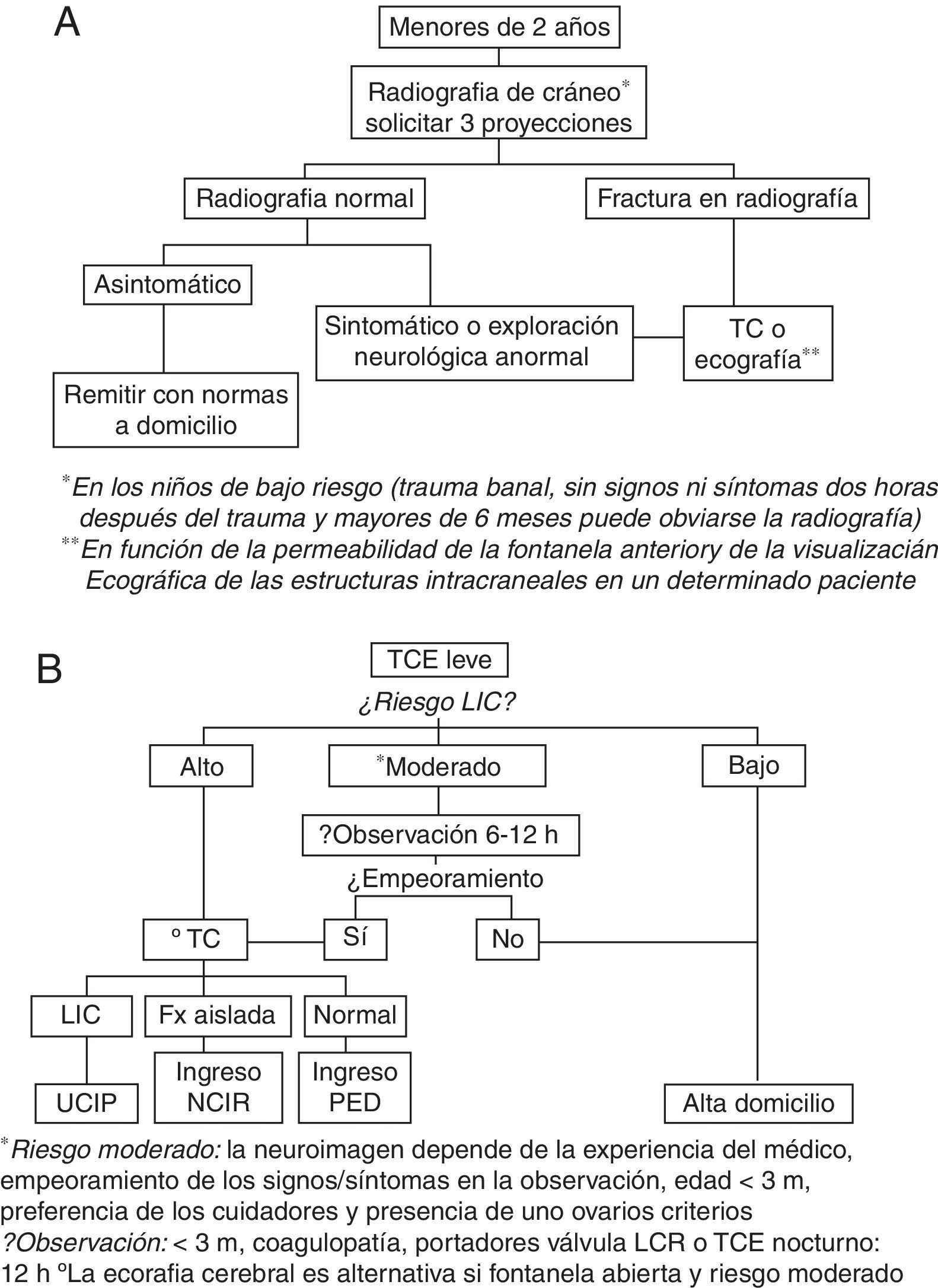
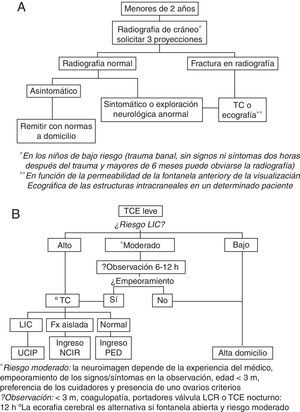
En el año 2013 se realizó un estudio en nuestro SU11 en el que se incluyeron más de 800 lactantes con TCE leve, y que evidenció que este grupo de pacientes presentan una baja prevalencia de LIC con independencia de la coexistencia de una fractura craneal. Con la intención de reducir la irradiación a la que son sometidos estos niños y tras constatar que la realización de radiografías craneales ya no es una práctica recomendada en las guías de países con amplia experiencia en el manejo de estos pacientes12–16, en julio del mismo año se realizó una actualización del protocolo de manejo del TCE leve en nuestro centro. El cambio fundamental fue la sustitución de las radiografías craneales en los niños menores de 2 años con TCE leve y riesgo moderado de LIC por la observación en un medio hospitalario y realización de una tomografía computarizada (TC) craneal en caso de empeoramiento clínico. En la figura 1 se muestra el protocolo vigente hasta julio de 2013 (1A) y el protocolo vigente desde entonces (1B)17,18.
Algoritmo para la atención del traumatismo craneoencefálico leve en niños menores de 2 años en el centro de estudio (figura 1A: hasta julio de 2013; figura 1B: desde julio de 2013).
Fx: fractura; LCR: líquido cefalorraquídeo; LIC: lesión intracraneal; NCIR: Neurocirugía; PED: Pediatría; TC: tomografía craneal; TCE: traumatismo craneoencéfalico; UCIP: Unidad de Cuidados Intensivos Pediátricos.
El objetivo principal del presente trabajo es valorar si la implantación del nuevo protocolo ha implicado una disminución en la capacidad de detección de LIC en la visita inicial de Urgencias y, secundariamente, determinar los cambios que se han producido en la solicitud de pruebas de imagen e ingresos.
MétodosEstudio realizado en el SU de un hospital urbano materno-infantil de tercer nivel dotado de 264 camas pediátricas donde se atienden pacientes entre 0 y 18 años. Es centro de referencia de un área de 1.800.000 habitantes y atiende un promedio de 280 urgencias diarias.
Estudio retrospectivo, descriptivo-observacional. Se establecen 2 periodos de estudio en relación con la implantación del nuevo protocolo del TCE: Periodo 1 (preimplantación) de 1 de noviembre de 2011 a 30 de octubre de 2012, y periodo 2 (postimplantación) 1 de noviembre de 2013 a 30 de octubre de 2014.
A través de la historia clínica informatizada, se seleccionan los informes de Urgencias de los pacientes atendidos durante los periodos de estudio con diagnóstico al alta de TCE (código SEUP 850.9)19. Se incluyen los casos con diagnóstico de TCE leve (puntuación en la escala de Glasgow modificada para lactantes≥14 puntos)20 de menos de 24h de evolución. Se excluyen los niños que presentan un TCE en el contexto de un politraumatismo, aquellos remitidos con exploraciones de imagen ya realizadas y las reconsultas, por considerarse el mismo episodio.
Para cada consulta se recogen los siguientes datos: edad, sexo, mecanismo traumático, puntuación en la escala de Glasgow modificada para lactantes, riesgo de LIC (tabla 1), diagnóstico de fractura craneal y/o LIC, realización de radiografías de cráneo, ecografía trasfontanelar y/o TC en el SU, destino y evolución de los pacientes. Se calcula la estancia en el SU a partir de la hora de llegada y alta de cada paciente y la estancia hospitalaria a partir de la hora de llegada al SU y la hora de alta del ingreso hospitalario.
Criterios de riesgo de lesión intracraneal en niños menores de 2 años con traumatismo craneoencefálico leve
| Bajo riesgo | • Glasgow modificado para lactantes 15 puntos |
| • Exploración neurológica normal | |
| • Ausencia de signos de fractura craneal | |
| • Ausencia de síntomas asociados | |
| • Mecanismo traumático banal | |
| • Ausencia de cefalohematoma occipital, parietal o temporal | |
| Riesgo moderado | • Pérdida de consciencia menor a 5min |
| • Historia de vómitos | |
| • Cefalea moderada-severa o comportamiento anormal según los cuidadores | |
| • Mecanismo violento (accidente vehículo motor con expulsión del paciente, muerte de otro pasajero, volteo del vehículo, caídas superiores a 90cm, golpe en la cabeza con objeto de alto impacto) | |
| • Cefalohematoma occipital, parietal o temporal | |
| • Convulsión inmediata tras el traumatismo | |
| • Coagulopatía | |
| • Portador de válvula de derivación de líquido cefalorraquídeo | |
| Alto riesgo | • Pérdida de consciencia mayor a 5min |
| • Glasgow modificado para lactantes menor de 15 puntos | |
| • Signos de fractura basilar (hemotímpano, signo de Battle, ojos de mapache) | |
| • Fractura palpable | |
| • Herida penetrante | |
| • Estado mental alterado (agitación, somnolencia, preguntas repetitivas, amnesia, enlentecimiento verbal) | |
| • Déficit focal neurológico | |
| • Convulsiones tras intervalo libre de síntomas | |
| • Sospecha de maltrato infantil |
Fuente: Trenchs y Muñoz-Santanach18.
Se define LIC como cualquier hallazgo secundario a un TCE en una prueba de neuroimagen diagnosticado por un radiólogo, a excepción de una fractura de cráneo. Se considera LIC clínicamente importante (LICCI) aquella que tiene como consecuencia la muerte del paciente, la indicación de intervención neuroquirúrgica, ventilación mecánica superior a 24h, soporte inotrópico o ingreso hospitalario de 2 o más noches por lesiones en la TC14.
Para determinar la evolución de los pacientes, en todos los casos que requirieron ingreso se revisa el curso clínico hospitalario hasta el alta. En los niños que fueron dados de alta desde el SU a domicilio, se revisa la historia clínica del hospital y la historia clínica compartida de Catalunya para identificar posibles complicaciones del TCE en visitas posteriores.
Los datos extraídos se almacenan y procesan en una base de datos Microsoft Access. Se tabulan variables cuantitativas y categóricas. Posteriormente se analiza con el programa estadístico SPSS v 20.0 para Windows (IBM Corp., Armonk, NY, EE. UU.). Se muestra la estadística descriptiva mediante medias o medianas en las variables cuantitativas y los porcentajes en las variables categóricas. Se aplican pruebas para estudio de distribución de datos (Kolmogorov-Smirnov), de comparación de datos cuantitativos (t de Student, U de Mann-Whitney) y cualitativos (Chi-cuadrado, tabla de contingencia, test exacto de Fisher). Se calculan intervalos de confianza del 95% para proporciones mediante el método de Wilson. Los valores de p<0,05 se consideran significativos.
El estudio cuenta con la aprobación del Comité de Ética del Hospital centro del estudio.
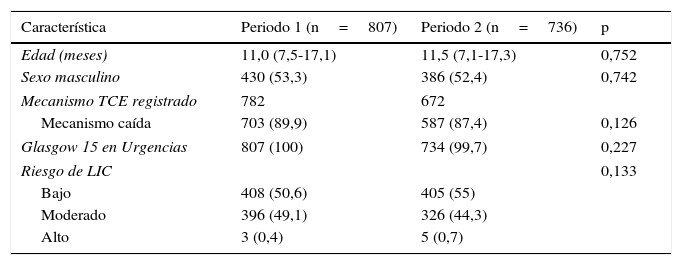
ResultadosSe incluyen 1.543 consultas; 807 (52,3%) corresponden al periodo 1 y 736 (47,7%) al periodo 2. Entre los 2 periodos no se observan diferencias significativas respecto a la edad de los pacientes, el sexo, el mecanismo traumático, el Glasgow modificado para lactantes durante la valoración en el SUP y el riesgo de LIC (tabla 2).
Características epidemiológicas y clínicas de los lactantes menores de 2 años con traumatismo craneal leve atendidos en el Servicio de Urgencias en ambos periodos
| Característica | Periodo 1 (n=807) | Periodo 2 (n=736) | p |
|---|---|---|---|
| Edad (meses) | 11,0 (7,5-17,1) | 11,5 (7,1-17,3) | 0,752 |
| Sexo masculino | 430 (53,3) | 386 (52,4) | 0,742 |
| Mecanismo TCE registrado | 782 | 672 | |
| Mecanismo caída | 703 (89,9) | 587 (87,4) | 0,126 |
| Glasgow 15 en Urgencias | 807 (100) | 734 (99,7) | 0,227 |
| Riesgo de LIC | 0,133 | ||
| Bajo | 408 (50,6) | 405 (55) | |
| Moderado | 396 (49,1) | 326 (44,3) | |
| Alto | 3 (0,4) | 5 (0,7) | |
LIC: lesión intracraneal; TCE: traumatismo craneoencefálico.
Las variables continuas se expresan en mediana (p25-75) y las cualitativas en n (%).
En el periodo 1 se diagnostica fractura craneal a 35 (4,3%; IC95%: 3,1-6%) lactantes, LIC a 3 (0,4%; IC95%: 0,1-1,0%) y LICCI a 2 (0,3%; IC95%: 0,07-0,9%) respecto a 4 (0,5%; IC95%: 0,2-1,4%) casos de fractura (p<0,001), 2 (0,3%; IC95%: 0,07-1,0%) de LIC (p=1) y uno (0,1%; IC95%: 0,02-0,8%) de LICCI (p=1) en el periodo 2. En todos los lactantes que se diagnosticó LICCI fue porque permanecieron ingresados en el hospital más de 48h, ninguno recibió soporte ventilatorio, hemodinámico ni intervención neuroquirúrgica.
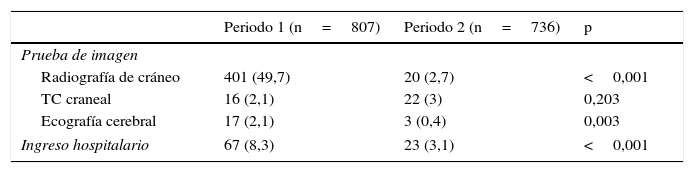
En la tabla 3 se muestra el comparativo del manejo en cuanto a pruebas de imagen e ingresos entre los 2 periodos. En los pacientes que ingresan, la mediana de estancia hospitalaria es de 36,4 (p25-75: 17,8-46,3) horas en el periodo 1 y de 15,7 (p25-75: 12,9-19,6) horas en el periodo 2 (p<0,001). En los pacientes que son dados de alta directamente, la mediana de estancia en el SU es de 1,8 (p25-75: 0,8-3,2) horas en el periodo 1 y de 2 (p25-75: 1,2-3,7) horas en el periodo 2 (p<0,001).
Pruebas de imagen realizadas en el Servicio de Urgencias en ambos periodos
| Periodo 1 (n=807) | Periodo 2 (n=736) | p | |
|---|---|---|---|
| Prueba de imagen | |||
| Radiografía de cráneo | 401 (49,7) | 20 (2,7) | <0,001 |
| TC craneal | 16 (2,1) | 22 (3) | 0,203 |
| Ecografía cerebral | 17 (2,1) | 3 (0,4) | 0,003 |
| Ingreso hospitalario | 67 (8,3) | 23 (3,1) | <0,001 |
TC: tomografía computarizada.
Las variables continuas se expresan en mediana (p25-75) y las cualitativas en n (%)
Reconsultaron en el SU 13 (1,6%) pacientes en el periodo 1 y 3 (0,4%) en el periodo 2 (p<0,02) sin diagnosticarse complicaciones del TCE.
La evolución de todos los niños con TCE leve fue buena. En los niños dados de alta desde el SU no se detectó con posterioridad ningún caso de LIC.
DiscusiónLos resultados del presente trabajo muestran que el nuevo protocolo de atención al TCE leve en lactantes menores de 2 años implantado en el SU es beneficioso tanto para el paciente como para el Sistema Sanitario. Por un lado se comprueba que la capacidad para la detección de LIC no varía significativamente con el cambio de protocolo. Por otro, es patente la reducción significativa del número de radiografías y ecografía craneales realizadas, así como del porcentaje de ingresos y de la estancia hospitalaria derivada de los mismos. Todo ello se traduce en menor irradiación a los lactantes, incomodidad para sus familias y gasto económico para el Sistema. Respecto a la irradiación es bien conocido el potencial carcinógeno de las radiaciones ionizantes y la especial sensibilidad de los niños, para los que se calcula un riesgo entre 2 y 3 veces superior al de la población general, por lo que la justificación y optimización de los estudios radiológicos es especialmente necesaria en el ámbito pediátrico21. El conocimiento de los médicos de las dosis de los estudios radiológicos que solicitan es, en general, bajo, y determinadas encuestas constatan que a menudo se infravalora tanto las dosis de radiación como sus riesgos21–24. El nuevo protocolo instaurado en nuestro centro permite, por un lado, casi eliminar la radiación debida a las radiografías de cráneo, y por otro, restringir la TC craneal, que es la prueba diagnóstica que genera más preocupación respecto a la radioprotección21,25,26.
Como se ha comentado previamente, la utilización de la radiografía de cráneo en la atención en el SU de un niño con un TCE viene determinada porque la presencia de una fractura de cráneo implica un aumento del riesgo de LIC, sin embargo, es importante conocer las limitaciones de la radiografía: es difícil de interpretar, tiene una baja sensibilidad para el diagnóstico de LIC y además somete al niño a una dosis de radiación ionizante no despreciable21. Estas limitaciones han provocado que en la mayoría de las guías actuales14–16 no se incluya la radiografía en el manejo del TCE pediátrico, salvo en casos seleccionados, como dentro del estudio radiológico del lactante con sospecha de maltrato27. La nueva pauta del manejo del TCE, en consonancia con estas guías internacionales14–16, utiliza criterios clínicos para determinar el riesgo de LIC y la actitud a seguir. De esta forma los pacientes con TCE leve y riesgo moderado de LIC, que según el protocolo antiguo debían recibir una radiografía, actualmente son mantenidos en observación en el SU hasta transcurridas como mínimo 6h del TCE. Con el presente trabajo queda demostrado que la observación clínica es una buena alternativa para seleccionar a los pacientes candidatos a una TC craneal, ya que los casos detectados de LIC son similares en ambos periodos sin haberse incrementado de forma significativa el número de TC, ni haberse objetivado casos de retraso del diagnóstico. En este sentido, otro dato a tener en cuenta es que el cambio de protocolo no ha modificado en exceso la estancia en el SU; este dato probablemente está relacionado con que, aunque no estaba incluido explícitamente en el protocolo antiguo, sí se mantenía al niño con un TCE en observación. Respecto a la estancia en el SU de los niños que no ingresan hay que tener en cuenta que se mantienen en observación hasta pasadas como mínimo 6h tras el traumatismo, y por tanto la estancia también está determinada por el tiempo transcurrido desde el traumatismo a la consulta.
El descenso del número de radiografías de cráneo ha implicado una disminución del diagnóstico de fracturas craneales. Disminución probablemente debida a una falta de detección de las mismas más que a su inexistencia, dado que las muestras de ambos periodos son similares en cuanto a edad de los pacientes y mecanismo traumático. El riesgo de no diagnosticar una fractura craneal en este contexto es bajo, ya que en la mayoría de casos la fractura craneal se resuelve espontáneamente28,29. Una baja proporción de las fracturas craneales pueden evolucionar a una fractura evolutiva, complicación infrecuente, que afecta alrededor del 1% de los casos, en la mayoría pacientes con sintomatología neurológica o fractura palpable30,31, que serían detectados con la TC craneal.
En el periodo 2 se observa una reducción del porcentaje de ingresos en más del 60% y de la estancia hospitalaria en cerca de 24h. Este hecho probablemente se deba a una menor detección de fracturas craneales que eran las que motivaban el ingreso hospitalario en la mayoría de lactantes con TCE leve. En caso de detectarse, los datos actuales indican que en la mayoría de niños con fractura craneal lineal no desplazada no es necesario el ingreso hospitalario, y que la observación en el SU es suficientemente segura29,32–34.
La principal limitación del presente trabajo viene derivada de ser un estudio retrospectivo, lo que hace que no se haya podido determinar el mecanismo traumático de todos los casos y que quepa la posibilidad de que algún aspecto de la sintomatología y exploración física del paciente no quedara bien reflejado en el informe de urgencias. Asimismo no se dispone del tiempo transcurrido entre el TCE y la consulta al SU, motivo por el que no se puede establecer las horas de observación completas desde el TCE. Por otro lado, no se sabe qué número de fracturas craneales pueden haber pasado desapercibidas en el periodo 2 al haber obviado las radiografías de cráneo. Sin embargo, hay que tener en cuenta que en el periodo 1 tampoco es seguro que se diagnosticaran todas las existentes al no realizarse radiografías a aproximadamente el 50% de los pacientes. Otro dato a tener en cuenta es que no se ha realizado una TC craneal a todos los niños, aunque poco probable, podría ser que algún paciente dado de alta desde el SU fuera diagnosticado con posterioridad de LIC o de fractura evolutiva. La revisión de las reconsultas de estos pacientes al centro de estudio y de la historia clínica compartida de Catalunya no ha detectado ningún caso con complicaciones por lo que cabe pensar que la evolución ha sido buena en todos ellos.
Para concluir, constatar que la observación clínica como alternativa a la radiografía craneal permite reducir las pruebas de imagen y los ingresos en los lactantes con TCE leve sin disminuir la fiabilidad diagnóstica de LIC. Esta opción permite la reducción de irradiación al paciente y un uso más racional de los recursos sanitarios.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los resultados del presente trabajo fueron presentados en la XX Reunión de la Sociedad Española de Urgencias de Pediatría en Bilbao donde recibió el premio a la mejor comunicación oral de la Reunión.