Las enfermedades raras suponen un reto para la salud pública debido a la escasa información sobre su magnitud. Entre ellas destacan los errores congénitos del metabolismo. El presente estudio pretende valorar la calidad de vida y las posibles necesidades sanitarias, socioeducativas y económicas de los pacientes pediátricos con diagnóstico de ER de tipo metabólico y de sus familiares o cuidadores principales, atendidos habitualmente en un hospital de tercer nivel.
Material y métodoSe desarrolló un cuestionario basado en las necesidades y expectativas recogidas fundamentalmente en el Plan Andaluz para las Enfermedades Raras. Se analizaron variables de los órdenes sociosanitario, económico y educativo en 65 pacientes pediátricos con errores congénitos del metabolismo.
ResultadosLos encuestados manifestaron escasas posibilidades para afrontar el gasto de la medicación (61%), alimentación especial (86%) y otras prestaciones sanitarias (79%). El 43% consideraron que la calidad de vida familiar se afectó bastante desde la aparición de la enfermedad. En el 61,5% la cuidadora principal fue la madre, frente al 1,5% de casos en los que fue el padre. El cuidador principal redujo su jornada laboral o abandonó su trabajo en el 77% de los casos.
ConclusionesEl tratamiento multidisciplinar se ve afectado por la imposibilidad de las familias para hacer frente a su elevado coste, junto a una difícil accesibilidad a dichos recursos. Además, existe gran repercusión en la calidad de vida de los pacientes y sus cuidadores. Por tanto, deberían evaluarse los resultados de los planes gubernamentales de apoyo sanitario y socioeconómico a pacientes con enfermedades raras, y conseguir una respuesta real a sus necesidades.
Rare diseases are a challenge for public health due to the lack of information on their magnitude. These include inborn errors of metabolism. The objective of this study was to assess the quality of life and social, health, economic, and educational needs of a group of paediatric patients with inborn errors of metabolism attended to in a hospital.
Material and methodA questionnaire was developed based on the needs and expectations, based mainly on the Andalusian Plan for Rare Diseases. An analysis was performed on the variables of health, socioeconomic, and educational needs of 65 paediatric patients with inborn errors of metabolism.
ResultsThe respondents showed few possibilities to cope with medication (61%), special diet (86%), and other health benefits (79%). Just under half of them (43%) believed that the quality of family life had been greatly reduced since the onset of the disease. The main caregiver was the mother in 61.5% of cases, compared to 1.5% of cases in which it was the father. The primary caregivers had to reduce their working hours or give up their job in 77% of cases.
ConclusionsThe multidisciplinary treatment is affected by the inability of families to cope with a high cost, as well as with difficult access to these resources. In addition, there is great impact on the quality of life of patients, and their caregivers. Therefore, there is a need to evaluate the results of government health and socio-economic support plans for patients with rare diseases, and make a real response to their needs.
La denominación de enfermedades raras (ER) se utiliza para referirnos a un amplio grupo de enfermedades heterogéneas cuyo conocimiento es escaso debido a su complejo desarrollo, ya que tienen una progresión lenta y una sintomatología en ocasiones muy inespecífica y variada, así como una baja prevalencia en la población (<5/10.000 personas). La mayoría de ellas tienen un origen genético, son crónicas y degenerativas, por lo que, en general, suelen ser debilitantes y/o limitantes en un mayor o menor grado. Por ello es cada vez más evidente la necesidad de un diagnóstico precoz y una atención multidisciplinar1,2. A esto se suma la dificultad de abordaje de estas enfermedades debida a otros aspectos como la escasa disponibilidad física y económica de medicamentos específicos y alimentos adaptados para tratarlas, así como el escaso conocimiento de los profesionales sobre la enfermedad y, por ende, la falta de protocolos en la atención sanitaria3,4.
Dada la implicación sanitaria, social y educativa en este tipo de enfermedades, es necesario evaluar si las actuaciones en el ámbito estatal consiguen mejorar la calidad de vida de los afectados y sus familias, así como la cobertura o no de sus necesidades básicas y especiales5. El impacto social y económico de cómo una ER afecta al paciente y su familia ha sido generalmente abordado por asociaciones de pacientes6. En España destacan los estudios ENSERio 1 y 2 –Estudio sobre la situación de las Necesidades Sociosanitarias de las personas con Enfermedades Raras en España–, patrocinados por la Federación Española de Enfermedades Raras atendiendo a los ámbitos económico, social, educativo, sanitario, psicológico y laboral3.
La implementación de programas de cribado de recién nacidos ha permitido un diagnóstico y tratamiento a edad temprana de algunas ER. No obstante, existen muchos factores que limitan la calidad de vida de estos pacientes y, por ello, algunos autores han evaluado la calidad vida relacionada con la salud7–9 y global10,11. Destacan también aspectos de orden psicológico y psiquiátrico en algunas enfermedades12,13 y la influencia de factores psicosociales en sus familias14. Para contemplar las necesidades aún no resueltas de las ER en estos ámbitos se han ido elaborando varias propuestas, como la Estrategia en Enfermedades Raras del Sistema Nacional de Salud (2013), del Ministerio de Sanidad de España, y el Plan de Atención a personas afectadas por Enfermedades Raras (PAER), de la Consejería de Salud de Andalucía2, que tiene como objetivo general asegurar una adecuada planificación y gestión de los recursos sanitarios destinados a la atención de las personas con ER y sus familias, de manera que pueda garantizarse su alta calidad y su accesibilidad en condiciones de equidad.
El presente estudio pretende valorar los pacientes pediátricos con diagnóstico de ER de tipo metabólico y sus familiares o cuidadores principales, atendidos habitualmente en un hospital de tercer nivel.
Materiales y métodosSe realizó un estudio no experimental, de tipo descriptivo transversal. Se ofreció la posibilidad de entrevistar telefónicamente o presencialmente a un total de 74 padres y/o tutores de pacientes pediátricos con diferentes metabolopatías seguidos en una unidad pediátrica de un hospital de tercer nivel (fig. 1). La muestra final fue de 65 encuestados, ya que 5 de ellos no desearon realizar la encuesta y 4 no fueron localizados. El cuestionario fue respondido por los tutores o por el paciente si se encontraba en situación exenta de discapacidad intelectual o física. El estudio fue aprobado por el Comité de Ética correspondiente.
En la encuesta se incluyeron 70 preguntas elaboradas desde la necesidad expresada en la consulta y que están en relación con las variables que recoge el PAER 2008-20122, referentes a las necesidades y las expectativas en los ámbitos sanitario, psicosocial, educativo y económico (alimentación y medicación), con preguntas cerradas de respuesta única. Se recogieron variables demográficas y otras atendiendo a:
Orden sanitario: cribado neonatal, tratamientos empleados, medicación y alimentación especial, otras prestaciones sanitarias, coste económico y acceso a dichos recursos. También se incluyeron variables de discapacidad, dependencia, ayuda económica, atención sanitaria, falta de cobertura, conocimiento científico de la enfermedad, ayuda de asociaciones e investigación.
Orden educativo: tipo de educación, apoyo educativo y domiciliario, personal sanitario asociado, acoso.
Orden psicosocial: calidad de vida de los pacientes pediátricos y sus cuidadores, tipos de cuidadores principales, apoyo psicológico, situación familiar, vida laboral y otras variables relacionadas con las necesidades de cuidado.
Análisis estadísticoSe realizó un análisis descriptivo de todas las variables estudiadas; las cuantitativas se expresaron con media, desviación típica, mediana y rango intercuartílico; y las cualitativas, con recuentos y proporciones. También se realizó un análisis comparativo de porcentajes entre algunas variables de interés mediante la prueba de ji-cuadrado (χ2) para tablas de contingencia. En el caso de una tabla 2×2, se utilizó el estadístico χ2 con corrección de Yates, y cuando alguna frecuencia esperada fue menor o igual a 5, se aplicó la prueba exacta de Fisher. Se utilizó el software estadístico SPSS 18.0.
ResultadosAtención sanitariaEn el presente estudio, un alto porcentaje de los pacientes pediátricos no eran susceptibles de diagnóstico por cribado neonatal (el 78,5% de estos pacientes), ya que ciertas enfermedades no están incluidas en el Programa de Cribado Neonatal de Enfermedades Endocrino-metabólicas de Andalucía para su detección precoz. En este programa suelen incluirse aquellas enfermedades en las que una intervención eficaz precoz permite modificar favorablemente su pronóstico, reduciendo la morbimortalidad y las posibles discapacidades asociadas a esas enfermedades. De los casos que se detectaron por dicho cribado un 7,7% manifestó la enfermedad antes de recibir el resultado. La mayoría de estos pacientes tenían un diagnóstico genético y un 12% de las familias se ha realizado diagnóstico prenatal en embarazos posteriores (tabla 1).
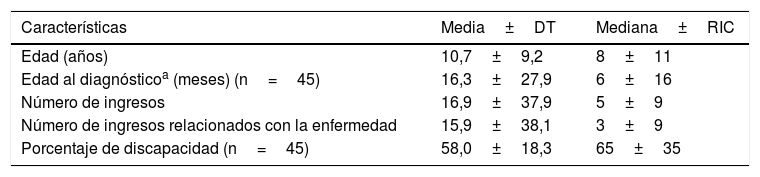
Características generales de los pacientes pediátricos con errores innatos del metabolismo del estudio (N=65)
| Características | Media±DT | Mediana±RIC |
|---|---|---|
| Edad (años) | 10,7±9,2 | 8±11 |
| Edad al diagnósticoa (meses) (n=45) | 16,3±27,9 | 6±16 |
| Número de ingresos | 16,9±37,9 | 5±9 |
| Número de ingresos relacionados con la enfermedad | 15,9±38,1 | 3±9 |
| Porcentaje de discapacidad (n=45) | 58,0±18,3 | 65±35 |
| Diagnóstico | Frecuencia | Porcentaje | |
|---|---|---|---|
| Cribado neonatal | 14 | 21,5 | |
| Manifestación (n=51) | En niñoa | 46 | 90,2 |
| En familiar | 5 | 9,8 | |
| Diagnóstico genético | 60 | 92,3 | |
| Diagnóstico prenatal en el embarazo (n=59) | 7 | 11,9 |
DT: desviación típica; RIC: rango intercuartílico.
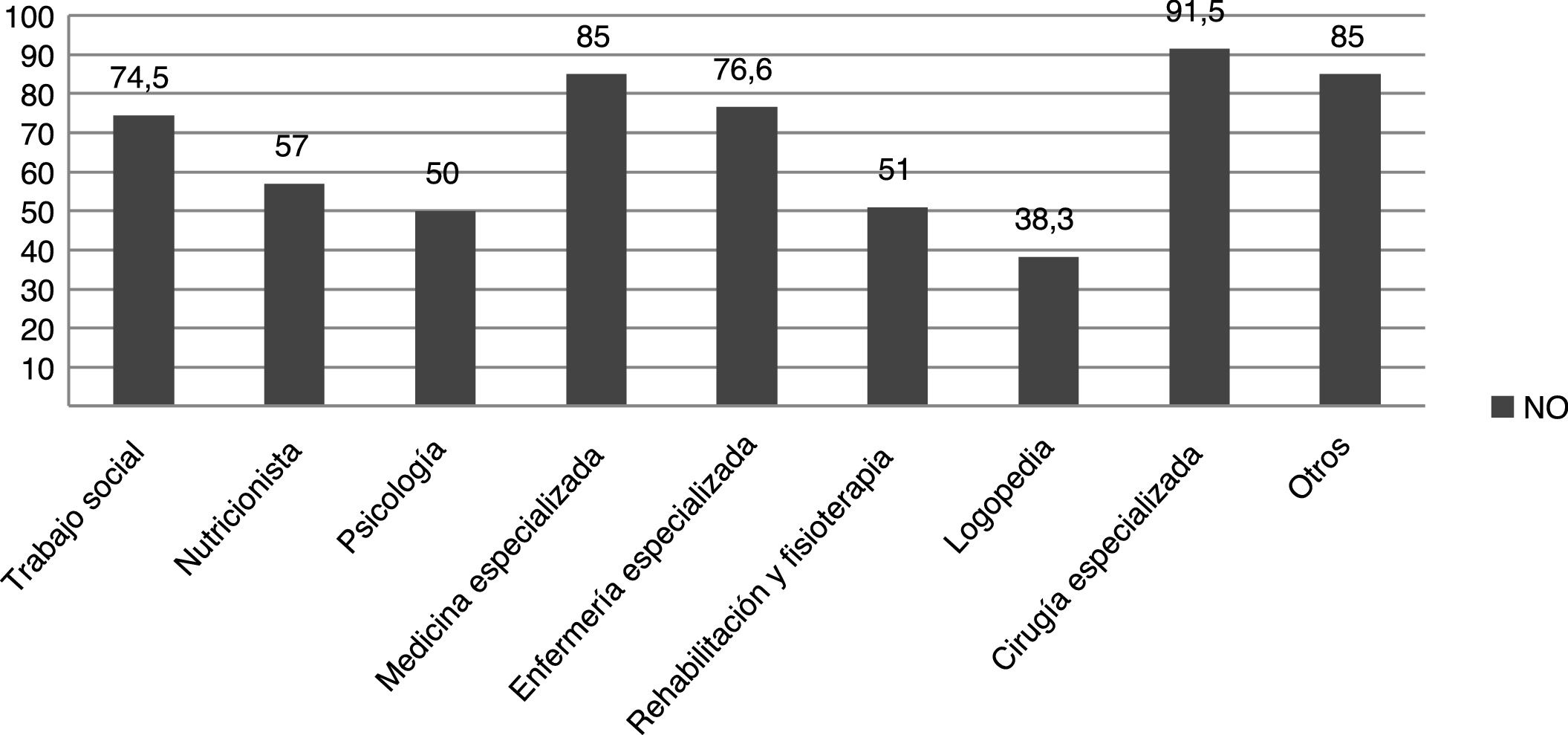
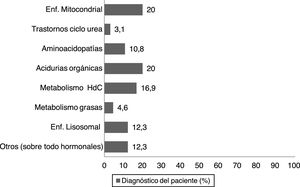
Respecto al tratamiento, las familias tienen dificultades y escasa disponibilidad para acceder a este, tanto en relación con productos de alimentación (los precisaba el 54% de la muestra) como a fármacos y otros recursos (tabla 2). Destacó un elevado porcentaje de pacientes que necesitan medicación y productos no financiados, así como la necesidad de recurrir frecuentemente a fórmulas magistrales para asegurar su administración (tabla 2), además de otros servicios no cubiertos por la atención sanitaria (fig. 2). Estos pacientes presentan algún grado de discapacidad física y/o psíquica, que es evaluada objetivamente por profesionales externos que emiten un informe según el grado de estas (tabla 1), y por lo que la mayoría de ellos reciben algún tipo de ayuda económica pública(tabla 2).
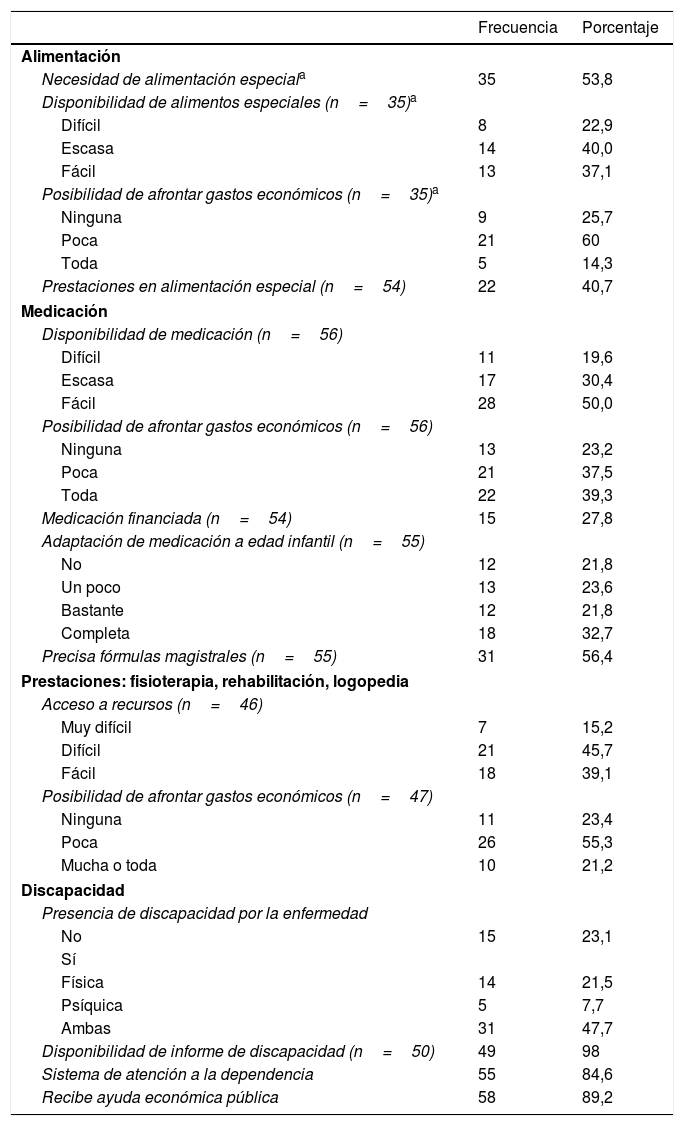
Valoración sobre variables de orden sanitario respecto a la accesibilidad a los recursos de las familias de los pacientes pediátricos con errores congénitos del metabolismo encuestados (N=65)
| Frecuencia | Porcentaje | |
|---|---|---|
| Alimentación | ||
| Necesidad de alimentación especiala | 35 | 53,8 |
| Disponibilidad de alimentos especiales (n=35)a | ||
| Difícil | 8 | 22,9 |
| Escasa | 14 | 40,0 |
| Fácil | 13 | 37,1 |
| Posibilidad de afrontar gastos económicos (n=35)a | ||
| Ninguna | 9 | 25,7 |
| Poca | 21 | 60 |
| Toda | 5 | 14,3 |
| Prestaciones en alimentación especial (n=54) | 22 | 40,7 |
| Medicación | ||
| Disponibilidad de medicación (n=56) | ||
| Difícil | 11 | 19,6 |
| Escasa | 17 | 30,4 |
| Fácil | 28 | 50,0 |
| Posibilidad de afrontar gastos económicos (n=56) | ||
| Ninguna | 13 | 23,2 |
| Poca | 21 | 37,5 |
| Toda | 22 | 39,3 |
| Medicación financiada (n=54) | 15 | 27,8 |
| Adaptación de medicación a edad infantil (n=55) | ||
| No | 12 | 21,8 |
| Un poco | 13 | 23,6 |
| Bastante | 12 | 21,8 |
| Completa | 18 | 32,7 |
| Precisa fórmulas magistrales (n=55) | 31 | 56,4 |
| Prestaciones: fisioterapia, rehabilitación, logopedia | ||
| Acceso a recursos (n=46) | ||
| Muy difícil | 7 | 15,2 |
| Difícil | 21 | 45,7 |
| Fácil | 18 | 39,1 |
| Posibilidad de afrontar gastos económicos (n=47) | ||
| Ninguna | 11 | 23,4 |
| Poca | 26 | 55,3 |
| Mucha o toda | 10 | 21,2 |
| Discapacidad | ||
| Presencia de discapacidad por la enfermedad | ||
| No | 15 | 23,1 |
| Sí | ||
| Física | 14 | 21,5 |
| Psíquica | 5 | 7,7 |
| Ambas | 31 | 47,7 |
| Disponibilidad de informe de discapacidad (n=50) | 49 | 98 |
| Sistema de atención a la dependencia | 55 | 84,6 |
| Recibe ayuda económica pública | 58 | 89,2 |
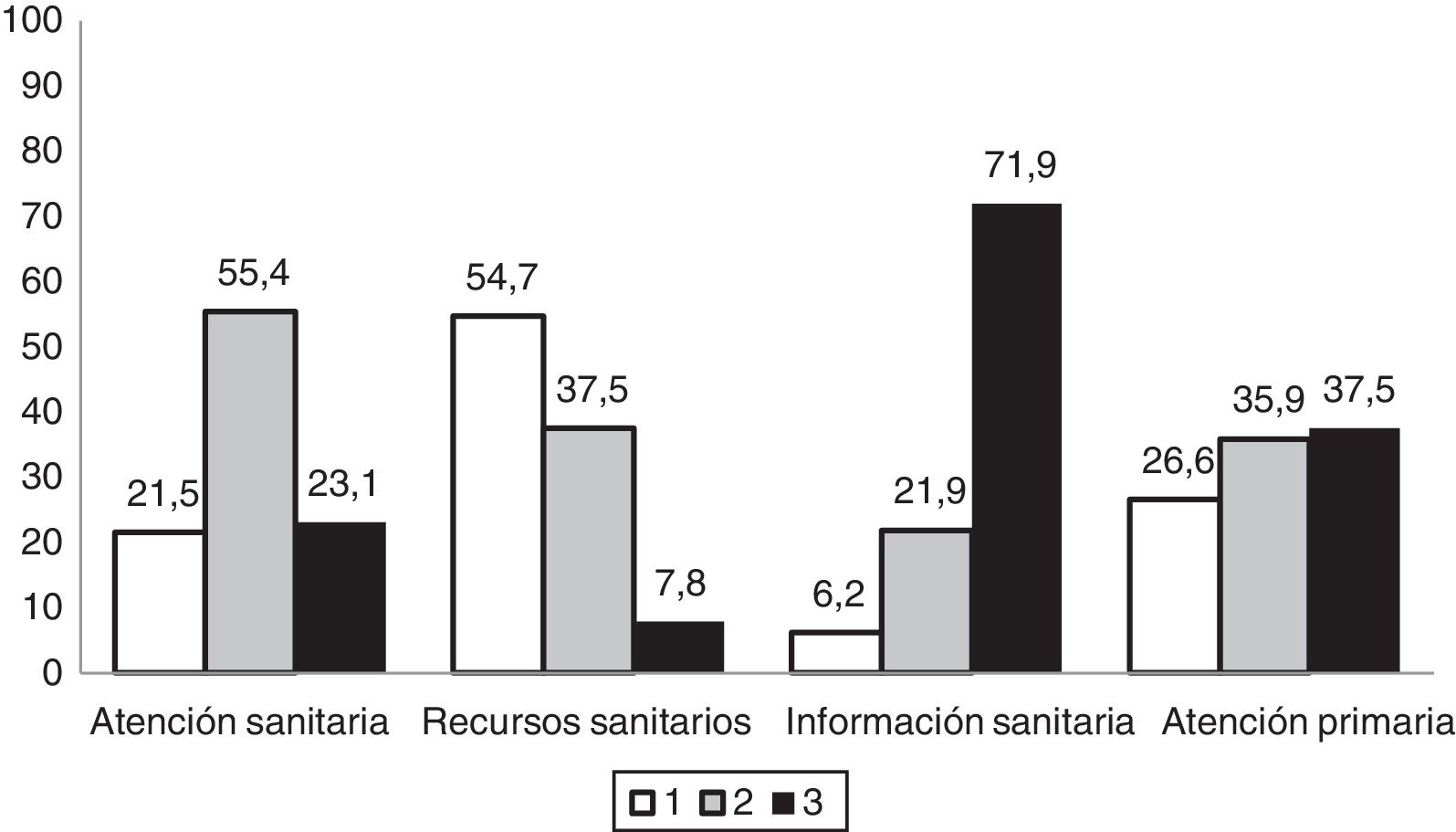
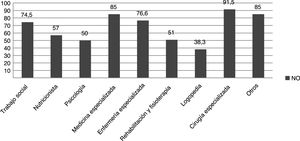
Por lo general, los encuestados valoraron la atención sanitaria recibida como buena o muy buena. Más de la mitad de la muestra consideraron que la información que reciben acerca de la enfermedad es comprensible y suficiente, aunque la sanidad posee escasos recursos para la atención de estas enfermedades. Valoraron al personal sanitario de Atención Primaria como escasamente competente para la atención de su enfermedad (fig. 3), además de considerar escaso el conocimiento sobre la misma a nivel científico (69,2%). Por otro lado, hasta un 71% sí se consideran apoyados suficiente y adecuadamente por el personal sanitario especializado. Hasta un 54% de las familias pertenecían a alguna asociación de pacientes relacionada con la enfermedad de su hijo/a, siendo la mayoría partícipes en la investigación de ER (69%). Un 20% de los pacientes habían participado en algún ensayo clínico para la investigación de su enfermedad.
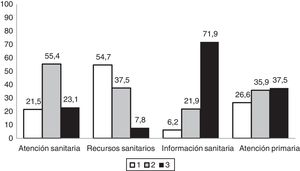
Porcentaje de valoración de la atención sanitaria recibida por los familiares de los pacientes pediátricos con errores congénitos del metabolismo encuestados (N=65).
Atención sanitaria: 1) Mala/suficiente; 2) Buena/muy buena; 3) Excelente.
Recursos sanitarios: 1) Mínimos/pocos; 2) Suficientes; 3) Bastantes.
Información sanitaria: 1) Incomprensible; 2) Escasa; 3) Comprensible y suficiente.
Atención primaria: 1) Nada competente; 2) Poco competente; 3) Muy competente.
La mayoría de los encuestados tenían una formación profesional, y el 21,5% tenían estudios universitarios. No se han encontrado diferencias estadísticamente significativas del nivel de estudios de los padres con la valoración de la asistencia sanitaria (χ2=1,667; p=0,221). Una gran parte de los pacientes recibían una educación normalizada o normalizada con apoyo (72,3%): el 52,6% de los pacientes necesitaban apoyo educativo adicional y más de la mitad de ellos lo encontraban en un profesor de apoyo disponible en su centro educativo. Además de la educación recibida en el centro, un 38% recibía enseñanza domiciliaria (tabla 3).
Valoración sobre variables de orden socioeducativas respecto a la atención recibida por parte del centro educativo al que acuden los pacientes pediátricos con errores congénitos del metabolismo (N=65)
| Variables | Frecuencia | Porcentaje |
|---|---|---|
| Nivel de estudios del encuestado | ||
| Escolar | 23 | 35,4 |
| Formación profesional | 28 | 43,1 |
| Universitario | 14 | 21,5 |
| Tipo de educación implantada por el colegio | ||
| Normal | 24 | 36,9 |
| Normal con apoyo | 23 | 35,4 |
| Especial | 12 | 18,5 |
| No escolarizado | 6 | 9,2 |
| Necesidad de apoyo educativo adicional (n=57)a | 30 | 52,6 |
| Profesor de apoyo disponible en su centro (n=30)a | 22 | 73,3 |
| Necesidad de enseñanza domiciliaria (n=58)a | 22 | 37,9 |
| Apoyo domiciliario aportado por el centro educativo (n=22)a | 2 | 9,1 |
| Pacientes que sufren algún tipo de acosoa | 18 | 27,7 |
| Tipos de acoso (n=18)a | ||
| Social | 15 | 83,3 |
| Verbal | 12 | 66,7 |
| Físico | 3 | 16,7 |
La mayoría de los centros educativos a los que van los pacientes no cuentan con personal sanitario para atender las necesidades propias de cada enfermedad (91%). En algunos centros no hay sistemas de fácil accesibilidad para personas con discapacidad (23%). En general, la atención recibida en el centro educativo la consideran buena/muy buena/excelente (66%) y el 12% la consideran muy insuficiente. Algunos pacientes con errores congénitos del metabolismo (ECM) sufren algún tipo de acoso: social, verbal, físico (tabla 3).
Calidad de vidaLa calidad de vida de los pacientes se ha visto muy disminuida desde la aparición de la enfermedad en el 43% de los casos, y más aun en aquellos que precisan de una adaptación importante de la alimentación (52,1%) (tabla 4). Sin embargo, no existieron diferencias estadísticamente significativas al relacionar la necesidad de dieta adaptada y la calidad de vida del paciente (χ2=0,083; p=0,974).
Calidad de vida percibida de los pacientes pediátricos con errores congénitos del metabolismo del presente estudio, y sus familiares o cuidadores (N=65)
| Frecuencia | Porcentaje | |
|---|---|---|
| Pacientes pediátricos | ||
| Afectación a la calidad de vida por la enfermedad | ||
| Nada disminuida | 23 | 35,3 |
| Poco disminuida | 14 | 21,5 |
| Bastante disminuida | 17 | 26,2 |
| Totalmente disminuida | 11 | 17,0 |
| Afectación de la calidad de vida por la dieta adaptada (n=48) | 25 | 52,1 |
| Familiares/cuidadores | ||
| Cuidador principal | ||
| Madre | 40 | 61,5 |
| Padre | 1 | 1,5 |
| Ambos | 21 | 32,3 |
| Otros | 3 | 4,6 |
| Aporte de apoyo psicológico y emocional | 3 | 4,6 |
| Necesidad de un cuidador adicional aparte de ellos mismosa | 17 | 26,6 |
| Disponibilidad de un cuidador adicional (n=17)a | 14 | 82,4 |
| Reducción o abandono de trabajo (n=53) | 41 | 77,4 |
| Apoyo laboral (n=59) | 26 | 44,1 |
| Situación familiar | ||
| Familia biparental | 55 | 84,6 |
| Padres separados | 10 | 15,4 |
| Afectación de la calidad de vida por la enfermedad de su familiar | ||
| Nada disminuida | 10 | 15,6 |
| Poco disminuida | 25 | 39,1 |
| Bastante disminuida | 15 | 23,4 |
| Totalmente disminuida | 14 | 21,9 |
Algunos encuestados consideraron necesaria la presencia de un cuidador adicional (26,6%), ya que en la mayoría de los casos son los familiares. El cuidador principal, que en la mayoría de los casos es la madre (61,5%), ha reducido su jornada laboral (o dejado su trabajo) en el 77,4% de los casos y no ha tenido apoyo de su centro de trabajo para compatibilizar su vida laboral (56%). Un 4,6% han recibido apoyo psicológico del sistema sanitario, pero no hemos detectado asociación significativa de este factor con la calidad de vida percibida (χ2=0,229; p=1,000). La situación familiar mayoritaria es biparental, poco más del 15% son padres separados (tabla 4), y el 50% de ellos consideran que la enfermedad de su hijo ha influido en el motivo de su separación.
DiscusiónEl presente estudio evidencia las necesidades de factores de tipo sanitario, socioeducativo y económico, que no se recogen en el PAER, de pacientes pediátricos con ECM y sus cuidadores. De forma similar, los informes derivados de estudios sociosanitarios como el ENSERio 1 y 2, demuestran la afectación de los niños y sus familiares en los ámbitos económico, social, educativo, sanitario, psicológico y laboral.
Nuestra muestra incluye varios tipos de ECM, a diferencia de otros estudios que solo analizan pacientes con enfermedades concretas, como fenilcetonuria15, galactosemia16 o mucopolisacaridosis17. Es importante destacar que la calidad de vida de los pacientes y sus cuidadores en relación con las distintas enfermedades fue valorada de forma general mediante el cuestionario utilizado en este estudio, como lo hacen otros cuestionarios: Pediatric Quality of Life Inventory11,18, WHOQOL questionnaire-10011 y Child Health Questionnaire 28-item Parent Form18. No obstante, el hecho de valorar diferentes tipos de metabolopatías también implica una limitación en la valoración, ya que la cobertura de sus necesidades puede ser muy diferente. En este trabajo se pretende conocer en todos los pacientes que se siguen en una unidad especializada de metabolopatías, independientemente de su enfermedad concreta, y al igual que ocurre en el PAER, si estas están adecuadamente cubiertas.
Cinco familiares de todos los posibles encuestados no desearon realizar la encuesta, y el motivo que manifestaron fue el fallecimiento del paciente-caso. Este mínimo número limita la posibilidad de sesgo por voluntariado que haría mejorar los datos de la encuesta por mayor satisfacción.
Por otro lado, nuestros resultados también revelan, al igual que en otros trabajos, el escaso conocimiento que tienen de estas enfermedades los profesionales sanitarios, asociándose a la demora diagnóstica en muchos casos19. Incluso, a pesar de que el diagnóstico prenatal en embarazos posteriores podría tener un importante impacto sobre la planificación familiar futura de las familias que ya han tenido un hijo con ECM, solo algunos de ellos reciben asesoramiento genético especializado20. Esta situación también ha sido descrita en otros países muy desarrollados3,4,21,22. Los estudios españoles ENSERio y ERES revelaron que el promedio de tiempo estimado que transcurre entre la aparición de los primeros síntomas y el diagnóstico de la ER se eleva hasta casi 5 años en la edad adulta y un año en la edad pediátrica; unas cifras que, en contraposición con la demora diagnóstica de otras enfermedades comunes (sean graves o no), resulta relevante. La formación especializada de los profesionales podría contribuir a la reducción de la demora diagnóstica, limitando consecuencias sanitarias como el retraso del tratamiento o un tratamiento inadecuado y la realización de pruebas diagnósticas innecesarias23,24.
Respecto al uso de medicamentos y otros productos sanitarios, los pacientes refieren tener difícil o imposible acceso a los productos que precisan. Como ya ha sido descrito, las principales dificultades son el excesivo precio de los productos, la escasez de estos, o incluso la imposibilidad de adquisición en su propio país25. Además, señalan que la Seguridad Social cubre solo parcialmente los medicamentos y productos sanitarios que necesitan, lo que concuerda con el estudio realizado por la Federación Española de Enfermedades Raras3, aunque en ninguno de ellos especifican con detalle el tipo de cobertura. En los pacientes pediátricos de esta muestra, al alto porcentaje con medicación no financiada y falta de prestaciones para la alimentación especial se suman los servicios no cubiertos de forma continuada en la atención sanitaria pública, como el acceso a nutricionistas, psicólogos para el apoyo familiar tras el diagnóstico, rehabilitación y fisioterapia o logopedia (tabla 2).
El 89% de los pacientes reciben algún tipo de ayuda económica pública, aunque en otras encuestas las familias aseguran que la asistencia económica es muy deficiente para cubrir las necesidades especialmente asociadas al gasto en medicamentos4.
Un 21,5% (fig. 3) de las familias del presente estudio consideran que la atención sanitaria recibida es mala o suficiente, y un 62,5% que la atención primaria es nada o poco competente, coincidiendo con otros estudios, como el EurodisCare-3, que sitúa a España como el país europeo en el que hay menor satisfacción (20%) con los servicios médicos relacionados con la atención de ER21. Incluso, en el estudio ENSERio, el porcentaje de insatisfacción se eleva a más de un 47%, lo cual se podría explicar por los más de 200 diagnósticos distintos que contempla, incluso algunos con prevalencias significativamente muy bajas3, frente a la muestra de pacientes con 16 ER diferentes del estudio EurodisCare-3. Esta opinión parece relacionada con los escasos recursos que aporta el sistema sanitario en estas enfermedades, así como con la falta de centros de referencia en un entorno cercano. A ello añaden la falta de protocolos o estrategias específicas, sin olvidar la escasa o incomprensible información (fig. 3) que aportan los profesionales sanitarios a los pacientes26.
El nivel educativo de los padres puede tener repercusiones importantes en la terapia de sus hijos, pudiendo influir en una menor adherencia a la dieta u otros tratamientos27,28. Los encuestados del presente trabajo con estudios universitarios supusieron una minoría, y el 35,4% alcanzaba un nivel de educación de primaria. La mayoría de los pacientes recibían una educación normalizada o con apoyo del centro educativo al que acudían y estos pacientes recibían algún tipo de acoso. Algunos autores, por tanto, defienden que los niños deberían ir a centros que impartan educación especializada para ayudarles a evitar la presión social27.
Otros autores han puesto de manifiesto algunos aspectos de la atención educativa que terminan afectando a la calidad de vida de los pacientes con ECM, como problemas de atención, problemas escolares, menor motivación de logro, disminución de la competencia social, disminución de la autonomía y baja autoestima. La autoestima y la cohesión familiar suelen ser los dominios más afectados en su calidad de vida, incluso más que la disfunción física o el dolor29. En la edad adulta también tienden a desarrollar estados de ánimo depresivos, ansiedad generalizada, fobias, disminución de las emociones positivas, déficit de madurez social y aislamiento social12,13; incluso independientemente del control de la enfermedad30. En el presente trabajo no se han analizado con tanto detalle estos aspectos educativos, pero sí la necesidad de apoyo educativo adicional, que en más de la mitad de los casos es necesario y se realiza en los propios domicilios.
Casi la mitad de la muestra consideró que su calidad de vida se había visto muy disminuida desde la aparición de la enfermedad. Más del 50% de los que precisaban esta alimentación adaptada asociaban esta merma al propio tipo de alimentación, aunque sin una asociación significativa que justifique que ese empeoramiento de la calidad de vida sea debido a la necesidad de esta dieta, probablemente debido a un insuficiente tamaño muestral para detectarla. Bilginsoy et al.31, con un tamaño muestral similar al del presente estudio, indicaron que el manejo de la dieta y la influencia de esta sobre la vida social de los padres pueden catalogarse como una de las principales causas de estrés familiar. Este estudio refleja además que la necesidad de alimentación especial de los hijos es un factor muy influyente en la disminución de la calidad de vida de sus cuidadores (48,5%). Esto lleva a plantear la necesidad de desarrollar estrategias que faciliten y permitan integrar un tratamiento dietético especializado en el ámbito familiar, con buena adherencia y mejorando la calidad de vida del paciente y todos sus integrantes32.
Un 56,8% de nuestros pacientes consideran que su calidad de vida se ha visto poco afectada por la aparición de la enfermedad. Esto podría ser debido a que cuando los pacientes inician precozmente el tratamiento con medicamentos y/o dietas específicas, y según el tipo de ER y la aceptación de la enfermedad, su mejor pronóstico influye en esta percepción11.
Entre los familiares encuestados, un 45% consideran su calidad de vida muy disminuida desde la aparición de la enfermedad de sus hijos, necesitando en muchos casos un cuidador adicional, reducir su jornada laboral o dejar su trabajo para adaptar su vida al cuidado de ellos (tabla 4). La dependencia en este tipo de enfermedades implica la necesidad de la asistencia personal, que recae en los cuidadores principales con grandes repercusiones en estos, tanto en su vida social como laboral y formativa, especialmente de las mujeres3,6. De hecho, algunos padres buscan múltiples estrategias de adaptación para integrar en la rutina diaria de la vida familiar complejos protocolos para el manejo de la enfermedad de sus hijos33.
Algunos estudios afirman que la calidad de vida de los padres podría ser el indicador más apropiado para valorar la adaptación parental a la enfermedad de sus hijos34, definiendo como calidad de vida alcanzar un bienestar físico y psicológico óptimo, funcionamiento social, así como, en las dimensiones referidas a la enfermedad de sus hijos, alcanzar estabilidad emocional y satisfacción con la familia. El apoyo emocional y el bienestar psicosocial son destacados factores predictores de la calidad de vida de los cuidadores15,35 y en el entorno. Por ejemplo, existe una asociación entre la situación de padres divorciados y/o desempleados con una baja adherencia a los tratamientos26,36. También se han valorado ciertos aspectos sociales, como el estatus social basado en el número de niños en la familia, el número de afectados en la misma, la educación y profesión de los padres o el estado conyugal, y la necesidad de abordaje cuando se suman determinados factores26,37.
Por todo ello, el apoyo psicológico y el asesoramiento social deberían estar disponibles por el sistema sanitario38,39. En nuestro medio, la mayoría de los cuidadores principales no refirieron haber tenido este tipo de asistencia.
En conclusión, los resultados obtenidos en este estudio muestran que el tratamiento multidisciplinar con alimentación específica, medicación y prestaciones diarias se ve afectado debido a la imposibilidad de las familias para hacer frente a su elevado coste, junto con una difícil accesibilidad a dichos recursos. Existe una importante repercusión de estas enfermedades en la calidad de vida de los propios pacientes, pero especialmente en la de sus cuidadores principales: casi la mitad de la muestra consideran gravemente afectada su vida social, laboral y familiar. Por tanto, deberían evaluarse los resultados de los planes de apoyo sanitario, social y económico destinados a los enfermos y sus cuidadores, y dar respuesta a sus necesidades.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.