La atención al final de la vida de los niños debe ser sensible a las necesidades del niño y de su familia. Necesitamos entender la enfermedad desde la perspectiva de los padres que se enfrentan a la muerte de su hijo, para poder mejorar la calidad y guiar el desarrollo de la atención al final de la vida en Pediatría.
MétodoEstudio observacional retrospectivo a través de cuestionario, para evaluar las necesidades, experiencias y satisfacción con la atención recibida, de una muestra de padres que perdieron un hijo por una causa previsible, entre junio de 2014 y junio de 2017. Diferenciamos tres grupos de estudio en función del equipo responsable de la atención al final de la vida, y las diferencias entre el grupo atendido por el equipo de cuidados paliativos pediátricos, el grupo atendido por pediatras no paliativistas y el grupo neonatal, son analizadas.
ResultadosDe las 80 familias elegibles, 64 pudieron ser contactadas y 28 (43,8%) finalmente completaron el cuestionario. Nuestro estudio muestra experiencias positivas y alta satisfacción de los padres con la atención recibida al final de la vida de su hijo. Las puntuaciones más altas tanto en experiencias como en satisfacción, fueron otorgadas por los padres de los niños atendidos por el equipo de cuidados paliativos pediátricos con diferencias estadísticamente significativas en apoyo a la familia, comunicación, toma de decisiones compartida y atención en torno a la muerte (p<0,05).
ConclusionesLos padres están satisfechos con la atención recibida al final de la vida de sus hijos, pero la intervención de un equipo específico de cuidados paliativos pediátricos mejora la calidad de la atención al final de la vida en pediatría.
The care at the end of children's lives must be sensitive to the needs of the child and their family. An understanding of the illness is required from the perspective of parents faced with the death of their child, in order to improve quality and guide the development of end-of-life care in Paediatrics.
MethodA retrospective observational study was conducted between June 2014 and June 2017 using a questionnaire, to assess the needs, experiences, and satisfaction with the care received, from a sample of parents who lost a child due to a foreseeable cause. Three different study groups were formed based on the team responsible for end-of-life care, and an analysis was carried out on the differences between the group treated by the paediatric palliative care team, the group attended by non-palliative paediatricians, and the neonatal group.
ResultsOf the 80 eligible families, 64 could be contacted, and 28 (43.8%) finally completed the questionnaire. Our study shows positive experiences and high satisfaction of parents with the care received at the end of their child's life. The highest scores in experiences and satisfaction were given by the parents of the children served by the paediatric palliative care team, with statistically significant differences in family support, communication, shared decision making, and bereavement support (P<.05).
ConclusionsParents are satisfied with the care received at the end of their children's lives, but the intervention of a specific paediatric palliative care team improves the quality of care at the end of life in paediatrics.
Los niños con enfermedades potencialmente mortales o que limitan su esperanza de vida, precisan una atención integral que no se limite al cuidado físico del paciente, sino que también atienda y respete las necesidades psicológicas, sociales y espirituales del niño y su familia.
Muchos países han reconocido la necesidad de unidades de cuidados paliativos pediátricos (CPP) para el cuidado integral del niño con una enfermedad limitante o amenazante para la vida y de su familia1,2. En España, los CPP se han desarrollado significativamente desde el año 2005, aunque con muchas diferencias entre comunidades autónomas y dentro de las mismas. Sin embargo, no hay muchos estudios sobre la eficacia de los equipos de CPP. En 2007, se realizó un estudio en el sureste de Baviera (Alemania) para evaluar la satisfacción de los padres con la intervención de un equipo de CPP. Con un índice de respuesta del 88%, los padres consideraron que la participación del equipo de CPP llevó a mejoras muy significativas (p<0,001) en el control de los síntomas y en la calidad de vida de los niños, así como en los aspectos de comunicación, apoyo a la familia y en la agilización de los procesos administrativos3. En otro estudio, realizado en Suecia en 2001, el apoyo profesional y social durante el duelo tras la pérdida del niño, tuvo un impacto positivo a largo plazo en los padres que perdieron a su hijo por cáncer4.
Desde junio de 2014, el Servicio de Pediatría del Hospital Clínico Universitario Virgen de la Arrixaca (HCUVA) cuenta con un equipo de CPP de atención domiciliaria y soporte hospitalario, formado por un equipo multidisciplinar (médicos, enfermeros, psicólogos y trabajador social) con formación específica en cuidados paliativos, cuidados al final de la vida y atención al duelo. La atención al final de la vida de los niños con una patología limitante o amenazante para la vida en el Servicio de Pediatría del HCUVA, en algunos casos es realizada por el equipo de CPP, pero en muchos casos continúa realizándose por el equipo médico responsable inicial (Neonatología, Neuropediatría y Oncología Pediátrica) o por los intensivistas pediátricos.
Hemos querido conocer mejor las necesidades y experiencias de los padres que se enfrentan al final de la vida de sus hijos en nuestra población, y conocer su opinión sobre la atención recibida en esos duros momentos, para poder mejorar la calidad y guiar el desarrollo de la atención al final de la vida en pediatría. Objetivo fundamental de nuestro estudio ha sido evaluar la eficacia del equipo de CPP, es decir, si la intervención del equipo de CPP mejora la atención al final de la vida, según las experiencias y el grado de satisfacción con la atención recibida de los padres.
MétodoTipo de estudio y población de estudioEstudio observacional retrospectivo a través de cuestionario, para evaluar las necesidades y la atención al final de la vida según la experiencia de los padres que perdieron un hijo por una causa previsible, entre junio de 2014 y junio de 2017, en el Servicio de Pediatría del HCUVA.
Diferenciamos tres grupos de estudio en función del equipo responsable de la atención al final de la vida:
- •
El grupo atendido por el equipo de CPP.
- •
El grupo atendido por pediatras no paliativistas (no CPP): el equipo médico responsable inicial (Neuropediatría u Oncología Infantil) o el equipo de la Unidad de Cuidados Intensivos Pediátricos.
- •
El grupo neonatal, atendido por el equipo de la Unidad de Cuidados Intensivos Neonatales. El grupo neonatal, no ha recibido atención del equipo de CPP, pero lo diferenciamos del segundo grupo de estudio por sus características especiales de fallecimiento en el primer mes de vida y alta complejidad de cuidados, siendo imposible su salida del hospital antes del fallecimiento.
Se invitó a participar en el estudio a todos los padres con un hijo fallecido en el Servicio de Pediatría del HCUVA, si su hijo había fallecido entre junio de 2014 y junio de 2017 debido a una enfermedad limitante o amenazante para la vida (clasificación de la Association for Children with Life-threatening or Terminal Conditions and their Families de 19975) y si eran capaces de leer español. Los padres cuyo hijo falleció en las primeras 24 horas tras el nacimiento, fueron excluidos.
Para evaluar la perspectiva de los padres utilizamos el Cuestionario Parental PELICAN (PaPEQu), diseñado y validado en el proyecto suizo «Paediatric End-of-LIfe CAre Needs» (PELICAN, 2012-2015, NCT01983852)6,7. El cuestionario PaPEQu permite evaluar retrospectivamente las experiencias y necesidades de los padres durante la atención al final de la vida sus hijos, y evaluar la calidad de los cuidados pediátricos y neonatales percibida por los padres6. Se tradujo la versión italiana del cuestionario al español siguiendo las directrices del estudio internacional Global Asthma Network de 20158 para la traducción de cuestionarios.
El cuestionario PaPEQu está temáticamente estructurado en seis dominios de calidad de la atención centrada en la familia, identificados por la Iniciativa de Cuidados Paliativos Pediátricos9 y adaptados por Truog et al.10. Los seis dominios están de acuerdo con la evidencia existente e incluyen: 1) apoyo a la unidad familiar, 2) comunicación, 3) toma de decisiones compartida, 4) alivio del dolor y de otros síntomas, 5) continuidad y coordinación de la atención y 6) cuidados en torno a la muerte7. Dentro de cada dominio, existen preguntas que evalúan las necesidades, y otras que evalúan las experiencias de los padres. Finalmente, se evalúa la satisfacción global de los padres en cada dominio. También se les pidió que describieran tres experiencias positivas y tres negativas en relación con la atención al final de la vida de su hijo.
Hemos utilizado dos versiones ligeramente diferentes del cuestionario PaPEQu: neonatal y general. En el Anexo se encuentra la lista completa de preguntas de cada una de las versiones en español del cuestionario PaPEQu.
Procesamiento y análisis de datosEn la comparación de los tres grupos de padres se aplicaron pruebas de significación estadística asumiendo un nivel de significación del 5%. Cuando la variable dependiente fue cuantitativa, se aplicó la prueba no paramétrica H de Kruskal-Wallis. Además, para comparar los grupos de padres dos a dos, se aplicaron comparaciones a posteriori mediante la prueba no paramétrica U de Mann-Whitney, corrigiendo la inflación de la tasa de error Tipo I mediante el procedimiento de Bonferroni. Cuando la variable dependiente fue cualitativa, la comparación entre los tres grupos de padres se realizó con la prueba de Razón de Verosimilitudes. Todos los análisis estadísticos se realizaron con el programa SPSS 19.0.
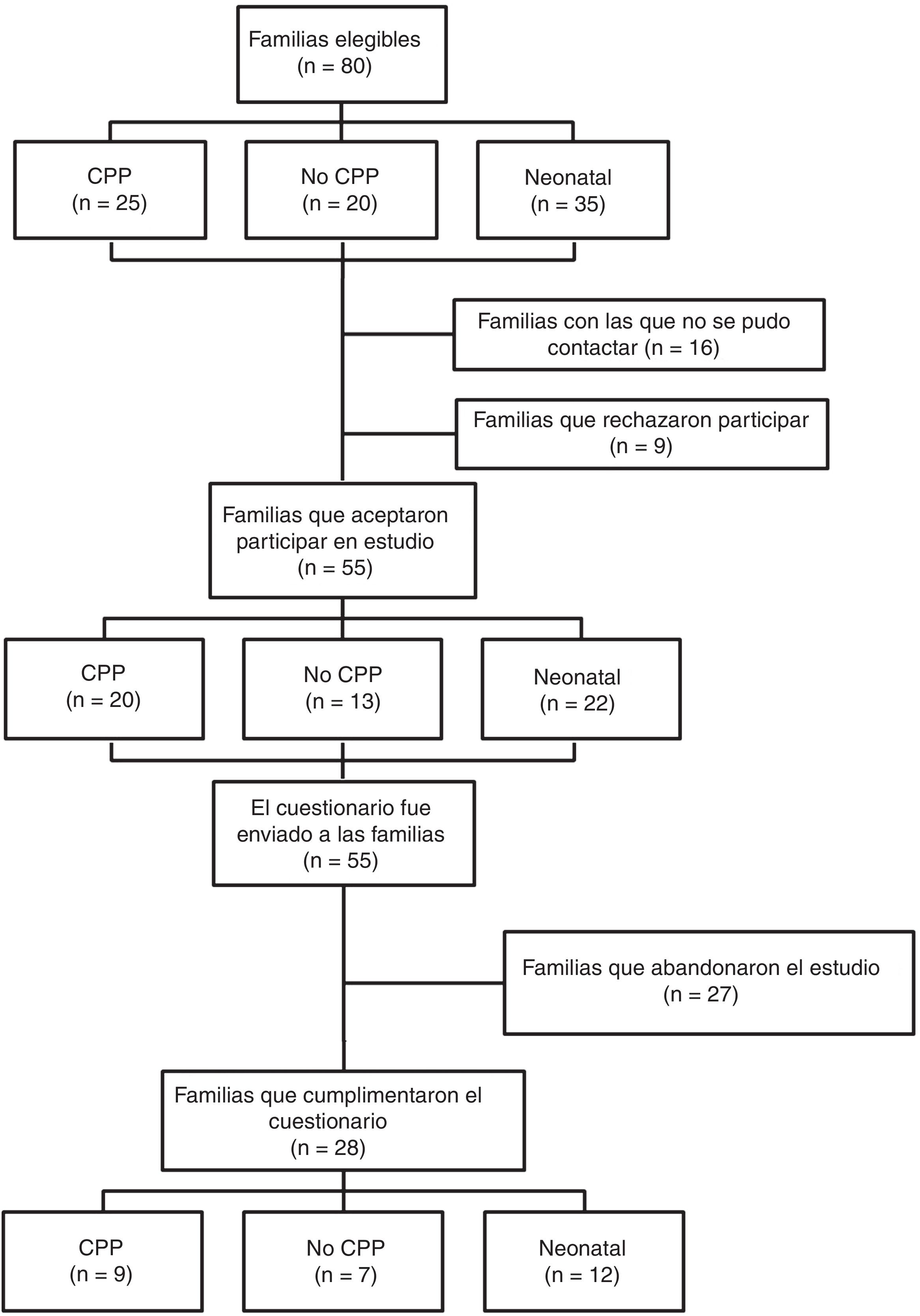
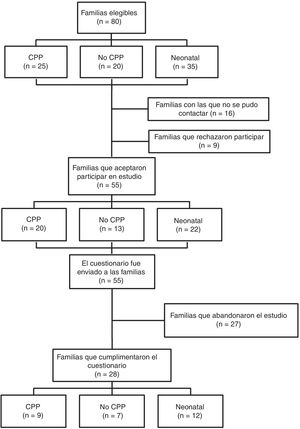
ResultadosReclutamiento y características de la muestra de estudioEl proceso de reclutamiento de los participantes del estudio se muestra en la figura 1.
Los padres que cumplían con los criterios de inclusión y cuyo hijo no había fallecido en las primeras 24 horas de vida, recibieron una llamada telefónica para informales del estudio y solicitar su participación. Aquellas familias que consintieron participar, recibieron en el domicilio una carta de presentación del estudio con el consentimiento informado y dos cuestionarios. Se consideró que el retorno del cuestionario cumplimentado era un acuerdo formal para la participación en el estudio. El reclutamiento tuvo lugar entre julio y agosto de 2017.
La tasa de participación fue del 43,8% (n=28) sobre las 64 familias elegibles con las que se pudo contactar. La participación ha sido similar entre los grupos de estudio (fig. 1).
A cada una de las 55 familias que aceptaron participar en el estudio se le enviaron dos cuestionarios (uno para el padre y otro para la madre). Se enviaron un total de 108 cuestionarios (algunas familias eran monoparentales) y 46 cuestionarios de 28 familias fueron cumplimentados y enviados de vuelta, lo que representa una tasa de respuesta del cuestionario del 42,6%.
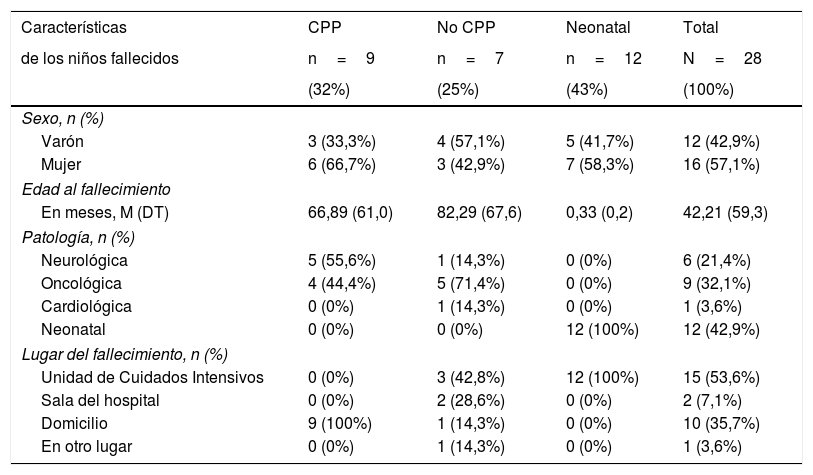
Las características demográficas y clínicas de la muestra de niños fallecidos según el grupo de estudio, se muestran en la tabla 1. El grupo más numeroso es el neonatal (n=12) constituido por niños prematuros con complicaciones respiratorias, digestivas, infecciosas o neurológicas y un niño con síndrome malformativo.
Características demográficas, clínicas y lugar de fallecimiento de la muestra niños fallecidos según el grupo de estudio y en el total de la muestra
| Características | CPP | No CPP | Neonatal | Total |
|---|---|---|---|---|
| de los niños fallecidos | n=9 | n=7 | n=12 | N=28 |
| (32%) | (25%) | (43%) | (100%) | |
| Sexo, n (%) | ||||
| Varón | 3 (33,3%) | 4 (57,1%) | 5 (41,7%) | 12 (42,9%) |
| Mujer | 6 (66,7%) | 3 (42,9%) | 7 (58,3%) | 16 (57,1%) |
| Edad al fallecimiento | ||||
| En meses, M (DT) | 66,89 (61,0) | 82,29 (67,6) | 0,33 (0,2) | 42,21 (59,3) |
| Patología, n (%) | ||||
| Neurológica | 5 (55,6%) | 1 (14,3%) | 0 (0%) | 6 (21,4%) |
| Oncológica | 4 (44,4%) | 5 (71,4%) | 0 (0%) | 9 (32,1%) |
| Cardiológica | 0 (0%) | 1 (14,3%) | 0 (0%) | 1 (3,6%) |
| Neonatal | 0 (0%) | 0 (0%) | 12 (100%) | 12 (42,9%) |
| Lugar del fallecimiento, n (%) | ||||
| Unidad de Cuidados Intensivos | 0 (0%) | 3 (42,8%) | 12 (100%) | 15 (53,6%) |
| Sala del hospital | 0 (0%) | 2 (28,6%) | 0 (0%) | 2 (7,1%) |
| Domicilio | 9 (100%) | 1 (14,3%) | 0 (0%) | 10 (35,7%) |
| En otro lugar | 0 (0%) | 1 (14,3%) | 0 (0%) | 1 (3,6%) |
DT:desviación típica; M:media; n:tamaño muestral; N:tamaño muestral total; % por columna o grupo.
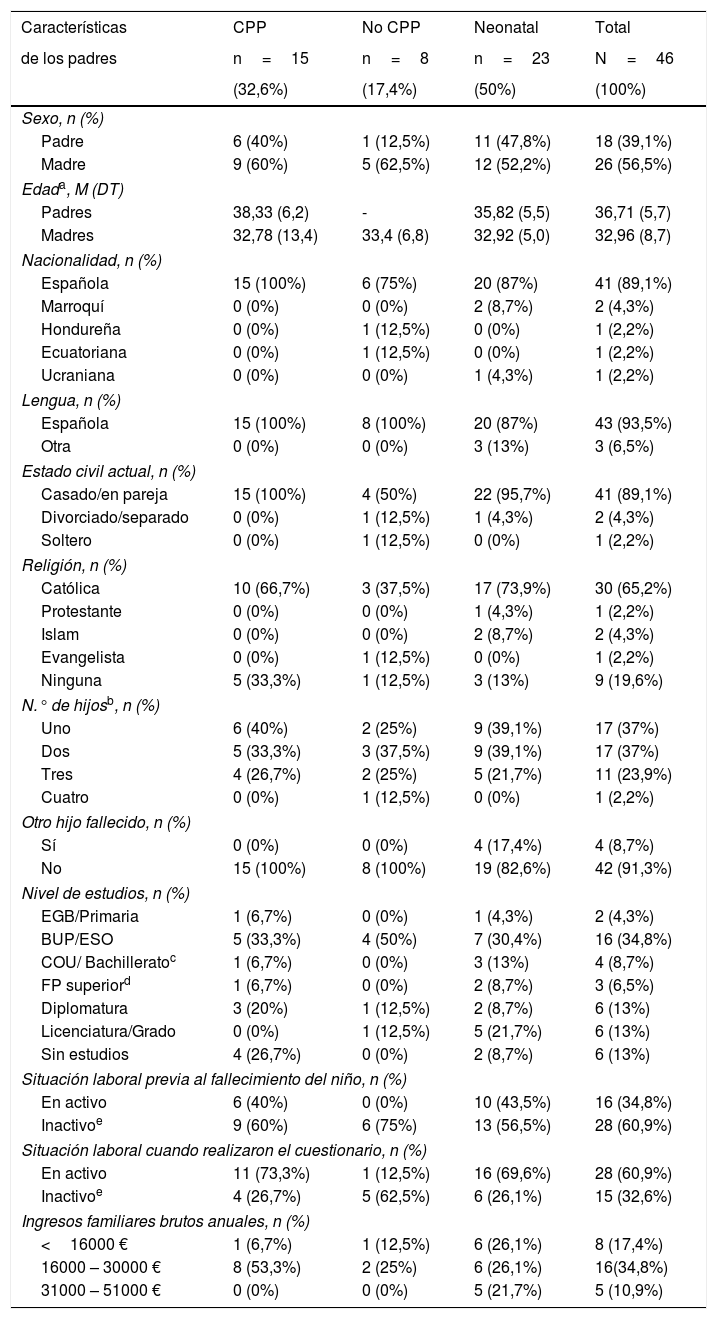
Las características sociodemográficas de los padres participantes se encuentran en la tabla 2. La participación de las madres en el estudio es superior a la de los padres. La muestra está constituida principalmente por naturales españoles (89,1%), con un 10,9% de padres inmigrantes.
Características sociodemográficas de los padres según el grupo de estudio y en el total de la muestra
| Características | CPP | No CPP | Neonatal | Total |
|---|---|---|---|---|
| de los padres | n=15 | n=8 | n=23 | N=46 |
| (32,6%) | (17,4%) | (50%) | (100%) | |
| Sexo, n (%) | ||||
| Padre | 6 (40%) | 1 (12,5%) | 11 (47,8%) | 18 (39,1%) |
| Madre | 9 (60%) | 5 (62,5%) | 12 (52,2%) | 26 (56,5%) |
| Edada, M (DT) | ||||
| Padres | 38,33 (6,2) | - | 35,82 (5,5) | 36,71 (5,7) |
| Madres | 32,78 (13,4) | 33,4 (6,8) | 32,92 (5,0) | 32,96 (8,7) |
| Nacionalidad, n (%) | ||||
| Española | 15 (100%) | 6 (75%) | 20 (87%) | 41 (89,1%) |
| Marroquí | 0 (0%) | 0 (0%) | 2 (8,7%) | 2 (4,3%) |
| Hondureña | 0 (0%) | 1 (12,5%) | 0 (0%) | 1 (2,2%) |
| Ecuatoriana | 0 (0%) | 1 (12,5%) | 0 (0%) | 1 (2,2%) |
| Ucraniana | 0 (0%) | 0 (0%) | 1 (4,3%) | 1 (2,2%) |
| Lengua, n (%) | ||||
| Española | 15 (100%) | 8 (100%) | 20 (87%) | 43 (93,5%) |
| Otra | 0 (0%) | 0 (0%) | 3 (13%) | 3 (6,5%) |
| Estado civil actual, n (%) | ||||
| Casado/en pareja | 15 (100%) | 4 (50%) | 22 (95,7%) | 41 (89,1%) |
| Divorciado/separado | 0 (0%) | 1 (12,5%) | 1 (4,3%) | 2 (4,3%) |
| Soltero | 0 (0%) | 1 (12,5%) | 0 (0%) | 1 (2,2%) |
| Religión, n (%) | ||||
| Católica | 10 (66,7%) | 3 (37,5%) | 17 (73,9%) | 30 (65,2%) |
| Protestante | 0 (0%) | 0 (0%) | 1 (4,3%) | 1 (2,2%) |
| Islam | 0 (0%) | 0 (0%) | 2 (8,7%) | 2 (4,3%) |
| Evangelista | 0 (0%) | 1 (12,5%) | 0 (0%) | 1 (2,2%) |
| Ninguna | 5 (33,3%) | 1 (12,5%) | 3 (13%) | 9 (19,6%) |
| N.° de hijosb, n (%) | ||||
| Uno | 6 (40%) | 2 (25%) | 9 (39,1%) | 17 (37%) |
| Dos | 5 (33,3%) | 3 (37,5%) | 9 (39,1%) | 17 (37%) |
| Tres | 4 (26,7%) | 2 (25%) | 5 (21,7%) | 11 (23,9%) |
| Cuatro | 0 (0%) | 1 (12,5%) | 0 (0%) | 1 (2,2%) |
| Otro hijo fallecido, n (%) | ||||
| Sí | 0 (0%) | 0 (0%) | 4 (17,4%) | 4 (8,7%) |
| No | 15 (100%) | 8 (100%) | 19 (82,6%) | 42 (91,3%) |
| Nivel de estudios, n (%) | ||||
| EGB/Primaria | 1 (6,7%) | 0 (0%) | 1 (4,3%) | 2 (4,3%) |
| BUP/ESO | 5 (33,3%) | 4 (50%) | 7 (30,4%) | 16 (34,8%) |
| COU/ Bachilleratoc | 1 (6,7%) | 0 (0%) | 3 (13%) | 4 (8,7%) |
| FP superiord | 1 (6,7%) | 0 (0%) | 2 (8,7%) | 3 (6,5%) |
| Diplomatura | 3 (20%) | 1 (12,5%) | 2 (8,7%) | 6 (13%) |
| Licenciatura/Grado | 0 (0%) | 1 (12,5%) | 5 (21,7%) | 6 (13%) |
| Sin estudios | 4 (26,7%) | 0 (0%) | 2 (8,7%) | 6 (13%) |
| Situación laboral previa al fallecimiento del niño, n (%) | ||||
| En activo | 6 (40%) | 0 (0%) | 10 (43,5%) | 16 (34,8%) |
| Inactivoe | 9 (60%) | 6 (75%) | 13 (56,5%) | 28 (60,9%) |
| Situación laboral cuando realizaron el cuestionario, n (%) | ||||
| En activo | 11 (73,3%) | 1 (12,5%) | 16 (69,6%) | 28 (60,9%) |
| Inactivoe | 4 (26,7%) | 5 (62,5%) | 6 (26,1%) | 15 (32,6%) |
| Ingresos familiares brutos anuales, n (%) | ||||
| <16000 € | 1 (6,7%) | 1 (12,5%) | 6 (26,1%) | 8 (17,4%) |
| 16000 – 30000 € | 8 (53,3%) | 2 (25%) | 6 (26,1%) | 16(34,8%) |
| 31000 – 51000 € | 0 (0%) | 0 (0%) | 5 (21,7%) | 5 (10,9%) |
DT:desviación típica; M:media; n:tamaño muestral; N:tamaño muestral total; % por columna o grupo.
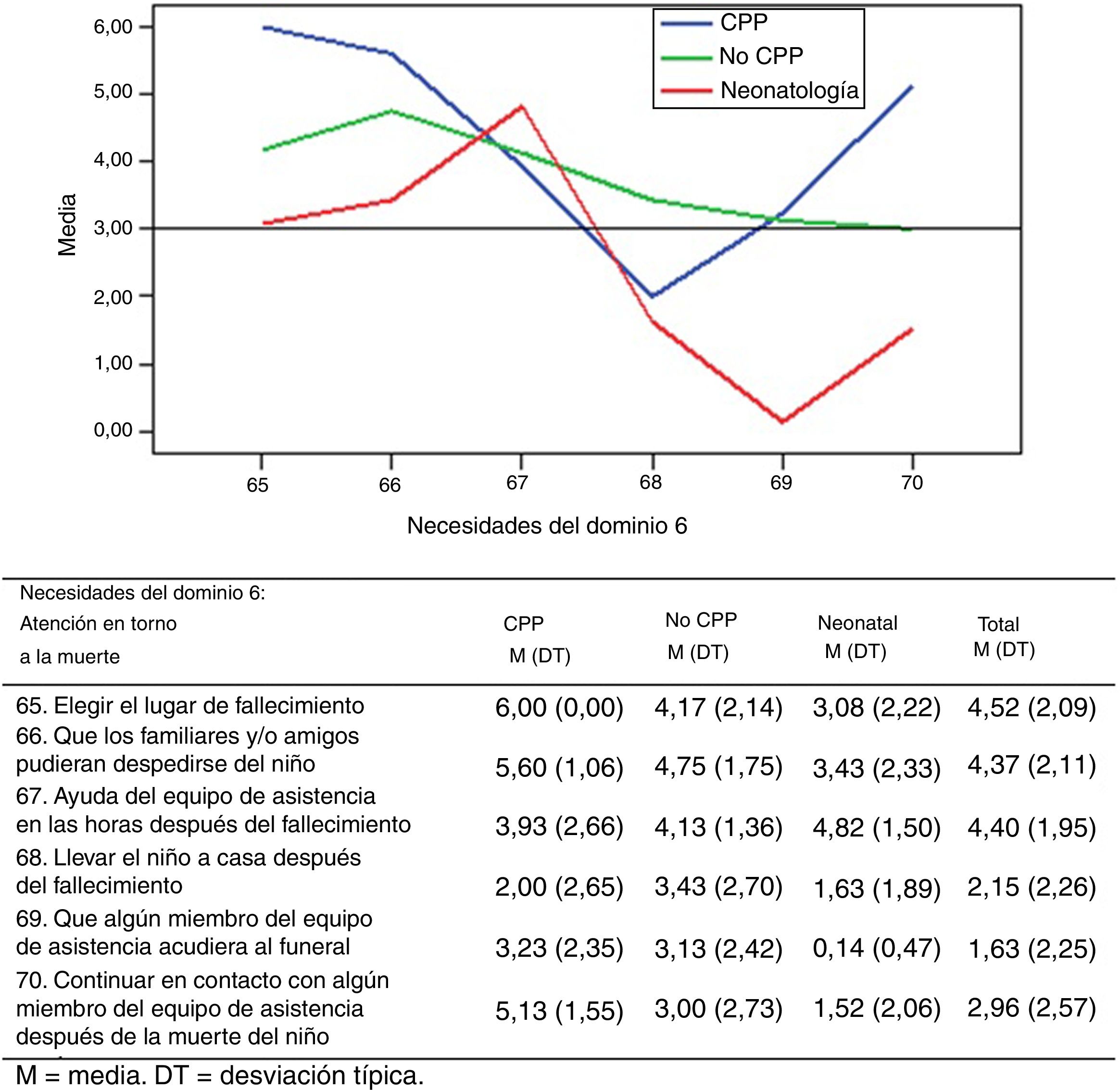
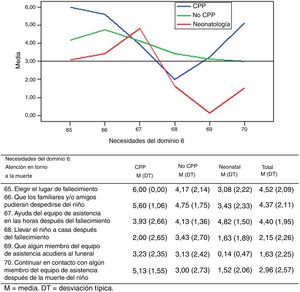
Los resultados de las preguntas relacionadas con las necesidades mostraron puntuaciones elevadas con poca variación entre los tres grupos de estudio, salvo en la atención en torno a la muerte del niño (dominio 6). En este dominio de calidad de la asistencia, los padres de los distintos grupos de estudio difieren en cuanto a la importancia sobre cada una de las necesidades por las que se les ha preguntado (fig. 2).
En el total de la muestra, las necesidades más importantes para los padres en el cuidado en torno a la muerte han sido elegir el lugar de fallecimiento (M 4,52; DT 2,09), el recibir ayuda de equipo de asistencia en las horas después del fallecimiento del niño (M 4,40; DT 1,95) y que los familiares y/o amigos pudieran despedirse del niño (M 4,37; DT 2,11).
Para los padres del grupo de CPP, elegir el lugar de fallecimiento del niño es significativamente más importante que para los padres de los otros dos grupos (p<0,05). Para los padres de los neonatos, que algún miembro del equipo de asistencia acudiera al funeral del niño ha sido significativamente menos importante que para los padres de los otros dos grupos (p<0,01). También ha sido significativamente menos importante para el grupo neonatal que para el grupo de CPP, que los familiares y/o amigos pudieran despedirse del niño (p<0,01) y el continuar en contacto con algún miembro del equipo de asistencia después de la muerte del niño (p<0,01).
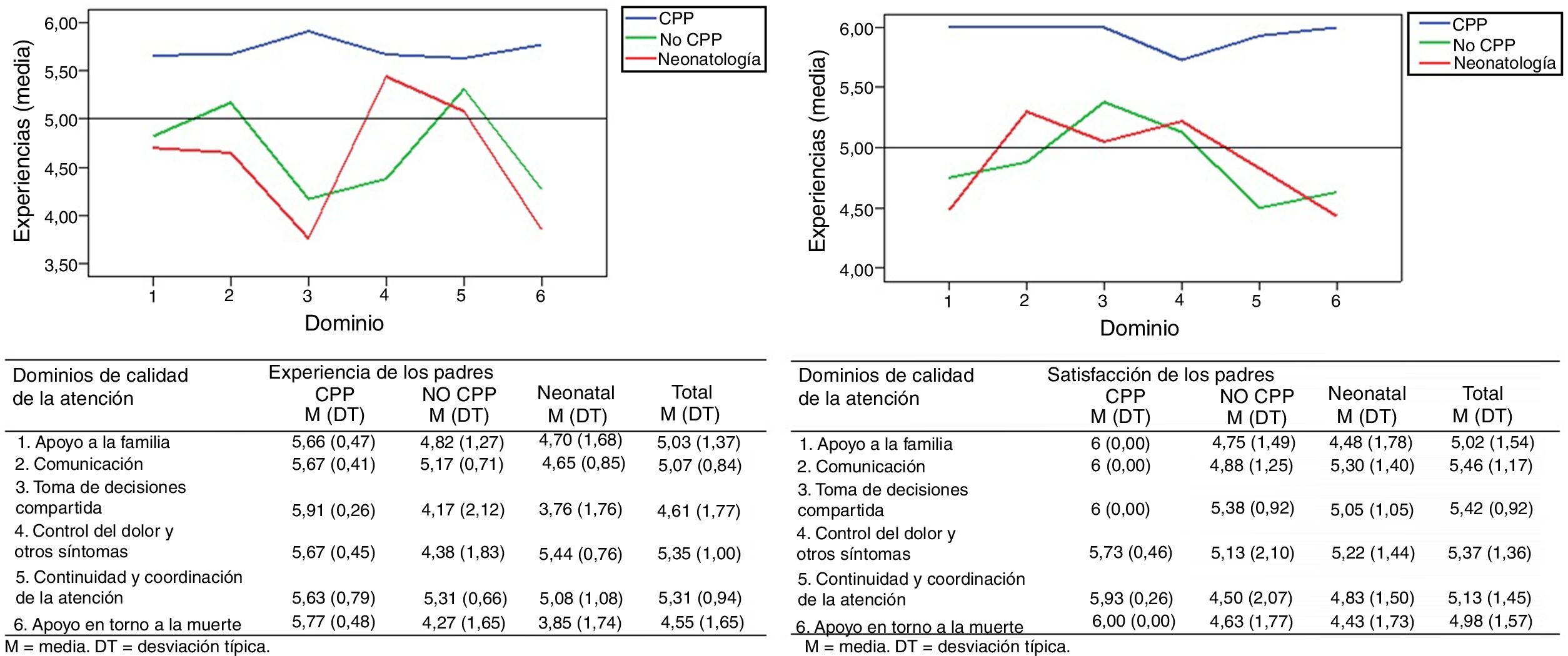
Experiencias y satisfacción de los padres con la atención recibidaEn general, los padres calificaron las experiencias con la asistencia al final de la vida de sus hijos como positivas (fig. 3). En el total de la muestra, las puntuaciones más altas se alcanzan en los dominios de control del dolor y otros síntomas (M 5,35; DT 1,0) y de continuación y coordinación de la asistencia (M 5,31; DT 0,94). Las puntuaciones más bajas, se han otorgado a la atención en torno a la muerte (M 4,55; DT 1,65) y a la toma de decisiones compartida (M 4,61; DT 1,77).
Las experiencias de los padres de los niños atendidos por el equipo de CPP son las más positivas en los seis dominios de calidad de la asistencia, con puntuaciones significativamente superiores en el apoyo a la familia, en la comunicación, en la toma de decisiones compartida y en la atención en torno a la muerte (p<0,05). Las experiencias menos positivas las reflejan los padres del grupo neonatal en todos los dominios de calidad, menos en el alivio del dolor y de otros síntomas, donde la experiencia menos positiva la presenta el grupo de no CPP.
Las puntuaciones de la satisfacción general de los padres con la atención al final de la vida del niño, han sido más elevadas que las puntuaciones de las experiencias (fig. 3). En el total de la muestra, las puntuaciones más altas se alcanzan en los dominios de comunicación (M 5,46; DT 1,17) y de toma de decisiones (M 5,42; DT 0,92). Las puntuaciones más bajas, han sido otorgadas a la atención en torno a la muerte (M 4,98; DT 1,57) y al apoyo a la familia (M 5,02; DT 1,54).
En consonancia con los resultados de las experiencias, la satisfacción de los padres del grupo de CPP ha sido superior en los seis dominios de calidad de la asistencia, con puntuaciones significativamente superiores en todos los dominios (p<0,05), menos en el alivio del dolor y de otros síntomas.
En los grupos de no CPP y neonatal, el patrón de las puntuaciones de la satisfacción se muestra diferente al patrón de las experiencias (fig. 3). La satisfacción de los padres de los grupos no CPP y neonatal, en el dominio de toma de decisiones compartidas, ha sido más elevada de lo esperado. Parece que, aunque la toma de decisiones «no se discutió» según las experiencias, los padres están de acuerdo con las decisiones tomadas y las han asimilado bien. De igual forma, en el grupo no atendido por CPP, aunque el control del dolor y de otros síntomas «no fue conseguido» según las experiencias, la satisfacción de los padres es elevada con las intervenciones realizadas y con la atención prestada para intentar controlar el dolor y los otros síntomas.
Apoyo a la unidad familiarLos padres o su hijo, a lo largo de la enfermedad, tuvieron acceso a una variedad de servicios de apoyo. En el total de la muestra, los servicios más utilizados han sido la asistencia psicológica (47,8%), la asistencia al duelo (28,3%) y la atención espiritual (26,1%). El grupo neonatal es con diferencia el que menos acceso tuvo a estos servicios de apoyo; el 34,8% de los padres del grupo neonatal refieren que no tuvieron acceso a ninguno de estos servicios, y solo el 17,4% recibieron asistencia psicológica.
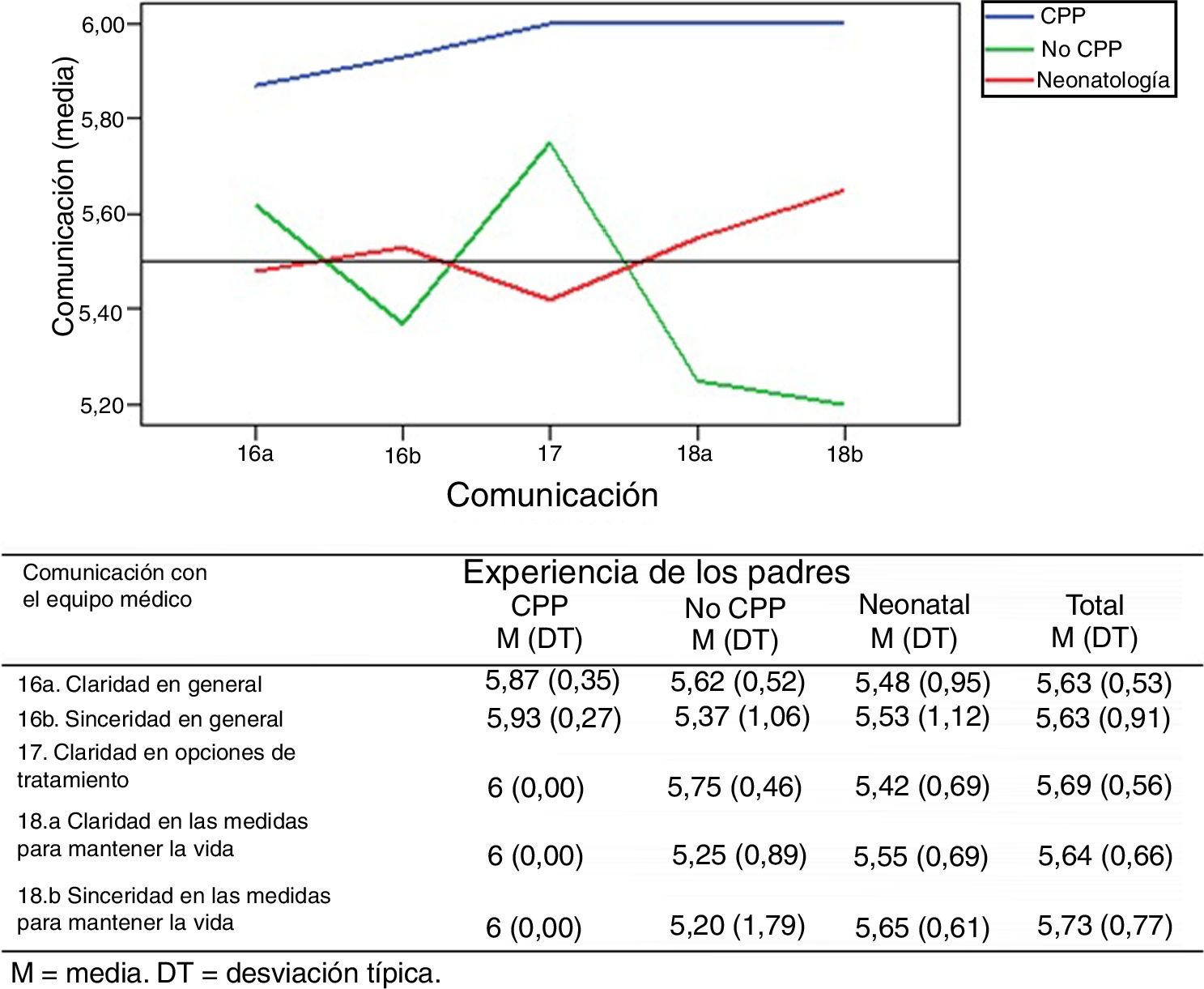
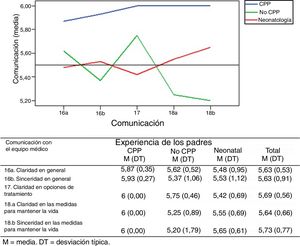
Comunicación con el equipo médicoEn general, las experiencias de los padres en cuanto a la comunicación con el equipo médico responsable, son muy positivas (fig. 4). De nuevo, las experiencias de los padres de los niños atendidos por el equipo de CPP son las más positivas.
En los grupos de CPP y no CPP se preguntó sobre la información dada al menor sobre su posible fallecimiento. El 69,6% de los padres reflejaron que no había sido posible informar al niño debido a su edad o estado mental. El 21,7% no quisieron que se hablara con su hijo acerca de la muerte. Solo dos niños fueron informados de que morirían.
Toma de decisiones compartidaLas experiencias de los padres relacionadas con la toma de decisiones compartida, tienen las puntuaciones menos positivas de entre los seis dominios de calidad de la asistencia en los grupos de no CPP y neonatal (M 4,17; DT 2,12 y M 3,76; DT 1,76, respectivamente). Sin embargo, la satisfacción general de los padres en este dominio es alta (fig. 3).
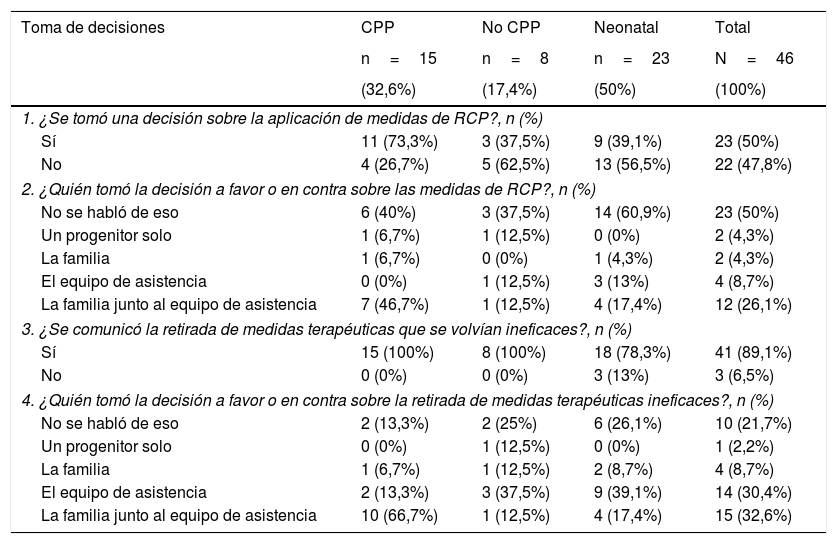
Sobre el total de la muestra, el 50% de los padres consideraron que se había tomado una decisión sobre la aplicación de medidas de reanimación cardiopulmonar (RCP) a su hijo (tabla 3). Esta decisión se tomó con mucha más frecuencia en el grupo atendido por el equipo de CPP (73,3%; p=0,1). Los padres informaron que la decisión sobre la aplicación de medidas de reanimación fue tomada por la familia junto con el equipo de asistencia en el 52,2% de los casos.
Descripción de la toma de decisiones sobre las medidas de RCP y la adecuación del esfuerzo terapéutico
| Toma de decisiones | CPP | No CPP | Neonatal | Total |
|---|---|---|---|---|
| n=15 | n=8 | n=23 | N=46 | |
| (32,6%) | (17,4%) | (50%) | (100%) | |
| 1. ¿Se tomó una decisión sobre la aplicación de medidas de RCP?, n (%) | ||||
| Sí | 11 (73,3%) | 3 (37,5%) | 9 (39,1%) | 23 (50%) |
| No | 4 (26,7%) | 5 (62,5%) | 13 (56,5%) | 22 (47,8%) |
| 2. ¿Quién tomó la decisión a favor o en contra sobre las medidas de RCP?, n (%) | ||||
| No se habló de eso | 6 (40%) | 3 (37,5%) | 14 (60,9%) | 23 (50%) |
| Un progenitor solo | 1 (6,7%) | 1 (12,5%) | 0 (0%) | 2 (4,3%) |
| La familia | 1 (6,7%) | 0 (0%) | 1 (4,3%) | 2 (4,3%) |
| El equipo de asistencia | 0 (0%) | 1 (12,5%) | 3 (13%) | 4 (8,7%) |
| La familia junto al equipo de asistencia | 7 (46,7%) | 1 (12,5%) | 4 (17,4%) | 12 (26,1%) |
| 3. ¿Se comunicó la retirada de medidas terapéuticas que se volvían ineficaces?, n (%) | ||||
| Sí | 15 (100%) | 8 (100%) | 18 (78,3%) | 41 (89,1%) |
| No | 0 (0%) | 0 (0%) | 3 (13%) | 3 (6,5%) |
| 4. ¿Quién tomó la decisión a favor o en contra sobre la retirada de medidas terapéuticas ineficaces?, n (%) | ||||
| No se habló de eso | 2 (13,3%) | 2 (25%) | 6 (26,1%) | 10 (21,7%) |
| Un progenitor solo | 0 (0%) | 1 (12,5%) | 0 (0%) | 1 (2,2%) |
| La familia | 1 (6,7%) | 1 (12,5%) | 2 (8,7%) | 4 (8,7%) |
| El equipo de asistencia | 2 (13,3%) | 3 (37,5%) | 9 (39,1%) | 14 (30,4%) |
| La familia junto al equipo de asistencia | 10 (66,7%) | 1 (12,5%) | 4 (17,4%) | 15 (32,6%) |
n:tamaño muestral; N:tamaño muestral total; RCP:reanimación cardiopulmonar; % por grupo.
1. RV(2)=4.611; p=0,100 (diferencia estadísticamente no significativa). 2. RV(8)=11.120; p=0,195 (diferencia estadísticamente no significativa). 3. RV(2)=4.679; p=0,096 (diferencia no estadísticamente significativa). 4. RV (8)=14.224; p=0,076 (diferencia no estadísticamente significativa). RV:prueba no paramétrica razón de verosimilitudes.
En cuanto a la adecuación o limitación del esfuerzo terapéutico el 89,1% confirmaron que se les había informado sobre la retirada de medidas terapéuticas ineficaces (tabla 3). En el grupo de CPP, el 66,7% de los padres refieren que la decisión de poner fin a estas medidas fue tomada por la familia junto al equipo de asistencia. Sin embargo, en los grupos de no CPP y neonatal, con mayor frecuencia los padres refieren que esta decisión fue tomada por el equipo de asistencia solo (37,5% y 50%, respectivamente).
Alivio del dolor y de otros síntomasLos síntomas que más preocuparon a los padres al final de la vida de su hijo, indicados sobre una lista de más de 10 síntomas diferentes, han sido la dificultad respiratoria y el dolor.
Continuidad y coordinación de la asistenciaLes preguntamos a los padres de los grupos de CPP y no CPP, quiénes principalmente y profesionalmente los apoyaron en la organización del cuidado de su hijo. La respuesta más frecuente en el grupo de CPP fue el equipo de CPP (93,3%), y en el grupo de no CPP fue un médico hospitalario (62,5%). Sin embargo, el 25% de los padres del grupo no atendido por el equipo de CPP, respondieron que nadie los apoyó en la organización de los cuidados al final de la vida de su hijo.
Atención en torno a la muerte y apoyo al dueloLas experiencias de los padres relacionadas con la atención en torno a la muerte de su hijo, se encuentran entre las puntuaciones menos positivas de entre los seis dominios de calidad de la asistencia en los grupos de no CPP y neonatal (M 4,27; DT 1,65 y M 3,85; DT 1,74, respectivamente) (fig. 3). Esto también se ve reflejado en la satisfacción general, donde los padres de los grupos de no CPP y neonatal (M 4,63; DT 1,77 y M 4,43; DT 1,73, respectivamente) están significativamente menos satisfechos que los padres del grupo de CPP (M 6,00; DT 0,00; p<0,01).
Todos los niños atendidos por el equipo de CPP fallecieron en casa, acompañados por sus padres y familiares o amigos cercanos. Todos los neonatos fallecieron en la Unidad de Cuidados Intensivos Neonatales, el 30,4% de los padres no se encontraba con su hijo en el momento del fallecimiento y solo el 34,8% de los padres se encontraban acompañados por familiares o amigos cercanos.
El 67,4% de los padres refirieron que no utilizaron ningún servicio de apoyo durante el duelo. De nuevo, el grupo neonatal es con diferencia el que menos acceso tuvo a los servicios de apoyo. El 87% de los padres del grupo neonatal no utilizaron ningún servicio, y solo el 8,7% recibió asistencia psicológica.
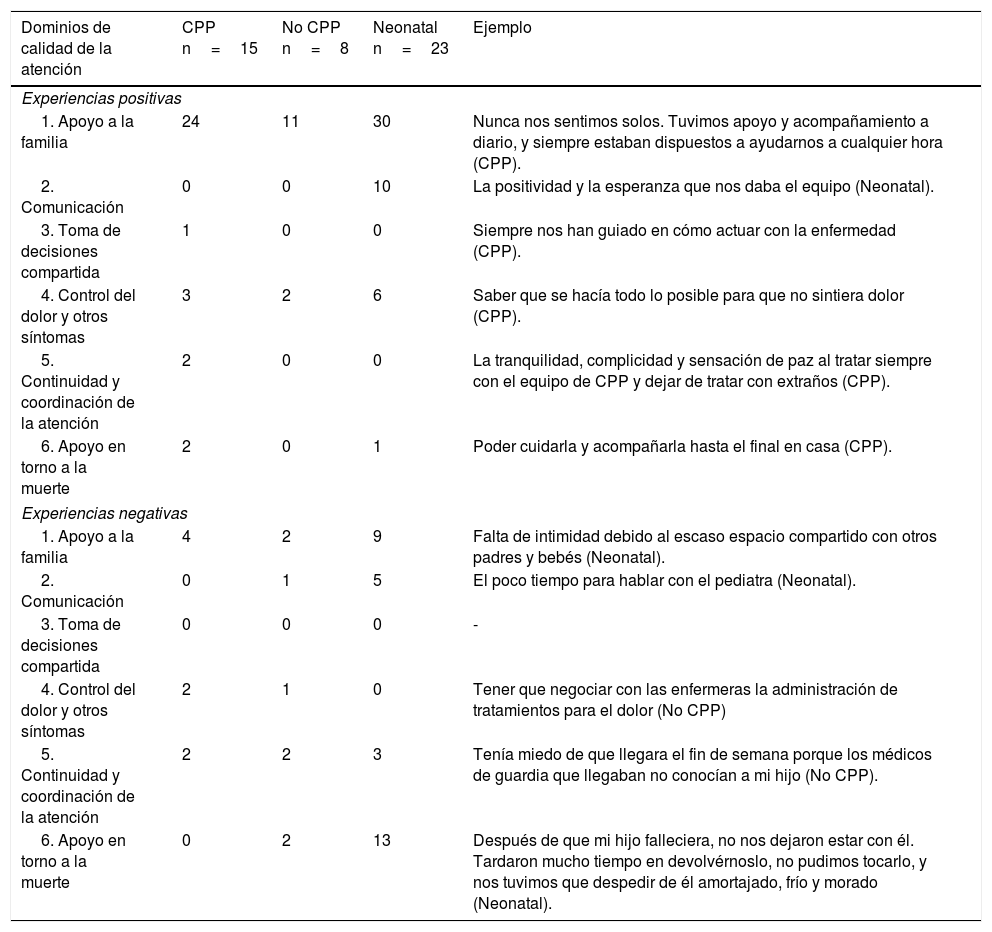
Experiencias positivas y negativas con la atención recibidaLos padres describieron tres experiencias positivas y tres negativas relacionadas con la atención al final de la vida de su hijo. Las respuestas se clasificaron de acuerdo con los seis dominios de calidad del cuestionario y se resumen en la tabla 4. Las experiencias positivas, con mayor frecuencia han estado relacionadas con el apoyo a la familia: la humanidad, la implicación, la comprensión y el cariño de los equipos de asistencia. Las experiencias negativas destacan en el grupo neonatal, y suelen estar relacionadas con la atención en torno a la muerte o con el apoyo a la familia. En relación con la atención en torno a la muerte, los padres de los neonatos se lamentan de que no se les dejó estar con el niño después del fallecimiento, de que no se les guardó la pinza del cordón umbilical ni la pulsera de identificación ni ningún otro recuerdo, que les hubiera gustado realizar algún ritual religioso de despedida, y de no haber recibido apoyo psicológico, entre otros. Dentro del dominio de apoyo a la familia, las experiencias negativas estuvieron relacionadas con situaciones puntuales de falta de empatía o de acercamiento de los equipos de asistencia, con el sentirse solos en el final de la vida de su hijo, con la falta de intimidad y con el poder estar solo un familiar con el niño en el hospital.
Descripción de las experiencias positivas y negativas de los padres con la atención recibida
| Dominios de calidad de la atención | CPP n=15 | No CPP n=8 | Neonatal n=23 | Ejemplo |
|---|---|---|---|---|
| Experiencias positivas | ||||
| 1. Apoyo a la familia | 24 | 11 | 30 | Nunca nos sentimos solos. Tuvimos apoyo y acompañamiento a diario, y siempre estaban dispuestos a ayudarnos a cualquier hora (CPP). |
| 2. Comunicación | 0 | 0 | 10 | La positividad y la esperanza que nos daba el equipo (Neonatal). |
| 3. Toma de decisiones compartida | 1 | 0 | 0 | Siempre nos han guiado en cómo actuar con la enfermedad (CPP). |
| 4. Control del dolor y otros síntomas | 3 | 2 | 6 | Saber que se hacía todo lo posible para que no sintiera dolor (CPP). |
| 5. Continuidad y coordinación de la atención | 2 | 0 | 0 | La tranquilidad, complicidad y sensación de paz al tratar siempre con el equipo de CPP y dejar de tratar con extraños (CPP). |
| 6. Apoyo en torno a la muerte | 2 | 0 | 1 | Poder cuidarla y acompañarla hasta el final en casa (CPP). |
| Experiencias negativas | ||||
| 1. Apoyo a la familia | 4 | 2 | 9 | Falta de intimidad debido al escaso espacio compartido con otros padres y bebés (Neonatal). |
| 2. Comunicación | 0 | 1 | 5 | El poco tiempo para hablar con el pediatra (Neonatal). |
| 3. Toma de decisiones compartida | 0 | 0 | 0 | - |
| 4. Control del dolor y otros síntomas | 2 | 1 | 0 | Tener que negociar con las enfermeras la administración de tratamientos para el dolor (No CPP) |
| 5. Continuidad y coordinación de la atención | 2 | 2 | 3 | Tenía miedo de que llegara el fin de semana porque los médicos de guardia que llegaban no conocían a mi hijo (No CPP). |
| 6. Apoyo en torno a la muerte | 0 | 2 | 13 | Después de que mi hijo falleciera, no nos dejaron estar con él. Tardaron mucho tiempo en devolvérnoslo, no pudimos tocarlo, y nos tuvimos que despedir de él amortajado, frío y morado (Neonatal). |
Algunas experiencias positivas o negativas de los padres, han sido clasificadas en más de un dominio.
Este es uno de los pocos estudios existentes sobre la eficacia de los CPP en la atención al final de la vida de los niños y sus familias. La valoración se ha realizado en función de la opinión de los padres, lo que nos ha permitido conocer sus experiencias y grado de satisfacción con la atención recibida.
Experiencias vs. satisfacción con la atención recibidaEvaluar la calidad de la asistencia es el propósito de preguntar a los padres por su satisfacción con la atención recibida11. Sin embargo, altos niveles de satisfacción podrían simplemente deberse a bajas expectativas de los padres, y por lo tanto no deben interpretarse automáticamente como sinónimos de una atención de calidad11. Una alta satisfacción podría indicar únicamente que nada inesperadamente malo sucedió. Así ocurrió en el estudio de Wolfe et al.12, donde los padres informaban de un sufrimiento sustancial al final de la vida de sus hijos con cáncer, y a su vez presentaban altos niveles de satisfacción con la atención recibida. La evaluación de las experiencias en aspectos específicos de la atención ofrece una visión de la calidad de la atención, más fiable y menos sesgada por las expectativas de los padres7. En nuestro estudio, el grupo de no CPP ha mostrado experiencias menos positivas en el alivio del dolor y de otros síntomas y, sin embargo, la satisfacción de los padres con la atención en este dominio ha sido elevada (fig. 3). También ha ocurrido con la toma de decisiones compartida, donde los grupos de no CPP y neonatal, tienen las experiencias menos positivas de entre los seis dominios de calidad, y sin embargo, la satisfacción de los padres con la atención en este dominio ha sido elevada (fig. 3).
Apoyo a la unidad familiarLos padres que se enfrentan a la muerte de su hijo tienen una fuerte necesidad de apoyo profesional compasivo7. Las experiencias positivas descritas por los padres, con mayor frecuencia han estado relacionadas con el apoyo a la familia: la humanidad, la implicación, la comprensión y el cariño de los equipos de asistencia. Algunas de las experiencias negativas que describieron los padres, también estuvieron relacionadas con situaciones puntuales de falta de empatía o de acercamiento de los equipos de asistencia. A pesar de que puede ser que afecte solo a unas pocas familias, estas experiencias no deben tomarse a la ligera pues su impacto negativo puede perdurar durante años después del incidente7.
Comunicación con el equipo médicoLos padres consideran fundamental una comunicación natural, delicada, honesta y clara13–15, y la falta de información o la mala comunicación, son deficiencias en la asistencia que frecuentemente se recogen en las revisiones sistemáticas de Aschenbrenner et al.13 o de Stevenson et al.15. En nuestro estudio, las experiencias y la satisfacción de los padres en cuanto a la comunicación con el equipo de asistencia han sido muy positivas. En los comentarios escritos de los padres, en este dominio, predominan las experiencias positivas.
Toma de decisiones compartidaMuchos de los padres de nuestro estudio consideran que las decisiones sobre la aplicación de medidas de RCP a su hijo y sobre la retirada de medidas terapéuticas ineficaces, no fueron tomadas conjuntamente por el equipo de asistencia y la familia, sino por el equipo de asistencia solo. Estos resultados son semejantes a los del estudio PELICAN7, pero son contradictorios con estudios previos sobre la toma de decisiones al final de la vida en neonatología16,17, donde se refieren acuerdos entre el equipo asistencial y la familia en el 84% y en el 92% de los casos en la decisión de retirar o no las medidas terapéuticas ineficaces. En la toma de decisiones debemos buscar el mejor interés del niño y de su familia. Sin embargo, los profesionales de la salud y los padres tienen sus propias percepciones personales, sus propios valores e interpretaciones de lo que es mejor para el niño, y el equilibrio de poder no es igual en este contexto7. Ante estos resultados debemos reflexionar, escuchar más a las familias, atender a sus necesidades y asegurar que los padres tengan la oportunidad de participar en esas decisiones importantes sobre sus hijos.
Alivio del dolor y de otros síntomasLa experiencia de los padres en el alivio del sufrimiento ha sido la mejor puntuada de entre los seis dominios de calidad, y los niveles de satisfacción con la atención en este dominio también han sido muy altos. Las experiencias relacionadas con el control del dolor fueron clasificadas entre las más bajas por los padres del grupo de no CPP, aunque como ya hemos comentado, la satisfacción de estos padres con la atención en este dominio ha sido elevada.
Continuidad y coordinación de la atenciónTener una persona de referencia constante dentro del equipo de asistencia, que coordine los cuidados al final de la vida del niño, ha sido de las necesidades más importantes para los padres de nuestro estudio. La continuidad y la coordinación de la atención han sido reconocidas como importantes factores para promover la participación de los padres en el cuidado de sus hijos, reducir su frustración y mejorar su confianza en la calidad de la atención18. En nuestro estudio, las experiencias de los padres en la continuidad y coordinación de la atención han sido las segundas mejor puntuadas de entre los seis dominios de calidad. Sin embargo, los niveles de satisfacción del grupo no atendido por el equipo de CPP, en este dominio, han sido los más bajos. El 25% de los padres del grupo no CPP, consideran que nadie les apoyó en la organización de los cuidados al final de la vida de su hijo. Una madre del grupo no CPP, en la descripción de experiencias negativas, relata directamente que estuvieron solos al final de la vida de su hijo. Nuestros datos apoyan la evidencia de que la atención en el domicilio es un factor vital para asegurar el sentimiento de seguridad en los padres al final de la vida del niño. Los padres del grupo de CPP, en la descripción de experiencias positivas, ensalzan la continuidad en la atención por el equipo de CPP: agradecen el no encontrarse nunca solos y el tratar siempre con los mismos profesionales en cualquier sitio, no solo en el domicilio habitual.
Atención en torno a la muerte y apoyo al dueloEl dominio con las experiencias menos positivas y con menor satisfacción por parte de los padres, en los grupos de no CPP y neonatal, ha sido la atención en torno a la muerte del niño. La intervención del equipo de CPP en torno a la muerte del niño, mejora significativamente (p<0,05) tanto las experiencias como la satisfacción de los padres. Una formación específica en CPP, cuidados al final de la vida y atención al duelo es fundamental para conocer y saber atender las necesidades de los padres en los últimos momentos de la vida de su hijo.
Después de la muerte del niño, es necesario continuar la atención a los padres en duelo. Tanto en la descripción de experiencias como en los servicios de apoyo a los que han recurrido, los padres han puesto de manifiesto el deseo de apoyo psicológico durante el duelo y el deseo de contacto con otros padres que han perdido a un hijo.
Limitaciones del estudioLa principal limitación de nuestro estudio es el reducido tamaño muestral (N=46 padres), de manera que los resultados podrían no ser generalizables al resto de la población de padres en duelo de la Región de Murcia. El 85,9% de las familias elegibles con las que se pudo contactar, aceptaron participar en el estudio. Sin embargo, solo el 43,8% de las familias elegibles contactadas, completaron el cuestionario (fig. 1). Ha podido ocurrir un sesgo de selección, y solo aquellas familias más agradecidas y satisfechas con la atención habrían estado lo suficientemente motivadas para completar el cuestionario. Esto también explicaría los buenos resultados tanto en experiencias como en satisfacción que hemos obtenido.
ConclusionesNuestro estudio muestra experiencias positivas y alta satisfacción de los padres con la atención recibida al final de la vida de su hijo. Sin embargo, dentro de estos buenos resultados, existen diferencias tanto en las experiencias como en la satisfacción de los padres, según el equipo sanitario responsable de la atención al final de la vida del niño. Los padres de los niños atendidos por el equipo de CPP, presentan las experiencias más positivas y la mayor satisfacción en los seis dominios de calidad de la asistencia estudiados, con puntuaciones significativamente superiores en el apoyo a la familia, en la comunicación, en la toma de decisiones compartida y en la atención en torno a la muerte (p<0,05).
Los pediatras que atendemos a niños con enfermedades limitantes o amenazantes para la vida pero que no estamos especializados en cuidados paliativos, debemos mejorar nuestra formación en cuidados paliativos, control de síntomas, comunicación, cuidados al final de la vida y atención al duelo. Debemos atender a las necesidades físicas, psicológicas, sociales y espirituales del niño y su familia, y asegurar que los padres tengan la oportunidad de participar en las decisiones y en los cuidados al final de la vida de su hijo.
La intervención del equipo de CPP mejora la calidad de la asistencia al final de la vida en pediatría en la Región de Murcia. El apoyo, la compresión, la implicación, la humanidad y el cariño que dan a las familias, junto con el dominio del tratamiento de síntomas, son fundamentales para los padres que se enfrentan al final de la vida de su hijo.
Estudios multicéntricos, con mayor tamaño muestral, son necesarios para confirmar estos resultados y para optimizar la atención al final de la vida de los niños y de sus familias.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agrademos a todos los padres participantes su colaboración y su disposición para recordar aquellos duros momentos de su vida. Damos las gracias también a la Unidad de CPP del HCUVA por su labor diaria y su apoyo a nuestros niños y sus familias, y a Julio Sánchez Meca por su ayuda con los análisis estadísticos.