A pesar de los efectos benéficos de la fiebre, su control es recomendado por el malestar general asociado1. Su presencia motiva a los padres al uso de servicios de urgencias, por temor de convulsionar, daño cerebral o enfermedad grave1. Las guías de buena práctica (GBPC) recomiendan el control por medios físicos y la administración de antipiréticos, para mejorar la condiciones del niño2,3. Sin embargo, las encuestas a médicos muestran indicaciones no recomendadas4,5. Para revisar este comportamiento en forma prospectiva, analizamos la prescripción de fármacos antipiréticos en una sala de urgencias pediátricas.
El protocolo fue aprobado por el comité de investigación y ética local. Reclutamos 181 pacientes < 16 años, previamente sanos, por fiebre aguda (< 72h) en su primera visita a urgencias y egresados antes de 24h sin fiebre. Las decisiones terapéuticas fueron por el pediatra a cargo. Las indicaciones riesgosas fueron notificadas y las dosis administradas aseguradas en su correcta dosificación.
Indagamos: edad, sexo, medicamentos prehospital, crisis febriles previas y motivo de consulta, el (los) medicamento(s) administrado(s) durante la estancia hospitalaria y el (los) indicado(s) al egreso. Analizamos los cambios por grupos etarios. Las modificaciones fueron: 1) sin cambios; 2) adición: al tratamiento prehospital o al ingreso; 3) sustitución: el esquema de egreso fue diferente en cuando menos uno indicado previamente; 4) reducción: su número fue menor al egreso; 5) retiro al egreso, y 6) preingreso-egreso igual: solo hubo cambios en urgencias.
El análisis estadístico se realizó con frecuencias simples y porcentajes, comparación con prueba de la χ2, análisis de la variancia y no paramétrica de Kruskal-Wallis según el caso. El nivel de significación estadística fue p<0,05.
Los motivos de atención fueron principalmente por infecciones respiratorias y gastrointestinales. Las primeras predominaron en los lactantes y preescolares, mientras las segundas en los escolares-adolescentes (tabla 1).
Control térmico en urgencias según grupo etario, N (%)
| Lactantes | Preescolares | Escolares y adolescentes | Valor de p | |
|---|---|---|---|---|
| N =73 | N=60 | N=47 | ||
| Sexo, N (%) | * 0,26 | |||
| Masculino | 45 (61,6) | 29 (48,3) | 24 (51,1) | |
| Femenino | 18 (38,4) | 31 (51,7) | 23 (48,9) | |
| Sitio de infección, N (%) | * 0,052 | |||
| IRA | 47 (64,4) | 39 (65,0) | 20 (42,6) | |
| GEPI | 12 (16,4) | 16 (26,7) | 22 (46,8) | |
| Síndrome febril | 6 (8,2) | 1 (1,7) | 3 (6,4) | |
| IVU | 4 (5,5) | 1 (1,7) | 1 (2,1) | |
| IRB | 2 (2,8) | 2 (3,3) | 1 (2,1) | |
| Otros | 2 (2,8) | 1 (1,7) | 0 | |
| Antecedente de crisis febril, N (%) | 6 (8,2) | 0 | 0 | * 0,01 |
| Antipiresis previa, N (%) | ||||
| Monoterapia | 44 (60,2) | 28 (46,6) | 21 (44,7) | * 0,09 |
| Combinaciones (2) | 11 (15,0) | 16 (26,6) | 6 (12,7) | |
| Combinaciones (3) | 1 (1,4) | 2 (3,3) | 0 | |
| Combinación (cuatro) | 1 (1,4) | 0 | 0 | |
| No antipiresis | 16 (21,9) | 14 (23,3) | 20 (42,7) | |
| Antipiresis en urgencia, N (%) | ||||
| Monoterapia | 65 (89) | 53 (88) | 41 (87) | * 0,65 |
| Combinación (2) | 3 (4) | 4 (6) | 1 (2%) | |
| Solo medios físicos | 5 (7) | 3 (5) | 5 (11) | |
| Antipiresis indicada al alta, N (%) | ||||
| Monoterapia | 20 (40) | 22 (37) | 11 (23%) | * 0,70 |
| Combinación (2) | 33 (45) | 27 (45) | 27 (57,5%) | |
| Combinación (3) | 5 (7) | 3 (5) | 2 (4%) | |
| Solo medios físicos | 6 (8) | 8 (13) | 7 (8%) | |
| Temperatura al ingreso, °C | ||||
| Media±1 DE | 38,4±0,4 | 38,5±0,5 | 38,5±0,4 | ** 0,55 |
| Minutos al control térmico, mediana (mín-máx) | ||||
| Sin antipiresis prehospitalaria | 60 (19-80) | 60 (30-105) | 68,5 (40-162) | + 0,12 |
| Con antipiresis prehospitalaria | 60 (10-190) | 60 (19-130) | 78 (30-182) | ++ 0,004 |
GEPI: gastroenteritis probablemente infecciosa con o sin deshidratación; IRA: infección respiratoria alta: rinofaringitis, faringitis, faringoamigdalitis, laringitis, laringotraqueítis y otitis media; IRB: infección respiratoria baja: bronquiolitis, bronquitis aguda; IVU: infección de la vía urinaria; Otros: adenitis mesentérica (1) y dentición (1) lactantes, síndrome pie-mano-boca (1) en preescolar; síndrome febril: fiebre sin foco infeccioso aparente.
* Prueba de la χ2.
** Prueba de análisis de variancia de una vía.
+ Prueba de Kruskal-Wallis: lactantes N = 16, preescolares N= 12, escolares y adolescentes N = 20.
++ Prueba de Kruskal-Wallis: lactantes N = 57, preescolares N = 45, escolares y adolescentes N = 24.
Se administró un tratamiento antipirético prehospitalario a 130 (71,8%); esta proporción fue mayor para los lactantes (78,1%) y preescolares (76,7%) que para los escolares-adolescentes (57,4%) (χ2=6,92gl, p=0,03). La conducta más común fue dar un antipirético (N=93), pero en el 25,3% (33/180) se alternaron 2 y en 4 pacientes más de 2. Los antipiréticos más indicados fueron paracetamol e ibuprofeno (solos o alternados). En los lactantes fue el paracetamol (43,8%); contrario al ibuprofeno para los preescolares (54%) y los escolares-adolescentes (64,7%).
Todos recibieron medidas físicas antitérmicas en urgencias, 92,2%(167/181) al menos un antipirético en monoterapia (159/167; 94%), sin diferencias entre grupos (tabla 1). El fármaco más indicado, monoterapia o combinado, fue el metamizol (97/167; 58%), seguido del paracetamol (51/169; 30,2%) y el ibuprofeno (19/169; 11,2%). En 8 se dio una combinación (paracetamol con naproxeno). La vía rectal fue más frecuente en lactantes (73,5%), la rectal (43,9%) y oral (29,8%) en preescolares y la oral (52,4%) en escolares-adolescentes. El tiempo promedio para normalizar la temperatura corporal fue una hora.
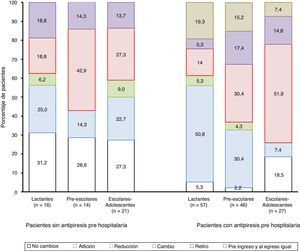
En niños sin medicación previa al ingreso, 22% (11/50) se egresó solo con medidas físicas y el 31% no tuvo cambios. En el resto, los cambios más frecuentes fueron la adición al usado en urgencias o la sustitución por otro (fig. 1).
Distribución de las modificaciones en el manejo de antipiréticos según grupos de edad y si el paciente recibió antipiresis previa (primeras 3 barras) o no (últimas 3 barras). Se consideró: adición si, al esquema inicial, se agregó otro antipirético; reducción, cuando inicialmente fueron más de 2 y al final hubo menos de los antipiréticos indicados al inicio; cambio, cuando el esquema final fue diferente en al menos uno o todos los antipiréticos; retiro, cuando se suspendió (suspendieron) el (los) antipirético(s); preingreso y al egreso igual cuando solo durante la hospitalización se cambió el esquema de antipiréticos. Diferencia entre grupos sin antipiresis previa χ2 3,98gl p=0,90; con antipiresis previa χ2 31,510gl p=0,0005.
Cuando recibieron antipiréticos prehospitalarios, predominó al egreso: para los lactantes la continuación del indicado y adición de otro(s), para los preescolares la adición o sustitución y para los escolares-adolescentes la sustitución. A su egreso, el 86,7% (157/181) salió con uno o más antipiréticos. En el 55,4% con una combinación de 2, el 40,7% monoterapia y el 3,8% (6/157) con 3. La monoterapia más indicada fue paracetamol (52,6%), para lactantes el 72,4%, seguido del ibuprofeno (34,6%). En combinación, el más indicado fue el ibuprofeno (48,4%) (fig. 1).
Encontramos una gran frecuencia de uso de antipiréticos antes de acudir a un servicio de urgencias. Aunque predominaron el paracetamol o el ibuprofeno (solos o alternados)6, también hallamos combinaciones no probadas en su eficiencia y seguridad de hasta 3 fármacos. En urgencias, como se recomienda en diferentes GBPC, predominó el uso de los medios físicos2,3; sin embargo, fue común la indicación de antipiréticos no utilizados previamente y algunos, como el metamizol (proscrito en países desarrollados), para escolares-adolescentes. Las recomendaciones actuales son la monoterapia, en dosis orales, y la educación a los padres sobre el beneficio de la fiebre y el control adecuado de la misma1,2. Nuestro principal hallazgo fueron los cambios en la indicación de antipiréticos al alta domiciliaria. Contrario a lo esperado, la mayoría se egresó con un antipirético adicional o distinto del usado para su control. Lo anterior puede interpretarse como angustia, tanto de los familiares como de los médicos, por lo que se recomienda una mejor comunicación y educación sobre datos de alarma y no solo el control de la temperatura. Los resultados deben ser confirmados en otras condiciones y sitios diferentes.