El manejo deficiente de información, en especial durante la transferencia o el traspaso de cuidados, contribuye en gran parte de los eventos adversos relacionados con la asistencia sanitaria. El Comité de Calidad Asistencial y Seguridad en el Paciente de la Asociación Española de Pediatría ha confeccionado este documento para ofrecer una aproximación a los procesos de transferencia en distintos ámbitos asistenciales pediátricos: urgencias-emergencias, hospitalización, cuidados intensivos, neonatología y atención primaria. Se describen recursos para lograr una comunicación segura y efectiva en todos estos ámbitos, empleando, entre otros métodos, herramientas estandarizadas de transferencia. Se proponen también recomendaciones para la prevención de errores de medicación durante los procesos de transferencia, la mejora de seguridad durante los traslados y derivaciones entre ámbitos, y también para un mejor traspaso de información asistencial en los niños y adolescentes con enfermedades crónicas y complejidad asistencial.
Inadequate information management, especially during patient handoff, contributes to a large part of health care-related adverse events. The Committee for Quality of Care and Patient Safety of the Asociación Española de Pediatría has developed this document to provide an overview of handover practices in different paediatric care settings (emergency, inpatient, intensive care, neonatal and primary care). It describes resources to achieve safe and effective communication in all these settings, such as standardized handoff tools. It also proposes recommendations for the prevention of medication errors during the handover process, to improve safety in interhospital and intrahospital patient transfer, and to optimize communication and continuity of care in chronically ill and medically complex children.
Los fallos u omisiones en el manejo de información durante la atención sanitaria suponen una amenaza para la seguridad del paciente1, y han sido señalados como responsables de más del 70% de los eventos adversos en el entorno sanitario2.
Las habilidades para lograr una comunicación segura en la asistencia sanitaria no se enseñan, mejoran o entrenan de forma reglada en los planes de estudios, programas de especialización ni en la formación continuada3. En contraste, en la aviación civil se han desarrollado guías de prácticas obligatorias y sistematizadas para las comunicaciones en el tráfico aéreo4, englobadas en una cultura global de mejora de la seguridad aérea, con excelentes resultados5.
Existen particularidades en el ámbito pediátrico que facilitan este tipo de errores. Uno de ellos es la propia edad de los pacientes, que les impide con frecuencia participar en el manejo de información de su problema de salud. También la existencia de varios cuidadores, en ocasiones descoordinados, la creciente complejidad médica de muchos pacientes, o las situaciones de alta presión asistencial, que incrementan el flujo de información entre profesionales de distintos ámbitos.
El Comité de Calidad Asistencial y Seguridad en el Paciente de la Asociación Española de Pediatría pretende con este documento ofrecer a los pediatras una aproximación a los problemas específicos de sus entornos asistenciales, así como herramientas para lograr una comunicación eficaz y segura para la atención sanitaria.
Transferencia de pacientes. Concepto y situaciones en la práctica clínicaEl término transferencia, –handoff o handover en inglés–, corresponde al traspaso de responsabilidad de cuidados de un paciente entre profesionales sanitarios, a través de la transmisión efectiva de toda la información necesaria sobre salud, diagnósticos vigentes, necesidades y objetivos terapéuticos. Su propósito es mantener la continuidad asistencial y garantizar la seguridad del paciente durante la transición de cuidados entre todos los implicados.
La transferencia de pacientes se considera un momento especialmente crítico para que se produzcan los errores de transmisión de información. Abarcan un gran número de actos cotidianos, pero de crucial importancia para la seguridad, entre ellos:
- •
Derivación entre diferentes ámbitos.
- •
Relevos asistenciales.
- •
Traslados dentro del propio hospital o entre distintos centros.
- •
Solicitud de valoración o cambios de servicio.
- •
Alta hospitalaria a domicilio o traslado a una unidad de hospitalización domiciliaria.
- •
Cambios inesperados en la evolución que impliquen la actuación de otros profesionales.
Los intercambios de información durante la transferencia pueden realizarse con distintos formatos, en ocasiones combinados: verbal (presencial, telefónica, videoconferencia), o mediante soporte escrito. Durante la transferencia verbal, el traspaso se ha de realizar preferentemente de forma directa entre los interlocutores implicados. En algunas ocasiones se realiza una práctica no recomendada, denominada transferencia delegada, en la que participa un intermediario que posteriormente transmite esta información a otro profesional ausente en el momento del traspaso, sin que se haya producido la necesaria interacción entre los responsables asistenciales.
Los datos de eventos adversos y la observación de la práctica muestran que la transmisión de la información puede resultar defectuosa y su práctica mejorable, con errores de distinta índole (tabla 1). Existen varios factores causantes o contribuyentes a la falta de seguridad y calidad de la comunicación relacionados con la organización, las dinámicas y procesos, así como con los profesionales (tabla 2).
Incidentes de seguridad o situaciones de riesgo relacionados con un deficiente manejo de información entre profesionales o de estos con los pacientes y cuidadores
| • Asignación errónea de procedimientos diagnósticos y terapéuticos |
| • Retraso o errores en la comunicación de resultados de pruebas complementarias relevantes |
| • Omisión de información esencial, o transmisión errónea de información, con daño directo, repetición de pruebas o técnicas innecesarias |
| • Problemas de monitorización: falta de revisión de un tratamiento, supervisión de pruebas diagnósticas u otros datos clínicos |
| • Errores de conciliación: discrepancias no justificadas entre los medicamentos vigentes y previos |
| • Discordancias en el plan de cuidados |
Factores que predisponen a errores en el manejo de información y comunicación deficiente en el ámbito sanitario
| Relativos a la organización | • Cultura de seguridad no desarrollada en la institución y sus profesionales• Sistemas jerárquicos intimidatorios o enmascaradores de deficiencias o eventos adversos• Falta de tiempo específico y espacios adecuados para la realización de relevos o traspasos de cuidados |
| Relacionados con los profesionales | • Falta de formación en habilidades de comunicación efectiva y segura en el ámbito sanitario• Ausencia de conciencia de riesgo |
| Relacionados con los sistemas de información y documentación clínica | • Múltiples soportes de historia clínica electrónica, diferentes entre ámbitos, incompatibles y/o inaccesibles• Falta de actualización de informes |
| Relacionados con las dinámicas de trabajo | • Falta de normalización de los procesos de transferencia• Selección deficiente de la información a comunicar: incompleta, excesiva o irrelevante• Cargas de trabajo excesivas, simultaneidad de tareas, complejidad asistencial• Distracciones o interrupciones durante los traspasos• Diferencias en las prioridades entre los profesionales implicados |
| Relativos a la asistencia | • Fragmentación asistencial, múltiples especialistas en distintos centros• Diversos tratamientos y cambios frecuentes de las pautas, no comunicadas entre profesionales o familiares/cuidadores• Conciliación inadecuada, discrepancias no justificadas en el tratamiento durante la transferencia• Ausencia de un referente o coordinador asistencial |
| Relacionados con el entorno de cuidados | • Deficiente comunicación, no inclusión de los cuidadores o pacientes en el plan de cuidados• Presencia de varios cuidadores domiciliarios, con diferente conocimiento de la enfermedad, o descoordinados entre sí• Problemas idiomáticos o culturales de los cuidadores/familiares |
Para hacer frente a los problemas de seguridad durante la transferencia de pacientes se han propuesto diferentes medidas aplicables a todos los ámbitos:
- 1.
Aumentar las competencias de comunicación de los profesionales. Organizaciones médicas y sociedades científicas han propuesto que dicha capacitación constituya un requisito formativo, incluyendo el aprendizaje mediante simulación.
- 2.
Promover la participación del paciente, su familia y otros cuidadores, mediante una buena comunicación bidireccional con los profesionales sanitarios. Prácticas como la transferencia a pie de cama durante los relevos asistenciales en hospitalización y urgencias aportan información visual relevante para los profesionales, permiten la clarificación de dudas in situ, además de brindar a pacientes y cuidadores la oportunidad de ser partícipes en los cuidados. De esta forma, también se fomenta la atención centrada en el paciente y la humanización de la asistencia.
- 3.
Favorecer la notificación de eventos adversos e incidentes relacionados con errores en la transmisión de información.
- 4.
Implementar el uso de herramientas específicas para el traspaso de cuidados entre los profesionales implicados.
Estas herramientas son modelos normalizados de transferencia, que aplican listas de verificación de contenidos para el manejo estructurado y homogéneo de la información esencial, e impedir así la omisión de datos críticos. Se persigue crear así un modelo mental compartido, para que la información sea transferida con una estructura objetiva, completa y ordenada.
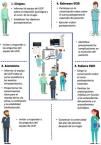
Existe un número creciente de estos métodos estandarizados, validados y de marcada utilidad6–9 (tabla 3). La mayoría de estas herramientas emplean acrónimos formados con las iniciales de los contenidos críticos de la secuencia de información, como ayuda mnemotécnica. En la figura 1 se muestra, mediante dos supuestos clínicos, la estructura de contenidos incluidos en cada uno de los ítems de dos de los métodos más empleados en nuestro entorno, SBAR e IDEAS. Todas estas herramientas, en función de los distintos contextos asistenciales, pueden requerir adaptaciones según la cantidad y complejidad de la información relevante, así como del número de profesionales implicados en el proceso.
Herramientas destacadas para la transferencia de pacientes
| Denominación y apartados incluidos | Comentarios |
|---|---|
| SBAR(Situation, Backround, Assesment, Recommendation)(Situación, Antecedentes, Evaluación, Recomendaciones) | Desarrollada por la armada de EE. UU., se ha ido adaptando con gran difusión al ámbito sanitario. Recomendada por la Joint Comission International en 2007. Puede tener limitaciones en algunas situaciones, como los pacientes crónicos complejos |
| iSoBAR(Identify, Situation, Observation, Backround, Agreed plan, Read back)(Identificación, Situación, Observaciones, Antecedentes, Plan acordado, Verificación de la eficacia de la transferencia) | Modificación australiana del SBAR, con datos esenciales complementarios de relevancia asistencial |
| I-PASS(Illness severity, Patient summary, Action list, Situation awareness and contingency planning, Synthesis by receiver)(Gravedad de la enfermedad, Resumen del paciente, Acciones requeridas, Situación y plan de contingencia, Síntesis por el receptor) | Desarrollado a partir de una colaboración multicéntrica de 10 grandes instituciones pediátricas de EE. UU. |
| IDEASIdentificación, Diagnóstico, Estado, Actuaciones, Signos y síntomas de alarma | Método estandarizado para la transmisión de información a través de cinco puntos para garantizar un conjunto mínimo de datos. Indicada para la transferencia entre distintos servicios o unidades asistenciales |
Ejemplo en dos supuestos clínicos del uso de herramientas de transferencia: A) método SBAR en un relevo asistencial en observación de la unidad de urgencias y B) método IDEAS en una derivación telefónica desde el Centro de Salud a urgencias hospitalarias. IDEAS: Identificación, Diagnóstico, Estado, Actuaciones, Signos y Síntomas de alarma. SBAR: Situation/situación, Backround/antecedentes, Assessment/evaluación, Recommendation/recomendaciones.
Estos sistemas emplean diversos soportes (oral, escrito papel, dispositivos electrónicos…). La información contenida en cualquier proceso de transferencia, incluida la que se realiza de forma verbal, debe quedar reflejada en la historia clínica, el registro médico insustituible de la actividad asistencial.
La implementación del uso de estas herramientas, combinadas con otras intervenciones, ha mostrado una mejora de la seguridad de las transferencias, con una reducción del 23% de errores y un 30% de eventos adversos prevenibles10. La estandarización de los procesos de transferencia con la inclusión de estas herramientas se acompaña de una percepción de mayor satisfacción y sensación de control por parte de los profesionales y la seguridad de los pacientes, así como de la reducción del tiempo requerido en el traspaso de información en los relevos asistenciales11.
La mera difusión de las herramientas de transferencia no garantiza la mejora de la comunicación entre profesionales y usuarios durante los procesos de transferencia. Su implantación debe acompañarse de cambios organizativos en las dinámicas de trabajo, la formación de los profesionales y el entrenamiento de los equipos asistenciales mediante actividades formativas de alto rendimiento (como talleres prácticos y ejercicios de simulación in situ).
Transferencia de pacientes y manejo de información en ámbitos asistenciales específicosUrgencias pediátricasEn este ámbito, la transferencia de información se produce en un escenario de gran actividad y riesgo de incidentes de seguridad relacionados con el manejo de la información. Entre los factores favorecedores se encuentran: la comunicación desestructurada, la saturación de las unidades, las dificultades para el acceso a la información, resultados o interconsultas pendientes, múltiples cambios en las terapias y de los profesionales responsables, o la dificultad para derivar pacientes a otros ámbitos hospitalarios12.
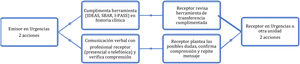
Las intervenciones de mejora de la comunicación deben integrar todas las fases de la atención urgente y emergente: asistencia prehospitalaria, transporte, llegada a urgencias, cambios de turno, consulta con especialistas, ingreso, derivación a otros centros especializados o alta domiciliaria. En todas estas transferencias, se han de establecer estrategias específicas de normalización dependiendo de: integrantes, lugar (centralizado o a pie de cama), soporte, herramientas a emplear (listas de verificación propias o sistemas estandarizados) y los ítems relevantes a transmitir13. En este entorno, además del uso de herramientas de transferencia, se recomienda un modelo estructurado de comunicación bidireccional de ida y vuelta, con formato «bucle cerrado»14 (fig. 2).
Hospitalización pediátricaCualquier ingreso hospitalario implica la comunicación de un importante volumen de datos, muchas veces cambiantes, entre múltiples profesionales que participan en la atención de otros pacientes y en sucesivos turnos. Para garantizar la seguridad y calidad asistencial en este entorno, se han de estandarizar las prácticas de transferencia e integrarlas en las rutinas de trabajo de los diferentes servicios hospitalarios15. En ocasiones se requerirá la adaptación de las herramientas estandarizadas de transferencia a los entornos específicos16, con formatos y contenidos que respondan a distintas necesidades de las especialidades hospitalarias, complejidad asistencial y nivel de experiencia de los participantes.
También se ha destacado la importancia de favorecer condiciones propicias en los centros hospitalarios para que el proceso de transmisión de información se lleve a cabo sin distracciones ni interrupciones17 (tabla 4).
Recomendaciones para la prevención de distracciones e interrupciones en el medio hospitalario
| • Localizar las fuentes de distracción e interrupción habituales |
| • Identificar las tareas de alto riesgo, para minimizar potenciales interrupciones y distracciones durante su realización |
| • Evitar la realización de tareas simultáneas que impliquen a varios pacientes |
| • Colaborar en crear un ambiente de trabajo ordenado y silencioso |
| • Uso de listados de verificación durante los procesos complejos, y herramientas específicas de transferencia (I-PASS, SBAR; IDEAS) durante los traspasos de cuidados |
| • Realizar una doble comprobación de aquellos procesos de alto riesgo de error |
| • Evitar comentarios irrelevantes durante la realización de las tareas complejas |
| • Notificar los errores causados por las distracciones para evitar repetirlos |
| • Desconectar dispositivos móviles o usar el modo silencioso durante la jornada laboral, o al menos en las situaciones que requieren una mayor concentración |
| • Intensificar el seguimiento de todas estas medidas durante situaciones de gran presión asistencial |
Adaptado de decálogo SEPIH (Sociedad Española de Pediatría Interna Hospitalaria)17.
La complejidad asistencial de los pacientes atendidos en estas unidades incrementa el riesgo de deficiencias en el traspaso de información. Por este motivo se recomienda la aplicación de sistemas estandarizados, como el SBAR (tabla 3), el más analizado en este entorno18.
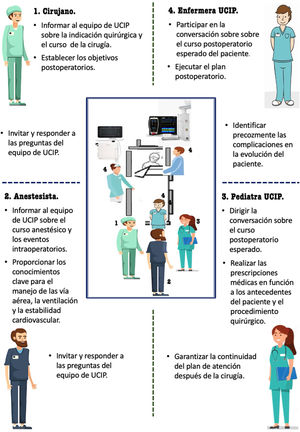
Cada unidad debería adaptar los procesos de transferencia a su situación específica y a los objetivos del traspaso, según se realice por relevos asistenciales o el traslado a otra unidad por alta o la necesidad de ser sometido a un procedimiento19,20. En los traslados postoperatorios21 de elevada complejidad es fundamental la agilidad y coordinación del equipo multidisciplinar, con un intercambio de información preciso y pertinente verificado por una lista de verificación que evite la omisión de datos críticos22 (fig. 3).
NeonatologíaLa comunicación entre profesionales y los procesos de transferencia representan un alto porcentaje de la actividad asistencial neonatal23. Además, en este ámbito surge la necesidad de integrar la información materna con la del recién nacido y la participación fundamental de otros profesionales (obstetras, matronas)24, lo que incrementa la complejidad del manejo de información y el riesgo de errores. Esto afecta también a la atención del recién nacido sano en la maternidad y en la derivación a atención primaria u otras especialidades para seguimiento. Como en otros ámbitos asistenciales, el riesgo de errores durante la transferencia se incrementa con la complejidad asistencial, y en los pacientes en cuyo cuidado participan varias disciplinas, como los pacientes con patología quirúrgica neonatal.
Como elementos de mejora en este ámbito se ha propuesto la integración del sistema de información materno-neonatal, protocolos de derivación compartidos, informes de alta estandarizados, ciclos PDCA (planificar [plan], hacer [do], verificar [check] y actuar [act]) apoyados en la simulación clínica, o el empleo de herramientas estandarizadas específicas25.
Atención primariaPese a que los actos que implican la transferencia de pacientes son habituales en la práctica asistencial de atención primaria (tabla 5), el número de estudios que evalúan estos procesos es reducido en este ámbito26.
Situaciones más habituales de transferencia de pacientes en atención primaria
| • Entre pediatras: cambios de turno, pacientes compartidos |
| • Con enfermería que atiende a población pediátrica: actualización calendarios vacunales, programas de niños sano, problemática social o familiar |
| • Con médicos de familia que reciben al paciente adolescente |
| • Con trabajadores sociales |
| • Derivación a consultas de especialistas o urgencias |
| • Altas de visitas a urgencias u hospitalización: pruebas complementarias pendientes, cambios en el tratamiento |
| • Atención conjunta de pacientes crónicos |
Las circunstancias en las que se desarrolla la asistencia incrementan el riesgo de errores de manejo de información clínica, y condicionan la necesidad de elementos propios de mejora. La elevada carga de trabajo y la saturación de las consultas obligan a enfatizar las tareas pendientes y los cambios de medicación, tanto en los traspasos en este entorno como durante la interacción con otros ámbitos.
También se deben adoptar medidas de traspaso efectivo y seguro de toda la información durante la transición programada de pacientes adolescentes a los profesionales referentes de medicina familiar y comunitaria27. En el caso de pacientes con problemas crónicos de salud28 se recomienda realizar una «transferencia cálida» (warm hand off) entre los equipos pediátricos y los de adultos, con la presencia del paciente y cuidadores29. Este proceso de transición no se ajusta a las escalas habituales de transferencia de información. No se trata de un acto puntual, sino que requiere de una adecuada anticipación y planificación, desarrollada por un equipo multidisciplinar formado y entrenado en los cuidados de adolescentes. Las familias y pacientes, en especial si presentan necesidades especiales de salud, requerirán de un acompañamiento para su integración en el entorno asistencial adulto, confirmando la seguridad y continuidad asistencial durante todo el proceso de transición.
Transferencia entre ámbitos, traslados intra- e interhospitalariosLa continuidad asistencial implica la derivación de pacientes entre distintos ámbitos y profesionales, con prioridades y patrones de trabajo desiguales entre equipos emisores y receptores30. Este tipo de transferencias son considerados momentos críticos, que precisan de un manejo detallado de la información clínica.
La transferencia comunicativa es una de las fases más relevantes del transporte neonatal y pediátrico, dada la situación de gravedad de la mayoría de los pacientes. Los responsables asistenciales deben realizar un esfuerzo de verificación y resumen de la información clínica relevante, de capital importancia en pacientes críticos o con complejidad asistencial. Aunque el método tradicional, el informe de derivación en la historia clínica sigue vigente, se debe completar este proceso de transferencia con las herramientas estandarizadas, con soporte escrito y verbal, que permita preguntas y clarificar la comprensión de la información31.
Medicamentos, prevención errores medicaciónLas transferencias de pacientes son una importante fuente de generación de errores de medicación (EM), causados fundamentalmente por fallos en la comunicación entre los profesionales sanitarios o entre estos y los pacientes o cuidadores32,33. La mayor vulnerabilidad y riesgo de error de los pacientes pediátricos obligan a adoptar estrategias de prevención en cualquier traspaso de cuidados.
Durante los procesos de transferencia las prescripciones tienen que expresarse siguiendo las guías de buena práctica34-36, con indicación expresa de los cambios, garantizando una correcta conciliación de la medicación y así evitar discrepancias no justificadas. Entre estas recomendaciones se encuentran:
- 1.
Indicar para cada medicamento: principio activo, dosis, frecuencia, vía de administración y duración, así como la última dosis administrada.
- 2.
Expresar la dosis en unidades de masa o unidades internacionales, en vez de volumen o forma farmacéutica (p. ej. ampolla).
- 3.
Para medicamentos líquidos orales a administrar por los cuidadores, se especificará complementariamente la dosis por toma en volumen, expresándose enml o con la abreviatura mL (nunca con «cc»).
- 4.
Incluir el peso del niño y en caso de insuficiencia renal, el filtrado glomerular.
- 5.
Verificar que están reflejadas las alergias a fármacos.
- 6.
Revisar si está tomando otros productos con actividad farmacológica (homeopatía, fitoterapia…) y comprobar posibles interacciones.
- 7.
Dejar constancia de los cambios realizados.
- 8.
Realizar el proceso de conciliación de la medicación. Este proceso consiste en obtener la lista completa de la medicación previa, compararla con la prescripción activa, y analizar y resolver las discrepancias no justificadas.
- 9.
Ante la necesidad de administración domiciliaria, se proporcionará a los cuidadores la información y el asesoramiento adecuado, tanto de forma oral como escrita (hoja de medicación actualizada), verificando la comprensión.
Los niños con enfermedades crónicas, y en especial con complejidad médica, presentan un mayor número de eventos adversos por manejo deficiente de la información clínica37. Este riesgo se incrementa durante la transferencia de cuidados entre ámbitos, o con los propios cuidadores en su domicilio, muchas veces medicalizado.
Entre las iniciativas específicas de mejora se encuentran los planes individuales de cuidados, actualizados con la información esencial y estructura normalizada, rápidamente accesible a todos los profesionales participantes en la asistencia, tanto urgente como programada38.
La actualización y revisión del plan de atención del paciente debe realizarse de forma continua para reflejar fielmente los objetivos concretos en respuesta a los cambios clínicos o su entorno. Y en situaciones de hospitalización se debe realizar un resumen actualizado con la suficiente periodicidad que refleje los principales problemas aún sin resolver, optimizar la coordinación entre profesionales, definir actuaciones en caso de procesos intercurrentes o agudizaciones, así como la adecuación dinámica de las medidas diagnósticas y terapéuticas39.
La atención integral de estos pacientes se beneficia de figuras como el pediatra coordinador asistencial, o enfermero gestor de casos, que centralizan y optimizan la comunicación entre todos los implicados.
En los diversos momentos clave (conciliación de tratamientos, ingreso/alta hospitalaria, transición a las unidades de adultos…), resulta imprescindible la participación de los padres, u otros cuidadores activos, y cuando sea posible, la del propio paciente40. De esta forma mejora la comunicación global, y con ella la seguridad del proceso de transferencia.
ConclusionesLos procesos de transferencia abarcan un gran número de actos de crucial importancia para la seguridad del paciente. La comunicación en este contexto debe ser clara, inequívoca, fluida y ajustada a estándares de buena práctica, como otros aspectos diagnósticos o terapéuticos.
Todos los implicados (instituciones, profesionales y familias) deben tener consciencia de la importancia del riesgo que implica un manejo deficiente de la información en el traspaso de cuidados.
El entrenamiento en la mejora de la comunicación mejora sensiblemente la calidad y seguridad de la asistencia, y debe formar parte de la formación de todos los profesionales pediátricos. Las herramientas estandarizadas son un recurso de alta utilidad en los procesos de transferencia, por lo que deben incorporarse en la práctica habitual.
Estas iniciativas de mejora deben ir acompañadas de cambios en la dinámica y organización de la actividad sanitaria, con una necesaria adaptación al entorno asistencial y a las necesidades de los pacientes y sus familias.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A la Dra. Aurora Madrid Rodríguez y al Dr. Carles Luaces Cubells por todo el apoyo brindado en la confección de este artículo.