La administración de surfactante mediante técnica mínimamente invasiva, conocida como MIST por sus siglas en inglés (Minimal Invasive Surfactant Therapy), es un procedimiento que permite administrar el surfactante estando el paciente conectado a ventilación no invasiva. Cada vez más utilizada en las unidades neonatales, permite reducir el número de intubaciones y la patología asociada a la misma, a la vez que no se priva de la administración de surfactante a los pacientes que lo necesitan.
Pacientes y métodosEn los años 2013 y 2014 en el Hospital General Universitario de Elche se administró surfactante mediante técnica mínimamente invasiva en 19 pacientes, 5 de ellos con una edad gestacional igual o menor de 28 semanas al nacimiento. Se realiza comparación con una cohorte histórica de 28 pacientes con distrés respiratorio neonatal que fueron inicialmente tratados con soporte respiratorio no invasivo.
ResultadosNo se registraron complicaciones que obligaran a detener la técnica. Se observó en todos los casos una disminución de las necesidades de la fracción inspirada de oxígeno. El número de intubaciones fue menor en el grupo MIST respecto al grupo control (42% vs. 54%).
DiscusiónLa experiencia recopilada en el presente estudio muestra que la administración de surfactante con técnica MIST es un procedimiento reproducible que permite una buena distribución del surfactante en ventilación no invasiva.
Surfactant delivered using a minimally invasive technique, known as MIST (Minimally Invasive Surfactant Therapy) is a method which allows surfactant to be adminstered to a patient connected to non-invasive respiratory support. This is an increasingly used therapy in Neonatal Units that reduces the intubation rate and the pathology associated with intubation and allows the surfactant to be administered to the patients who clinically need it.
Patients and methodsIn years 2013 and 2014 in the Hospital General Universitario de Elche surfactant was delivered using this method to 19 patients, five of whom were 28 or less weeks of gestation age at birth. A comparison is made with a historical cohort consisting of 28 patients with Respiratory Distress Syndrome treated initially with non-invasive respiratory support.
ResultsNo incidents were recorded that caused the interruption of the administration. A reduction in the fraction of inspired oxygen was observed in all cases after surfactant administration. Fewer intubations in the first 72hours of life were found in the treatment group compared to the control group (42% vs. 54%).
DiscussionThe experience recorded in the Hospital General Universitario de Elche shows that the administration of surfactant using a MIST technique is a reproducible method of treatment, which allows the surfactant distribution during spontaneous breathing with non invasive respiratory support.
La incorporación del surfactante exógeno al manejo de la enfermedad de membrana hialina (EMH) ha supuesto una revolución en su tratamiento de forma incuestionable. Son numerosos los estudios que demuestran cómo su administración reduce la mortalidad y morbilidad en estos pacientes1. Por otra parte, la ventilación mecánica se ha asociado a un aumento de la morbilidad2.
Estudios realizados en animales de experimentación muestran que se consigue una mejor distribución del surfactante exógeno, con una mejor incorporación al metabolismo endógeno cuando se administra estando el paciente en ventilación espontánea con presión continua en la vía aérea (CPAP) que cuando se encuentra conectado a ventilación mecánica convencional (VMC)3.
Una opción para administrar surfactante y evitar la VMC es la técnica intubar-surfactante-extubar (INSURE). Con esta técnica, tras intubar se administra el surfactante y a continuación se extuba, continuando con ventilación no invasiva (VNI). Existen publicaciones con este método que muestran una disminución de la morbilidad, con una reducción de los escapes aéreos y de las necesidades de VMC4,5. A pesar de estas ventajas, no se debe olvidar que con la técnica INSURE se debe intubar al paciente, con los inconvenientes que ello supone, la peor distribución del surfactante que conlleva con presión positiva intermitente si se compara con la distribución del mismo en respiración espontánea, o las probables dificultades que se encuentran a la hora de extubar, debidas a la sedación, una vez administrado el surfactante6.
Con el objetivo de administrar surfactante exógeno evitando la VMC, surgen las técnicas denominadas MIST. Dentro de ellas se encuentra la instilación nasofaríngea7, la administración mediante mascarilla laríngea8, la aereosolización9 y las técnicas que requieren cateterización traqueal. Entre estas, la más usada a día de hoy es la de cateterización traqueal, debido a su fácil aplicabilidad, la posibilidad de administrar el surfactante de forma rápida y su efectiva distribución. Profundizando en el procedimiento de cateterización traqueal se han desarrollado diferentes métodos.
Kribs et al. propusieron la administración de surfactante a través de la técnica conocida como método Cologne, que consiste en introducir una sonda nasogástrica (SNG) de 4-5 FG en la tráquea con la ayuda de unas pinzas de Magill. De esta manera, tras canalizar la tráquea, se retira el laringoscopio, se administra el surfactante y después se retira la SNG, manteniendo en todo momento al paciente conectado a la VNI. Esta técnica supone una dificultad añadida a los profesionales no habituados al uso de pinzas10-12. Una variante del método de Cologne es el conocido como Take Care, que utiliza también una SNG de 5FG pero se prescinde del uso de las pinzas de Magill.
Con la intención de reducir la complejidad de la técnica, surgió el método Hobart, desarrollado por Dargaville, que permite prescindir de las pinzas de Magill. Esto se consigue utilizando un angiocatéter 16 G, más rígido que una SNG, lo que permite ejercer un mayor control en la dirección del catéter, introduciéndolo directamente a través de las cuerdas vocales y administrar el surfactante manteniendo una VNI13.
En estudios comparativos de la administración de surfactante mediante técnica INSURE con técnicas MIST muestran que con esta última se reducen los casos de displasia broncopulmonar, cuantificándose con una NNT de 10 en el ensayo clínico publicado por Kanmaz et al.6.
Pacientes y métodosSe realiza un estudio observacional retrospectivo analizando los datos recopilados de pacientes en los que se ha administrado surfactante mediante técnica MIST usando angiocatéter (método Hobart).
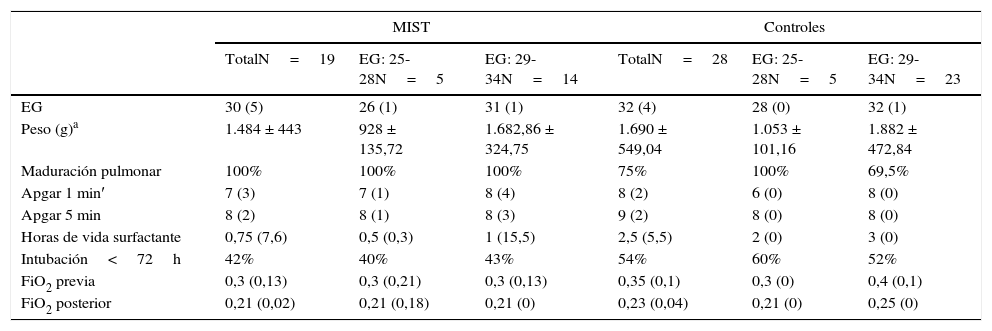
Se recopila a un total de 19 pacientes que recibieron surfactante mediante técnica MIST durante los años 2013 y 2014 en la Unidad de Neonatología de un hospital terciario (grupo MIST). Se clasifican en 2 grupos en función de su edad gestacional (EG) al nacimiento. Cinco pacientes con EG al nacimiento entre 25 y 28 semanas y un segundo grupo con 14 pacientes con EG al nacimiento entre 29 y 34 semanas (tabla 1).
Características de los pacientes
| MIST | Controles | |||||
|---|---|---|---|---|---|---|
| TotalN=19 | EG: 25-28N=5 | EG: 29-34N=14 | TotalN=28 | EG: 25-28N=5 | EG: 29-34N=23 | |
| EG | 30 (5) | 26 (1) | 31 (1) | 32 (4) | 28 (0) | 32 (1) |
| Peso (g)a | 1.484 ± 443 | 928 ± 135,72 | 1.682,86 ± 324,75 | 1.690 ± 549,04 | 1.053 ± 101,16 | 1.882 ± 472,84 |
| Maduración pulmonar | 100% | 100% | 100% | 75% | 100% | 69,5% |
| Apgar 1 min′ | 7 (3) | 7 (1) | 8 (4) | 8 (2) | 6 (0) | 8 (0) |
| Apgar 5 min | 8 (2) | 8 (1) | 8 (3) | 9 (2) | 8 (0) | 8 (0) |
| Horas de vida surfactante | 0,75 (7,6) | 0,5 (0,3) | 1 (15,5) | 2,5 (5,5) | 2 (0) | 3 (0) |
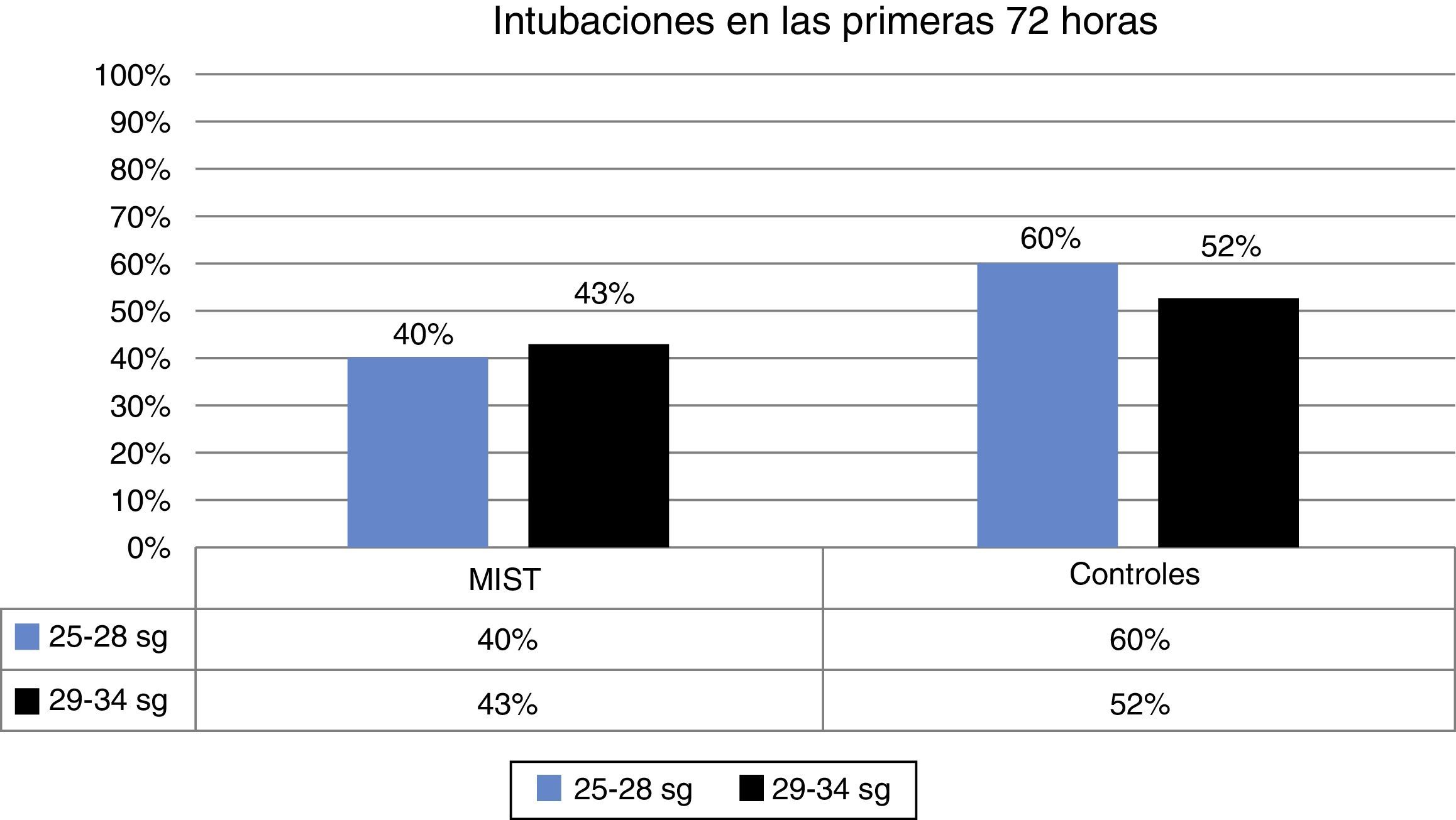
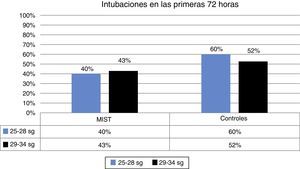
| Intubación<72h | 42% | 40% | 43% | 54% | 60% | 52% |
| FiO2 previa | 0,3 (0,13) | 0,3 (0,21) | 0,3 (0,13) | 0,35 (0,1) | 0,3 (0) | 0,4 (0,1) |
| FiO2 posterior | 0,21 (0,02) | 0,21 (0,18) | 0,21 (0) | 0,23 (0,04) | 0,21 (0) | 0,25 (0) |
Se expresan las medianas, con el rango intercuartílico entre paréntesis,
Las diferencias entre grupos no mostraron diferencias estadísticamente significativas tras ser analizadas (p>0,05),
Se recurre a esta técnica en prematuros con distrés respiratorio en los que se sospecha un déficit de surfactante y que precisan fracción inspiratoria de oxígeno (FiO2) mayor o igual a 0,3, a pesar del soporte respiratorio no invasivo optimizado. La VNI se aplica a través del respirador Infant Flow Sipap®, con interfase binasal, en modalidad de CPAP o en modalidad de presión continua con ventilaciones cicladas (BiPhasic®). La VNI se considera optimizada en el modo CPAP cuando se alcanzan presiones de 5-6cmH2O y en la modalidad BiPhasic® con presiones inspiratorias de 8-10cmH2O, pautando un tiempo inspiratorio de 0,5 s. El manejo de estos pacientes se realiza en función de las recomendaciones recopiladas en la guía clínica del servicio.
Durante la realización de la técnica el paciente se encuentra en todo momento en VNI. La colocación de una SNG con aspiración continua para comprobar si existe reflujo del surfactante y secundariamente paso a la vía digestiva, así como el empleo de premedicación previo a la realización del procedimiento, es opcional. En la serie analizada no se usó premedicación en ninguno de los pacientes.
El surfactante se administra bajo laringoscopia directa a través de un catéter Angiocath™ 16 GA, retirándose previamente la guía. El catéter se introduce de 1 a 1,5cm en la tráquea y, posteriormente, se retira el laringoscopio, inmovilizando el catéter sujetándolo. En este punto se administra el surfactante, de origen porcino (Curosurf®), a dosis de 200mg/kg en 2-4 bolos de 15-30 s cada uno. Tras ello se retira el catéter y se continúa con VNI.
De los pacientes en los que se administra surfactante siguiendo el procedimiento descrito, se recogen diversas variables, destacándose los datos de filiación, la EG, el peso, las horas de vida en la administración de la primera dosis de surfactante, el número de intentos realizados, el número de repeticiones de la técnica, las incidencias registradas y si éstas suponen la interrupción de la técnica (apnea, desaturación de oxígeno, reflujo del surfactante), si requiere intubación en las primeras 72 h tras ser administrado el surfactante y el motivo de dicha intubación. Se anota también la fracción de oxígeno inhalado (FiO2) previa a la administración de surfactante y la que precisa el paciente al cabo de una hora de realizarse la técnica.
En caso de bradicardia, desaturación o reflujo de surfactante, se interrumpe la técnica. Se considera que cada intento de canalización de la tráquea debe tener una duración máxima de 30 s y se establece un máximo número de intentos de 3.
Como grupo control se selecciona una cohorte de pacientes que fueron diagnosticados de EMH en los años 2011 y 2012 y que fueron manejados inicialmente con soporte respiratorio no invasivo (CPAP nasal o modalidad de doble nivel de presión nasal) (grupo control). En dicho periodo no se realizaba en la Unidad la administración de surfactante mediante técnica mínimamente invasiva. En este grupo se incluye a un total de 28 pacientes. Cinco pacientes eran de EG al nacimiento entre 25 y 28 semanas y 23 pacientes con EG al nacimiento entre 29 y 34 semanas. En estos pacientes, el manejo del distrés respiratorio es inicialmente con VNI, recurriéndose a VMC y a administración de surfactante a través del tubo endotraqueal en los casos de fallo de la VNI.
Se considera fracaso de la VNI optimizada tras la administración de surfactante en el grupo MIST, o previo a la administración de surfactante en los pacientes del grupo control, cuando el paciente presenta necesidades de FiO2 ≥ 0,3 y/o hipercapnia mantenida (PaCO2>60mmHg) con acidosis (pH<7,25), así como la dificultad respiratoria severa y/o apneas frecuentes (> 3 en 1 h que requieren estimulación vigorosa) o graves (precisan ventilación con bolsa autoinflable).
Los criterios de intubación aplicados en la Unidad son el fracaso de la VNI, contraindicación de la ventilación mecánica no invasiva o intercambio gaseoso comprometido por falta de estímulo o capacidad muscular disminuida.
Las comparaciones entre grupos se realizaron mediante el programa informático SPSS v.22. Se aplicaron el test de la chi al cuadrado, la U de Mann-Withney y la prueba T para muestras independientes en función de la distribución de la muestra.
ResultadosUn total de 19 pacientes recibieron surfactante mediante técnica MIST con angiocatéter. El 100% de estos pacientes recibió pauta de maduración pulmonar con betametasona, mientras que el grupo control la recibió el 75%.
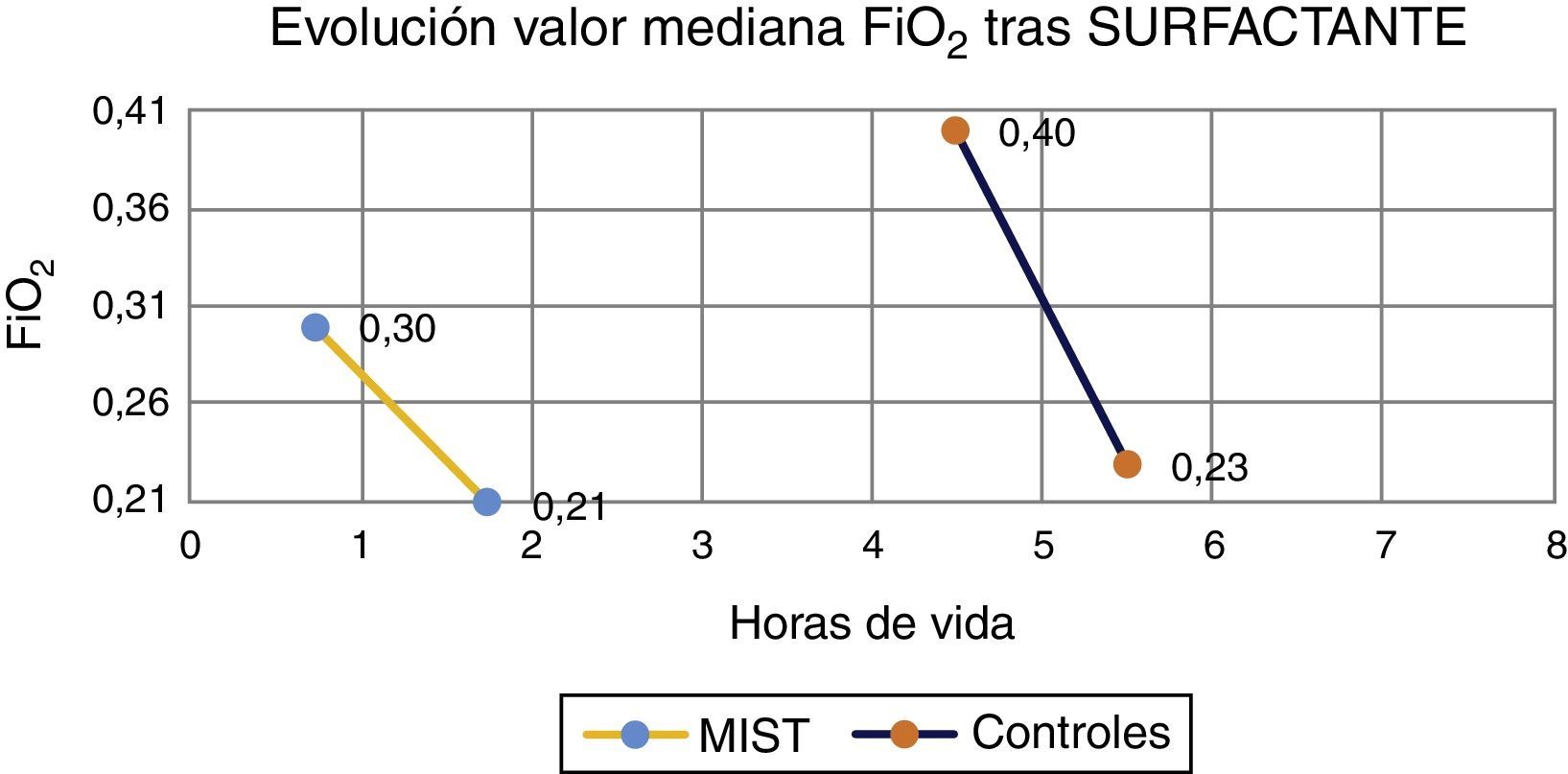
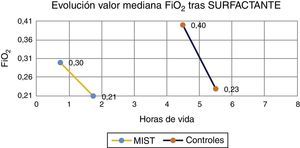
La mediana de FiO2 previa a la administración de surfactante fue de 0,3 en los pacientes del grupo MIST, mientras que en los pacientes del grupo control fue de 0,4. Tras una hora del procedimiento, la mediana de FiO2 fue de 0,21 en los tratados con técnica MIST y de un 0,23 en los controles (fig. 1).
La demora en la administración de surfactante difirió entre los pacientes del grupo MIST y los controles. En el grupo MIST se aplicó el surfactante a los 45 min de vida de mediana, mientras que en los controles es a las 4,5 h de vida. Dentro del grupo MIST, el 60% de los neonatos con EG menor o igual a 28 semanas y en el 25% de los mayores de esa EG, se administró el surfactante de forma precoz, a los 30 min de vida, relegando la canalización de un acceso vascular hasta después de realizar la técnica. Los pacientes mayores de 28 semanas en los que se realizó la técnica de forma precoz eran de EG de 30 semanas.
La administración de surfactante en el grupo control se realizó al cabo de 1,86 h de media en los pacientes con EG menor o igual que 28 semanas y a las 10,9 horas de media en los pacientes con EG mayor de 28 semanas. El paciente de este grupo que recibió surfactante de forma más precoz fue a los 40 min de vida.
En cuanto a incidencias registradas, en 2 pacientes se produjo reflujo de surfactante, lo que obligó a realizar un segundo intento para completar la dosis en ambos casos. También requirió de un segundo intento otro paciente en el que debido a la desaturación de oxígeno se tuvo que detener la técnica para aplicar ventilación con presión positiva intermitente. En todos los pacientes se pudo llevar a cabo el procedimiento. No se registraron otras incidencias.
En las primeras 72 h no se realiza intubación en el 58% de los pacientes del grupo MIST respecto al 42% del grupo control. Esta diferencia no alcanzó la significación estadística (fig. 2).
Se realizó un análisis de las medianas de otras variables como días de ingreso en Unidad de Cuidados Intensivos Neonatales (14 días grupo MIST, 13 días grupo control), días de oxigenoterapia (2,5 días grupo MIST, 1,5 días grupo control), días de soporte respiratorio (6,5 días grupo MIST, 5,5 días grupo control), días de VMC (0 días grupo MIST, un día grupo control; p=0,228) y días de soporte respiratorio no invasivo (5,5 días grupo MIST, 4 días grupo control; p=0,411), sin que existieran diferencias estadísticamente significativas.
Tampoco se encontraron diferencias al analizar la prevalencia de defunción y de patologías como displasia broncopulmonar, ductus arterioso persistente, neumotórax, enterocolitis necrosante, hemorragia intraventricular y retinopatía de la prematuridad, posiblemente por el reducido tamaño de la muestra.
DiscusiónLos datos recopilados se muestran en concordancia con otros trabajos realizados sobre técnica
MIST con angiocatéter (método Hobart)13,14 es una técnica segura y efectiva, que permite reducir las necesidades de FiO2. El hecho de ser una técnica mínimamente invasiva posibilita priorizar la administración de surfactante sin ser necesario intubar ni canalizar un acceso venoso previamente para iniciar medicación, de forma que hace posible el introducir el surfactante de forma más precoz que con otras técnicas.
En hospitales españoles existe también una amplia experiencia en la administración de surfactante con otras técnicas mínimamente invasivas, registrándose buenos resultados. Cabe destacar el trabajo realizado por Aguar et al.14 describiendo el método SONSURE, en el que se administra surfactante mediante SNG con la ayuda de pinzas de Magill.
En nuestra serie, dentro del grupo MIST, en los mayores de 28 semanas al nacimiento se aprecia una demora de tiempo al realizar la técnica respecto al grupo de menores o iguales que 28 semanas de EG. La explicación de este hecho se encuentra en que el procedimiento se retrasó hasta el momento en el que cumplían los requisitos descritos para recibir el surfactante, en concreto 3 de los pacientes no cumplieron dichos criterios hasta pasadas las 20 h de vida.
Comparando con el grupo control, en el grupo MIST se administra el surfactante de forma más precoz. El motivo es que con esta técnica se consigue separar el requerimiento de la administración de surfactante del requerimiento del soporte respiratorio invasivo.
A pesar de que en los pacientes del grupo MIST se observa un menor número de intubaciones, las diferencias respecto al grupo control no son significativas, posiblemente por el escaso número de pacientes.
En el grupo MIST, el 42% de los pacientes requirieron intubación, siendo en la mitad de ellos por incremento de las necesidades de oxígeno. Nos planteamos, sobre la base de publicaciones previas que justifican la repetición de la dosis de surfactante1, que una segunda administración de surfactante mediante técnica MIST quizá podría haber evitado hasta 4 intubaciones en el grupo de los pacientes tratados con la técnica a estudio, lo supondría no intubar al 79% de la muestra.
En el grupo control se intuba al 54% de los pacientes. De estos, el 53% se realizó únicamente para administrar surfactante por aumento de las necesidades de FiO2, por lo que la posibilidad de aplicar surfactante sin necesidad de soporte respiratorio invasivo podría haber supuesto no intubar al 75% de la muestra.
En este análisis se debe ser prudente con la escasez de las complicaciones registradas, así como con los resultados obtenidos debido al reducido número de pacientes y al carácter retrospectivo del estudio, pudiendo haber datos no contemplados. Aun así, no se registraron incidencias significativas y el procedimiento se pudo llevar a cabo en todos los casos.
La realización de estudios prospectivos comparativos y con mayor número de pacientes serían necesarios para llegar a conclusiones en referencia a la efectividad de la administración de surfactante mediante técnica MIST y a sus potenciales beneficios en cuanto a la reducción de necesidades de soporte respiratorio invasivo, de oxigenoterapia o del diagnóstico de displasia broncopulmonar, como muestran publicaciones de otros autores6.
La técnica MIST supone un gran avance en el tratamiento del déficit de surfactante y en el cuidado integral del neonato prematuro. Es una técnica mínimamente invasiva, respetuosa con la integridad del sistema respiratorio del neonato y que permite desligar el requerimiento de surfactante del requerimiento de la VMC y sus complicaciones, lo que evitará una demora innecesaria en la administración del surfactante tradicionalmente justificada por evitar una VMC cada vez menos necesaria en estos pacientes. La experiencia desarrollada en este centro ha llevado a protocolizar la técnica, estableciendo una indicación profiláctica en prematuros de EG menor o igual que 28 semanas y una indicación terapéutica en neonatos que presenten distrés respiratorio y/o necesidades de FiO2 mayor o igual de 0,3 que no mejora con VNI en el contexto de sospecha de déficit de surfactante. Se plantea también la opción de repetir el procedimiento descrito en aquellos pacientes que continúan cumpliendo criterios de administración de surfactante tras una primera dosis, tratando de evitar la intubación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.