La sífilis congénita (SC) es una enfermedad grave cuya prevención se basa en diagnosticar precozmente la sífilis en la embarazada y tratarla adecuadamente. Los Centers for Disease Control and Prevention (CDC) recomiendan analizar la serología de sífilis a toda mujer gestante al confirmarse el embarazo y repetir la determinación en el tercer trimestre si pertenecen a grupos de riesgo de infección1. La Organización Mundial de la Salud (OMS) aconseja realizar la prueba en la primera visita de la gestante y, si los recursos lo permiten, repetirla en el tercer trimestre2.
Presentamos un niño diagnosticado de SC, cuya madre, no perteneciente a ningún grupo de riesgo, presentó serología de sífilis negativa en el primer trimestre de gestación.
Niño de 7 semanas que, desde hacía 2 días, no movía las extremidades superiores cuya manipulación le provocaba llanto. Nacido de embarazo normal y controlado. La serología de sífilis durante la decimoquinta semana de embarazo mediante la reagina rápida del plasma (RPR) resultó negativa. El examen neonatal no detectó anomalías.
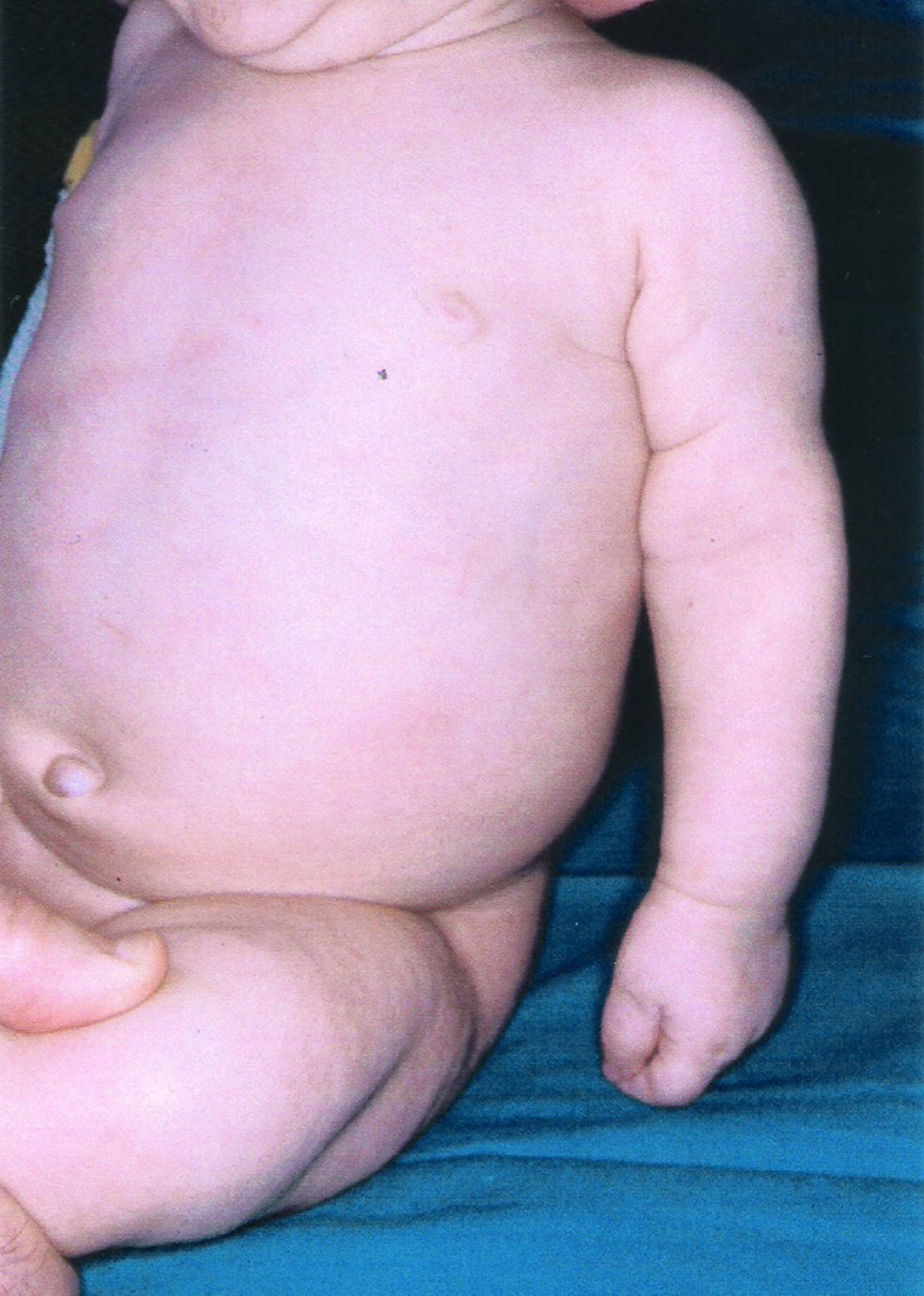
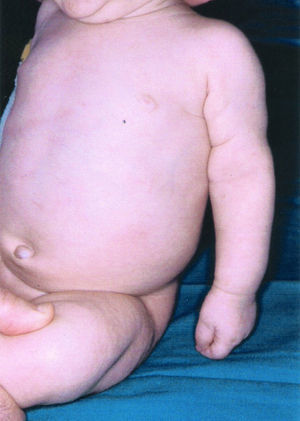
Exploración física: normalmente constituido; buen desarrollo ponderoestatural y psicomotor. Ambas extremidades superiores permanecían inmóviles espontáneamente (fig. 1) y su movilización resultaba dolorosa. Palidez de piel y mucosas, exantema maculopapuloso de elementos rojo-anaranjados no confluentes en tronco, segmentos distales de las extremidades, palmas y plantas. Hepatomegalia y esplenomegalia de 5 y 3cm por debajo del reborde costal. Enantema palatino de máculas eritematosas con ulceración central.
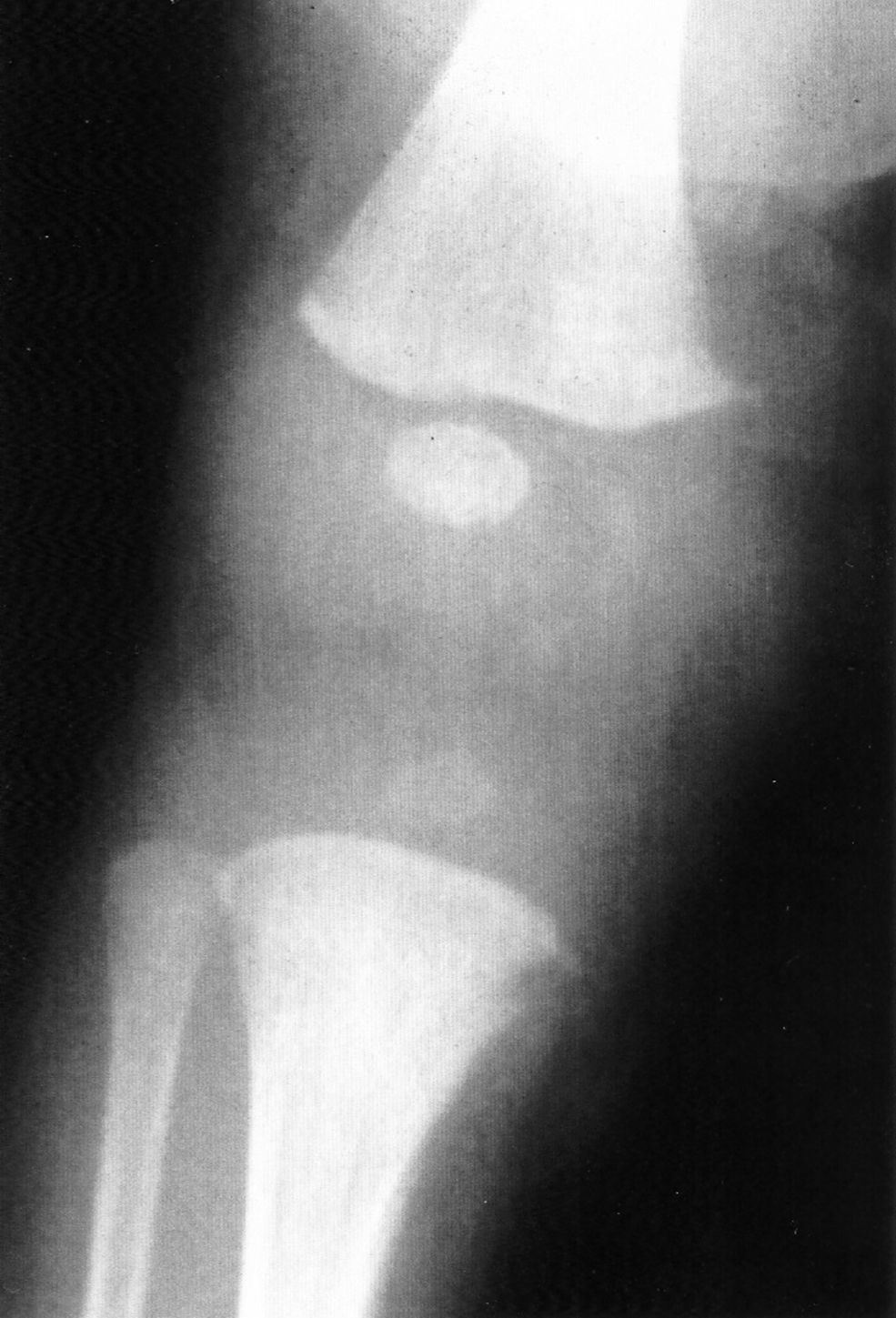
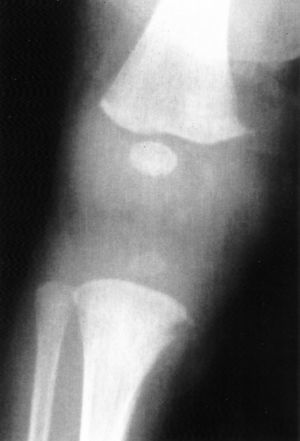
Exámenes complementarios: anemia normocrómica y trombocitopenia (26.000/μl). Elevación de GOT, GPT y GGT; el resto de la bioquímica, normal. Elemental de orina, normal. Serología de sífilis: RPR positivo (título, 1/128) y microaglutinación de Treponema pallidum (TPHA) positiva (1/2.560). Otras serologías, incluido VIH, negativas. Análisis de LCR normal, con VDRL negativo. Ecografía: hepatoesplenomegalia y nefromegalia bilateral. Radiología ósea: lesiones metafisarias en muñecas y rodillas con bandas de rarefacción ósea y pequeñas fracturas en los ángulos metafisarios, con reabsorción ósea en ambas metáfisis tibiales (signo de Winberger) (fig. 2).
Serología de sífilis positiva en la madre (RPR, 1/8 y TPHA, 1/640) y en el padre (RPR, 1/4 y TPHA, 1/640).
Se trató con penicilina G sódica intravenosa, con respuesta clínica y serológica rápidamente favorables.
La SC tiene consecuencias muy graves que abarcan desde la muerte intrauterina a enfermedad prenatal o posnatal. El riesgo del contagio vertical es mayor cuando la infección materna es reciente3,4.
La frecuencia de la SC depende de la del adulto. Tras disminuir la incidencia de sífilis durante la segunda mitad del siglo XX, se asiste en los últimos 15 años a un rebrote de la enfermedad en numerosos países europeos3,5 y en España, donde la tasa general aumentó desde 1,73/100.000 habitantes en 1999 a 4,31 en 2006 y la de SC desde 0,01 a 0,056.
La prevención de la SC se basa en disminuir la incidencia de la enfermedad del adulto, en su diagnóstico precoz en la embarazada mediante pruebas serológicas sistemáticas y en el tratamiento adecuado3,7. La serología puede determinarse mediante un método no treponémico (RPR o VDRL) confirmando su positividad con una prueba serológica treponémica como TTPA o absorción de anticuerpos fluorescentes contra el treponema. Las serologías no treponémicas pueden ser negativas en enfermos recién contagiados, en fases tardías de infección latente y por el fenómeno prozona3,5.
Mientras los CDC recomiendan realizar la serología al principio del embarazo y repetirla en el tercer trimestre sólo en grupos de riesgo, la OMS aconseja repetir sistemáticamente la segunda determinación2,7.
El diagnóstico de SC en nuestro paciente se fundamenta en el cuadro clínico muy característico, unido a la serología de sífilis positiva.
El diagnóstico en ambos padres se realizó tras conocer la enfermedad del niño. A la madre, que no presentaba características de riesgo, se le había realizado una única determinación de RPR al comienzo del embarazo que resultó negativa. Esta actuación se ajustaba a las recomendaciones de los CDC. La negatividad del análisis pudo deberse a que la infección fuera muy reciente, a que el contagio ocurriera después de realizar la serología, o al fenómeno prozona.
La posibilidad de casos como éste justifica la recomendación de la OMS de repetir la serología al final del embarazo, más aún cuando la probabilidad de transmisión transplacentaria es mayor si la infección materna es reciente, u ocurre después de realizar el primer test serológico8.
Los pediatras deben conocer la clínica de la SC para poder sospecharla. El dato de haber realizado el test durante el embarazo puede no ser suficiente si no se pregunta por el número de determinaciones y el período en que se realizaron4,9.