En todos los hospitales españoles se realiza el cribado para la retinopatía de la prematuridad (ROP), pero existe poca concordancia en los criterios utilizados para el cribado y en otros aspectos relacionados con su práctica. Nuestro objetivo es publicar las recomendaciones de prevención, cribado, tratamiento y seguimiento de la ROP en España. Nosotros revisamos las estrategias preventivas y las recomendaciones para el cribado, la exploración y el tratamiento de la ROP así como la organización de los servicios para llevarla a cabo. Se tuvo en cuenta la bibliografía más reciente sobre la base de la evidencia científica, y se tomaron como referencia las guías publicadas por la Academia Americana de Pediatría en el año 2006 y las recomendaciones editadas por el Royal College of Ophthalmologists (Reino Unido) en el año 2007. Las estrategias preventivas recomendadas se basan en una buena práctica neonatal. Los estándares en cuanto al cribado se establecen mediante el peso al nacer (≤1.500g), la edad gestacional (≤32 semanas) y el curso clínico neonatal inestable. La oftalmoscopia indirecta es la técnica estándar para la exploración y la laserterapia es el tratamiento de elección.
ROP screening is carried out at all the Spanish hospitals, but there is little agreement on the criteria used for its screening and other aspects related to its practice. Our aim is to report on recommendations for prevention, screening, treatment and follow-up of the retinopathy of prematurity in Spain. Prevention strategies and recommendations for screening, exploration and treatment of ROP, as well as of the organisation of the services to carry out it are reviewed. The most recent bibliography on the basis of the scientific evidence is considered, taking as reference, the guidelines published by the American Academy of Pediatrics (AAP) in 2006 and the recommendations updated in 2007 in the United Kingdom. The recommended prevention strategies are based on the best neonatal practice. The standards, as far as the screening is concerned, are established by birth weight (≤1,500g), gestational age (≤32 weeks) and unstable neonatal clinical course. Indirect ophthalmoscopy is the standard technique for exploration and laser therapy the treatment of choice.
La incidencia de la retinopatía de la prematuridad (ROP) ha disminuido con la mejora de los cuidados neonatales, pero se mantienen diferencias geográficas relacionadas con el desarrollo de la práctica neonatal. Sin embargo, incluso en países con óptimos cuidados neonatales resulta difícil separar las causas de ROP intrínsecas de la prematuridad de las causas iatrogénicas, tales como la oxigenoterapia.
En la clasificación de la ROP de 19841 y en el Ensayo Multicéntrico de la Crioterapia para la ROP (CRYO-ROP)2 se demostró la eficacia de la crioterapia (crioablación de la retina periférica inmadura sin vascularizar) y se redujeron los resultados desfavorables. Tras 10 años de seguimiento el estudio confirmó estos beneficios: disminución de los resultados estructurales desfavorables (el 48 versus el 27%) y disminución de los resultados visuales desfavorables (el 62 versus el 44%)3. A partir de este ensayo el cribado de la ROP se hizo necesario y como consecuencia ha mejorado el pronóstico visual de esta enfermedad.
El CRYO-ROP definió la enfermedad umbral como aquel estado en que se requiere tratamiento. Posteriormente, el Grupo Colaborativo para el Tratamiento Precoz de la ROP (ETROP)4 demostró mayor beneficio con el tratamiento precoz de la enfermedad preumbral de alto riesgo o la enfermedad tipo 1. Este hecho, junto con el aumento de supervivencia en los recién nacidos (RN) más inmaduros, incrementó la importancia del cribado ocular.
Diversos países elaboraron guías de actuación en función del peso y la edad gestacional (EG), y éstas se modifican en función de la población y los sucesivos estudios sobre la incidencia de ROP. Se ha resaltado la importancia de los criterios basados en la población por la variedad en la incidencia de la enfermedad en los países desarrollados en comparación con los países en vías de desarrollo5. En los últimos, la incidencia es mucho más alta con una mayor prevalencia en RN prematuros de más peso y de más edad6. La incidencia en nuestro país durante la década pasada y los inicios de la presente7,8 era similar a la de otros países desarrollados de la Comunidad Europea y EE. UU.9–14. A pesar de la mejoría en las tasas de supervivencia de los grandes prematuros y de extremado bajo peso al nacimiento, en España no tenemos datos más recientes, y aun menos en lo que se refiere a la repercusión sobre la incidencia de la ROP de las nuevas políticas recomendadas de oxigenoterapia. Es de suponer, al igual que ha sucedido en EE. UU., que los cambios en la monitorización de la saturación de O2 (SatO2) y en la suplementación de O2 hayan disminuido significativamente la incidencia y la gravedad de la ROP15,16. Durante este período de tiempo, puntualmente en otros países desarrollados, como Australia y Dinamarca, se ha encontrado una incidencia notablemente aumentada de ROP grave, incluso hasta el doble de la incidencia de la pasada década17,18, sin que este incremento pueda explicarse plenamente mediante las tasas de supervivencia ni mediante cambios en los factores de riesgo investigados.
La Academia Americana de Pediatría, la Academia Americana de Oftalmología y la Asociación Americana de Oftalmología Pediátrica y Estrabismo en el año 2006 publicaron las recomendaciones para los exámenes de cribado de la ROP14. También en el año 2007 se editaron las recomendaciones actualizadas para la ROP en el Reino Unido19. Ambas guías se elaboraron después de una extensa revisión de la literatura médica que indicaba que en el marco establecido anteriormente, peso al nacer o EG por debajo de unos valores previos, algunos niños con ROP amenazante para la visión no se examinaron. Si bien en España, con los pocos datos que tenemos, no parece existir retinopatía grave a partir de las 30 semanas de EG8, en otros países se ha descrito la enfermedad en estadio 3 en lactantes hasta la EG de 32 semanas y peso de nacimiento hasta 1.874g20.
En España no existen recomendaciones establecidas por parte de la Asociación Española de Pediatría ni por parte de la Sociedad Española de Neonatología (SEN), y aunque en todos los centros hospitalarios se realiza el cribado para la ROP, existe poco acuerdo en las indicaciones utilizadas para el cribado y en otros aspectos relacionados con la práctica y tratamiento en general de la ROP. De ahí que en el 90% de las unidades neonatales en nuestro país se piensa que deberían unificarse los criterios para la prevención, el cribado y el tratamiento de la ROP21.
Por otro lado, quedan algunas lagunas aún sin solución clara. Una de ellas sería la de los centros pequeños o las unidades periféricas sin oftalmólogos ni especialistas disponibles con experiencia en la ROP. Para ello, se ha propuesto la toma de imágenes de alta calidad por RetCam por personal entrenado y el uso de la telemedicina para que un lector experimentado las lea remotamente22,23.
El objetivo del presente trabajo es publicar las recomendaciones de prevención, cribado, tratamiento y seguimiento de la ROP en España. Si bien no disponemos de datos recientes sobre la incidencia de la ROP en nuestro país, datos, por otro lado, difícilmente obtenibles dada la disparidad de criterios utilizados para su abordaje en las diferentes unidades neonatales españolas, sí nos parece “útil” indicar unas recomendaciones comunes aplicables a todas las unidades neonatales españolas. Las recomendaciones que proponemos, como país desarrollado, tendrían como base las ya publicadas en EE. UU. y Reino Unido. Estas recomendaciones podrían ser el punto de partida de unificación de criterios, modificables en función de la población de prematuros supervivientes y de la incidencia de la ROP.
Estrategias preventivasEl tratamiento ablativo de la retina para la ROP amenazante para la vista ha reducido drásticamente la incidencia de ceguera debida a la ROP. La crioterapia, la laserterapia y más recientemente los agentes antifactor de crecimiento endotelial vascular están disponibles para “desconectar” la angiogénesis durante el período crítico de la patogénesis de la ROP. Sin embargo, estas técnicas son invasivas y ninguna es universalmente efectiva. La prevención de la ROP amenazante para la vista persiste como un importante reto de las unidades neonatales.
Las siguientes estrategias ayudan en la reducción de la incidencia y la gravedad de esta enfermedad. Para las recomendaciones preventivas y terapéuticas, en la tabla 1 se reflejan los principales factores de riesgo24–38 y en la tabla 2 se exponen las clases y los niveles de evidencia que utilizamos para elaborar estos estándares de la ROP.
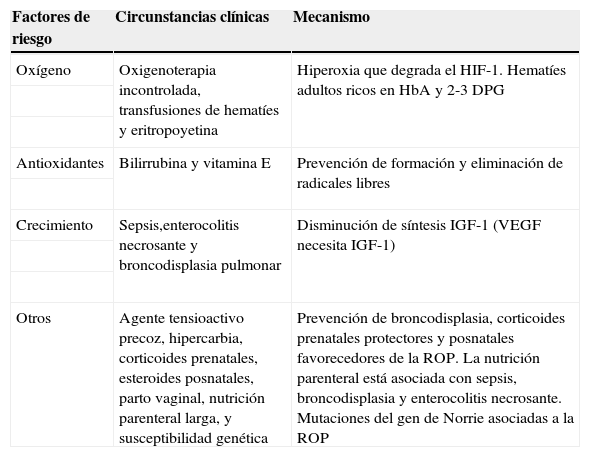
Principales factores de riesgo asociados con la retinopatía de la prematuridad
| Factores de riesgo | Circunstancias clínicas | Mecanismo |
| Oxígeno | Oxigenoterapia incontrolada, transfusiones de hematíes y eritropoyetina | Hiperoxia que degrada el HIF-1. Hematíes adultos ricos en HbA y 2-3 DPG |
| Antioxidantes | Bilirrubina y vitamina E | Prevención de formación y eliminación de radicales libres |
| Crecimiento | Sepsis,enterocolitis necrosante y broncodisplasia pulmonar | Disminución de síntesis IGF-1 (VEGF necesita IGF-1) |
| Otros | Agente tensioactivo precoz, hipercarbia, corticoides prenatales, esteroides posnatales, parto vaginal, nutrición parenteral larga, y susceptibilidad genética | Prevención de broncodisplasia, corticoides prenatales protectores y posnatales favorecedores de la ROP. La nutrición parenteral está asociada con sepsis, broncodisplasia y enterocolitis necrosante. Mutaciones del gen de Norrie asociadas a la ROP |
HbA: hemoglobina A; HIF-1: factor inductible de hipoxia; 2-3 DPG: 2-3 Difosfoglicerato; IGF-1: Factor 1 de Crecimiento insulin-like; ROP: retinopatía de la prematuridad; VEGF: factor de crecimiento endotelial vascular.
Definición de clases y niveles de evidencia utilizados por la Comisión de Estándares de la retinopatía de la prematuridad
| Clase I | Condiciones por las que hay evidencia o acuerdo general en que el procedimiento o el tratamiento es útil y efectivo. |
| Clase II | Condiciones por las que hay evidencia antagónica o divergencia de opinión acerca de la utilidad/efectividad de un procedimiento o un tratamiento. |
| Clase IIa | El peso de la evidencia o la opinión es a favor del procedimiento o el tratamiento. |
| Clase IIb | La utilidad/efectividad está menos bien establecida por evidencia u opinión. |
| Clase III | Condiciones por las que hay evidencia o acuerdo general que el procedimiento o el tratamiento no es útil/efectivo, y en algunos casos puede ser lesivo. |
| Recomendaciones terapéuticas | |
| Nivel de evidencia A | Datos derivados de múltiples ensayos clínicos aleatorizados |
| Nivel de evidencia B | Datos derivados de un único ensayo clínico aleatorizado o varios estudios no aleatorizados |
| Nivel de evidencia C | Opinión consensuada de expertos |
| Recomendaciones diagnósticas | |
| Nivel de evidencia A | Datos derivados de múltiples estudios de cohortes prospectivos mediante el uso de una referencia estándar aplicada por un evaluador ciego |
| Nivel de evidencia B | Datos derivados de un único estudio de grado A, ≥ un estudio de casos y controles o estudios que usen referencia estándar aplicadas por un observador no ciego. |
| Nivel de evidencia C | Consenso de opinión de expertos |
El O2 debería administrarse en la cantidad que sea absolutamente necesaria. Si bien no existen informes publicados de ensayos de casos y controles, existen varios trabajos de un amplio número de series de casos en los que cuando la oxigenoterapia se controló cuidadosamente desde el momento del parto, se redujo significativamente la incidencia de la ROP39–47.
Las recomendaciones serían (clase I, recomendación B):
- 1.
Iniciar la monitorización de la SatO2 desde el momento del parto, durante el transporte intrahospitalario y en los procedimientos fuera de la unidad neonatal. El objetivo es reducir el uso y la administración innecesarios de O2, reducir al mínimo los cambios bruscos en la concentración de oxígeno inspirado (FiO2), evitar grandes oscilaciones en la SatO2 y evitar períodos de SatO2 superiores al 93 y al 95%.
- 2.
En la reanimación, la FiO2 debe individualizarse orientativamente con un valor inicial de entre 0,3 y 0,4. Durante la reanimación es viable ajustar la FiO2 para lograr un incremento gradual en la SatO2 en los primeros 10 min de vida. Unas metas razonables serían un porcentaje de SatO2 aproximadamente del 70% a los 3min y del 80% a los 5min de vida, y remedar los valores alcanzados de niños con buena transición. Si el porcentaje de la SatO2 en un niño es inferior y no se incrementa en pocos minutos, el equipo de reanimación debería considerar incrementar la concentración de O2.
- 3.
En la unidad neonatal, los valores recomendados y aceptables en la SatO2 serían del 85 al 95% para los mayores de 32 semanas de gestación y del 85 al 93% para los menores de 32 semanas de gestación. Aunque siempre habrá que adaptar los límites del 83 al 93% de la saturación a la discreción de los neonatólogos que asisten a los RN más pequeños y de más alto riesgo.
- 4.
Las alarmas no deberían apagarse ni cambiarse tras incrementar la FiO2. Cuando la FiO2 necesite ajustarse, es necesario evaluar al niño y al monitor. El destete de la FiO2 debe hacerse cuando la SatO2 esté en el nivel superior del rango deseado. Este destete es deseable efectuarlo tan rápidamente como sea necesario, pero con descensos en la FiO2 no superiores al 2–5%. Cuando haya necesidad de incrementar la FiO2, la persona que lo hace debe permanecer a la cabecera hasta que se evalúe adecuadamente al niño, la SatO2 esté en los rangos establecidos y no se necesiten posteriores incrementos de la FiO2. Si para mantener la SatO2 en el rango deseable es necesario un incremento de FiO2 mayor del 5%, es necesario que el neonatólogo evalúe al niño. Esta misma política también debe mantenerse en situaciones de desaturaciones espontáneas y apneas.
Se han presentado evidencias de que la exposición prolongada a CO2 deteriora el desarrollo de la vascularización retiniana a través de una elevación de la óxido nítrico sintasa endotelial que induciría a un estrés nítrico. Este efecto de la hipercapnia es independiente de la hiperemia30. No obstante, en un estudio retrospectivo de casos y controles en RN pretérmino ni la PaCO2, ni la duración de la hipercarbia o de la hipocarbia se asociaron al desarrollo o la gravedad de la ROP48.
Por esto, en aquellos niños que precisen respiración asistida, se podría permitir una PaCO2 hasta un límite superior de 50–55mmHg, siempre que se mantenga un pH por encima de 7,25. Esta hipercapnia permisiva permitiría minimizar los parámetros respiratorios, reducir el volutrauma y con ello la tendencia a la enfermedad pulmonar crónica y la necesidad de oxigenoterapia prolongada (clase IIa, recomendación C).
Uso juicioso de las transfusiones sanguíneasLas transfusiones de concentrados de hematíes y el tratamiento con eritropoyetina (EPO), fundamentalmente en tratamiento precoz, están asociados de forma significativa con un mayor riesgo de ROP grave24,25,39,49. Por esto, al igual que con la oxigenoterapia y con la hipercapnia, deberíamos seguir la práctica del buen hacer en las unidades neonatales, e indicar transfusiones de concentrados de hematíes sólo cuando el hematocrito cae por debajo de los siguientes rangos: 1) inferior al 40% en niños con respiración asistida; 2) inferior al 35% en niños con enfermedades cardiopulmonares pero que no precisan respiración asistida; 3) inferior al 30% en neonatos enfermos sin manifestaciones cardiopulmonares; 4) inferior al 25% en neonatos con anemia sintomática, y 5) inferior al 20% en anemia asintomática (clase I, recomendación C).
Suplementación con vitamina ELa suplementación con vitamina E se ha asociado con un riesgo reducido de ROP grave en algunos estudios50,51 y el metaanálisis ha indicado que esta estrategia es útil52. Todos los neonatos en situación de riesgo de desarrollar ROP (inferior a 1.500g al nacer e inferior a 32 semanas de EG) deben recibir un suplemento diario de 5mg o 5U de vitamina E en forma de alfatocoferol, que deberá prolongarse durante 6 meses. En caso de monitorizar los niveles séricos, éstos deberán permanecer inferiores a 3,5mg/dl (clase I, recomendación B).
Corticoides prenatalesExisten evidencias de que los glucocorticoides administrados prenatalmente son protectores frente al desarrollo de la ROP31. También existen evidencias de que el uso de betametasona es más protector y, por tanto, más recomendable que el uso de dexametasona32. También la evidencia ha demostrado la efectividad del uso de los esteroides prenatales en la prevención de la hemorragia intraventricular y de la enfermedad de la membrana hialina, 2 factores de riesgo también asociados con la ROP53. Aunque existen preocupaciones, ya que los corticoides posnatales se asocian con la ROP32,54, no hay estudios que demuestren este efecto con los corticoides prenatales. Por tanto, se recomienda su administración a todas las madres con parto prematuro entre las 24–34 semanas de gestación. El esteroide prenatal recomendado es la betametasona en 2 dosis de 12mg por vía i.m., separadas por 24h (clase I, recomendación B).
Programa de cribado y tratamientoEl objetivo de un programa de cribado es detectar, dentro del gran número de pretérminos que tienen riesgo de ROP, aquellos pocos niños que van a requerir tratamiento de su ROP. También debería contemplar el seguimiento del paciente para detectar las posibles secuelas14,19,55,56.
La existencia de un programa de cribado en una unidad neonatal disminuye la incidencia y la gravedad de esta enfermedad, ya que aumenta la sensibilización del personal implicado (médicos, enfermeras, etc.) y se minimizan los factores clínicos de riesgo relacionados con la ROP.
Para asegurar la calidad del programa se han establecido las siguientes recomendaciones19,57:
- •
información oral y escrita a los padres antes de la primera exploración;
- •
las guías de cribado y tratamiento deberían constar en protocolos escritos;
- •
un neonatólogo y un oftalmólogo deberían revisar y analizar periódicamente los criterios de cribado y tratamiento;
- •
existencia de un sistema de evaluación de cumplimiento del cribado;
- •
y existencia de un plan de traslado, alta y seguimiento de los pacientes.
El oftalmólogo registrará los hallazgos sobre un esquema mediante la utilización de la clasificación del estudio del International Committee for the Classification of Retinopathy of Prematurity (ICROP)58. Estas notas y dibujos son fuente frecuente de controversia, por lo que la norma podría ser la fotografía digital (Photo-Rop Study)22,23,59,60.
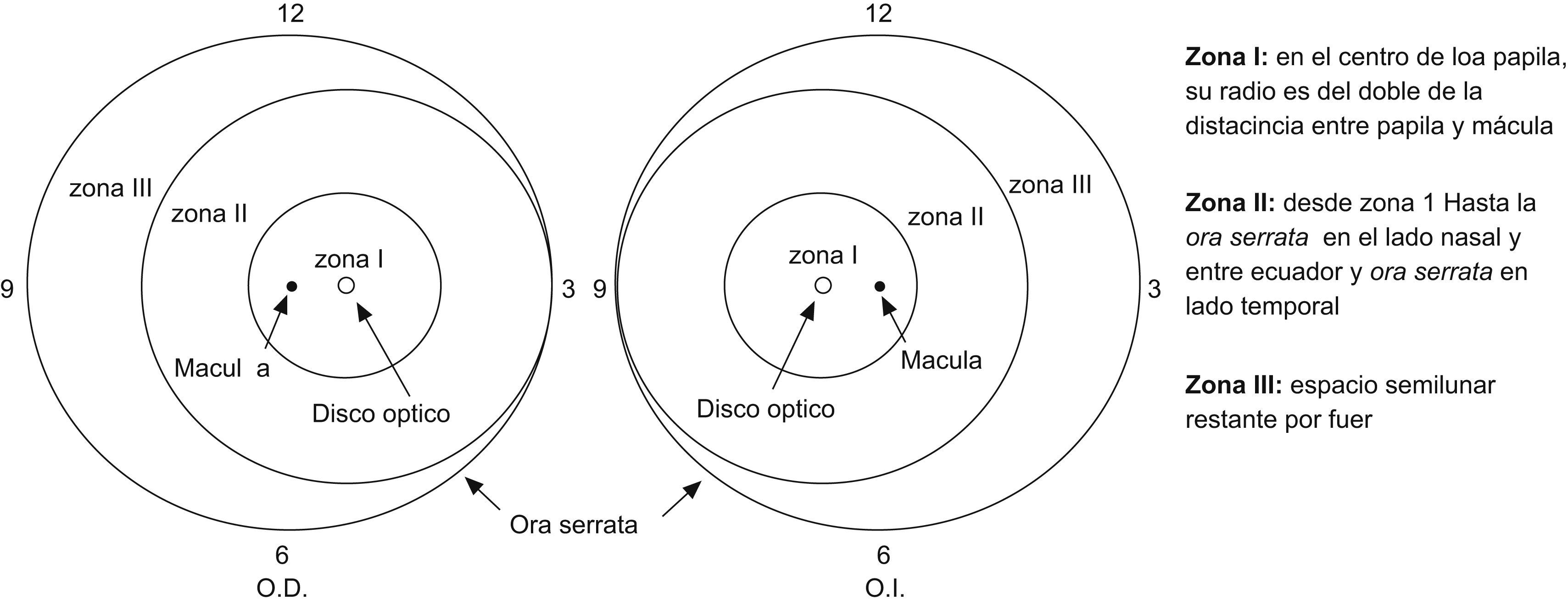
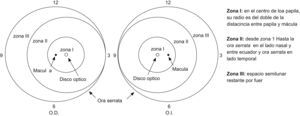
Esta clasificación internacional identifica los resultados por extensiones horarias y zonas58 (fig. 1).
Clasificación internacional por afectación de zonas y extensiones horarias. del International Committee for the Classification of Retinopathy of Prematurity (ICROP) (Arch Ophthalmol, 2005)58.
Los criterios de cribado más utilizados son el peso al nacimiento y la EG, aunque algunas guías incluyen el uso de O2 suplementario, el retraso del crecimiento intrauterino, las transfusiones sanguíneas y la sepsis. Las indicaciones más consensuadas14,19,59,61,62 son las siguientes (recomendación B):
- •
RN con peso al nacimiento ≤1.500g o EG ≤32 semanas. La primera exploración se realizaría antes del alta hospitalaria.
- •
El neonatólogo valorará individualmente a los RN mayores de 32 semanas con un peso al nacimiento entre 1.500–2.000g y un curso clínico inestable (soporte cardiorrespiratorio o alto riesgo).
Existe la posibilidad, como reflejan otras guías, de rebajar la EG y el peso, pero tras la revisión de la literatura médica parece razonable seguir manteniendo los siguientes criterios19.
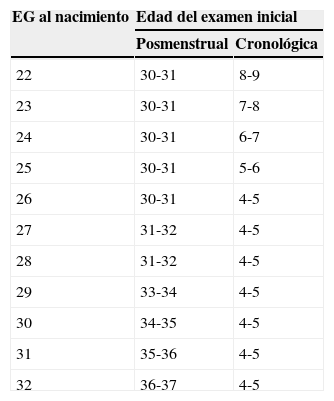
Momento de la primera exploraciónEl inicio de la ROP grave se correlaciona mejor con la edad posmenstrual (EG al nacimiento+edad cronológica) que con la edad posnatal. La primera exploración se realizaría a la 4.o o 5.o semana de edad cronológica, pero nunca antes de la semana 30 posmenstrual (recomendación B). En la tabla 3 se muestran los períodos indicados para el primer examen.
ProcedimientoAdemás de información oral, deberíamos intentar dar información escrita sobre el proceso del cribado antes de la primera exploración.
- 1.
Dilatación pupilar: se administrará colirio de ciclopentolato al 0,5% y de fenilefrina al 2,5%, una gota cada 30 min; es necesario repetir 2–3 dosis.
Tras cada instilación se realizará una compresión con gasa en el borde interno del ojo para evitar el paso a través del conducto lacrimal. Algunos RN con iris oscuro podrían necesitar más tiempo para dilatar sus pupilas.
Es importante tener en cuenta los efectos secundarios de estos colirios (apneas, bradicardias, hipotensión, etc.) debido a su absorción sistémica19,63,64.
- 2.
Analgesia: intentar asegurar el bienestar del RN durante la realización de la exploración. Se recomiendan las siguientes medidas (recomendación B):
- •
anidamiento y contención;
- •
paracetamol: una dosis de 15mg/kg por vía oral, 30min antes de la exploración;
- •
sacarosa: solución oral al 24%: inferior a 1kg–0,5ml (0,12g); 1–1,5kg–1ml (0,25g); 1,5–2kg–1,5ml (0,36g); superior a 2kg–2ml (0,48g) administrada 2 min antes de la exploración, se añade la succión de un chupete o una tetina65;
- •
colirio anestésico de oxibuprocaína (prescaina al 0,2%): una gota antes de iniciar la exploración;
- •
lubricación de la córnea con suero salino fisiológico19,64,65,
- •
y mantener medidas de bienestar en las 8–12h siguientes a la exploración, y evitar estímulos visuales (luz) con un protector de incubadora.
- •
- 3.
Exploración: en la medida de lo posible se realizará por un oftalmólogo experimentado en la sala de hospitalización tras amplia dilatación pupilar y el uso de espéculo e indentor escleral neonatal desechable por medio de un oftalmoscopio binocular indirecto y una lente convergente esférica. Se debería visualizar toda la retina.
- 4.
Registro de la exploración: el oftalmólogo debería realizar las siguientes anotaciones en cada exploración:
- •
filiación y fecha de nacimiento;
- •
EG (semanas) y peso al nacer (g);
- •
fecha del examen y edad en semanas;
- •
diagnóstico (si tiene ROP o no),
- •
y zona, estadio, extensión, sectores horarios y si existe enfermedad plus.
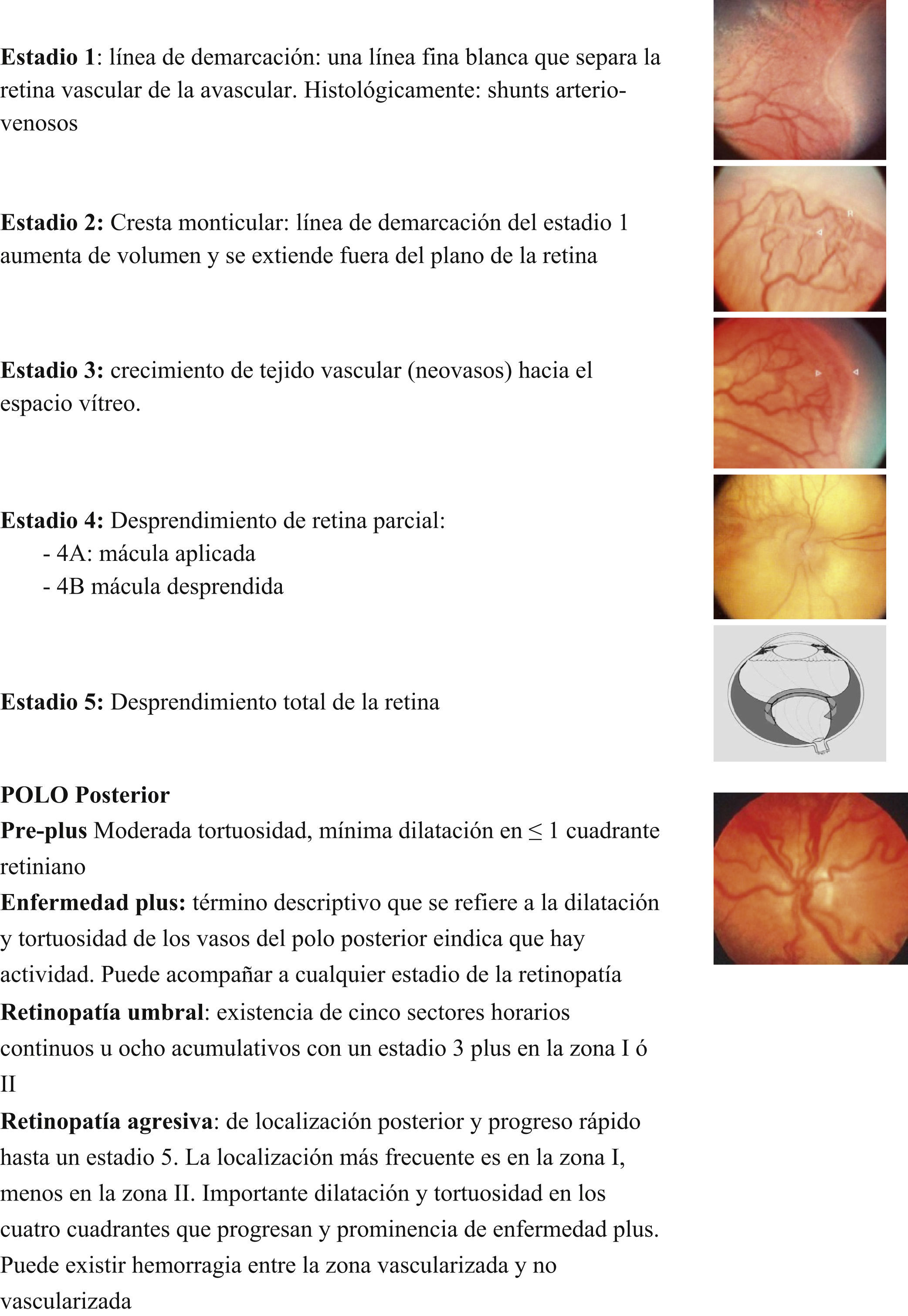
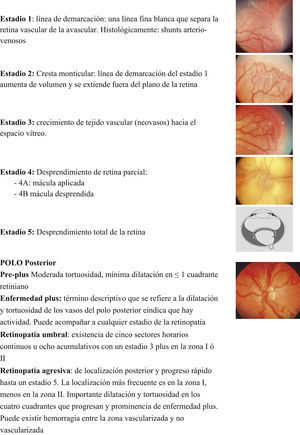
- •
Los estadios y las definiciones de la ROP están presentados en la figura 2.
Intervalo entre controlesEl oftalmólogo indicará la fecha del próximo examen y quedará registrado este dato en la historia clínica. El control siguiente se realizará en:
- 1.
Una semana o menos:
- ○
estadio uno o 2 de ROP en zona I;
- ○
estadio 3 de ROP en cualquier zona II,
- ○
y cualquier enfermedad plus o preplus.
- ○
- 2.
Una a 2 semanas:
- ○
vascularización inmadura en zona I (no ROP);
- ○
estadio 2 de ROP en zona II,
- ○
y regresión ROP en zona I
- ○
- 3.
Dos semanas:
- ○
estadio uno de ROP en zona II,
- ○
y regresión de ROP en zona II.
- ○
- 4.
Dos a 3 semanas:
- ○
vascularización inmadura en zona II (no ROP);
- ○
estadio 2 o 3 de ROP en zona III,
- ○
y regresión de ROP en zona III14.
- ○
Los controles de fondo del ojo podrán finalizarse cuando se confirme alguno de los siguientes hechos:
- •
edad posmenstrual de 45 semanas y ausencia de enfermedad preumbral;
- •
vascularización en zona III si previamente no ha existido ROP y si la EG posmenstrual es superior a 36 semanas,
- •
y regresión de ROP con seguridad de no reactivación que se define cuando al menos en 2 exámenes sucesivos exista lo siguiente (recomendación C):
- ○
pérdida de aumento de gravedad;
- ○
resolución parcial que progresa a resolución completa;
- ○
cambio de color en la cresta monticular de salmón a rosa;
- ○
trasgresión de los vasos a través de la línea de demarcación;
- ○
e inicio del proceso de reemplazar las lesiones activas de ROP por el tejido cicatricial64.
- ○
El oftalmólogo debe controlar a los RN que han presentado una ROP estadio III o que han recibido tratamiento durante un período mínimo de 5 años.
TratamientoEl propósito del tratamiento de la ROP es evitar el desprendimiento de la retina y la ceguera. El estudio ETROP demostró que los resultados son mejores cuanto antes iniciemos el tratamiento, que se debe realizar antes de las 48h si la ROP es agresiva. En el resto de los pacientes convendría realizar la intervención dentro de las 72h tras el diagnóstico (clase I, recomendación B).
Lo criterios de inicio de tratamiento de la ROP son:
- •
cualquier estadio de ROP con enfermedad plus en zona I;
- •
estadio 3 sin enfermedad plus en zona I;
- •
y estadio 2 o 3 con enfermedad plus en zona II14,19,64.
El tratamiento de la ROP consiste en una ablación de la retina periférica avascular realizada mediante 2 técnicas:
- •
Crioterapia: se realiza una quemadura en la retina mediante frío aplicado a través de la esclera. No debería de utilizarse en la actualidad y debería reservarse para casos urgentes de ROP agresivas que requieran tratamientos urgentes y no se disponga de láser diodo transpupilar2,3.
- •
Laserterapia: fotocoagulación en la retina a través de la aplicación de un láser diodo. Es el procedimiento de elección, ya que es menos invasivo y traumático y provoca menos malestar en el RN19,62 (clase I, recomendación B).
Existen múltiples opciones para realizar el tratamiento, pero deberíamos tener en cuenta algunos apartados:
- •
Consentimiento informado que se obtendrá por el oftalmólogo.
- •
Preparación ambiental: se realizará en la misma Unidad de Cuidados Intensivos Neonatales (UCIN) o quirófano con las protecciones habituales para la utilización de láser (control de entrada, gafas protectoras, etc.).
- •
Preparación:
- ○
dieta enteral 4 h antes de intervención y fluidoterapia IV;
- ○
monitorización cardiorrespiratoria, se valora la necesidad de soporte respiratorio individualmente;
- ○
sedación y analgesia;
- ○
e instilación de colirio anestésico de oxibuprocaína (prescaina al 0,2%), una gota.
- ○
- •
Postoperatorio:
- ○
mantener la vía intravenosa y reiniciar la alimentación cuando el paciente esté despierto;
- ○
proteger al RN de la luz al menos durante 8 h con un protector sobre la incubadora;
- ○
vigilar edema y hemorragia ocular e instilar un colirio antibiótico55;
- ○
el primer examen tras la intervención se practicará a los 5–7 días y se harán controles semanales para valorar la actividad y la regresión;
- ○
y el tratamiento se repetirá entre 10–14 días en caso de fracaso en la regresión de la ROP.
- ○
Se deberían realizar importantes esfuerzos para tener las guías escritas en relación con el cribado y el tratamiento de la ROP.
Habría que registrar todas las exploraciones para poder realizar una revisión o bien para informarlas en un posible traslado.
En caso de traslado del paciente, sería necesario tener establecido un plan para dar a conocer si hemos iniciado el cribado y asegurarnos de que los neonatólogos que reciben al niño tengan información escrita detallada y sean conscientes del seguimiento de los pacientes.
Al alta, se debería establecer un protocolo de seguimiento y de controles por parte del neonatólogo y el oftalmólogo.
Por último, deberá estar previamente estipulado por parte de los servicios de oftalmología y neonatología las medidas por tomar para el correcto examen y el seguimiento de los pacientes ingresados en aquellas situaciones en las que el/los oftalmólogo/s experimentado/s no estuviesen presentes (unidades periféricas pequeñas, incapacidad laboral transitoria, vacaciones, etc.). Preferentemente, se debería recurrir a la contratación temporal de otro profesional con experiencia, pero ello muy raramente es posible. En caso contrario, se podría recurrir al entrenamiento de neonatólogos y enfermeras para la toma de imágenes (RetCam 120, Masie Research Laboratory Inc.) y enviarlas por Telemedicina a un lector experto. Si bien la evidencia no es suficiente para recomendar su uso de forma habitual, ya que la detección de formas periféricas leves de ROP es pobre con la RetCam66, tiene una sensibilidad del 100% en la detección de aquellas formas de ROP amenazantes para la visión y ha demostrado gran utilidad en estas situaciones67,68.
ConclusionesLas conclusiones de la Comisión de Estándares de la SEN sobre la ROP quedan expuestas en la tabla 4.
Conclusiones de la Comisión de Estándares de la Sociedad Española de Neonatología sobre la prevención de la retinopatía de la prematuridad
| Se debería disponer de guías escritas con criterios uniformes para todas las unidades |
| Los principales factores de riesgo asociados a la ROP son la prematuridad y el bajo peso al nacimiento |
| Las principales medidas preventivas serían la buena práctica en la asistencia neonatal con uso juicioso de la oxigenoterapia, la asistencia respiratoria y las transfusiones sanguíneas |
| Como medidas preventivas específicas se recomienda monitorización de la saturación transcutánea de O2 y el uso de concentraciones de oxígeno (FiO2) entre el 30–40% de forma inicial durante la reanimación de los RN pretérmino ≤32 semanas de EG, con límites de la alarma para SatO2 entre el 85–93% en la unidad neonatal |
| Como tratamiento farmacológico específico preventivo se recomienda la suplementación con vitamina E (5mg o 5U/día durante 6 meses) y la administración de corticoides prenatales (betametasona i.m. [12mg/24h/2 dosis]) |
| El objetivo de un programa de cribado es detectar, dentro del gran número de pretérminos que tienen riesgo de ROP, a aquellos pocos niños que van a requerir tratamiento de su ROP |
| El cribado incluiría a todos aquellos RN con peso al nacimiento ≤1.500g o EG≤32 semanas. El neonatólogo valorará individualmente a los RN mayores de 32 semanas con un peso al nacimiento entre 1.500–2.000g y un curso clínico inestable |
| Dar información oral y escrita a los padres antes de la primera exploración |
| La primera exploración se realizará entre la 4a y la 5a semana de edad cronológica, pero nunca antes de la semana 30 posmenstrual |
| Se debería intentar asegurar un bienestar del RN durante las exploraciones |
| El oftalmólogo indicará la fecha del próximo examen y la finalización de éstos en función del estadio clínico y la zona afectada de la retina |
| El propósito del tratamiento de la ROP es evitar el desprendimiento de la retina y la ceguera. Una vez realizada la indicación de tratamiento se recomienda efectuarlo con relativa urgencia (antes de 48–72h); el método de elección es la laserterapia |
| Los neonatólogos y los oftalmólogos revisarán y actualizarán los criterios de cribado y tratamiento |
EG: edad gestacional; i.m: intramuscular; RN: recién nacido; ROP: retinopatía de la prematuridad; SatO2: saturación de oxígeno.