Aunque la narcolepsia es una enfermedad relativamente rara, su impacto en la vida del niño puede ser considerable.
La narcolepsia está caracterizada por somnolencia diurna excesiva (SDE), con “ataques de sueño” en momentos inapropiados, y habitualmente acompañada de cataplejia (pérdida brusca del tono muscular y caída al suelo, frecuentemente desencadenada por risa, con preservación de la conciencia). Otros síntomas asociados son las parálisis del sueño (sensación de imposibilidad para moverse o hablar sin pérdida de conciencia), las alucinaciones hipnagógicas (sueños “vividos”, con experiencias difíciles de distinguir de la realidad) o el sueño nocturno fragmentado. Algunos niños también tienen síntomas depresivos y sobrepeso-obesidad.
Esta enfermedad se ha estudiado ampliamente, pero la causa exacta no se conoce con precisión.
En la narcolepsia parece existir un trastorno de las estructuras cerebrales responsables de los mecanismos de vigilia y sueño, que implica al hipotálamo dorsolateral y la hipocretina. Aunque se ha postulado un origen genético, existe una baja prevalencia de casos familiares. En términos generales, se piensa que existe una etiología multifactorial: un grupo de genes se combina con factores externos y causa finalmente la enfermedad.
El tratamiento eficaz de la narcolepsia requiere no solo medicación (estimulantes, antidepresivos y oxibato sódico, principalmente) sino también realizar algunos ajustes en la vida diaria, mediante siestas programadas.
El tratamiento de esta enfermedad en los niños exige un abordaje integral del paciente, que incluye un diagnóstico correcto, un tratamiento farmacológico y no farmacológico y ajustes en el entorno.
Estas medidas pueden mejorar la autoestima del niño y la capacidad para conseguir una buena escolarización.
Although narcolepsy is a relatively uncommon condition, its impact on a child's life can be dramatic and disabling.
Narcolepsy is characterized by excessive daytime sleepiness (EDS), with brief "sleep attacks" at very unusual times and usually associated with cataplexy (sudden loss of muscle control while awake, resulting in a fall, triggered by laughter). Other symptoms frequently reported are sleep paralysis (feeling of being unable to move or speak, even totally aware), hypnagogic hallucinations (vivid dreamlike experiences difficult to distinguish from reality) or disturbed night time sleep. Some children also experience depression or overweight-obesity.
Although narcolepsy has been thoroughly studied, the exact cause is unknown. It appears to be a disorder of cerebral pathways that control sleep and wakefulness, involving dorsolateral hypothalamus and hypocretin. A genetic factor has been suggested, but narcolepsy in relatives is rare. Researchers have suggested that a set of genes combines with additional factors in a person's life to cause narcolepsy.
The effective treatment of narcolepsy requires not only medication (usually stimulants, antidepressants and sodium oxybate), but also adjustments in life-style (scheduled naps).
Management of this condition in children demands a comprehensive approach to the patient, that includes a correct diagnosis, pharmacological and non-pharmacological treatment and adjustments in the environment. These strategies can improve the child's self-esteem and ability to obtain a good education.
La narcolepsia es un trastorno neurológico raro e invalidante, caracterizado por una desregulación de los límites entre el sueño y la vigilia.
Existen evidencias de que la enfermedad afecta a 25–35 de cada 100.000 habitantes en la población caucásica (más frecuente en Japón y con menor prevalencia en Israel)1, con un ratio varón:mujer de 3:1. Su inicio, desde la infancia hasta la mediana edad, es más frecuente en la segunda década de la vida, con una distribución bimodal (picos de aparición entre los 15 y los 35 años).
La narcolepsia se caracteriza por una somnolencia diurna excesiva (SDE), que aparece en todos los pacientes en forma de siestas breves, reparadoras y en situaciones o lugares inapropiados y por episodios bruscos de cataplejia o pérdida del tono muscular sin pérdida de conciencia, desencadenados por situaciones emotivas (risa, ira, etc.). Otros síntomas menos frecuentes son las alucinaciones hipnagógicas (al inicio del sueño) o hipnopómpicas (durante la transición sueño-vigilia), ambas de tipo visual o auditivo, descritas como “sueños vividos” y confundidas con terrores nocturnos; la parálisis del sueño (incapacidad para mover todos los músculos estriados, excepto el diafragma y los músculos extrínsecos oculares, que ocurre en vigilia y dura unos segundos, en ocasiones acompañada de parestesias) y el insomnio de mantenimiento, que se acompaña de parasomnias (definidas como episodios físicos indeseables o experiencias que ocurren durante el sueño)2. En los pacientes con narcolepsia también se ha descrito, con mayor frecuencia, incremento ponderal, trastorno de comportamiento en el sueño REM (Rapid Eye Movements sleep, caracterizado por movimientos oculares rápidos) y depresión3,4.
La causa de la enfermedad es desconocida, pero existen datos que apoyan la hipótesis de un trastorno neurodegenerativo con un componente autoinmunitario que se desencadena en los sujetos predispuestos5. La asociación con el antígeno de histocompatibilidad leucocitario (HLA) DQB1*0602 existe en la mayoría de los sujetos con narcolepsia (en el 90% si existe cataplejia y en el 40% en casos de narcolepsia sin cataplejia), aunque también se ha encontrado en la población normal (24%). La enfermedad es fundamentalmente esporádica, pero existe agregación familiar y mayor riesgo de tener narcolepsia entre los miembros de la familia de estos pacientes: un familiar de 1.er grado tiene un riesgo 10–40 veces más alto de desarrollar narcolepsia que la población general6. Por otra parte, también se ha demostrado que existe un componente genético ligado a este trastorno. Evidencias científicas señalan una asociación entre la hipocretina-1 en líquido cefalorraquídeo (LCR) y la neurobiología de esta enfermedad. Las neuronas que contienen este neuropéptido están localizadas en el hipotálamo dorsolateral y tienen proyecciones a numerosas áreas cerebrales, donde actúa como un neurotransmisor excitatorio que favorece la vigilia e inhibe el sueño REM. Se ha observado que la mayoría de los sujetos narcolépticos con cataplejia tienen una disminución significativa de la hipocretina en el LCR7. Cifras de hipocretina-1 en el LCR inferiores a 110pg/ml (el 30% del valor medio en controles) son muy específicas de narcolepsia con cataplejia (especificidad: 99,1%; sensibilidad: 88,5%)8, mientras que niveles por encima de 200pg/ml se consideran normales. La disminución de hipocretina-1 en LCR también se ha descrito en el síndrome de Guillain-Barré, encefalomielitis diseminada aguda, distrofia miotónica o tumores hipotalámicos9. Se piensa que un proceso autoinmunitario puede provocar destrucción de las células hipotalámicas productoras de hipocretina10, de tal modo que para objetivar una reducción de los niveles de hipocretina debe existir una pérdida de un 90% de las neuronas hipocretinérgicas en el hipotálamo lateral en los estadios iniciales de la enfermedad.
Diferentes condiciones neurológicas provocadas por afectación de estructuras cerebrales y de las vías hipocretinérgicas dan lugar a los mismos síntomas de la narcolepsia idiopática: lesiones hipotalámicas (neoplasias, infartos, malformaciones vasculares o sarcoidosis), encefalomielitis diseminada aguda, encefalitis con anticuerpos anti-Ma2, esclerosis múltiple, lesiones de tronco cerebral y síndrome de Down11. Episodios de cataplejia aislada se han descrito en la enfermedad de Niemann Pick tipo C y en el síndrome de Coffin-Lowry12–14.
Narcolepsia en niños y adolescentesAunque desde hace años se ha dedicado una atención especial a la comprensión de la narcolepsia, casi todos los esfuerzos se han centrado directamente en la población adulta y pocos investigadores han dirigido su interés hacia la población infantil15–26.
EpidemiologíaLos estudios de narcolepsia infantil en la literatura médica son escasos, en relación con los realizados en adultos. La prevalencia exacta de la narcolepsia en niños no se ha establecido con exactitud, probablemente por la ausencia de criterios diagnósticos bien establecidos. Sin embargo, los síntomas comienzan mucho antes de que se hayan reconocido clínicamente: se ha observado que un 34% de los pacientes tienen los primeros síntomas antes de los 15 años, un 16% antes de los 10 años y un 4,5% antes de los 5 años de edad. Un retraso en el diagnóstico es especialmente problemático en los niños pequeños, por las consecuencias que tiene la enfermedad en ellos, con el incremento de peso, los problemas escolares y el aislamiento social22. Se cree que la mitad de los adultos tienen síntomas de la enfermedad ya en la etapa escolar y en la adolescencia, pero esta enfermedad tiene unos rasgos diferenciales, que dificultan su identificación.
Características clínicasLos síntomas cardinales de la narcolepsia en los niños son similares a los de los adultos, pero su expresión es diferente por factores madurativos.
- a)
La somnolencia excesiva es universal en los niños con narcolepsia, que también aparece en situaciones inapropiadas aunque, en algunos casos, los niños sólo tienen dificultad para despertar por la mañana o continúan haciendo una siesta si tienen más de 4 años21. En general, la somnolencia en los niños es más grave que la que refieren los adultos con narcolepsia, aunque algunos niños niegan la somnolencia por temor o vergüenza. A pesar de que algunos niños tienen ataques de sueño, los padres y los profesores describen una somnolencia fluctuante durante el día y, como no se sienten despejados después del breve episodio de sueño, muestran irritabilidad y desorientación27. El cuadro clínico también puede manifestarse como una intranquilidad y excesiva actividad motriz. En estos casos o cuando el niño está hipoactivo son muy frecuentes los problemas escolares, el escaso rendimiento escolar, el déficit de atención y la labilidad emocional19.
- b)
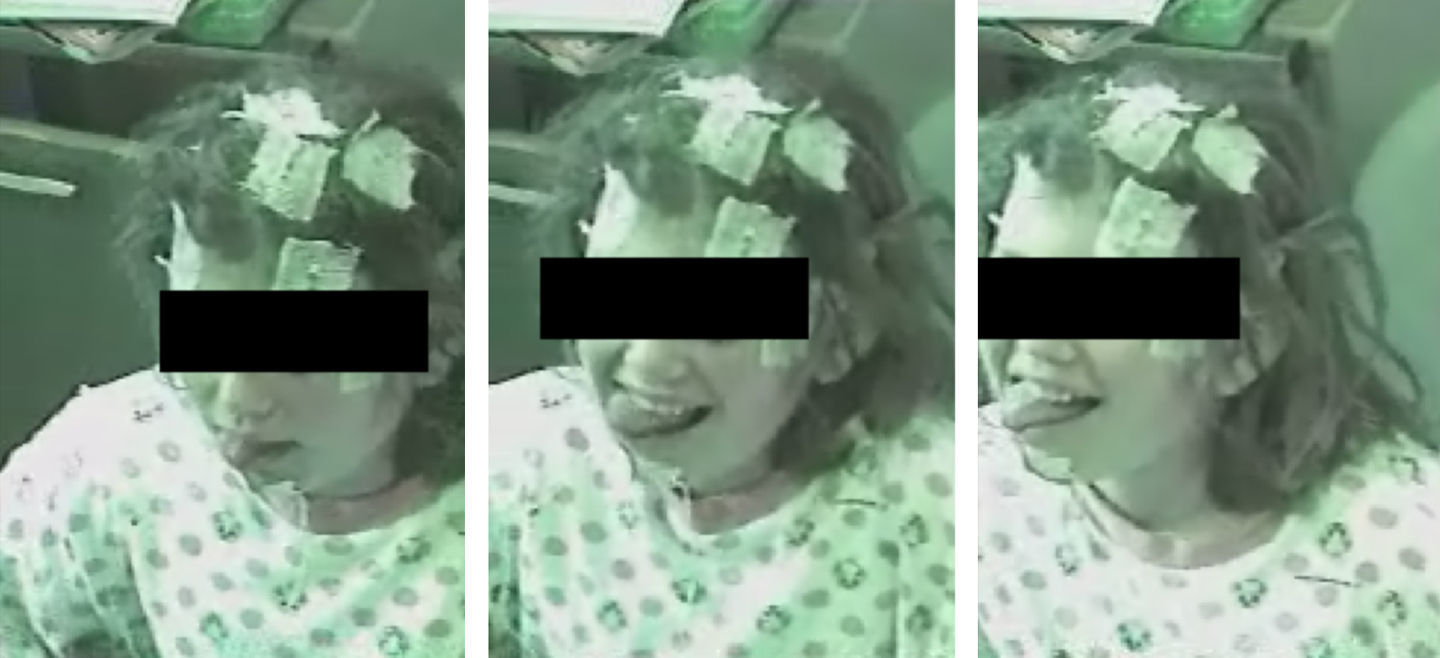
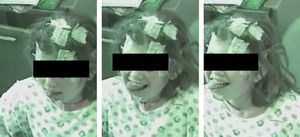
La cataplejia puede no estar presente al comienzo de la enfermedad, pero la mayoría de los pacientes en edad pediátrica desarrolla este síntoma y constituye el signo más específico de la enfermedad, aunque con características atípicas. Se ha descrito una progresión rostro-caudal y simétrica de la debilidad muscular, desde el territorio facial, seguida de músculos axiales, brazos y piernas, que provoca la caída al suelo28. En un tercio de los niños con narcolepsia existe una forma de estatus catapléjico localizado en los músculos faciales (“facies catapléjica”), no inducido por un cese del tratamiento con antidepresivos y, a menudo, sin un claro desencadenante emocional (fig. 1). Un rasgo característico en los niños con cataplejia es la protusión de la lengua, asociada o no a movimientos lentos. Más frecuente es la “torpeza” asociada a caídas sin aparentes desencadenantes emocionales. El intervalo que existe entre la aparición de la somnolencia y los episodios de cataplejia es mucho menor en los niños que en los adultos, en los que suelen transcurrir varios años.
- c)
Habitualmente estos niños se quejan de un sueño intranquilo, con frecuentes episodios de parasomnias (terrores nocturnos o pesadillas).
- d)
Los niños más pequeños tienen dificultad para describir otros síntomas asociados a la narcolepsia (alucinaciones hipnagógicas/hipnopómpicas o parálisis del sueño) y siempre debe preguntarse si notan o perciben sensaciones o visiones extrañas, aunque la mayoría de las veces el niño se siente avergonzado o atemorizado y no describe con precisión los síntomas.
En los niños es frecuente que aparezcan otros síntomas característicos de la narcolepsia, aunque la tétrada típica (somnolencia patológica, cataplejia, alucinaciones hipnagógicas/hipnopómpicas y parálisis del sueño) es rara al inicio de la enfermedad17. Aunque la presentación de los síntomas es atípica, su frecuencia de aparición en la enfermedad es similar a la observada en los adultos44.
ComorbilidadMuchos niños con narcolepsia tienen sobrepeso o son obesos30,31, con un incremento ponderal que aparece desde el inicio de los síntomas de narcolepsia. Se han propuesto varios factores que contribuyen a la obesidad en estos pacientes, pero se cree que existen niveles anormales de leptina e hipocretina y reducción del metabolismo basal29. También se ha descrito disartria, visión borrosa, ptosis, cefaleas y pubertad precoz30. En los pacientes con narcolepsia pueden existir otros trastornos del sueño asociados (apneas, terrores nocturnos, pesadillas, movimientos periódicos en las extremidades o trastorno de comportamiento del sueño REM3 y no es infrecuente que exista depresión31, como entidad independiente o como consecuencia del impacto de los síntomas en la calidad de vida del niño).
Aproximación diagnósticaEl diagnóstico de la narcolepsia con cataplejia es fundamentalmente clínico y debe fundamentarse en una historia médica detallada, pero la polisomnografía nocturna (PSG) seguida de un test de latencias múltiples de sueño (TLMS) permiten confirmar el diagnóstico32. Los criterios diagnósticos clínicos en los niños son iguales que en los adultos33,34, aunque no existen investigaciones centradas específicamente en esta validación. Hace años se pensaba que la cataplejia debía estar presente para llegar al diagnóstico de la narcolepsia, pero la American Academy of Sleep Medicine (AASM) acepta la ausencia de esta manifestación2 (tabla 1). La cataplejia es un elemento muy común en los niños, aunque algunos de ellos no la desarrollan hasta años después del inicio de la somnolencia. Desde la primera evaluación del niño, es aconsejable insistir y preguntar acerca de otros síntomas de la narcolepsia (alucinaciones hipnagógicas/hipnopómpicas o parálisis del sueño).
Criterios diagnósticos de narcolepsia, con o sin cataplejia, según la American Academy of Sleep Medicine (ICSD 2005)
| Narcolepsia con cataplejia | Narcolepsia sin cataplejia |
|
|
ICSD: International Classification of Sleep Disorders; LCR: líquido cefalorraquídeo; LMS: latencias múltiples de sueño; PSG: polisomnografía nocturna; SOREMp: episodios de sueño REM al inicio del sueño (Sleep Onset REM Sleep Periods); TLMS: test de latencias múltiples de sueño.
El patrón de inicio de los síntomas es muy variable y muchos pacientes tienen un desarrollo insidioso, que contribuye a que este cuadro sea poco o mal reconocido por los médicos. Además, existe una creencia generalizada entre los padres de que “dormir mucho” no es patológico y no acuden a un médico hasta que aparecen los episodios de cataplejia y, en esos casos, los padres comentan “que el niño siempre fue muy dormilón, incluso durante el día”. Lamentablemente, a menudo no es posible identificar con precisión el momento en que la enfermedad ha comenzado pero, en muchos casos, los padres refieren un suceso estresante o una enfermedad banal antes del inicio de los síntomas (aunque el significado de estos episodios es aún incierto).
- a)
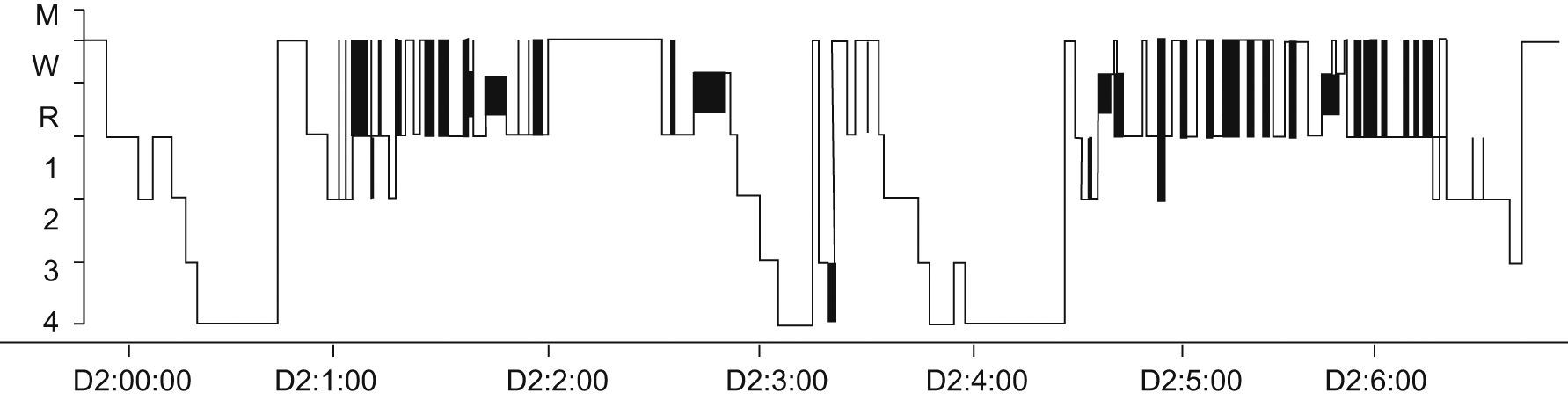
La PSG permite el estudio del sueño de forma objetiva y estandarizada mediante el registro simultáneo de la actividad eléctrica cerebral, los movimientos oculares (electrooculograma [EOG]) y el tono y actividad muscular axial (electromiograma [EMG]) (fig. 2). Para evaluar diferentes trastornos del sueño, deben monitorizarse otras variables biológicas (ECG, respiración, saturación de O2, EMG en las extremidades, etc.) e, incluso, imagen sincronizada del paciente mediante video. Se debe suspender la medicación con estimulantes y otros fármacos que afecten a la función del sistema nervioso central al menos 2 semanas antes de la PSG porque estas medicaciones pueden alterar el patrón de vigilia-sueño y dificultar la interpretación de los resultados del TLMS. Igualmente, se aconseja que, antes del estudio neurofisiológico, el niño cumplimente una agenda de sueño durante 2 semanas, anotando hora a hora las incidencias durante cada día. Kotagal insiste que se deben realizar estudios de PSG y TLMS seriados en los niños con narcolepsia para llegar a un diagnóstico definitivo18. Hay que señalar que la presencia de episodios significativos durante el sueño (apneas-hipopneas, movimientos periódicos en las extremidades) no excluye el diagnóstico de narcolepsia y, de hecho, estos trastornos también coexisten en una proporción de pacientes con narcolepsia17,19,31. En muchos casos existe, además, una importante fragmentación del trazado de sueño, provocada por despertares o microdespertares (arousals). En general, la distribución de las fases de sueño es normal aunque Young et al describen un incremento del porcentaje del sueño REM17.
- b)
El TLMS es un método objetivo y validado que permite confirmar la presencia de somnolencia patológica y de episodios de sueño REM durante las siestas diurnas (SOREMp), aunque no se conocen los valores normales en los niños de menos de 8 años por lo que se recomienda, incluso, TLMS repetidos o seriados para confirmar el diagnóstico20,35,36.
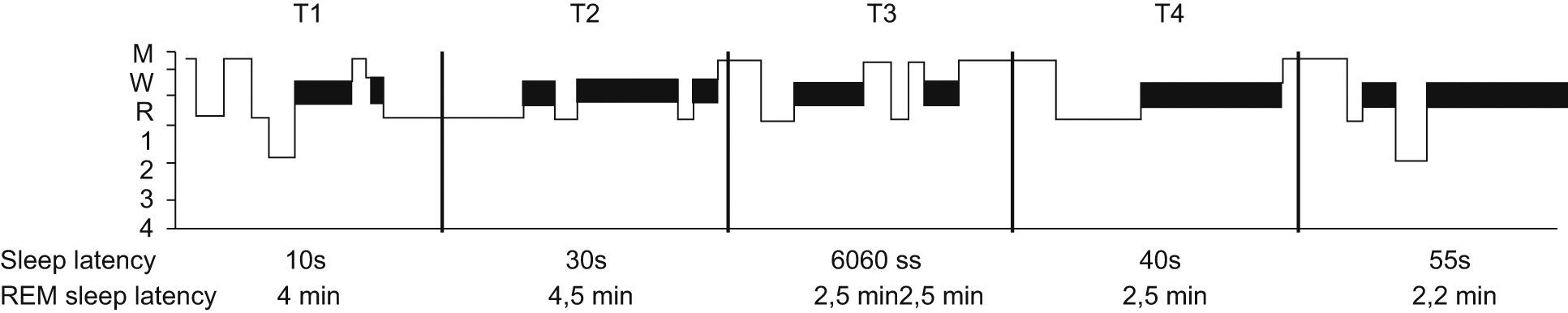
En el TLMS se le ofrece al niño la oportunidad de dormir durante el día, en el transcurso de 5 siestas de una duración máxima de 20min y en intervalos de 2h, comenzando 1,5–3h tras el despertar matutino. Para observar la somnolencia diurna se debe cuantificar la latencia del sueño (individual en cada siesta y el valor promedio de las 5 siestas) (fig. 3). Se ha descrito un incremento de la latencia media del sueño y una menor proporción de SOREMp en los niños en comparación con los adultos37. En los niños mayores de 8 años se pueden aplicar los mismos criterios que en adultos: una latencia media del sueño inferior a 8min y, al menos, 2 o más episodios de SOREMp (definidos como “presencia del sueño REM en los primeros 15min de sueño”)38 se consideran indicativos de narcolepsia. Sin embargo, en algunos niños no se encuentra este dato y es necesario realizar otros estudios porque es probable que la influencia del entorno, la inmadurez del niño, la ansiedad y otros factores contribuyan a la incapacidad para dormir durante los test. En ocasiones los niños pueden presentar el “efecto de la última siesta”, caracterizado por un deseo de terminar e irse a casa, lo que impide que puedan dormir durante el último test y contribuye a unas cifras de latencia media de sueño superiores al valor real. Durante el TLMS los niños suelen estar hipervigilantes, con mayor alerta de lo habitual, provocada por el temor a este tipo de pruebas. En estos casos es necesario tranquilizar y explicar previamente en qué consiste la exploración y se debe insistir en su carácter inocuo.
- c)
La tipificación del HLA muestra una asociación con el HLA DQB1*0602 en el 90–92% de los casos, pero también aparece hasta en el 38% de los niños normales. Aunque es necesario realizar esta determinación, no aporta mucho al diagnóstico de narcolepsia-cataplejia y, de hecho, en la última clasificación de trastornos del sueño2 no se ha incluido como criterio diagnóstico. La existencia del HLA DQB1*0602 implica una susceptibilidad para tener la enfermedad y en ausencia de este HLA, el diagnóstico de narcolepsia exige la presencia de criterios clínicos estrictos.
- d)
Niveles bajos de hipocretina en el LCR (cifras inferiores a 110pg/ml) son altamente específicos de narcolepsia con cataplejia y este dato es extremadamente útil cuando no se puede realizar el TLMS (por la edad o las condiciones del paciente). Kanbayashi et al han estudiado la concentración de hipocretina-1 en LCR de niños y adultos y han encontrado que los valores normales en los niños son idénticos a los encontrados en otras edades39. Cifras normales o en rangos intermedios de hipocretina también se han descrito en niños y adolescentes con narcolepsia sin cataplejia, síndrome de Kleine-Levin e hipersomnia idiopática40.
- e)
En muchas ocasiones existe un proceso médico o neurológico subyacente (enfermedad de Niemann-Pick tipo C o tumores diencefálicos) que provoca los síntomas de narcolepsia, caracterizada por un comienzo muy precoz y una cataplejia grave. Se debe realizar una RMN cerebral para excluir estas u otras causas de narcolepsia secundaria. Otras técnicas de neuroimagen también pueden mostrar anomalías: la RMN-espectroscópica determina que el cociente de N-acetil-aspartato/creatina-fosfocreatina está reducido en el hipotálamo, hallazgo que implica la afectación de esta estructura cerebral41. Estudios con tomografía por emisión de fotón único en pacientes narcolépticos han demostrado que existe una hipoperfusión en el hipotálamo anterior y otras estructuras, mientras que el estudio con tomografía por emisión de positrones ha puesto en evidencia un incremento de la disponibilidad del receptor de serotonina en narcolepsia42,43.
Este trastorno es habitualmente infradiagnosticado y escasamente reconocido, y antes de que la enfermedad sea identificada pueden pasar incluso décadas. El diagnóstico diferencial de narcolepsia con historia de ataque de sueño repentinos y caídas precedidas por situaciones emotivas o traumatismos craneoencefálicos mínimos indican la existencia de síndromes epilépticos, síncopes cardiogénicos o neurológicamente mediados, drop-attacks, trastornos psiquiátricos (conversivos, depresión grave, trastorno oposicionista-desafiante o psicosis) o ingesta de tóxicos.
Muchos adolescentes con somnolencia provocada por la narcolepsia se describen como “vagos” o “perezosos”, pero deberíamos excluir una privación crónica de sueño (síndrome de apneas-hipopneas de sueño, síndrome de movimientos periódicos en las extremidades o mala higiene de sueño) o trastornos del ritmo circadiano (síndrome de retraso de fase) como causas de la somnolencia diurna.
Un diagnóstico precoz permite una intervención temprana y evita o minimiza las consecuencias psicosociales y los problemas escolares.
Consecuencias académicas y psicosocialesPrácticamente todos los niños con narcolepsia tienen problemas escolares31. La labilidad emocional e irritabilidad son muy llamativas en estos niños, fundamentalmente cuando tienen somnolencia. Muchos padres comentan que es el aspecto más negativo y, en muchos casos, los niños con narcolepsia se aíslan socialmente y se autoexcluyen de actividades sociales y lúdicas. En ocasiones, son objeto de burlas y estigmatización por los compañeros del colegio. Por otra parte, los profesores perciben que estos niños están desmotivados, apáticos e, incluso, intelectualmente limitados. Antes de llegar al diagnóstico de narcolepsia, se los acusa de vagos, perezosos e, incluso, de toxicómanos. Aunque algunos adolescentes y adultos comentan muchas veces que “parece que son menos listos” realmente no existen datos objetivos que confirmen esto.
Los problemas académicos son casi universales entre los niños con narcolepsia, sobre todo cuando llegan al instituto. Los problemas de alerta provocan “lagunas” en el aprendizaje, cuyas consecuencias son aún peores en los niveles máximos de educación (universidad). En muchas ocasiones un niño con somnolencia se confunde con un niño hiperactivo: la somnolencia fluctuante durante el día provoca inatención en el colegio, problemas de memoria e inquietud excesiva, que aparece para combatir la somnolencia.
Además, la depresión es un problema que coexiste en estos niños21 y se ha postulado un origen común en ambas entidades, con implicación de varios neurotransmisores, aunque aún no existe una prueba que lo confirme. Existen 2 problemas considerables en los niños: uno es la falta de experiencias propias de la infancia provocada por la somnolencia que aparece cada día y contribuye a que la enfermedad tenga un impacto muy negativo en la vida del paciente y, por otra parte, estos niños no juegan ni se ríen por miedo a tener ataques de cataplejia.
Los efectos psicosociales de esta enfermedad están peor documentados en los niños, en comparación con los pacientes adultos. Se sabe que existen muchas dificultades que son comunes a aquellos niños con otras causas de somnolencia (p. ej., privación crónica de sueño). Estudios comparativos entre niños con narcolepsia-cataplejia, niños con somnolencia (sin cataplejia) y niños sanos44 han demostrado que existen diferencias significativas en los aspectos comportamentales, estado emocional, calidad de vida, progreso académico e impacto en la vida familiar, con resultados más negativos entre los niños con narcolepsia.
Es necesario pensar en estos problemas con el fin de identificarlos en fases iniciales y abordar la enfermedad de forma integral. Es importante que, aunque existen importantes limitaciones en la calidad de vida de estos niños, hay que aclararles que no se trata de un problema psiquiátrico y que la enfermedad, de curso crónico, es “molesta” pero con un tratamiento sintomático que les va a permitir llevar una vida aceptable.
TratamientoEn los niños es recomendable un abordaje integral, que incluya el uso del tratamiento farmacológico y con especial atención a los aspectos psicosociales concernientes al niño, a la familia y al colegio (profesores y compañeros). La “piedra angular” es ofrecer una correcta información al niño, a sus padres y a sus profesores sobre las características de la enfermedad.
Los principios básicos del tratamiento de la narcolepsia en los niños son similares que en los adultos. Los fármacos utilizados para tratar los síntomas de esta enfermedad se reflejan en la tabla 2.
Tratamientos utilizados en la narcolepsia infantil
|
Medicamentos para la cataplejia
|
Tratamiento de los trastornos comórbidos
|
CPAP: Continuous Positive Airway Pressure o Dispositivo de Presión Positiva Continua de Aire.
Un aspecto muy importante es la educación de los hábitos y las medidas no farmacológicas, con breves siestas programadas y rutinas previas al sueño nocturno. Es aconsejable la práctica de algún deporte no violento, que contribuya a combatir la obesidad. Algunos niños con narcolepsia consumen bebidas ricas en cafeína para combatir la somnolencia, pero sólo es útil como coadyuvante al tratamiento farmacológico. Es aconsejable una dieta pobre en hidratos de carbono, que ayuda a combatir la somnolencia45.
El abordaje terapéutico de los trastornos de sueño en los niños se inicia, habitualmente, cuando ni la Food and Drug Administration ni la European Medicines Agency ni las Agencias Nacionales del Medicamento han aprobado muchos medicamentos para la edad pediátrica o para un trastorno de sueño específico. La narcolepsia no es una excepción.
El tratamiento farmacológico de la narcolepsia, con excepción de los estimulantes, no tiene una indicación formal en los niños, aunque se utiliza de forma habitual. Estos fármacos combaten los síntomas de la enfermedad pero, en ningún caso, revierten el proceso.
- a)
Tratamiento farmacológico de la somnolencia: la mayoría de los facultativos utiliza modafinil o metilfenidato (MPh) inicialmente, con un incremento progresivo de la dosis y un ajuste basado en la eficacia del fármaco y en la aparición de efectos secundarios. Lo ideal es mantener unos niveles de alerta durante la mayor parte del día, sobre todo en el horario escolar.
- a.1
El MPh es un estimulante del sistema nervioso central e inhibidor de recaptación de la dopamina. Hasta la fecha de hoy, no existen estudios con MPh en narcolepsia. Sin embargo, se ha utilizado ampliamente en el trastorno por déficit de atención e hiperactividad (TDAH) y la Academia Americana de Psiquiatría Infantil y del Adolescente (AACAP) recomienda su uso racional, como forma de liberación inmediata (Rubifen®), prolongada (Medikinet®) o sostenida (sistema OROS o Concerta®), en una dosis máxima de 60mg/d46.
En la actualidad, también se comercializa en forma de parche, con dosis de 10–30mg. Los efectos secundarios incluyen insomnio, pérdida de peso, anorexia, cefalea o palpitaciones. Algunos niños desarrollan tolerancia.
- a.2
Las anfetaminas son estimulantes utilizados desde la década de 1930, actualmente no autorizados en España. Son agonistas adrenérgicos que incrementan la liberación de noradrenalina, dopamina y serotonina. La dextroanfetamina es una forma isomérica con mayor potencia como estimulante. La dosis usual es de 10–40mg/d. Existen pocos datos de su uso en niños con narcolepsia, pero la AACAP recomienda, en el TDAH, una dosis inicial de 2,5mg/día y llegar a un máximo de 40mg/día. Existen formas de liberación sostenida. Los efectos secundarios son similares al MPh aunque se han descrito casos de muerte súbita en niños con cardiopatías previas y trastornos psiquiátricos por sobredosis.
- a.3
El modafinil (Modiodal®) es un promotor de la vigilia y su mecanismo de acción es desconocido aunque se sabe que no es estimulante adrenérgico sino glutaminérgico. Se ha demostrado su utilidad en adultos con narcolepsia en dosis de 200–400mg, pero existen pocos datos en niños con dosis similares47. Se recomienda comenzar con dosis de 100mg/día. Los efectos adversos son, habitualmente, leves e incluyen cefalea, náuseas, nerviosismo y, raramente, psicosis.
- a.4
En algunos casos, también se ha usado mazindol como promotor de la vigilia, que es un imidazoisoindol tricíclico no autorizado en nuestro país, aunque la respuesta fue menos satisfactoria31.
- a.1
- b)
Tratamiento farmacológico de la cataplejia: aunque no están formalmente autorizados en menores de 18 años, se recomiendan los antidepresivos tricíclicos o los inhibidores de la recaptación de catecolaminas en niños con abundantes episodios de cataplejia. La interrupción brusca de estos tratamientos provoca un “estatus catapléjico”.
- b.1
La clomipramina (Anafranil®), el antidepresivo más usado para los episodios de cataplejia, se debe comenzar en dosis de 25mg/día, con incremento gradual (dosis maxima=75mg). Los antidepresivos tricíclicos producen un efecto anticolinérgico, con reducción del sueño REM y otros efectos que, a veces, obligan a utilizar otros fármacos (boca seca, hipotensión ortostática, incremento ponderal, anorexia o diarrea).
- b.2
La fluoxetina (Prozac®) debe utilizarse también con precaución en los niños, y debe comenzarse con dosis de 10mg/día hasta una dosis estable de 20mg/día. En algunos niños puede ocasionar trastornos de la personalidad transitorios.
- b.3
Desde que se ha demostrado una buena eficacia de la venlafaxina (Vandral® o Venlabrain retard®) en los adultos con narcolepsia, se ha utilizado en algunos casos infantiles, con dosis iniciales de 37,5mg/día hasta 75mg/día como dosis estable. Recientemente ha aparecido una forma de liberación sostenida. Hay muy pocos datos relativos al uso de este antidepresivo en niños narcolépticos.
- b.1
- c)
El oxibato sódico (OS) (nombre genérico del gammahidroxibutirato y comercializado como Xyrem®) se ha autorizado en EE. UU. y en Europa para combatir la cataplejia y otros síntomas de la narcolepsia. El OS es un depresor del sistema nervioso central con un mecanismo de actuación aún no conocido, pero se cree que se une a receptores GABA de tipo B en la superficie de determinadas células en el cerebro. Esto provoca cambios en la actividad cerebral, promueve el sueño NREM (Non Rapid Eye Movements sleep, sueño sin movimientos oculares rápidos) y consolida el sueño nocturno.
Su uso está permitido únicamente en mayores de 18 años, aunque existen algunos estudios que confirman su eficacia en niños, con una tolerancia óptima47. En un principio, el OS se designó como “medicamento huérfano” (medicamento utilizado para tratar enfermedades raras) pero, en la actualidad, la dispensación en España se hace exclusivamente con receta médica en centros hospitalarios.
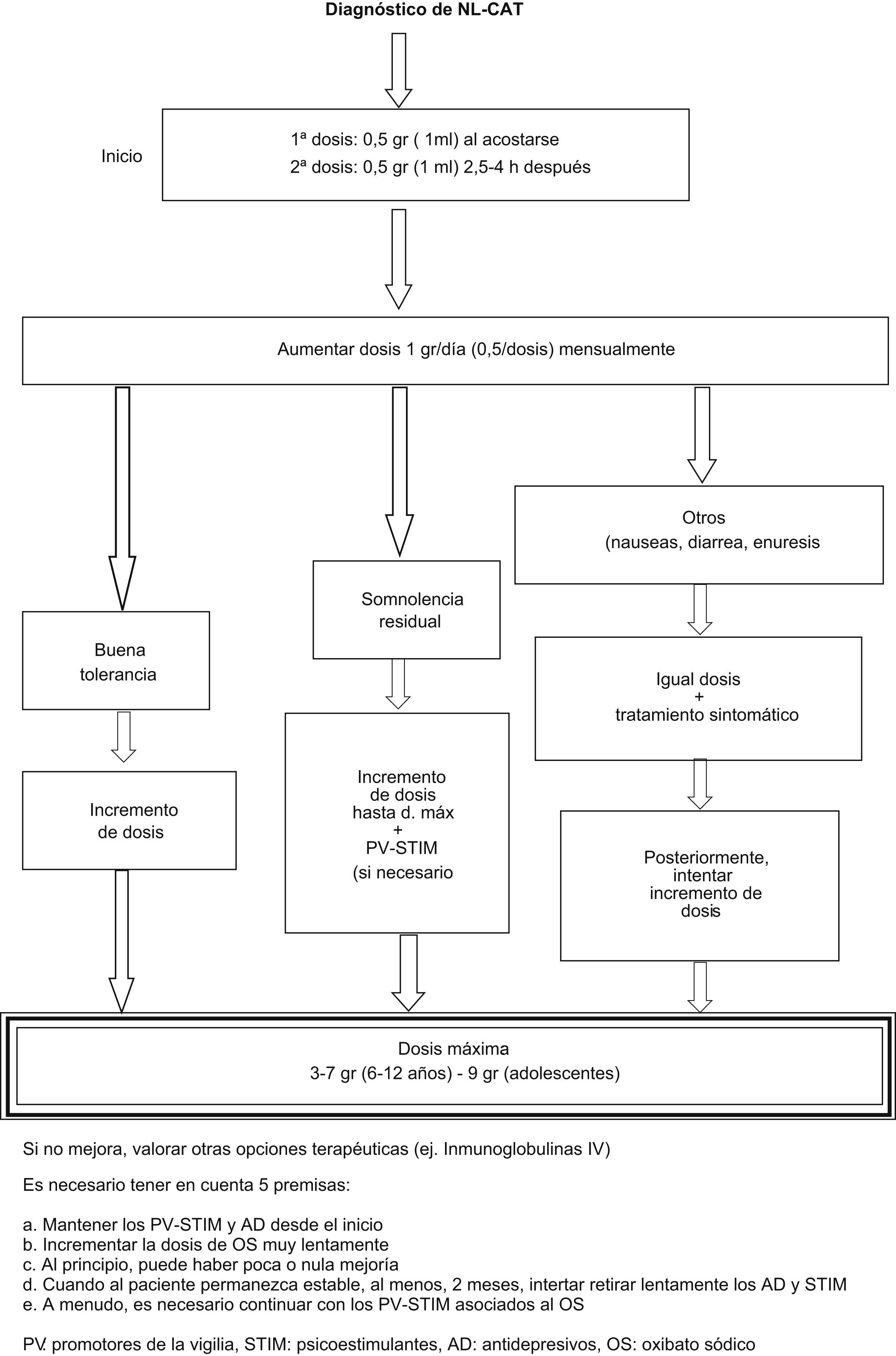
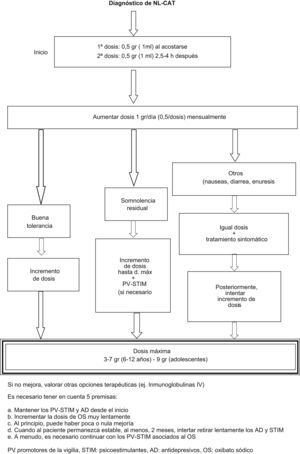
En los adultos, la dosis total de OS es de 4,5 a 9g/día, repartida en 2 dosis iguales: la primera dosis del día se toma antes de acostarse, de 2 a 3h después de haber comido y la segunda dosis se toma de 2,5 a 4h después. La dosis diaria máxima es de 9g y se debe empezar con 2 dosis de 2,25g (4,5ml) diarios, y ajustarla a intervalos de una a 2 semanas, según la respuesta del paciente. Se debe tomar una serie de precauciones si existe una enfermedad pulmonar (es depresor respiratorio y debe administrarse con precaución en los pacientes con trastornos respiratorios durante el sueño y evitar la asociación con opiáceos y barbitúricos), problemas hepáticos (es necesario reducir la dosis a la mitad), hipertensión arterial o insuficiencia renal (hay que asociar a una dieta pobre en sodio) y, siempre, evitar el consumo de alcohol, ya que los efectos del OS pueden verse incrementados. Los efectos adversos incluyen náuseas, nicturia, hipertensión arterial y pesadillas. En los niños, este fármaco se puede utilizar, siempre con autorización parental, con una estrecha vigilancia y en dosis inferiores (fig. 4). Los efectos adversos que se han descrito en pacientes pediátricos son insomnio, ideación suicida, temblor y estreñimiento48.
Mignot et al49 indican que el OS puede mejorar tanto la cataplejia como la SDE en los adultos con narcolepsia-cataplejia. El OS es seguro, bien tolerado y eficaz para el tratamiento de la cataplejia, con mínimos efectos secundarios. Black et al50 afirman que el OS es beneficioso tanto en monoterapia como asociado a modafinil en el tratamiento de la SDE en la narcolepsia. La European Federation of Neurological Societies51 y la AASM (Standards of Practice Committee)52 señalan que el OS es el tratamiento estándar en cataplejia y hay evidencias científicas que apoyan su indicación como fármaco de primera línea en la somnolencia patológica en pacientes narcolépticos.
Miembros de 42 unidades de sueño de EE. UU., Canadá y Europa (Xyrem International Study Group)51–53 e investigadores pertenecientes al US Xyrem Multi-Center Study Group54–58 han concluido que el OS es eficaz como tratamiento de la cataplejia y de la SDE en la narcolepsia y, además, es bien tolerado incluso en tratamientos a largo plazo para la cataplejia, sin efecto rebote tras la suspensión del tratamiento. La eficacia depende de la dosis administrada y de la duración del tratamiento.
La eficacia del OS en la somnolencia diurna y la cataplejia se ha estudiado de acuerdo con la comparación del OS y de un placebo55 y se ha demostrado que el OS es más efectivo que el placebo para reducir los síntomas de la narcolepsia, solo o asociado a estimulantes. En cuanto a los niños narcolépticos, Murali y Kotagal48 han demostrado una mejoría de la cataplejia y la somnolencia en 8 niños con narcolepsia-cataplejia grave, con nulos o mínimos efectos adversos. Vendrame et al26 han observado que el tratamiento con modafinil y OS controla de forma óptima la somnolencia en los niños narcolépticos.
- d)
En algunos pacientes se han administrado benzodiacepinas o hipnóticos no benzodiacepínicos para el sueño nocturno muy fragmentado aunque no se ha establecido su utilidad.
- e)
Algunos niños con cataplejia han respondido a la inmunoglobulina i.v., en dosis mensuales de 2g/kg durante 2 días, pero la somnolencia diurna ha reaparecido tras un intervalo de tiempo59. En otros casos no se ha demostrado una mejoría significativa de los síntomas60,61.
Cuando existe depresión se debe consultar con un especialista en salud mental infantil, quien debe evaluar la necesidad de prescribir un tratamiento antidepresivo.
Todos los adolescentes deben informarse de que no pueden conducir vehículos62, ni beber bebidas con alcohol ni realizar actividades peligrosas mientras tengan somnolencia. En algunos casos seleccionados, la decisión sobre la conducción de vehículos debe individualizarse, teniendo en cuenta la respuesta al tratamiento.
Los objetivos terapéuticos, en un futuro, estarán dirigidos hacia los agonistas de la hipocretina, antagonistas histaminérgicos H3 e inmunosupresores63.
ConclusiónLa narcolepsia infantil constituye un problema de salud de primera magnitud, con importantes consecuencias en la esfera emocional, comportamental y con una negativa repercusión a nivel escolar. La educación y la información al propio niño, a sus padres y a sus profesores es un elemento básico en el tratamiento de estos pacientes.
El objetivo prioritario del tratamiento de los niños con narcolepsia es conseguir que el niño y su familia tengan una calidad de vida óptima. Es fundamental el diagnóstico adecuado cuando los síntomas aparecen, con el fin de instaurar el tratamiento lo antes posible y evitar o minimizar los problemas derivados de la enfermedad. Son los profesionales sanitarios quienes deberían estar alerta y tener esta información: la narcolepsia comienza, con frecuencia, en la edad infantil. Por otra parte, la enfermedad es un excelente modelo para evaluar los efectos de la hipersomnia en el desarrollo cognitivo del niño y, aunque los síntomas de la narcolepsia en los niños son sutiles, inespecíficos y atípicos, debe sospecharse ante todo niño con SDE que no pueda explicarse por otra causa.
En los adultos con narcolepsia, el OS ha demostrado ser eficaz y seguro a largo plazo en estudios aleatorizados controlados, pero existen pocos datos sobre el uso de este fármaco en niños. Murali y Kotagal47 describen los resultados del tratamiento con OS en 8 preadolescentes, con una marcada reducción de los ataques de cataplejia, mejoría de la somnolencia y buena tolerancia al fármaco.
El tratamiento racional de estos pacientes implica focalizar la atención en los síntomas de mayor gravedad y con mayor repercusión en la calidad de vida. Se aconseja comenzar con fármacos estimulantes y promotores de la vigilia (modafinil o MPh) si existe somnolencia grave, pero si los episodios de cataplejia son el síntoma más invalidante, deberíamos considerar, como tratamiento inicial, el OS si no existen contraindicaciones o riesgo potencial de abuso64.
Los excelentes resultados del OS descritos en adultos con narcolepsia apoyan la necesidad de realizar estudios multicéntricos controlados, aleatorizados y a doble-ciego, para evaluar su eficacia y seguridad en los niños.