La asistencia sanitaria no está exenta de prácticas diagnósticas y terapéuticas poco efectivas, inseguras o ineficientes. Como reacción han sido propuestas recomendaciones de «no hacer» por diferentes sociedades científicas y autoridades sanitarias. Nuestro objetivo fue seleccionar y consensuar un grupo de recomendaciones de «no hacer» (RNH) en cuidados intensivos pediátricos en España.
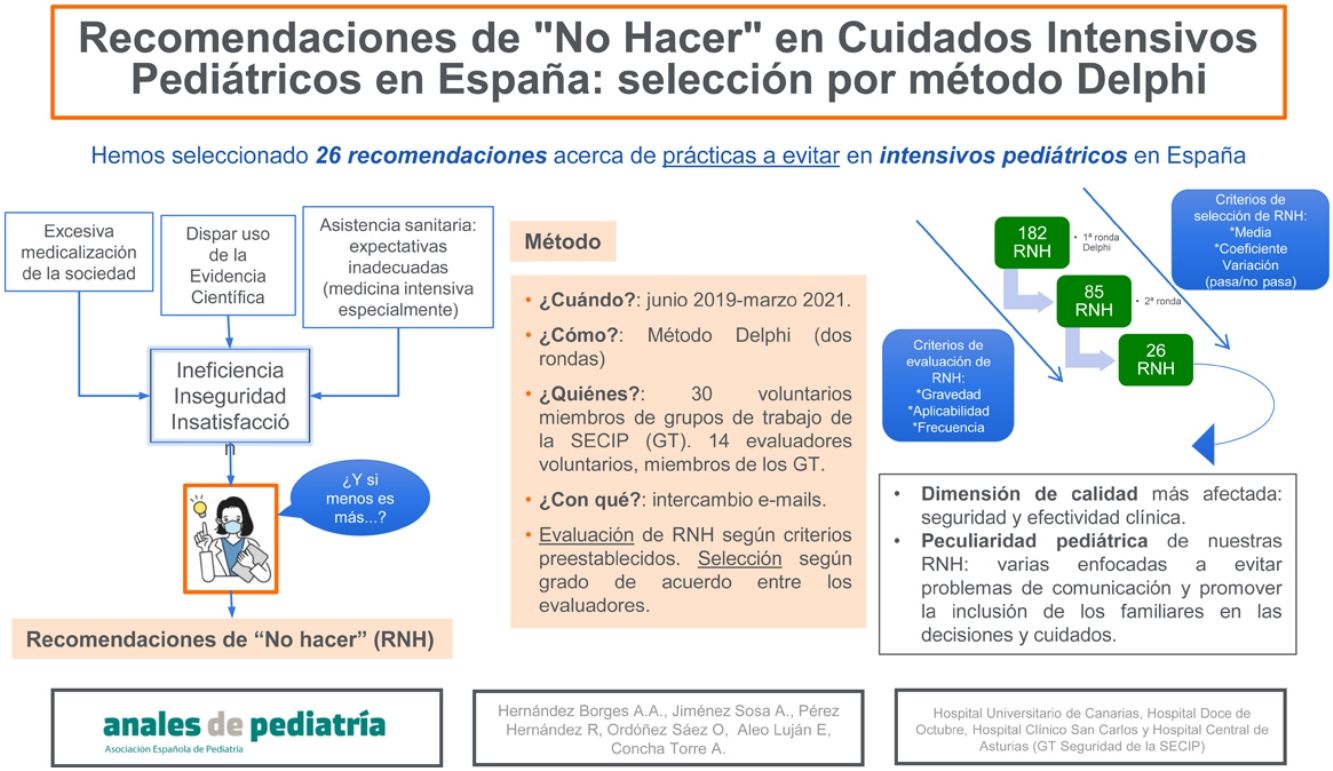
Material y métodoEsta investigación se desarrolló en dos fases: primera, recopilación de posibles RNH; segunda, selección por método Delphi de las más importantes según prevalencia de la práctica a modificar, gravedad de sus potenciales riesgos, y facilidad con la que podría ser modificada. Tanto las propuestas como las evaluaciones fueron realizadas por miembros de grupos de trabajo de la Sociedad Española de Cuidados Intensivos Pediátricos (SECIP) coordinados por correo electrónico. El listado inicial de RNH fue reduciéndose en base al coeficiente de variación (<80%) de sus evaluaciones.
ResultadosFueron propuestas 182 RNH por 30 intensivistas. Los 14 evaluadores del Delphi lograron reducir el set inicial a 85 RNH y tras una segunda ronda se llegó a la selección final de 26 RNH. Las dimensiones de calidad más representadas en nuestro set final son la efectividad clínica y la seguridad de pacientes.
ConclusionesNuestro trabajo ha permitido seleccionar y consensuar una serie de recomendaciones para evitar prácticas inseguras, ineficientes o inefectivas en intensivos pediátricos en España, lo que podría ser útil para mejorar la calidad de nuestra actividad clínica.
Health care is not free of ineffective, unsafe or inefficient diagnostic and therapeutic practices. To address this, different scientific societies and health authorities have proposed ‘do not do’ recommendations (DNDRs). Our goal was the selection by consensus of a set of DNDRs for paediatric intensive care in Spain.
Material and methodThe research was carried out in two phases: first, gathering potential DNDRs; second, selecting the most important ones, using the Delphi method, based on the prevalence of the practice to be modified, the severity of its potential risks and the ease with which it could be modified. Proposals and evaluations were both made by members of working groups of the Sociedad Española de Cuidados Intensivos Pediátricos (SECIP, Spanish Society of Paediatric Intensive Care), coordinated by email. The initial set of DNDRs was reduced based on the coefficient of variation (<80%) of the corresponding evaluations.
ResultsA total of 182 DNDRs were proposed by 30 intensivists. The 14 Delphi evaluators managed to pare down the initial set to 85 DNDRs and, after a second round, to the final set of 26 DNDRs. The care quality dimensions most represented in the final set are clinical effectiveness and patient safety.
ConclusionsThis study allowed the selection by consensus of a series of recommendations to avoid unsafe, inefficient or ineffective practices in paediatric intensive care in Spain, which could be useful for improving the quality of clinical care in our field.
Existe cierto exceso de medicalización de la sociedad que genera en ocasiones actividades diagnósticas y terapéuticas con poca evidencia científica, con los consiguientes riesgos y molestias para el paciente, excesivos costes económicos y expectativas de salud poco realistas. Así, una parte significativa de las intervenciones sanitarias aportan poco beneficio para el paciente e incluso podrían llegar a perjudicarlo. Berwick1 ha afirmado que las prácticas clínicas de escaso valor pueden llegar a representar entre el 25 y el 33% del gasto sanitario de todos los países del mundo. En el mismo sentido, Graham et al.2 establecen que entre el 20 y 25% de los procedimientos diagnósticos y terapéuticos realizados no están basados en evidencias científicas, con el consecuente potencial perjuicio para la salud del paciente.
Por lo tanto, no es de extrañar que se hayan desarrollado estrategias enfocadas a evitar ciertas prácticas inseguras, ineficaces o ineficientes, como las «Do not do recommendations» del National Institute for Health and Care Excellence británico, o la iniciativa «Choosing Wisely» de Estados Unidos, con la finalidad de promover un uso más eficaz y responsable de los recursos sanitarios3,4.
En este contexto, en 2013 en España, el Ministerio de Sanidad, Guía Salud y la Sociedad Española de Medicina Interna (SEMI)5 ponen en marcha el proyecto «Compromiso por la Calidad de las Sociedades Científicas en España», en el que participaron diversas sociedades científicas españolas con el fin de disminuir las intervenciones sanitarias que no fueran realmente necesarias. En este proyecto, cada sociedad científica propuso 5 recomendaciones sobre «qué no hacer» en su área de conocimiento correspondiente. En respuesta a esta idea inicial participaron 12 sociedades científicas y médicas, aunque desde entonces se han sumado muchas más, entre ellas la Asociación Española de Pediatría6.
En el área de los cuidados intensivos, la Sociedad Española de Medicina Intensiva Crítica y Unidades Coronarias (SEMICYUC) publicó en 2018 un set de 65 recomendaciones de «no hacer», aplicables a los pacientes ingresados en Unidades de Cuidados Intensivos7.
Sin embargo, a pesar de haberse abordado esta cuestión tanto en la Medicina Intensiva como en el área de la Pediatría por separado, no existen recomendaciones de «no hacer» para pacientes que requieran ingreso en una Unidad de Cuidados Intensivos Pediátricos (UCIP) en España.
Nuestro objetivo en este trabajo fue identificar y seleccionar por consenso de expertos un set de recomendaciones sobre «qué no hacer» (RNH) en la práctica clínica de las UCIP a nivel nacional.
Material y métodosEste trabajo se desarrolló en dos fases: una de recopilación y otra de evaluación, selección y redacción de las RNH. La investigación se coordinó desde el grupo de trabajo de Seguridad de la Sociedad Española de Cuidados Intensivos Pediátricos (SECIP) y fue realizado íntegramente por intercambio de emails entre los participantes.
Las dos fases del trabajo se desarrollaron a partir de junio de 2019 de la siguiente forma:
1.- Recopilación (9 meses). Se solicitó a través de los coordinadores de los 12 grupos de trabajo de la SECIP la divulgación del proyecto y la canalización de las propuestas de RNH que sus miembros hicieran con relación a cualquier área de conocimiento de CIP. Se solicitó que las propuestas tuvieran el mayor grado de evidencia posible y que se aportara además una argumentación que sustentara cada RNH propuesta. Se trataba de, tal y como se detalla en el proyecto de «Compromiso por la Calidad de la Sociedades Científicas en España»5, identificar en CIP «intervenciones innecesarias, ya sea porque no han demostrado eficacia, tienen escasa o dudosa efectividad, no son coste-efectivas o no son prioritarias».
Cada participante anotó sus propuestas en un libro de la hoja de cálculo Excel diseñado para esta investigación. Es de destacar que en la recopilación inicial se incluyeron las RNH que la SEMICYUC estableció en sus áreas de conocimiento respectivas, con la idea de que las recomendaciones publicadas por la Sociedad de Medicina Intensiva de adultos pudiera orientar y enriquecer nuestro trabajo.
2.- Evaluación, selección y redacción (12 meses). Una vez completada la fase de recopilación se llevó a cabo la evaluación y selección por parte de un grupo de miembros de los grupos de trabajo de SECIP que voluntariamente se ofrecieron a colaborar. La selección de nuestras RNH se realizó por método Delphi clásico.
En esta segunda fase la herramienta básica de trabajo siguió siendo el libro Excel empleado en la primera, aunque se añadió la información necesaria para describir cada RNH y facilitar la evaluación de cada una: enunciado de la RNH, razonamiento que explica la práctica asistencial que se pretende cambiar, y citas bibliográficas en las que se basa cada RNH.
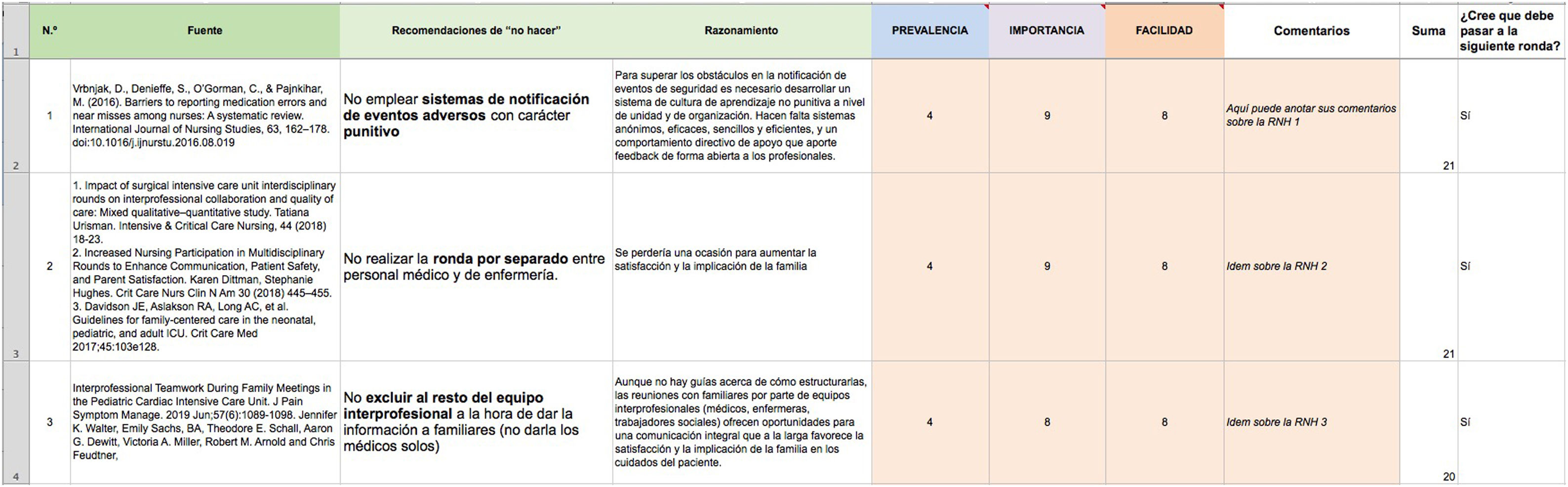
Los evaluadores emplearon tres criterios de evaluación: la prevalencia de la práctica que se quiere modificar, la gravedad de las consecuencias potenciales de la práctica a modificar, y la facilidad con la que se cree que puede ser modificada dicha práctica. Cada evaluador puntuó cada uno de estos criterios de 1 a 9 para cada RNH, según su experiencia y conocimiento. Por ejemplo, si una RNH hace referencia a una práctica muy poco frecuente se podría puntuar con un 1 o un 2; si es relativamente grave su consecuencia se podría dar un 8 o un 9; y si se cree que es una práctica muy difícil de cambiar o erradicar se podría dar un 1 o un 2. A mayor sumatorio de estas valoraciones, mayor prioridad de la RNH.
Se animó a los evaluadores a anotar comentarios con los que apoyar la evaluación de cada RNH. Los comentarios fueron distribuidos en la segunda ronda entre los evaluadores de forma que pudieran modular su opinión en sucesivas rondas.
Si algún evaluador quería aportar citas bibliográficas complementarias también podía hacerlo en otra columna reservada para ello en la hoja de cálculo.
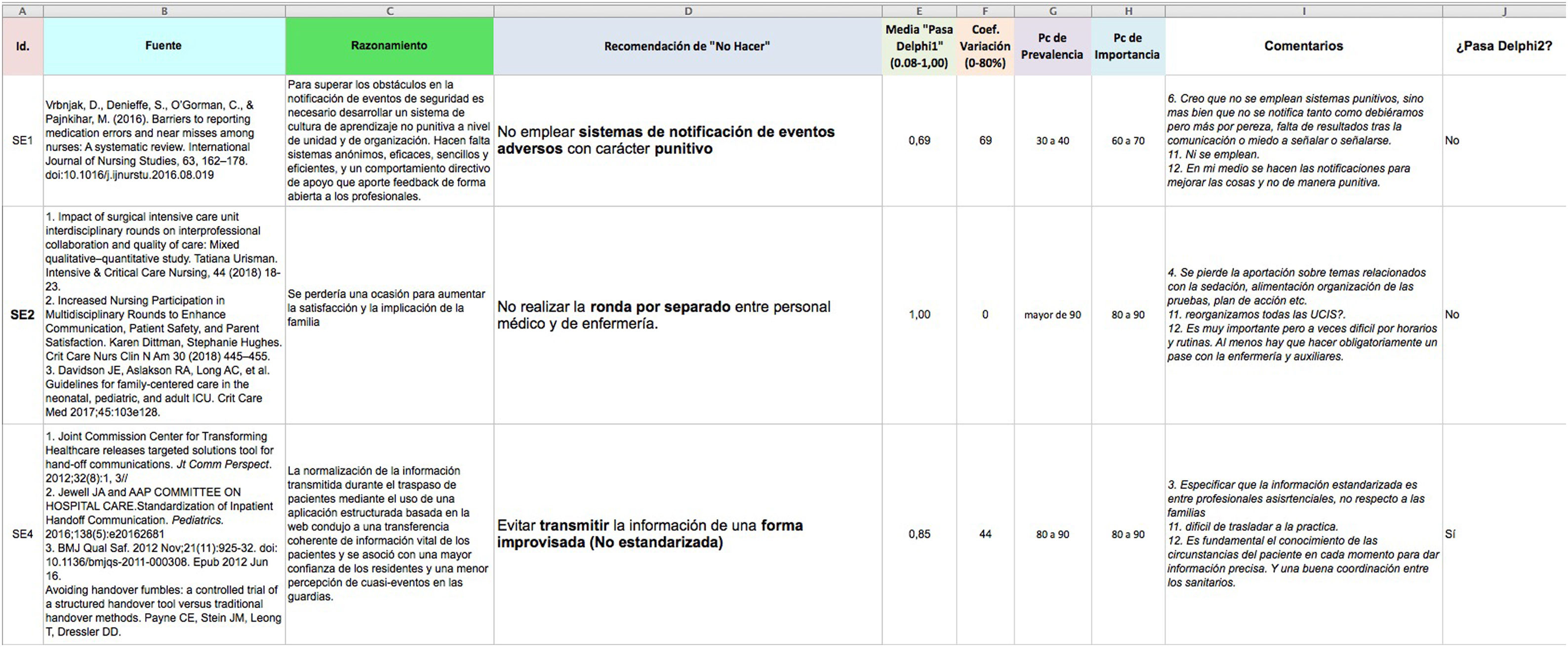
De esta forma, en la segunda ronda del Delphi cada evaluador pudo revisar las puntuaciones de cada criterio (mostradas como medias y percentiles) y comentarios del resto de evaluadores y así matizar sus puntuaciones.
Finalmente, para cada RNH cada evaluador debía decidir si consideraban que debía pasar a la siguiente ronda o no (variable «pasa o no pasa», valorado con 1/0 respectivamente) (fig. 1).
El paso de las RNH de una ronda a la otra del Delphi se decidió analizando el estadístico media de la variable «pasa o no pasa», y su coeficiente de variación (CV), siendo aceptable este si era menor del 80%. Estas variables se incorporaron al Excel de las RNH que pasaron a la segunda ronda de Delphi, así como los comentarios anonimizados de los propios evaluadores (fig. 2).
ResultadosDurante la primera fase del trabajo se recopilaron un total de 182 RNH aportadas por 30 miembros de grupos de trabajo de la SECIP. Sólo los miembros de un grupo de trabajo (Cardiología) no participaron activamente haciendo propuestas. La distribución por área de conocimiento de las RNH propuestas resultó muy heterogénea (tabla 1).
Número de RNH propuestas por área de conocimiento en cada fase del estudio
| Área de conocimiento | Antes de la primera ronda Delphi | Antes de la segunda ronda Delphi | Set final de RNH de la SECIP (excluidas las de SEMICYUC) |
|---|---|---|---|
| Cardiología | 6 | 2 | - |
| Ecografía | 10 | 6 | 2 |
| Infecciones | 27 | 14 | 2 |
| Ética | 15 | 7 | 3 |
| Nutrición/Digestivo | 22 | 8 | 3 |
| Politrauma | 13 | 6 | 3 |
| RCP | 9 | 3 | 2 |
| Respiratorio | 32 | 12 | 1 |
| Riñón y medio interno | 11 | 5 | 2 |
| Sedoanalgesia | 13 | 6 | 2 |
| Transporte | 14 | 9 | 3 |
| Seguridad | 10 | 7 | 3 |
La evaluación por Delphi fue realizada por 14 miembros voluntarios de la SECIP de diversos puntos del país, la mayoría de los cuales ya habían participado en la primera fase del estudio. Estos evaluadores tienen una experiencia profesional bastante dispar (entre 2 y 24 años en CIP), todos médicos adjuntos salvo 2 jefes de sección. Sus evaluaciones lograron reducir en la primera ronda el set inicial a 85 RNH (tabla 1), y tras la segunda ronda se llegó a una selección final de 32 RNH, 6 de ellas pertenecientes al set de la SEMICYUC (tabla 2).
Listado de las 6 RNH pertenecientes al set de SEMICYUC y que superaron las dos rondas del Delphi
| Área de conocimiento | Enunciado |
|---|---|
| Cardiología | No retrasar la indicación de asistencia mecánica circulatoria en pacientes con shock cardiogénico que no se controla con vasoactivosNo indicar aminas para normalizar los parámetros hemodinámicos aislados sin tener en cuenta la situación clínica y los signos de bajo gasto o vasoplejía postoperatoria |
| Infecciones | No mantener dispositivos invasivos cuando no son necesarios |
| Ética | No retirar las medidas de soporte en un paciente en muerte cerebral sin comprobar que es posible la donación de órganos |
| Sedoanalgesia | No sedar sin objetivos individualizados y terapéuticos adaptados a la situación clínica, mediante escalas validadasNo indicar el bloqueo neuromuscular prolongado hasta haber asegurado una sedación profunda y una analgesia adecuada |
En la tabla 3 se muestra el set final de RNH de SECIP seleccionadas tras la segunda ronda del Delphi, una vez excluidas las 6 de la SEMICYUC. Se incluyen sus puntuaciones medias de «pasa/no pasa», CV, así como el razonamiento y citas bibliográficas que las soportan.
Listado final de las 26 RNH de SECIP ordenadas según el acuerdo logrado (a mayor media y menor CV, mayor acuerdo). Medias de la variable «pasa/no pasa» (rango 0-1), coeficientes de variación (CV, %) y elementos definitorios de las RNH (razonamiento y citas bibliográficas)
| Enunciado | Orden | Media | CV | Razonamiento | Cita |
|---|---|---|---|---|---|
| No utilizar sueros hipotónicos de mantenimiento en el paciente pediátrico crítico | 1 | 0,93 | 28,8 | Se ha descrito una mayor tendencia de los niños críticos a hiponatremia en asociación al uso de ClNa 0,2 y 0,45%. Probablemente se debe a una elevada liberación de ADH en estos pacientes | 8 |
| No demorar el inicio de alimentación enteral si no existen contraindicaciones | 2 | 0,93 | 28,8 | En base a los estudios observacionales, se recomienda la nutrición enteral como el método preferente de elección para el aporte nutritivo en los pacientes pediátricos críticos, defendiéndose su viabilidad y seguridad. Sin embargo, actualmente, las barreras más comunes en el uso de la nutrición enteral en los pacientes de las UCIP incluyen: el retraso en su inicio, interrupciones debido a las estimaciones de casos de intolerancia alimentaria y ayunos prolongados en torno a los procedimientos. Por lo tanto, en base a un grado de recomendación fuerte, se sugiere que la interrupción o el retraso de la nutrición enteral debe ser minimizado en la práctica clínica, en un esfuerzo por alcanzar los objetivos nutricionales mínimos a través de la vía enteral | 9 |
| No prolongar la duración del tratamiento antibiótico más tiempo del recomendado | 3 | 0,92 | 28,8 | Algunos estudios (por ejemplo, proyecto PISA) encontraron que la duración del tratamiento antibiótico en la mayor parte de los casos estudiados fue inadecuada | 10,11 |
| No dar de alta sin supervisión sanitaria a un paciente que ha recibido sedación para un procedimiento, hasta el restablecimiento de su situación basal previa | 4 | 0,86 | 42,4 | Ciertos fármacos pueden dificultar la recuperación del estado basal del paciente, necesitando tiempos de observación extra. Esto es especialmente importante en lactantes y niños transportados en sillas y carritos, en los que se ha descrito re-sedación con obstrucción de la vía aérea | 12 |
| No demorar la colocación de un acceso intraóseo en un paciente en parada cardiorrespiratoria o peligro inminente de parada por canalizar una vía venosa central ecoguiada | 5 | 0,85 | 44,4 | El acceso intraóseo es muy útil en emergencias, cuando el acceso intravenoso es difícil, y es un acceso más rápido que el central, por lo que no debe perderse tiempo en canalizar una vía central con ecógrafo | 13 |
| No trasladar un paciente pediátrico hasta estabilizarlo en las mejores condiciones posibles en el hospital emisor | 6 | 0,79 | 54,2 | No se llevará a cabo el traslado hasta que no se tengan las mejores condiciones clínicas posibles para el niño. Está demostrado que iniciar un traslado sin una estabilización previa repercute de modo importante en la morbimortalidad | 14 |
| No impedir de forma rutinaria la presencia de los progenitores durante procedimientos invasivos en niños | 7 | 0,79 | 54,2 | Se perdería una ocasión de aumentar la satisfacción y la implicación de la familia | 15 |
| No realizar pase de visita por separado el personal médico y el de enfermería | 8 | 0,79 | 54,2 | Los errores en la comunicación son muy frecuentes en los análisis de causas raíz de eventos adversos. La participación activa de enfermería en los pases de visita interdisciplinar mejoran esa comunicación. Igualmente puede aumentar la satisfacción y la implicación de la familia | 16,17 |
| No retrasar el inicio de las técnicas de depuración extrarrenal continua hasta que el paciente esté en oliguria, con importante balance positivo y elevación de la urea y la creatinina | 9 | 0,79 | 54,2 | En el estudio citado, la sobrecarga de líquidos, la indicación de inicio de terapia de reemplazo renal continua, la gravedad de la enfermedad en el momento del ingreso en la UCI y el diagnóstico oncológico activo fueron predictores independientes de mortalidad. En el análisis de supervivencia, los iniciadores tardíos (>5d) tuvieron una mayor mortalidad que los iniciadores tempranos (≤5d) con un cociente de riesgo de 1,56 (IC del 95%, 1,02, 2,37). El inicio temprano de la terapia de reemplazo renal continua se asoció con una menor mortalidad en esta cohorte de niños críticamente enfermos | 18 |
| No retrasar más de 3 horas la administración de ácido tranexámico en pacientes traumáticos con sangrado significativo | 10 | 0,79 | 54,2 | La administración dentro de las 3 primeras horas ha demostrado disminución de la mortalidad. El ácido tranexámico aumentó significativamente la supervivencia global del sangrado. El retraso del tratamiento redujo el beneficio del tratamiento. El tratamiento inmediato mejoró la supervivencia en más del 70%. A partir de entonces, el beneficio de supervivencia disminuyó en un 10% por cada 15 minutos de retraso del tratamiento hasta las 3 h, después de lo cual no hubo beneficio | 19 |
| No administrar oxigenoterapia en procedimientos con sedación en niños si no existe desaturación o patología respiratoria de base | 11 | 0,77 | 57,0 | El uso preventivo de O2 se ha asociado a hipoventilación por depresión respiratoria prolongada no percibida (en estas situaciones la desaturación se retrasaría por el incremento de las reservas de oxígeno). Si se tuviese que administrar oxígeno se debería disponer de capnografía (gafas nasales...) ya que esta se altera minutos antes que la saturación y el aumento de la CO2 facilita el reconocimiento de la apnea | 12 |
| No retrasar más de 48 horas desde el ingreso la valoración nutricional de pacientes pediátricos críticos | 12 | 0,71 | 65,6 | Según estudios observacionales, la desnutrición se asocia a resultados clínicos adversos que incluyen períodos más prolongados de ventilación, aumento del riesgo de infecciones nosocomiales, estancias en la UCIP y hospitalaria más largas, y un aumento de la mortalidad. Por tanto, se recomienda que los pacientes pediátricos críticos ingresados en la UCI se sometan a una evaluación nutricional detallada dentro de las primeras 48 horas posteriores al ingreso. Además, dado el riesgo que presentan los pacientes de sufrir un deterioro nutricional durante el ingreso, lo que conlleva una peor evolución, se sugiere que el estado nutricional se reevalúe al menos una vez por semana durante el período de hospitalización | 9 |
| No hacer radiografía de pelvis de forma rutinaria en niños politraumatizados con puntuación de Glasgow mayor de 13 sin dolor ni daño aparente en pelvis, abdomen o extremidades inferiores | 13 | 0,71 | 65,6 | Los últimos estudios en niños politraumatizados indican que la fractura de pelvis se puede excluir de forma fiable si no existen lesiones en las extremidades inferiores y el examen físico de la pelvis es normal, sobre todo en los niños más pequeños. Si se precisa realizar TC abdominal, se realizará una TC abdominopélvica. Por lo tanto, la radiografía de pelvis podría excluirse del estudio radiológico en niños politraumatizados menores de 8 años sin evidencia clínica de lesión pélvica y en todos los que precisen una TC abdominal | 20 |
| No canalizar una vía central «a ciegas» si es posible realizar el procedimiento ecoguiado | 14 | 0,69 | 69,4 | Tanto para poblaciones adultas como pediátricas, el equipo de ultrasonidos y la experiencia en su uso deben estar disponibles siempre que se necesite un acceso venoso central. El uso del ultrasonido reduce el riesgo de complicaciones inherentes al acceso vascular, acorta el tiempo para una canulación exitosa y reduce los costos generales. Un consenso reciente establece que cuando la tecnología es asequible, debería utilizarse de forma rutinaria para el uso de CVC yugulares (a menos que sea una emergencia u otra situación inusual), y otros procedimientos (arteriales y venosa periférica), si es difícil su canalización. El control ecográfico hace que muchos pasos sean más seguros, incluyendo la evaluación de la punción local, reconocimiento de patología local; así mismo evita el uso de agujas buscadoras, permite la verificación de guías metálicas/catéteres y da información sobre la posición de la punta y el reconocimiento de algunas complicaciones | 21,22 |
| No prolongar la profilaxis antibiótica perioperatoria más allá de lo recomendado por el tipo de cirugía y de paciente | 15 | 0,69 | 69,4 | Las pautas de profilaxis quirúrgica están bastante alejadas de lo que las recomendaciones establecen: por ejemplo, un estudio muestra que hasta en un 58,9% de los pacientes con cirugía cardiaca analizados la duración de la profilaxis antibiótica fue mayor de la recomendada | 23,24 |
| No medir el volumen gástrico residual como indicador de la tolerancia digestiva ni de riesgo de aspiración | 16 | 0,69 | 69,4 | A pesar de no existir un concepto claro sobre la intolerancia alimentaria en pacientes pediátricos críticos, es la razón más comúnmente citada entre la comunidad de profesionales de las UCIP por la que se interrumpe, retrasa o no inicia la nutrición enteral. Y aunque no exista evidencia, la medición del volumen gástrico residual es el factor más habitual a la hora de definir esta intolerancia alimentariaLa evaluación de la intolerancia de la nutrición enteral, particularmente la basada en el volumen gástrico residual, no predice el retraso en el vaciamiento gástrico o el rango de progreso de la nutrición enteral | 25,9 |
| No transmitir información clínica sobre el traspaso de los pacientes de forma improvisada (no estandarizada) | 17 | 0,64 | 77,3 | Se estiman que los errores en la comunicación se presentan en el 80% de errores clínicos graves. Algunos trabajos han demostrado que la estandarización de la información transmitida durante el traspaso de pacientes mediante el uso de aplicaciones estructuradas en entorno web condujo a una transferencia coherente de información esencial de los pacientes y se asoció con una mayor confianza de los residentes y una menor percepción de aparición de cuasi-eventos en las guardias | 26,27 |
| No trasladar un paciente pediátrico intubado sin comprobar previamente la correcta posición del tubo endotraqueal | 18 | 0,64 | 77,3 | Hacerlo con al menos dos métodos (radiografía, capnografía, auscultación…). Comprobar de manera periódica que no ha existido desplazamiento del TET durante el traslado. Los eventos adversos relacionados con el tubo traqueal, aunque no frecuentes en términos absolutos, son de los más graves y siempre son referidos entre los analizados en algunas series publicadas | 28 |
| No trasladar un paciente pediátrico con patología respiratoria sólo con oxigenoterapia si puede beneficiarse de ventilación no invasiva | 19 | 0,64 | 77,3 | Tener en cuenta las limitaciones de la VNI sobre todo en los niños pequeños y comprobar siempre su efectividad antes de iniciar el traslado | 14 |
| No mantener en ventilación no invasiva al paciente con SDRA con cocientes P/F<150 o S/F<200 | 20 | 0,64 | 77,3 | Aunque en pacientes con SDRA hay evidencia de que el uso de CPAP puede mejorar los resultados y reducir la tasa de intubaciones, la necesidad de intubaciones sigue siendo alta y, aunque no hay signos específicos predictivos, el empeoramiento de la FR, los requerimientos de O2, una disminución del PaO2/FiO2, un aumento de paCO2 o una alteración del estado de conciencia puede indicar empeoramiento de la enfermedad | 29 |
| No utilizar oxigenoterapia de alto flujo en el paciente con insuficiencia respiratoria aguda moderada grave | 21 | 0,64 | 77,3 | El primer estudio referido30 concluye que en lactantes pequeños con bronquiolitis moderada a severa el tratamiento inicial con OAF a 2l/kg tuvo menos tasa de éxito que CPAP nasal a 7cm H2O. El segundo trabajo31 establece que hay mayor mortalidad en niños de <5 años con neumonía con OAF que con CPAP | 30,31 |
| No impedir de forma rutinaria la presencia de familiares de pacientes críticos durante la reanimación (un miembro del personal estará asignado para apoyar a la familia) | 22 | 0,64 | 77,3 | En encuestas realizadas en algunas sociedades occidentales, la mayoría de los padres quieren estar presentes durante la reanimación de su hijo. La presencia de los padres no ha sido percibida como perturbadora ni estresante para el personal. Los padres que presencian la reanimación de su hijo creen que su presencia es beneficiosa para el niño. Permitir a los padres estar al lado de su hijo les ayuda a tener una visión realista del intento de reanimación y de la muerte del niño en caso de que esta ocurra. Además, pueden tener la oportunidad de despedirse de su hijoLa presencia de los padres en la sala de reanimación puede ayudar a los sanitarios a mantener su comportamiento profesional, al tiempo que les ayuda a ver al niño como un ser humano y un miembro de la familia | 32 |
| No realizar tomografías craneales de rutina tras 24 horas del ingreso salvo que haya evidencia de deterioro neurológico o aumento de la presión intracraneal | 23 | 0,64 | 77,3 | La realización de TC craneales repetidas no ofrecen rentabilidad clínica salvo que no haya mejoría neurológica o haya empeoramiento, que haya aumentos de la PIC o imposibilidad de conocer el estado neurológico del paciente (por estar bajo efecto de agentes sedantes o relajantes) | 33 |
| No realizar analíticas sanguíneas sin valorar previamente su necesidad | 24 | 0,64 | 77,3 | Hasta la mitad de las analíticas realizadas de manera rutinaria en UCI de adultos aportan valores normales, lo que lleva a cuestionar la relevancia de esta práctica en la toma de decisiones, así como a valorar las complicaciones de la misma (molestias para el paciente, mayor número de transfusiones, riesgos de infección por manipulación de catéteres) y los costes económicosEn UCIP se ha demostrado resultados similares en postoperatorios, consiguiéndose reducciones de un 87% en los hemogramas solicitados en los 6 meses posteriores a ciclos de mejora basados en educación, auditoría y feedbackSimilares resultados se han encontrado en postoperados cardiacos en UCIP | 15 |
| No impedir la presencia ni la participación en los cuidados de padres y cuidadores en las unidades de cuidados intensivos pediátricos | 25 | 0,64 | 77,3 | Existen muchos argumentos para facilitar la presencia de los familiares de los pacientes de las UCI. La comunicación continuada facilita el proceso de información a familiares, quienes pueden ayudar a la recuperación del paciente y llegar a ser parte del equipo de la UCI. Además, el niño tiene derecho a estar acompañado de sus padres el mayor tiempo posible. La presencia de los padres y familiares disminuye el estrés, el miedo y la ansiedad del niño, reduce las necesidades de sedación y analgesia, favorece la sincronía con el respirador, disminuye el estrés cardiovascular y acorta los tiempos de estancia en CIP. La participación de los padres en el cuidado del niño disminuye la ansiedad y el miedo de los padres, lo que a su vez repercute positivamente en la curación del niño. Igualmente puede disminuir los tiempos de asistencia de la enfermería. Los familiares tienen el derecho y la obligación de participar en el proceso del final de la vida. Por último, es beneficioso para el personal de la UCI, ya que mejora la valoración del trabajo y mejora de las relaciones humanas | 34,35 |
| No mantener un tratamiento antibiótico de amplio espectro si es posible la desescalada | 26 | 0,64 | 77,3 | A favor de la desescalada está que la continuación de antibióticos no necesarios se asocia a la aparición de infecciones relacionadas con la asistencia sanitaria y resistencias antibióticas. Además, la desescalada de antibióticos ayuda a reducir efectos secundarios y costes, así como la estancia hospitalaria | 36,37 |
Las dimensiones de la calidad asistencial más frecuentemente afectadas por las recomendaciones recogidas en el set final son la efectividad clínica y la seguridad de pacientes.
DiscusiónEn este trabajo hemos logrado un set de recomendaciones en cuanto a prácticas a evitar en cuidados intensivos pediátricos en España por medio de la colaboración de un gran número de intensivistas pediátricos de todo el país. Para ello hemos empleado metodología Delphi, habitual en estudios de gestión de calidad, con la que se pretende conseguir el parecer general de un grupo de expertos tras un proceso de acuerdo entre ellos, y que viene a completar un proyecto de la Sociedad Española de Cuidados Intensivos Pediátricos que definió un set de indicadores de calidad hace unos años por un método similar38. Igualmente aporta una imagen integral de los CIP en España, muy oportuna dado el distinto nivel que tienen las unidades españolas, entre las que sólo una minoría tratan ciertas patologías (trasplantes, cirugía cardiaca, etc.). Además, aunque originalmente realizar un método Delphi suponía un método altamente costoso por las sucesivas reuniones de expertos que requería, en los últimos años se viene empleando por parte de grupos geográficamente distantes11, lo que resulta especialmente práctico en épocas como la actual en que la pandemia por SARS-CoV-2 ha imposibilitado cualquier reunión científica.
Es interesante señalar la variedad en los perfiles profesionales de los expertos que han participado en el estudio. Al contrario que un inconveniente, pensamos que refleja la realidad de nuestra sociedad científica (SECIP), una sociedad especialmente joven y en ocasiones con dedicación compartida con otras áreas asistenciales pediátricas.
Por otro lado, pensamos que este estudio aporta contribuciones genuinamente pediátricas en el campo de «lo que no debemos hacer». No sólo no hemos simplemente aceptado las RNH de la SEMICYUC7, como lo demuestra que sólo 6 persistieron hasta la última fase del estudio, sino que se han seleccionado RNH realmente innovadoras o de las que los CIP son pioneros. Por ejemplo, la recomendación de «evitar realizar la ronda por separado entre personal médico y de enfermería», o «evitar imponer horarios rígidos y restringidos a la presencia de los familiares». Son prácticas que de hecho se están trasladando a la práctica de la Medicina Intensiva como un aspecto de humanización de esa especialidad.
Es particularmente interesante que la dimensión de la calidad más favorecida en nuestra selección de RNH sea la seguridad de pacientes junto a la efectividad clínica. Probablemente refleja la naturaleza de los cuidados intensivos, buscando resolver los problemas sin generar otros. Esto se observa en medidas para evitar iatrogenia por emplear sueros hipotónicos, evitar la malnutrición durante el ingreso en UCIP, evitar mal uso de antibióticos o no retrasar el inicio de depuración extrarrenal cuando está indicado, por tomar como ejemplo algunas de las RNH con más acuerdo, y que hacen referencia a situaciones probablemente aún demasiado frecuentes en nuestras unidades.
Llama la atención una serie de recomendaciones que buscan, además de reducir riesgos, mejorar la eficiencia de nuestro trabajo, no haciendo de rutina analíticas o TC craneal en traumatismo craneal sin signos de deterioro.
Pero igualmente es interesante la «naturaleza pediátrica» de nuestro set, preocupada tanto del paciente como de su entorno, y reflejado en las RNH «No hacer salir a los padres de forma rutinaria ante procedimientos invasivos» o «Evitar transmitir la información de una forma improvisada/No estandarizada». De hecho, se observa cierto solapamiento en alguna recomendación hecha en distintas áreas de conocimiento, como en RCP-Ética-Seguridad acerca de evitar dificultar la presencia de los familiares durante procedimientos. Hemos preferido mantener todas las propuestas porque consideramos que reflejan un empeño desde distintas subespecialidades de intensivistas en el mismo sentido, facilitar la presencia de los padres y cuidadores en nuestras unidades, de nuevo una práctica no tan implantada en nuestras unidades como quizás sería deseable.
Igualmente observamos la reiteración de RNH que intentan mejorar la comunicación e información en la UCIP (pases conjuntos, presencia de familiares, transferencias estandarizadas…), lo que tendría potencialmente repercusión en la prevención de eventos adversos en nuestras UCIP, dada la frecuencia con que los problemas de comunicación están implicados en eventos adversos en unidades de hospitalización39.
Nuestro estudio no está exento de debilidades, intrínsecas algunas en la propia metodología, como es la variable experiencia profesional e implicación de los componentes de los grupos de trabajo, probable reflejo de la vitalidad variable de los grupos de trabajo a lo largo del tiempo. Además, el criterio de los expertos está limitado por el nivel de evidencia actual de las recomendaciones que proponen, igualmente variable a lo largo del set obtenido en este estudio. Por ello este trabajo refleja una realidad adecuada a una época concreta y a unas circunstancias particulares. Además, el propio método basado en intercambio asíncrono de información por email en lugar de por reuniones presenciales, en ocasiones, dificulta y prolonga los plazos establecidos a priori, siendo un reto para los coordinadores del estudio.
Creemos que en este estudio se subrayan tanto prácticas no deseables que se deben corregir en nuestras UCIP como otras que aún no están del todo implantadas, y cuya generalización puede ayudar a la mejora de la seguridad y calidad asistencial en los cuidados intensivos pediátricos en España. Este set podría ser una herramienta de calidad asistencial, ayudando a disminuir la variabilidad dentro de la práctica clínica en intensivos pediátricos en España y las consecuencias iatrogénicas de intervenciones innecesarias, así como promoviendo un uso adecuado y responsable de los recursos sanitarios y la búsqueda de cuidados eficientes y satisfactorios para nuestros pacientes y sus familiares.
FinanciaciónLa investigación no recibió beca o ayuda financiera alguna.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecemos la colaboración desinteresada de un gran número de compañeros intensivistas pediátricos miembros de los Grupos de Trabajo de la Sociedad Española de Cuidados Intensivos Pediátricos (SECIP). Especialmente queremos agradecer a algunos de ellos su especial implicación haciendo propuestas o evaluando RNH: María Teresa Alonso, Francisco José Cambra, Santiago Mencía, Raúl Borrego, José Luis de Unzueta, Alba Palacios, Alberto Salas, Julio Parrilla, Juan Carlos de Carlos, Sylvia Belda, Silvia Redondo, María José Solana, Rafael González, Mario Sánchez, Susana Reyes, Natalia Ramos, Artur Sharluyan, Mª Dolores Calvo, Reyes Fernández, José Luis López Prats, y a todo el grupo de trabajo de Seguridad de la SECIP.
Este trabajo fue presentado en el XXXV Congreso de la Sociedad Española de Cuidados Intensivos Pediátricos (SECIP) que se celebró del 17 al 21 de mayo de 2021 en forma virtual.