El hipotiroidismo congénito (HC) es la causa más frecuente de retraso mental prevenible en niños. El diagnóstico y el tratamiento precoces de esta enfermedad previenen la afectación en el desarrollo neurológico. En los últimos años se ha producido un aumento de su prevalencia, probablemente por el incremento de la supervivencia de los recién nacidos pretérminos1.
El diagnóstico de HC se realiza a partir de la detección de tirotropina (TSH) elevada en el cribado neonatal que se realiza entre las 24-72h de vida, utilizándose las pruebas de imagen para esclarecer la etiología (gammagrafía de Tc99 e I123) y, en algunos casos, ecografía cervical.
En grandes prematuros (<1.500g o <32 semanas) es frecuente la elevación tardía de la TSH, no pudiendo ser detectado el HC en las primeras 48h. Por tanto, en estos pacientes se aconseja repetir la prueba de cribado en las semanas posteriores, sin existir un protocolo uniforme en nuestro país. Existe un documento de consenso europeo que recomienda repetir la prueba de cribado a las 2 semanas de vida en recién nacidos pretérmino y de bajo peso al nacer2. Dicho protocolo está implantado en Andalucía desde 2011, realizándose además, una tercera prueba de cribado en los grandes prematuros en el momento del alta hospitalaria.
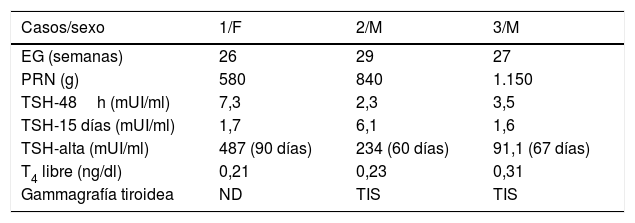
Se presentan 3 casos clínicos muy similares (tabla 1). Todos son grandes prematuros y presentaron valores normales de la TSH en el cribado neonatal realizado a las 48h y a las 2 semanas de vida. La elevación de la TSH y, por tanto, el inicio del tratamiento sustitutivo se realizó entre los 60 y 90 días de vida (cuando se fueron de alta). En todos los casos el valor de la T4 libre, estuvo muy por debajo de la normalidad. Los anticuerpos antitiroideos fueron negativos y en 2 de los casos, se apreció un tiroides in situ en la gammagrafía con Tc99.
Datos clínicos y bioquímicos de los recién nacidos grandes prematuros diagnosticados de hipotiroidismo congénito al alta hospitalaria a través del programa de cribado neonatal
| Casos/sexo | 1/F | 2/M | 3/M |
|---|---|---|---|
| EG (semanas) | 26 | 29 | 27 |
| PRN (g) | 580 | 840 | 1.150 |
| TSH-48h (mUI/ml) | 7,3 | 2,3 | 3,5 |
| TSH-15 días (mUI/ml) | 1,7 | 6,1 | 1,6 |
| TSH-alta (mUI/ml) | 487 (90 días) | 234 (60 días) | 91,1 (67 días) |
| T4 libre (ng/dl) | 0,21 | 0,23 | 0,31 |
| Gammagrafía tiroidea | ND | TIS | TIS |
EG: edad estacional; F: femenino; M: masculino; ND: no disponible; PRN: peso del recién nacido; TIS: tiroides in situ; TSH: tirotropina.
En los antecedentes neonatales no consta la administración de iodo ni de otros fármacos que pudieran haber interferido con el nivel o medición de la TSH.
Aunque por el tiempo transcurrido desde el nacimiento, no es posible determinar la persistencia del hipotiroidismo, en los 3 casos el diagnóstico fue tardío y cabe la posibilidad de afectación neurológica posterior.
El HC tiene una prevalencia aproximada de 1/2.240 recién nacidos, existiendo en pretérminos (1.000-1.500g) una elevación tardía de TSH en 1/295 casos y en 1/58 casos en menores de 1.000g3.
El HC en pretérminos tiene un origen multifactorial, incluyendo una inmadurez del sistema hipotálamo-hipofisario-tiroideo, descenso en la producción hepática de la globulina trasportadora de tiroxina, enfermedad no tiroidea asociada a complicaciones comúnmente presentadas en recién nacidos pretérminos (distrés respiratorio, hemorragia intraventricular y enterocolitis necrosante), fármacos que suprimen la producción de TSH (dopamina y corticoides) y reducida ingesta de yodo4.
Se ha demostrado que el retraso en la elevación de TSH ocurre entre la segunda y la sexta semana de vida3, y que está relacionado con el bajo peso, ser pequeño para la edad gestacional y/o gestación múltiple, Apgar menor a 5 en el minuto 5 y la duración de la presión positiva5.
Dada la evidencia del retraso en la elevación de la TSH en pretérminos hay algunos estudios que recomiendan repetir el cribado neonatal. Así, Woo et al. realizan el cribado entre el 2.° y 5.° día de vida, y repeticiones en la 2.ª semana, en la 6.ª y en la 10.ª, o cuando alcancen 1.500g3. Además, en mayores de 1.500g aconsejan repetirlo si permanecen críticamente enfermos. Actualmente no existe consenso sobre si el déficit de tiroxina puede afectar a la morbimortalidad en los casos con hipertirotropinemia transitoria6.
Las recomendaciones del Grupo de Trabajo de Tiroides de la Sociedad Española de Endocrinología Pediátrica del 2015 (www.seep.es) indican que en niños con menos de 1.500g, aparte de la prueba de cribado neonatal, debe analizarse la TSH en suero a los 15 días de vida y al alta hospitalaria. Sin embargo, como demostramos en nuestro caso, esto puede no ser suficiente, sobre todo si el alta hospitalaria es tardía.
Por lo expuesto, proponemos la realización de al menos 4 determinaciones de TSH en los pretérminos menores de 1.500g para la detección de HC: entre las 24-72h, a los 15 días, a la 6.ª semana y al alcanzar los 1.500g. Creemos que esta pauta debería realizarse idealmente en el contexto de los programas de cribado neonatal.