El recién nacido con indicadores de potencial evento hipóxico-isquémico perinatal precisa de una atención integral que detecte precozmente si necesita tratamiento con hipotermia y el control de los factores agravantes del daño cerebral en las primeras 6 h de vida.
Pacientes y métodosAplicación de un programa prospectivo de ámbito poblacional que ordena y sistematiza la atención durante las primeras 6 h de vida en los ≥ 35 semanas nacidos con indicadores de agresión hipóxico-isquémica perinatal. El programa involucra 12 hospitales (91.217 m2), 7 de nivel asistencial i-ii y 5 de nivel iii. Se establecen 4 protocolos: a) detección del recién nacido con potencial agresión hipóxico-isquémica; b) vigilancia de la repercusión neurológica y en otros órganos; c) control y tratamiento de complicaciones, y d) vigilancia y acciones durante el transporte.
ResultadosEntre junio del 2011 y junio del 2013, de 32.325 recién nacidos ≥ 35 semanas, 213 cumplieron criterios de potencial agresión hipóxico-isquémica perinatal (7,4 por 1.000). El 92% siguió la monitorización establecida en el programa; 33 recién nacidos tuvieron encefalopatía hipóxico-isquémica moderada-grave (1 por 1.000) y 31/33 (94%) recibieron tratamiento con hipotermia.
ConclusionesEl programa Atención integral al Recién nacido con Agresión Hipóxico-Isquémica Perinatal ha permitido ofrecer atención integral al recién nacido con indicadores de agresión hipóxico-isquémica perinatal. Se han controlado factores comórbidos agravantes de la lesión cerebral y se han detectado aquellos con encefalopatía hipóxico-isquémica moderada-grave, permitiendo iniciar la hipotermia dentro de las primeras 6 h de vida. Programas de ámbito poblacional son cruciales para disminuir la morbimortalidad asociada a la encefalopatía hipóxico-isquémica.
Newborns with perinatal indicators of a potential hypoxic-ischemic event require an integrated care in order to control the aggravating factors of brain damage, and the early identification of candidates for hypothermia treatment.
Patients and methodsThe application of a prospective, populational program that organizes and systematizes medical care during the first 6hours of life to all newborns over 35 weeks gestational age born with indicators of a perinatal hypoxic-ischemic insult. The program includes 12 hospitals (91,217 m2); two level i centers, five level ii centers, and five level iii hospitals. The program establishes four protocols: a) detection of the newborn with a potential hypoxic-ischemic insult, b) surveillance of the neurological repercussions and other organ involvement, c) control and treatment of complications, d) procedures and monitoring during transport.
ResultsFrom June 2011 to June 2013, 213 of 32325 newborns above 35 weeks gestational age met the criteria of a potential hypoxic-ischemic insult (7.4/1000), with 92% of them being cared for following the program specifications. Moderate-severe hypoxic-ischemic encephalopathy was diagnosed in 33 cases (1/1,000), and 31 out of the 33 received treatment with hypothermia (94%).
ConclusionsThe program for the Integrated Care of Newborns with Perinatal Hypoxic-Ischemic Insult has led to providing a comprehensive care to the newborns with a suspected perinatal hypoxic-ischemic insult. Aggravators of brain damage have been controlled, and cases of moderate-severe hypoxic-ischemic encephalopathy have been detected, allowing the start of hypothermia treatment within the first six hours of life. Populational programs are fundamental to reducing the mortality and morbidity of hypoxic-ischemic encephalopathy.
La existencia de un evento hipóxico-isquémico (asfixia perinatal) viene dado por la presencia de alteraciones en la frecuencia cardiaca o del pH fetal, o por el antecedente de un episodio centinela1. Cuando este evento tiene la magnitud potencial para causar daño tisular, el recién nacido (RN) presenta disfunción neurológica (encefalopatía hipóxico-isquémica) y/o disfunción-daño multiorgánico (enfermedad hipóxico-isquémica)2. La encefalopatía hipóxico-isquémica (EHI) es la principal causa en el mundo de muerte, morbilidad neurológica grave y convulsiones en el RN a término, y es responsable de aproximadamente un 20% de los casos de parálisis cerebral en la niñez3.
Actualmente, la hipotermia terapéutica es el tratamiento específico para disminuir la mobimortalidad asociada a la EHI. La máxima eficacia terapéutica se obtiene cuanto antes se inicie, dentro de las primeras 6 h de vida. Este estrecho marco temporal condiciona la necesidad de establecer una rápida y bien ordenada actuación dentro de unas pocas horas de oro. Esta actuación operativa debe establecer de forma precisa las acciones a realizar en cada una de las etapas asistenciales; desde el paritorio hasta el cuidado intensivo, la estabilización, la detección precisa de la gravedad de la EHI, el control de factores comórbidos que pueden agravar el daño cerebral y, en ocasiones, el traslado urgente del paciente a los centros de referencia que ofrecen una asistencia integral a estos RN incluyendo hipotermia4,5.
Con el fin de establecer una actuación ordenada dirigida a detectar precozmente aquellos RN con EHI que necesitarán tratamiento con hipotermia, corregir y evitar factores agravantes del daño cerebral en las primeras 6 h de vida, se ha desarrollado el programa de ámbito poblacional Atención integral al Recién nacido con Agresión Hipóxico-Isquémica Perinatal (ARAHIP), que involucra a 12 hospitales en el área de Castilla y León, y La Rioja. Presentamos el programa y referimos la experiencia de los 2 primeros años del mismo (junio del 2011 a junio del 2013).
MetodologíaPasos seguidos en la elaboración del programa- 1.
Desarrollo del borrador, elaboración del cuaderno de recogida de datos.
- 2.
Análisis de las posibilidades reales de la aplicación del programa por centro, designación de coordinadores.
- 3.
Visita a los centros; presentación del programa y entrega del material (programa, protocolos-pósteres resumen, vídeo docente de examen neurológico, cuaderno de recogida de datos).
- 4.
Seguimiento del desarrollo del programa una vez iniciado, dificultades, reunión entre coordinadores.
Hospitales participantes en el programa ARAHIP: a) Hospital Universitario de Burgos (centro coordinador); b) Hospital Universitario Río Hortega de Valladolid; c) Hospital Universitario de Salamanca; d) Hospital San Pedro de Logroño; e) Hospital Nuestra Señora de Sonsoles de Ávila; f) Hospital Universitario de León; g) Hospital General de Segovia; h) Hospital Santa Bárbara de Soria; i) Hospital General de Zamora; j) Hospital El Bierzo de Ponferrada; k) Hospital Santiago Apóstol de Miranda de Ebro, y l) Hospital Santos Reyes de Aranda de Duero.
El número de RN vivos ≥ 35 semanas que se atiende en el conjunto de estos hospitales es aproximadamente de 16.000 por año. En todos, los RN son atendidos al nacimiento por una matrona, con el apoyo del pediatra en el caso de anormalidad alrededor del mismo. En cuanto al nivel asistencial6, 2 centros son de nivel i, 5 de nivel ii y 5 de nivel iii. El programa involucró en total a 168 pediatras (66 de ellos residentes), que participaron en la atención al parto y en la asistencia neonatal.
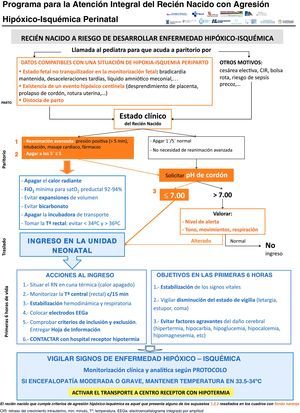
Vía clínica desarrollada en el programa (figs. 1-4)En el programa se incluye a todo RN ≥ 35 semanas y ≥ 1.800 g, susceptible de haber tenido una agresión hipóxico-isquémica perinatal (fig. 1). Esta se definió si cumplía al menos uno de los siguientes criterios: a) pH de cordón ≤ 7,00; b) Apgar a los 5 min ≤ 5, y c) necesidad de reanimación con intubación y/o masaje cardiaco o bien necesidad de presión positiva intermitente a los 5 min. Otros criterios de apoyo, pero no de cumplimiento obligado para incluir al RN en el programa, fueron: a) estado fetal no tranquilizador (bradicardia mantenida, desaceleraciones tardías o líquido amniótico meconial); b) existencia de un evento hipóxico centinela (desprendimiento de placenta, prolapso de cordón, rotura uterina, exanguinación del feto en la madre), y c) distocia de parto.
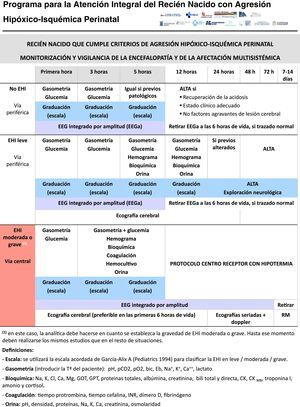
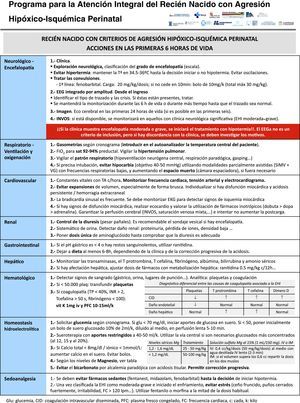
Todos los RN que cumplen los criterios de inclusión ingresan (fig. 2). El objetivo del ingreso es doble: 1) detectar precozmente la presencia de signos de EHI moderada o grave, y 2) controlar factores agravantes de la lesión cerebral o sus complicaciones (fig. 3). Para el primer objetivo, se llevan a cabo exploraciones neurológicas sistematizadas a la hora, 3 y 5 h de vida, y la gravedad de la EHI se establece de acuerdo a la escala García-Alix et al.7. Los centros que disponen de electroencefalograma integrado por amplitud inician la monitorización electrocortical inmediatamente tras el ingreso y esta se mantiene hasta al menos las 6 h de vida o hasta que el trazado se normaliza (voltaje normal, presencia de ciclos vigilia-sueño y ausencia de crisis). Si el RN presenta EHI moderada-grave en cualquiera de las exploraciones, se contacta con el hospital de referencia receptor para el traslado y el tratamiento con hipotermia. El área que abarca el programa no tiene desarrollado un transporte neonatal especializado, por lo se han establecido instrucciones específicas para el manejo de estos niños durante el traslado (fig. 4).
Para el segundo objetivo, el control de factores comórbidos (temperatura, hipoglucemia, hipocarbia, hipomagnesemia, etc.) con potencial para agravar la lesión cerebral se realiza mediante monitorización clínica y analítica (fig. 2). El manejo y el tratamiento específico de dichos factores comórbidos están estandarizados (fig. 3).
En el programa se solicita consentimiento informado a los padres para poder analizar la información clínica derivada del mismo y cuenta con la aprobación del Comité de Ética en Investigación del hospital coordinador.
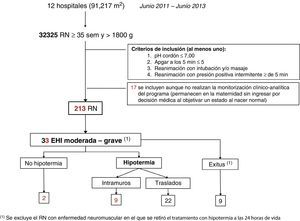
ResultadosEl programa poblacional ARAHIP abarca un área sanitaria amplia de 91.217 m2. Durante los 2 años de duración del programa hubo 32.325 partos de RN de ≥ 35 semanas y ≥ 1.800g.
En la figura 5 se detallan los RN incluidos en el programa ARAHIP y en la tabla 1 sus principales características. Nueve de los 12 centros realizaron gasometría de cordón de forma rutinaria en todos los partos. En los 3 restantes (7.636 RN), la gasometría se realizó a juicio del médico que atendió el parto, en la mayoría de los casos por depresión perinatal. Atendiendo a los 12 hospitales participantes, 213 RN vivos cumplieron criterios de agresión hipóxico-isquémica perinatal. Eso supone una incidencia total de 6,6 por mil (IC del 95%, 5,7-7,5), que excluidos los 3 hospitales sin pH rutinario, aumentaría ligeramente a 7,4 por 1.000 nacidos vivos (183/24.689; IC del 95%, 6,3-8,6). De los 213 RN con criterios, 64 presentaron EHI en las primeras 6 h de vida (2 por 1.000 nacidos vivos, IC del 95%, 1,5-2,5): 31 leve, 23 moderada y 10 grave. La incidencia de EHI moderada-grave fue de uno por 1.000 (IC del 95%, 0,7-1,4).
Características generales de los 213 recién nacidos incluidos en el programa
| Característica | Valor (N=213) |
|---|---|
| Edad gestacional, media±DE (semanas) | 39,1±1,7 |
| Peso al nacimiento, media±DE (g) | 3133±537 |
| Varón, n (%) | 114/211 (54) |
| Evento centinela, n (%) | 22/210 (10) |
| Parto eutócico, n (%) | 69/212 (33) |
| Parto instrumental, n (%) | 68/212 (32) |
| Cesárea, n (%) | 72/212 (34) |
| Apgar a los 5 min<5, n (%) | 40/210 (19) |
| Apgar a los 10 min<5, n (%) | 16/134 (12) |
| Líquido amniótico meconial, n (%) | 75/202 (37) |
| Reanimación profunda, n (%)a | 73/210 (35) |
| pH de cordón arterial ≤ 7, n (%) | 111/156 (71) |
| EHI moderada o grave en las primeras 6 h de vida, n (%) | 33/213 (15) |
| Tratamiento con hipotermia n (%) | 31/33 (94) |
| Tratamiento con hipotermia extramuros, n (%) | 22/31 (71) |
De los 33 RN con EHI moderada-grave, 31 fueron tratados con hipotermia (94%), no así en 2 por los siguientes motivos: en uno la graduación de la EHI no se realizó a tiempo y otro no se trasladó por inestabilidad secundaria a hipertensión pulmonar grave. Nueve (9/31, 29%) no se trasladaron porque nacieron en uno de los 2 centros con hipotermia. De los 22 que sí lo hicieron, 17 (77,3%) llegaron al hospital receptor antes de las 6 h de vida, con una mediana de 5 h (IQR 1 hora). En todos los RN, se inició hipotermia pasiva en su hospital de origen, siendo la media de la temperatura a la llegada de los niños trasladados al centro receptor de 33,1±1,2°C (rango 29-34,9°C). En los 5 RN que llegaron después de las 6 h al centro receptor, se mantuvo el tratamiento porque la hipotermia fue iniciada en su hospital de origen antes de las 6 h.
Diez niños (10/33, 30,3%) fallecieron durante el programa, 7/10 principalmente en relación con la gravedad de la EHI, y en los 3 restantes, uno tuvo, además de la EHI, una rotura visceral debida a un parto traumático, otro una cardiopatía congénita compleja y el último falleció debido a una enfermedad neuromuscular.
DiscusiónLa encefalopatía neonatal por agresión hipóxico-isquémica perinatal causa elevada morbimortalidad neonatal en el RN ≥ 35 semanas de gestación, y los que sobreviven al periodo neonatal tienen un alto riesgo de consecuencias graves y permanentes de por vida. El enfriamiento corporal total o selectivo de la cabeza ha demostrado ser una intervención terapéutica eficaz y segura para reducir la mortalidad y la discapacidad mayor en los supervivientes8. La máxima eficacia terapéutica se obtiene cuanto antes se inicie la hipotermia tras el nacimiento y siempre dentro de las primeras 6 h de vida.
Diversas condiciones dificultan la posibilidad de una asistencia adecuada en estas primeras horas y el inicio del tratamiento con hipotermia terapéutica en este estrecho marco temporal. Entre estas destacan: a) la mayoría de los neonatos que desarrollan EHI nacen en hospitales sin unidades de cuidados intensivos neonatales o sin programas establecidos de hipotermia; b) la identificación de la gravedad de la EHI en estas primeras horas de vida no es fácil y exige experiencia y entrenamiento clínico; c) es preciso vigilar ciertas condiciones comórbidas que pueden agravar la lesión cerebral durante estas primeras horas, y d) en caso de necesidad de transporte a un centro con programa de hipotermia, este debe ser realizado de forma urgente y bajo un estricto control.
Es por ello que se ha reclamado la necesidad de establecer una rápida y bien ordenada actuación dentro de unas pocas horas de oro4,5,9. Para conseguir esto, es necesario desarrollar programas que involucren la actuación conjunta entre las unidades de neonatología de nivel i-ii y los centros coordinadores de emergencias médicas (equipos de transporte) con las unidades de nivel iii, que ofrecen una asistencia integral, incluyendo hipotermia, al RN con EHI10–14. Esta actuación conjunta de diferentes niveles asistenciales junto con los servicios de transporte se ha denominado «código hipotermia»4,9,15.
El programa ARAHIP fue diseñado específicamente para asegurar este «código hipotermia» y, mediante el mismo, ordenar y sistematizar de una forma homogénea la atención del RN con agresión hipóxico-isquémica perinatal. El programa busca, sobre todo, ofrecer y asegurar la atención que necesitan estos RN, y reducir los retrasos en iniciar el tratamiento con hipotermia. Una de sus fortalezas es que involucra un amplia área sanitaria (91.000 m2 aproximadamente) y a 12 hospitales, con unidades de neonatología de diverso nivel asistencial.
Aunque existen recomendaciones y programas específicamente en el tratamiento con hipotermia5,16-19, no resulta fácil encontrar protocolos o vías clínicas que ordenen todo el proceso asistencial del RN en riesgo de presentar EHI antes del inicio de la hipotermia terapéutica10,20. Si en la práctica clínica el tratamiento con hipotermia exige rigor para optimizar su éxito fuera de ensayos clínicos21, este rigor también es necesario en la vigilancia previa y en la selección adecuada de los candidatos a recibir dicho tratamiento10,22. En nuestro país, se han desarrollado protocolos de ámbito hospitalario para la atención del RN durante el tratamiento en hipotermia23,24, pero hasta dónde nosotros sabemos, programas similares al ARAHIP, solo existe el programa Hipocat en Cataluña. No obstante, el programa ARAHIP ofrece además una vía clínica específica para la atención, selección e identificación precoz del RN con agresión hipóxico-isquémica desde el nacimiento en una amplia área de población.
La incidencia de uno por 1.000 RN vivos detectada en el programa es prácticamente el doble que la reportada en 2 centros terciarios de nuestro entorno, uno en Madrid y otro en Barcelona24,25. Nuestro programa ha utilizado la misma definición y graduación operativa de la EHI que dichos centros, pero nuestra incidencia es poblacional y no responde, por lo tanto, a centros únicos de nivel iii, sino que tiene la virtud de incluir centros de diferentes niveles asistenciales y hospitales heterogéneos, como ilustra el hecho de que solo un centro dispone de neonatólogo las 24 h del día. Por otro lado, aunque solo en un caso no se identificó correctamente la gravedad de la encefalopatía dentro del periodo ventana, es muy posible que si no hubiera existido la vigilancia del programa, este número hubiera sido mayor. Este hecho alerta sobre la necesidad de establecer programas de vigilancia con formación del profesional que atiende el parto para reconocer la EHI y la posibilidad del tratamiento con hipotermia terapéutica9,10,22. Si queremos ofrecer programas de alta calidad asistencial atendidos por equipos humanos expertos y con los recursos tecnológicos adecuados, es preciso concentrar los recursos y racionalizar el desarrollo de los programas de hipotermia, lo que obliga a la centralización de pacientes y programas en los centros terciarios de cada área geográfica4. El programa ARAHIP no ha recibido ningún soporte institucional específico y ha surgido exclusivamente de la colaboración y el acuerdo de los profesionales que atienden a estos niños.
Otro de los pilares del programa ha sido el control de los factores agravantes y de las complicaciones asociadas a la agresión hipóxico-isquémica durante las primeras 6 h tras el parto26-29. Aunque el programa no contempla el manejo del neonato durante el periodo de hipotermia terapéutica, este es muy similar en los 2 centros que ofrecen esta terapia.
Una de las limitaciones del programa ARAHIP es la no disponibilidad de un transporte especializado, si bien el propio programa ha permitido limitar las consecuencias de este déficit. Uno de los principales obstáculos para el éxito terapéutico es la llegada al hospital receptor sin hipotermia y fuera del periodo ventana16. Los RN del programa ARAHIP llegaron al centro receptor con una mediana de 5 h y el 91% con una temperatura de alrededor 34°C, lo que traduce en cierta medida el éxito del programa. Sin embargo, aunque la mediana de la temperatura a la llegada al hospital receptor fue de 33,1°C, en el 50% esta fue inferior a 33°C. Aunque el sobreenfriamiento fue discreto, este puede ocurrir con la hipotermia pasiva durante el transporte30, y nuestros datos son acordes con lo referido en regiones de extensión similar en otros países11,31. Muchas de estas regiones cuentan con transporte especializado, además de equipos de enfriamiento servocontrolado para el transporte, sistema preferible para mantener la temperatura estable32. En nuestro país, comunidades como Madrid o Cataluña disponen de equipos entrenados y con protocolos de manejo del RN con EHI durante el transporte. El programa ARAHIP, a través de la vigilancia sistemática de todo RN con riesgo de EHI y la aplicación de recomendaciones protocolizadas para el traslado, ha permitido una alta tasa de tratamiento con hipotermia en el periodo ventana, iniciándose en el hospital emisor y manteniéndose durante el traslado17,18. La excelente comunicación entre los centros emisores y receptores, con apoyo a los equipos de transporte, ha sido clave para estos resultados. También es posible que haya desempeñado un papel importante el hecho de que el RN es trasladado en ocasiones por un neonatólogo procedente del hospital emisor.
En resumen, el programa ARAHIP ha permitido ofrecer atención integral al RN con posible agresión hipóxico-isquémica perinatal en las primeras horas de vida a través de un vía clínica que incluye protocolos específicos con el fin de identificar precozmente a aquellos con EHI, controlar los factores agravantes de la lesión cerebral, el traslado urgente a centro con programa de hipotermia terapéutica y el inicio de la misma en el marco temporal de las primeras 6 h de vida. El incremento de la experiencia entre los profesionales que atienden a estos niños, con extensión a la mayor parte de centros sanitarios posible, no hace sino aumentar las garantías de ofrecer el mejor cuidado a estos pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A la Dra. Amaia Cilla, por sus aportaciones en la redacción del manuscrito.
A los residentes de pediatría y enfermeras de las unidades neonatales, por su implicación activa en la consecución del programa.
- –
Hospital Universitario de Burgos: María Miranda, Carmen Bustamante, Susana Schuffelmann, Cristina de Frutos y Joaquín Suárez.
- –
Hospital Santa Bárbara de Soria: Ruth Romero y Ana Peña
- –
Hospital General de Segovia: Santiago Calleja.
- –
Hospital Nuestra Señora de Sonsoles de Ávila: Felipe Rubio, Ana María Jiménez, Manuel Felipe Marrero, Antonio Javier Martín y Sara Rupérez.
- –
Hospital Universitario de León: Daniel Mata, Maria Fernández y Lara García.
- –
Hospital Universitario de Salamanca: Ana Belén Remesal y Rubén García.
- –
Hospital General de Zamora: Victor Manuel Marugán.
- –
Hospital El Bierzo de Ponferrada: Rosario Velasco.
- –
Hospital Universitario Río Hortega de Valladolid: Sara Marín, Mar Montejo, Carla Escribano, Raquel Izquierdo, Elena Infante y María Samaniego.
- –
Hospital Santiago Apóstol de Miranda de Ebro: Ana Vereas.
- –
Hospital San Pedro de Logroño: María Beatriz Fernández y María Yolanda Ruiz.
El Grupo ARAHIP se presenta en el anexo.
Este trabajo ha sido parcialmente presentado en las siguientes reuniones: XXIV Congreso de Neonatología y Medicina Perinatal de la Sociedad Española de Neonatología. Octubre del 2013. Barcelona. 53rd Annual Meeting of the European Society for Paediatric Research. Octubre del 2013. Oporto. XXIII Congreso de Neonatología y Medicina Perinatal de la Sociedad Española de Neonatología. Octubre del 2011. Oviedo. I Reunión entre Neonatólogos de Castilla y León. Noviembre del 2011. Tordesillas. Reunión Primavera de la SCCALP. Abril del 2011. Zamora.