Analizar las recomendaciones internacionales y europeas de reanimación cardiopulmonar (RCP) pediátrica del 2020, resaltar los cambios más importantes y plantear líneas de desarrollo en España.
MétodosAnálisis crítico de las recomendaciones de RCP pediátrica del European Resuscitation Council.
ResultadosLos cambios más relevantes en las recomendaciones de RCP del año 2020 son: en la RCP básica, la posibilidad de activar el sistema de emergencias tras realizar las 5 ventilaciones de rescate con el teléfono móvil en altavoz, y en la RCP avanzada, la ventilación con bolsa entre 2 reanimadores si es posible, la administración de adrenalina en cuanto se canaliza un acceso vascular en los ritmos no desfibrilables, el aumento de la frecuencia respiratoria en los niños intubados entre 10 y 25rpm de acuerdo a su edad y la importancia de controlar la calidad y coordinación de la RCP. En la formación en RCP se destaca la importancia de la formación de las habilidades no técnicas como el trabajo en equipo, liderazgo y la comunicación, y el entrenamiento frecuente para reforzar y mantener las competencias.
ConclusionesEs esencial que la formación en RCP pediátrica en España siga las mismas recomendaciones y se realice con una metodología común, adaptada a las características de la atención sanitaria y las necesidades de los alumnos. El Grupo Español de Reanimación Cardiopulmonar Pediátrica y Neonatal debe coordinar este proceso, pero es esencial la participación activa de todos los pediatras y profesionales sanitarios que atienden a los niños.
To analyse the 2020 international and European recommendations for paediatric cardiopulmonary resuscitation (CPR), highlight the most important changes and propose lines of development in Spain.
MethodsCritical analysis of the paediatric cardiopulmonary resuscitation recommendations of the European Resuscitation Council.
ResultsThe most relevant changes in the CPR recommendations for 2020 are in basic CPR the possibility of activating the emergency system after performing the five rescue ventilations with the mobile phone on loudspeaker, and in advanced CPR, bag ventilation between two rescuers if possible, the administration of epinephrine as soon as a vascular access is obtained, the increase in the respiratory rate in intubated children between 10 and 25bpm according to their age and the importance of controlling the quality and coordination of CPR. In CPR training, the importance of training non-technical skills such as teamwork, leadership and communication and frequent training to reinforce and maintain competencies is highlighted.
ConclusionsIt is essential that training in paediatric CPR in Spain follows the same recommendations and is carried out with a common methodology, adapted to the characteristics of health care and the needs of the students. The Spanish Paediatric and Neonatal Cardiopulmonary Resuscitation Group should coordinate this process, but the active participation of all paediatricians and health professionals who care for children is also essential.
La parada cardiaca (PC) sigue siendo una causa importante de mortalidad y de secuelas, fundamentalmente neurológicas, en los niños, aunque en las últimas décadas los resultados de la reanimación cardiopulmonar (RCP) han mejorado significativamente1,2. La formación y el entrenamiento en RCP del personal sanitario y de la población general es uno de los factores esenciales para aumentar la supervivencia libre de secuelas de los niños que sufren una PC.
El objetivo de este artículo es analizar las principales recomendaciones internacionales y europeas de RCP pediátrica de 20203,4 destacando los cambios relevantes con respecto a las del 20155,6 y difundirlas a los pediatras españoles y a la sociedad, recordando que las recomendaciones españolas de RCP pediátrica son una adaptación de las del Consejo Europeo de Resucitación (ERC)7,8.
Proceso de revisión de las recomendacionesEl Consejo Internacional de Resucitación (ILCOR) publica cada 5 años las guías de consenso en la ciencia y de tratamiento (CoSTR). A partir del año 2015 se cambió el sistema de trabajo y en vez de realizar una revisión cada 5 años, se pasó a un proceso continuo de revisiones de temas concretos, realizando a los 5 años una síntesis de las revisiones y la publicación de nuevas recomendaciones. A finales del año 2020 se publicaron las primeras recomendaciones ILCOR realizadas con esta metodología3 y posteriormente, basándose en ellas, el ERC4 y la Asociación Americana del Corazón (AHA)9 han realizado sus recomendaciones específicas de RCP. Se recomienda la lectura del texto completo de estas recomendaciones4.
Prevención de la parada cardiaca4Las recomendaciones de RCP del Grupo Pediátrico del ERC publicadas en el año 2021 han variado la orientación con respecto a las anteriores, poniendo más énfasis en el manejo clínico de algunas de las principales situaciones clínicas con riesgo de PC (insuficiencia respiratoria, estatus asmático, anafilaxia, shock, estatus epiléptico, alteraciones hidroelectrolíticas, hipertermia) que en el manejo de la PC propiamente dicha4. Esta revisión del tratamiento de procesos urgentes no está recogida en el consenso de la ciencia del ILCOR 20203 y no incluye cambios importantes con respecto a las recomendaciones previas:
- •
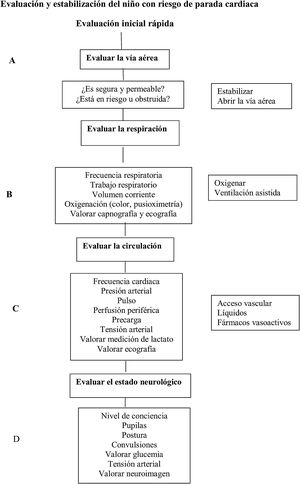
Actuación en niño con riesgo de PC. Se recomienda la utilización del triángulo de evaluación pediátrico o una herramienta similar para la evaluación inicial, y seguir un esquema ordenado de valoración e intervención, de acuerdo con la secuencia ABCDE: A (vía aérea), B (respiración), C (circulación), D (disfunción neurológica), E (exposición) y realizar reevaluaciones frecuentes (fig. 1).
- •
Shock séptico. No se recomienda administrar una expansión con líquidos en los niños con enfermedad febril que no presenten shock. Solamente se recomienda expandir cuando exista hipovolemia absoluta o relativa (shock séptico o shock anafiláctico). Se recomienda administrar bolos de cristaloides o coloides (10 a 20ml/kg) con la evaluación posterior, pudiendo precisar hasta 40-60ml/kg en una hora, salvo que se desarrollen signos de sobrecarga de líquidos. La selección de un inotrópico o vasopresor debe adaptarse a la fisiopatología de cada paciente y ajustarse a la respuesta clínica. Se puede considerar la administración de corticosteroides, a dosis de estrés, en niños con shock séptico que no responden a líquidos y fármacos vasoactivos.
- •
Expansión en el shock hemorrágico tras un traumatismo. Aunque no hay evidencias en niños, se sugiere utilizar una expansión con un volumen reducido y controlado en lugar de volúmenes elevados de cristaloides.
- •
Bradicardia (frecuencia cardiaca inferior a 60lpm). Si hay bradicardia con buena perfusión periférica, se puede valorar la administración de atropina. Si un niño tiene una FC<60lpm con mala perfusión, se debe asegurar la vía aérea y la ventilación, y si no mejora, iniciar compresiones torácicas y administrar adrenalina. El marcapasos transcutáneo estaría indicado en la bradicardia secundaria a bloqueo cardiaco completo o disfunción del nódulo sinusal, pero no es efectivo en la asistolia.
Las recomendaciones europeas de RCP básica en niños mantienen el orden ABC (vía aérea, respiración y compresiones torácicas) en la secuencia de las maniobras4. Los cambios fundamentales son:
- •
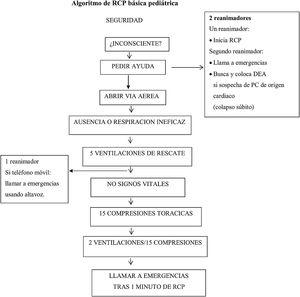
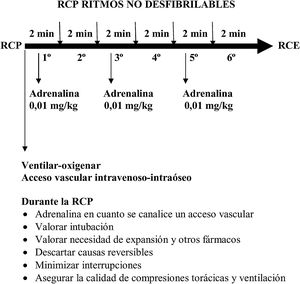
Activación del sistema de emergencias4. En las recomendaciones del 2015 tras las 5 insuflaciones de rescate se procedía a la comprobación de signos vitales y/o pulso arterial central5,6. En las recomendaciones europeas del 2020 tras 5 insuflaciones de rescate, si solo hay un reanimador y dispone de teléfono con llamada con manos libres, se recomienda poner el teléfono móvil en altavoz y llamar para pedir ayuda al sistema de emergencias médicas (SEM) mientras se continúa con la RCP (fig. 2). Si no tiene teléfono móvil se realizará la RCP durante un minuto, y en ese momento, se activará el aviso al SEM. Solamente en el caso en que el reanimador observe que el niño presenta una pérdida brusca de consciencia y sospeche que es de origen cardiaco, debe llamar primero al SEM, y a continuación empezar la reanimación, porque puede que el niño necesite una desfibrilación. Si hay más de un reanimador, uno de ellos debe iniciar inmediatamente la RCP, mientras que el otro busca la ayuda (fig. 2).
- •
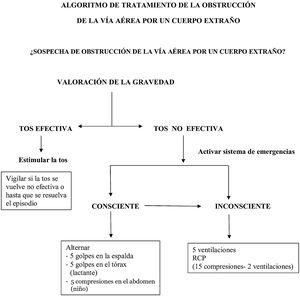
Valoración de la respiración. Se sugiere que la población general pueda valorar la existencia de respiración solo por la existencia o no de movimientos respiratorios (figs. 3 y 4).
- •
Comprobación de la eficacia de la RCP. Para disminuir al máximo el tiempo sin reanimación se sugiere no interrumpir la RCP salvo que existan signos claros de circulación (movimientos, tos) (figs. 5 y 6).
- •
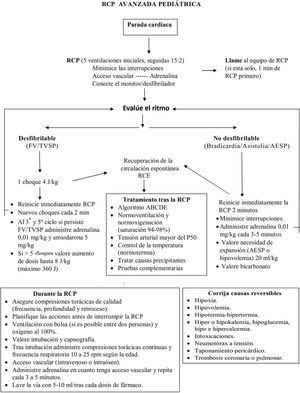
Durante la RCP avanzada se debe seguir la misma secuencia ABC que en la RCP básica.
- •
Trabajo en equipo. Se hace especial hincapié en la necesidad de establecer un trabajo en equipo eficiente que posibilite la realización de varias maniobras de manera simultánea y reduzca las interrupciones de las compresiones torácicas y de la ventilación.
- •
Vía aérea y ventilación. Se recomienda que, si es posible, se realice la apertura manual de la vía área y la ventilación con bolsa entre 2 reanimadores para asegurar una ventilación adecuada. Si se realiza intubación con tubo endotraqueal con balón, se recomienda mantener una presión del manguito menor de 20 a 25cmH2O.
- •
Frecuencia respiratoria. Si el paciente no tiene la vía aérea aislada (no intubado) se sigue recomendando realizar la ventilación coordinada con las compresiones torácicas (2 ventilaciones por cada 15 compresiones torácicas). Tras la intubación endotraqueal se sigue recomendando no coordinar la ventilación con las compresiones torácicas, pero aumentar la frecuencia respiratoria de acuerdo con la mínima normal para su edad: <1 año 25rpm, 1-8 años 20rpm, 8-12 años 15rpm y >12 años 10rpm. La ventilación durante la RCP se hará con una concentración de oxígeno del 100%. Si el paciente estaba conectado previamente a ventilación mecánica, se permite la posibilidad de mantener la ventilación con el respirador en modo controlado por volumen, con la sensibilidad de flujo o presión y los límites de alarmas desactivados.
- •
Adrenalina. La modificación más significativa es la recomendación de administrar adrenalina (misma dosis de 0,01mg/kg en dilución 1:10.000) tan pronto como sea posible, es decir, en cuanto se disponga de un acceso vascular, sin esperar a realizar 3min de compresiones torácicas y ventilaciones en los ritmos no desfibrilables.
- •
Bradicardia grave. Se resalta la necesidad de tratamiento de la bradicardia grave cuando los signos vitales estén ausentes, aunque se logre palpar pulso.
- •
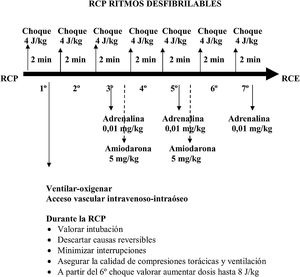
Desfibrilación. Se mantiene la recomendación de iniciar la descarga con una dosis de energía de 4J/kg, estableciéndose la posibilidad de aumentar la dosis hasta 8J/kg en arritmias refractarias a más de 5 descargas, sin superar la dosis recomendada para adultos. La desfibrilación se realizará preferentemente con parches autoadhesivos, y si se usan palas, se hará con almohadillas con gel conductor, y la carga de las palas se realizará una vez que las mismas estén sobre las almohadillas y en contacto con el tórax del paciente, a diferencia de las recomendaciones anteriores en las que se aconsejaba que la carga se hiciera fuera del paciente para reducir la interrupción de las compresiones torácicas. No se explica la razón de este cambio.
- •
Tratamiento farmacológico de los ritmos desfibrilables. Se mantienen las recomendaciones del 2015, con la administración de adrenalina y amiodarona (dosis 5mg/kg hasta un máximo de 300mg en la primera dosis y 150mg en la segunda) tras el tercer y quinto choques. Se puede sustituir la amiodarona por lidocaína (dosis 1mg/kg). Tras el 5.° choque, la adrenalina se administrará cada 3-5min.
- •
Calidad de la RCP. No se recomienda utilizar la capnografía para valorar la calidad de las compresiones torácicas, pero sí para la comprobación de la intubación y la identificación precoz de la RCE. No se establece un valor objetivo de tensión arterial invasiva durante la RCP.
- •
Ecografía. La ecografía a pie de cama puede ser útil para el diagnóstico de las causas reversibles de PC, pero su uso no debe entorpecer las maniobras de RCP y debe limitarse a reanimadores con gran experiencia en esta técnica.
- •
Las dosis de los fármacos utilizados en la RCP pediátrica vienen resumidas en la tabla 1.
Tabla 1.Fármacos utilizados en la RCP pediátrica
Fármaco Dosis Preparación Vía Indicación Adrenalina 0,01mg/kgMáx: 1mg Diluido con SSF (1+9): 0,1ml/kgIT: 0,1mg/kg, sin diluir IV, IO, ITen bolo PC Adenosina 1.° 0,2mg/kgMáx: 6mg2.° 0,4mg/kgMáx: 12mg Lavar rápido después con 5-10ml de SSF IV, IO en bolo TSV Amiodarona 5mg/kgMáx: 300mg Puro IV, IOEn bolo en la PCLento en el resto FV o TVSP refractariasTSV o TV Atropina 0,02mg/kgMáx: 1mg 0,2ml/kg IV, IOEn bolo Bradicardia vagal Bicarbonato 1mEq/kgMáx: 50mEq Diluido al medio con SSF: 2ml/kg IV, IOEn bolo PC refractaria Calcio 0,2mEq/kg =Máx: 10mEq Gluconato cálcico al 10% 0,4ml/kgCloruro cálcico al 10% 0,2ml/kg, diluir al medio IV, IO lento Hipocalcemia, hiperpotasemia, hipermagnesemiaIntoxicación por bloqueantes del calcio Glucosa 0,2-0,4g/kg Glucosa al 10%: 2-4 ml/kg IV, IOEn bolo Hipoglucemia documentada Lidocaína 1mg/kgMáx: 100mg Sin diluir IV, IOEn bolo FV o TVSP refractarias Líquidos 20ml/kg SSF IV, IORápido AESPHipovolemia Magnesio 50mg/kg Sin diluir IV, IOEn bolo TV polimorfaen «torsades de pointes» AESP: actividad eléctrica sin pulso; FV: fibrilación ventricular; IO: intraósea; IT: intratraqueal; IV: intravenoso; Máx: máximo por dosis; PC: parada cardiaca; RCP: reanimación cardiopulmonar; SSF: suero fisiológico; TSV: taquicardia supraventricular; TVSP: taquicardia ventricular sin pulso.
- •
Para establecer las prioridades de actuación y facilitar la evaluación continua se recomienda seguir la secuencia ABCD.
- •
Objetivos de oxigenación. Los niños que han sufrido una PC de corta duración y recuperan inmediatamente el estado de conciencia y la respiración espontánea deben recibir oxigenoterapia para conseguir una saturación SpO2 superior al 94%. En los pacientes intubados, tras la RCE se debe administrar una FiO2 del 100% hasta que la SaO2 o la PaO2 puedan medirse de manera fiable, preferiblemente con gasometría arterial. A partir de entonces, se debe adecuar la FiO2 para lograr una SaO2 entre el 94-98% y una PaO2 entre 75 y 100mmHg. Se deben evitar tanto la hipoxemia (PaO2<60mmHg) como la hiperoxemia. En los pacientes intoxicados por inhalación de monóxido de carbono o con anemia grave, la SpO2 es poco fiable y en ellos se recomienda utilizar FiO2 más elevadas y controles arteriales más frecuentes.
- •
Objetivos de ventilación. Se recomienda utilizar como parámetros iniciales de ventilación, una frecuencia respiratoria y volúmenes corrientes normales para la edad del paciente utilizando una estrategia de ventilación de protección pulmonar. Se deben ajustar los parámetros ventilatorios para conseguir una PaCO2 arterial inicial normal (35-45mmHg). Posteriormente la ventilación mecánica puede ajustarse con capnografía siempre que se confirme de forma periódica su correlación con la PaCO2. En los niños con enfermedad pulmonar crónica o con cardiopatías congénitas con fisiología de corazón univentricular, el objetivo debe ser restaurar los valores previos de PaCO2. Los pacientes sometidos a hipotermia controlada que puede provocar hipocapnia y aquellos con control de la ventilación por hipertensión intracraneal necesitan un control frecuente de la PaCO2.
- •
Tensión arterial. Se recomienda monitorizar la TA de forma invasiva continua para conseguir una tensión arterial sistólica igual o superior al percentil 50 para su edad. La administración de líquidos y las dosis de fármacos inotrópicos o vasopresores deben ser las mínimas necesarias para conseguir este objetivo.
- •
Protección neurológica. Se recomienda que, en los pacientes que permanecen en coma tras recuperar la circulación espontánea, se realice un control activo de la temperatura para mantener una temperatura central igual o menor de 37,5°C.
- •
Pronóstico. Aunque varios factores se asocian con la evolución a largo plazo de una PC, no se puede utilizar uno solo de forma aislada para establecer el pronóstico. Se recomienda utilizar múltiples variables de forma integrada, incluidos los marcadores biológicos y la neuroimagen.
- •
Planificación anticipada de la atención y toma compartida de decisiones. Aunque la PC es un evento brusco, en muchos casos es posible predecir el riesgo, por lo que se recomienda que los profesionales faciliten la planificación anticipada de los cuidados, con información transparente y respeto a la autonomía del paciente y sus representantes, integrando las decisiones sobre la RCP (iniciarla o no en caso de PC) con el resto de las decisiones terapéuticas. Para ello, es preciso que los profesionales mejoren su formación en comunicación, consideren los valores y preferencias de los pacientes y sus familias, los involucren en el proceso de toma compartida de las decisiones y, llegado el caso, apliquen protocolos de adecuación del tratamiento con cuidados paliativos y apoyo psicológico.
- •
Criterios de inicio y retirada de la RCP. Se recomienda considerar la RCP como un tratamiento basado en criterios. Algunos criterios son inequívocos, como el riesgo para el reanimador, la presencia de signos evidentes de muerte o el acuerdo previo de no iniciar la RCP. Otros son orientativos, como la asistolia persistente tras 20min de RCP avanzada en ausencia de una causa reversible, la PC no presenciada con ritmo inicial no desfibrilable asociada a muy mal pronóstico de recuperación, o la existencia de evidencias de que la RCP no sería acorde con los valores y preferencias del paciente. En cualquier caso, se deben documentar de forma clara los motivos para no iniciar, no prolongar o finalizar la RCP.
- •
Ética de la investigación. Se reconoce la necesidad de obtener pruebas científicas para mejorar los resultados de la PC. Este objetivo supone adaptar los métodos de consentimiento, la revisión por los comités de ética de la investigación y las guías de buena práctica clínica, e involucrar a los ciudadanos y las instituciones en el diseño, financiación, realización y difusión de las investigaciones.
- •
La formación y el entrenamiento para atender una PC es esencial para mejorar el pronóstico. Por ello, las recomendaciones insisten en intentar conseguir una mejor eficiencia educativa, con programas formativos adaptados a los grupos diana, que incorporen innovaciones docentes y se realicen de forma repetitiva.
- •
Formación de los profesionales que trabajan con niños. Se recomienda el diseño de cursos impartidos por instructores expertos con material específico (maniquíes clásicos de RCP, dispositivos de medición de la calidad, simuladores avanzados, sistemas de realidad virtual/aumentada, etc.) y con entrenamiento de las habilidades no técnicas como trabajo en equipo, liderazgo y comunicación. Se recomienda realizar cursos de refresco y actualización frecuentes. En cuanto al formato y contenidos de los cursos, se recomienda limitar las exposiciones teóricas presenciales, utilizando plataformas de teleformación (autónoma o guiada por instructores) y el estudio previo a las actividades prácticas presenciales realizadas con simulaciones seguidas de sesiones de discusión interactiva.
- •
Formación de los adultos. Todo ciudadano debe aprender a activar la cadena de supervivencia e iniciar la RCP básica. La formación debe incluir la RCP pediátrica y la actuación ante una obstrucción de la vía aérea por cuerpo extraño (OVACE). Los cursos deben ser impartidos por instructores con experiencia en la enseñanza a legos con una metodología adaptada a sus necesidades y realizar sesiones de refuerzo al menos una vez al año.
- •
Formación de los niños. El ERC ha puesto en marcha la iniciativa «Los niños salvan vidas», para tratar de conseguir que todos los niños aprendan a activar la cadena de supervivencia e iniciar la RCP. Los contenidos deben adaptarse a la edad y desarrollo físico y psíquico de los niños. La formación debe incluirse en el plan de estudios escolar, siendo los profesores los que la impartan, tras recibir formación en RCP básica, con material diseñado específicamente para esta actividad. El objetivo final es que los adultos del futuro sepan actuar adecuadamente cuando sean testigos de una PC para mejorar la supervivencia libre de secuelas neurológicas.
Las recomendaciones de RCP pediátrica y neonatal de 2020, tanto las internacionales del ILCOR como las europeas del ERC, no incluyen grandes cambios en los pasos o técnicas de la reanimación. En la RCP pediátrica los más importantes son la administración precoz de la adrenalina en cuanto se consiga un acceso vascular y el aumento de la frecuencia respiratoria durante la RCP en niños una vez intubado de acuerdo con la edad entre 10 y 25rpm. Es necesario recordar también las adaptaciones de la RCP en tiempos de pandemia COVID1913.
Las recomendaciones subrayan cada vez más la importancia del control de la calidad de la RCP y la formación de los reanimadores en las habilidades no técnicas como dirección, comunicación y trabajo en equipo.
Nuestro trabajo para mejorar los resultados de la RCP en niños debe abordar todos los ámbitos, empezando con la formación de la población general en la prevención de la PC y las técnicas de RCP pediátrica, y la formación de los niños en RCP, en la que los pediatras debemos jugar un papel esencial en colaboración con los profesionales de la educación.
A nivel asistencial es esencial nuestra participación en la creación de planes de prevención y atención a la PC en niños y de formación del personal sanitario en RCP Pediátrica adaptados a las características de cada centro. Se recomienda la implantación de escalas de valoración del riesgo de PC y la creación de equipos de respuesta rápida.
En la formación se deben planificar en cada centro cursos de formación en RCP estructurados que alcancen a todos los profesionales, con niveles diferentes (básico, intermedio y avanzado) según su actividad. El Grupo Español de RCPPyN recomienda incluir en la formación teórica previa al curso de RCP avanzada y RCP intermedia no sólo el reconocimiento y evaluación del riesgo sino el tratamiento de las situaciones con riesgo de parada más frecuentes. Pero además es muy importante desarrollar un sistema de entrenamiento continuado mediante sesiones prácticas cortas y simulacros en los que se refuerce la evaluación de la calidad de la RCP y la coordinación y el trabajo en equipo.
La enseñanza de recomendaciones homogéneas de RCP facilita mucho el aprendizaje y la mejora en los resultados de la RCP disminuyendo los errores. Por esos motivos, es muy importante que toda la formación en RCP pediátrica en España siga las mismas recomendaciones y con una metodología común, adaptada a las características de la atención sanitaria y las necesidades de los alumnos en nuestro país. La misión fundamental del Grupo Español de Reanimación Cardiopulmonar Pediátrica y Neonatal debe ser la de coordinar este proceso14 y, además, es esencial la participación activa de todos los pediatras y profesionales sanitarios que atienden a los niños.
- -
Jesús López-Herce. Servicio de Cuidados Intensivos Pediátricos. Hospital General Universitario Gregorio Marañón de Madrid. Instituto de Investigación Sanitaria del Hospital Gregorio Marañón. Facultad de Medicina. Universidad Complutense de Madrid. Grupo Español de Reanimación Cardiopulmonar Pediátrica y Neonatal. Red de Salud Materno-Infantil (SAMID II). RETICS financiada por el PN I+D+i 2013-2016, ISCIII- Subdirección General de Evaluación y Fomento de la Investigación y el Fondo Europeo de Desarrollo Regional (FEDER) Ref: RD16/0022/0007. Grupo Español de Reanimación Cardiopulmonar Pediátrica y Neonatal.
- -
Ignacio Manrique. Instituto Valenciano de Pediatría. Grupo Español de Reanimación Cardiopulmonar Pediátrica y Neonatal.
- -
Custodio Calvo. Grupo Español de Reanimación Cardiopulmonar Pediátrica y Neonatal.
- -
Antonio Rodríguez. Área de Pediatría, Servicio de Críticos, Intermedios y Urgencias Pediátricas. Hospital Clínico Universitario de Santiago de Compostela. Grupo de Investigación CLINURSID, Departamento de Enfermería, Universidad de Santiago de Compostela. Instituto de Investigación de Santiago (IDIS). Red de Salud Materno-Infantil (SAMID II). RETICS financiada por el PN I+D+i 2013-2016, ISCIII- Subdirección General de Evaluación y Fomento de la Investigación y el Fondo Europeo de Desarrollo Regional (FEDER) Ref: RD16/0022/0007. Grupo Español de Reanimación Cardiopulmonar Pediátrica y Neonatal.
- -
Ángel Carrillo. Grupo Español de Reanimación Cardiopulmonar Pediátrica y Neonatal.
- -
Valero Sebastián. Centro de Salud Fuente de San Luis. Valencia. Grupo Español de Reanimación Cardiopulmonar Pediátrica y Neonatal
- -
Jimena del Castillo. Servicio de Cuidados Intensivos Pediátricos. Hospital General Universitario Gregorio Marañón de Madrid. Instituto de Investigación Sanitaria del Hospital Gregorio Marañón. Grupo Español de Reanimación Cardiopulmonar Pediátrica y Neonatal. Red de Salud Materno-Infantil (SAMID II). RETICS financiada por el PN I+D+i 2013-2016, ISCIII- Subdirección General de Evaluación y Fomento de la Investigación y el Fondo Europeo de Desarrollo Regional (FEDER) Ref: RD16/0022/0007. Grupo Español de Reanimación Cardiopulmonar Pediátrica y Neonatal.
- -
Eva Civantos. Centro de Salud de Barranco Grande. Tenerife. Grupo Español de Reanimación Cardiopulmonar Pediátrica y Neonatal.
- -
Eva Suárez. Centro de Salud Integrado Burriana II. Castellón. Grupo Español de Reanimación Cardiopulmonar Pediátrica y Neonatal.
- -
Sara Pons. Servicio de Pediatría. Hospital Dr. Peset. Valencia. Grupo Español de Reanimación Cardiopulmonar Pediátrica y Neonatal.
- -
Gonzalo Zeballos. Servicio de Neonatología. Hospital General Universitario Gregorio Marañón de Madrid. Instituto de Investigación Sanitaria del Hospital Gregorio Marañón. Grupo Español de Reanimación Cardiopulmonar Pediátrica y Neonatal.
- -
María José Aguayo. Hospital Universitario Virgen del Rocío de Sevilla. Grupo Español de Reanimación Cardiopulmonar Pediátrica y Neonatal.