La enfermedad de Behçet (EB) es una enfermedad de etiología desconocida, poco frecuente en pediatría. Las manifestaciones más características son las aftas orales y genitales recurrentes, asociadas a otras manifestaciones sistémicas oculares, cutáneas, neurológicas, vasculares y articulares. La afectación del sistema nervioso central puede ser la forma de presentación de manera excepcional. Presentamos el caso de una paciente de 10 años de edad, con meningoencefalitis de tronco como comienzo de esta enfermedad, con buena evolución con tratamiento inmunosupresor.
Paciente, hija de padres magrebíes consanguíneos, que consulta por fiebre de 4 días de evolución, aftas orales, cefalea y tendencia al sueño. Referían que en los últimos 18 meses había presentado episodios recurrentes, no periódicos, de 4 días de duración, de fiebre (temperatura máxima 39,5°C) y aftas orales, que no habían sido estudiados. En la exploración física presentaba fiebre, 3 aftas en mucosa oral, letargia, rigidez nucal y nistagmo up-beat sin otras alteraciones neurológicas aparentes. Se realizaron las siguientes pruebas complementarias: hemograma y bioquímica sanguínea sin alteraciones; velocidad de sedimentación globular 18mm/h (N<20), proteína C reactiva 89mg/l (N<15); fondo de ojo normal; punción lumbar con pleocitosis (950 leucocitos/ml) de predominio mononuclear (N<10), leve proteinorraquia (68mg/ml; N 15-40) y glucosa normal.
Con la sospecha diagnóstica de probable meningoencefalitis se inició tratamiento empírico con aciclovir intravenoso, pendiente de PCR para herpes 1 y 2, que posteriormente fueron negativas. Se completó estudio de etiología infecciosa (prueba de la tuberculina, serologías VIH, Borrelia, listeria y lúes) y neoplásica (radiografía de tórax, fórmula manual y LDH) sin encontrar alteraciones. Se solicitó calprotectina fecal para descartar enfermedad inflamatoria intestinal que fue normal.
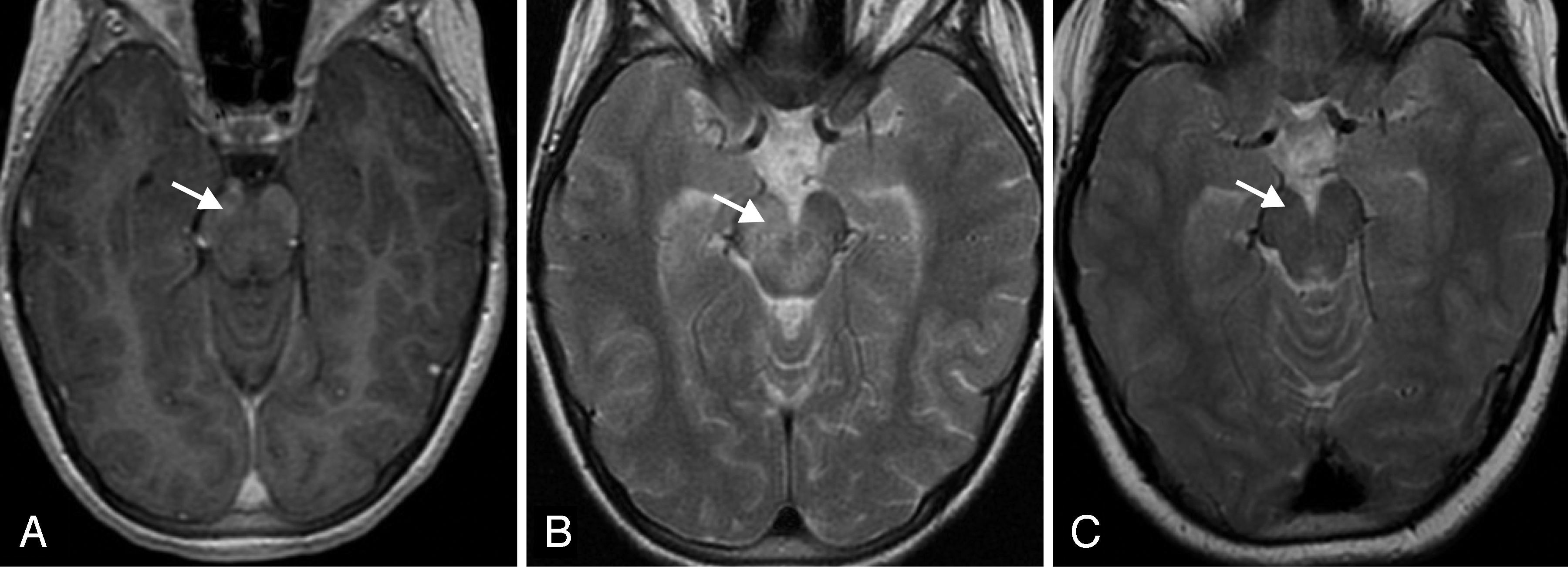
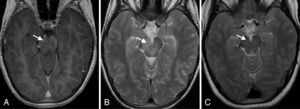
Durante el ingreso presentó paresia del VI par craneal derecho con persistencia de la fluctuación del nivel de conciencia que motivó la realización de TAC craneal con contraste en el que no se observaron alteraciones. Cuarenta y ocho horas más tarde se realizó resonancia magnética (RM) cerebral en la que se observó aumento de intensidad de señal T2 a nivel del tronco del encéfalo, centrada en mesencéfalo con extensión a los pedúnculos cerebrales y al puente, con realce leptomeníngeo y captación puntiforme central en la zona del pedúnculo cerebeloso derecho (fig. 1A y B). Ante la presencia de lesión cerebral de probable origen inflamatorio se completó estudio de autoinmunidad con anticuerpos antinucleares, complemento y anticuerpos anticitoplasma de neutrófilo negativos. Se realizó estudio genético para enfermedades autoinflamatorias hereditarias (fiebre mediterránea familiar, fiebre periódica asociada a déficit de mevalonato kinasa, síndrome TRAPS, síndrome BLAU/sarcoidosis de inicio precoz) sin detectar mutación genética asociada a la enfermedad. El estudio del HLAB51 fue negativo.
A) Axial T1 SPGR: se identifica un aumento de realce en ambos pedúnculos cerebelosos. B) Axial T2 FSE: hiperintensidad de señal T2 en pedúnculo cerebral derecho, con extensión de la alteración de señal hacia la región periacueductal. C) Axial T2 FSE: resolución de las alteraciones postratamiento.
Ante la sospecha clínica y de imagen de EB se inició tratamiento empírico inmunosupresor con corticoides (inicialmente endovenosos con bolos de metilprednisolona 30mg/kg/día durante 3 días y, posteriormente, orales a 2mg/kg/día), colchicina (0,5mg cada 12h vía oral) y azatioprina (1,5mg/kg/día vía oral).
Presentó buena respuesta al tratamiento con mejoría clínica progresiva que permitió el descenso progresivo de los corticoides hasta su suspensión. La RM cerebral de control a los 6 meses de tratamiento no mostraba alteraciones patológicas (fig. 1C). En el momento actual continua tratamiento con azatioprina y colchicina con buena evolución.
El diagnóstico de la EB es clínico, y los criterios de clasificación existentes no están validados en la población pediátrica. Koné-Paut et al. han llevado a cabo un registro internacional de pacientes pediátricos con esta enfermedad con el objetivo de caracterizar mejor al paciente pediátrico con EB, para posteriormente definir unos criterios clasificatorios adaptados a esta población1. El 26% de los casos de EB comienzan antes de los 16 años de edad2. La afectación neurológica se ha descrito en un 5-30% de los Behçet pediátricos, principalmente con afectación de sistema nervioso central en forma de trombosis3-5.
La afectación parenquimatosa suele presentarse de forma característica a nivel del tronco cerebral, en forma de lesión inflamatoria única hiperintensa en T2 e isohipointensa en T1, con componente edematoso y meningitis acompañante6.
En la actualidad no existen ensayos clínicos randomizados para el tratamiento de la EB7. Los objetivos del tratamiento son el control de síntomas y la prevención de daño del órgano afectado, para lo que habitualmente se utilizan corticoides e inmunosupresores como la azatioprina, ciclosporina o anti-TNF-alfa7. Los avances en el conocimiento de la fisiopatología de la enfermedad ayudarán a un enfoque terapéutico más específico.
La afectación neurológica es una forma excepcional de comienzo de la EB en pediatría. Los hallazgos característicos de neuroimagen y la presencia de síntomas característicos acompañantes ayudan al diagnóstico clínico.