El linfedema primario es una entidad poco frecuente, que comienza en la mayoría de los casos en mujeres en edad prepuberal, con una prevalencia que varía entre 1/6.000 y 1/100.000 personas1,2.
Se produce por una linfangiogénesis anómala durante el desarrollo embrionario, probablemente producida por mutaciones en genes responsables de la misma2. Hasta en el 80% de los casos ocurre en los miembros inferiores, aunque puede afectar a miembros superiores, cara y genitales. La alteración local de los linfáticos produce un acúmulo de linfa que, de mantenerse, estimula la fibrosis produciendo un edema localizado, crónico y progresivo. Este edema se presenta sin dolor, calor, eritema, ni limitación funcional al inicio.
Allen clasificó en 1934 el linfedema primario en función de la edad de inicio: congénito, precoz y tardío2. Recientemente, Connell et al.2 propusieron una nueva clasificación que incluía las diferentes presentaciones clínicas y mutaciones conocidas, dando lugar a un complejo algoritmo diagnóstico que englobaba hasta 26 posibilidades diagnósticas.
Se presentan 6 pacientes con linfedema primario diagnosticados en nuestro centro, cuyas características clínico-demográficas se recogen en la tabla 1. La mayoría eran mujeres con un rango de edad al inicio de los síntomas de 5-12 años (mediana: 10,5). Ninguno de los pacientes presentaba malformaciones asociadas, ni antecedentes personales de interés. El 50% tenían antecedentes familiares de linfedema. El tiempo de evolución hasta el diagnóstico osciló entre 3 meses y 4,3 años (mediana: 9 meses). Los pacientes fueron derivados para descartar que la tumefacción de dorso de pie o de mano fuera producida por artritis. Ningún paciente refirió artralgias, rigidez matutina o impotencia funcional, siendo muy característico que la tumefacción mejoraba con el reposo nocturno y empeoraba con la bipedestación. A la exploración física todos presentaban edema de partes blandas, siendo su exploración articular normal. La analítica sanguínea (recuentos hematológicos, reactantes de fase aguda, TSH, albúmina, proteínas totales) y el sistemático de orina fueron asimismo normales.
Características demográficas, clínicas y diagnósticas de los pacientes diagnosticados de linfedema primario
| Sexo | Antecedentes familiares/ personales | Edad inicio (años) | Tiempo hasta diagnóstico (meses) | Localización linfedema | Analítica (leucocitos, RFA, TSH, proteínas) y orina | Linfogammagrafía isotópica | Otras pruebas de imagen | Diagnóstico final según Conell et al.2 | |
|---|---|---|---|---|---|---|---|---|---|
| 1 | M | No | 11 | 5 | Pie y tobillo izquierdo | Normal | Retraso en eliminación de radiotrazador de MII | Ecografía y RMN con edema TCS | Linfedema primario tardío unilateral |
| 2 | V | No | 5 | 52 | Pie izquierdo | Normal | Retraso en eliminación de radiotrazador en MII | Radiografía normal, RMN edema TCS | Linfedema primario tardío unilateral |
| 3 | M | AF madre con linfedema MMII | 12 | 13 | Pies y tobillos | Normal | Retraso en eliminación de radiotrazador en MII | Ecografía abdominal normal | Linfedema primario (enfermedad de Meige) |
| 4 | M | No | 11 | 16 | Pie y tobillo izquierdo | Normal | No visualización de drenaje linfático en MII por aplasia del sistema linfático | Radiografía normal Eco-Doppler normal Ecografía edema TCS | Linfedema primario tardío unilateral |
| 5 | M | AF tía y prima hermana maternas con edema de MMII | 10 | 3 | Pie derecho y mano izquierda | Normal | Hipoplasia e insuficiencia linfática de cadenas de MSI y MID | Ecografía edema TCS | Linfedema multisegmen-tario tardío |
| 6 | M | AF madre y prima hermana materna con edema de MMII | 10 | 13 | Mano y antebrazo derecho | Normal | Aumento del calibre del trayecto linfático en MSD | RMN edema TCS | Linfedema multisegmen-tario tardío |
AF: antecedentes familiares; M: mujer; MID: miembro inferior derecho; MMII: miembros inferiores; MSD: miembro superior derecho; RFA: reactantes de fase aguda; RMN: resonancia magnética nuclear; TCS: tejido celular subcutáneo; TSH: hormona tireotropa; V: varón.
La mayoría de los pacientes habían sido valorados previamente por otros servicios hospitalarios (traumatología, cirugía plástica, dermatología, urgencias) realizándose diferentes pruebas de imagen (ecografía, eco-Doppler, RMN), que ponían de manifiesto la presencia de edema del tejido celular subcutáneo.
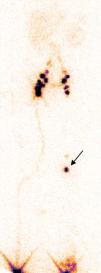
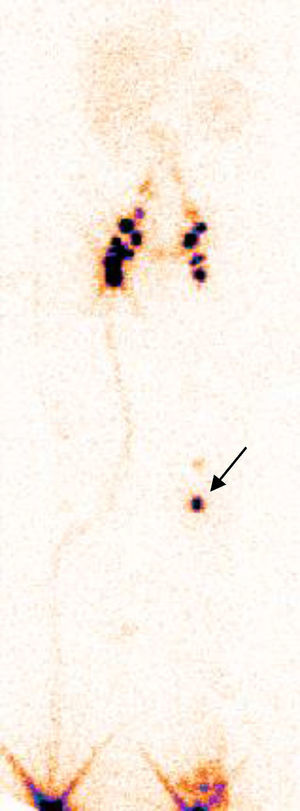
La prueba diagnóstica de elección del linfedema es la linfogammagrafía isotópica, que objetiva la velocidad de tránsito de un radiotrazador a través de los vasos linfáticos. El radiotrazador se inyecta en la dermis de un pliegue interdigital y es seguido mediante una gamma cámara. Es una prueba mínimamente invasiva y reproducible, que puede realizarse en niños. En los pacientes con linfedema primario se objetiva una ausencia o un retraso de la velocidad del radiotrazador3 (fig. 1). Kinmonth et al. demostraron en un estudio de 107 pacientes con linfedema primario, las alteraciones morfológicas posibles en la linfogammagrafía isotópica, clasificándolas en 3 categorías: aplasia (ausencia de vasos linfáticos), hipoplasia (vasos linfáticos deficientes en tamaño o número) e hiperplasia (vasos linfáticos tortuosos)1. Todos nuestros pacientes presentaban este tipo de alteraciones en el sistema linfático, siendo categorizados de acuerdo a la propuesta de Connell et al.2. Otras pruebas de imagen utilizadas en estudios más recientes, aunque con escasa implantación en la práctica clínica son la linfografía con verde de indocianina4 que implica exposición a radiación y la linfangiografía por resonancia magnética utilizando gadobenato de dimeglumina como contraste5, que evitaría la radiación y permitiría obtener secuencias dinámicas, resultando ambas técnicas igual de eficaces que la linfogammagrafía isotópica en la detección de alteraciones del flujo linfático.
El tratamiento del linfedema primario es principalmente conservador, siendo de elección el drenaje linfático manual o mediante presoterapia. Evitar la bipedestación prolongada, usar medias de compresión y realizar ejercicio físico de forma regular acompañado de un buen cuidado de la piel suele ser suficiente en la mayoría de los casos3. En todos nuestros pacientes se ha llevado a cabo estas medidas con estabilidad del linfedema. El pronóstico del linfedema es bueno permaneciendo estable en más de la mitad de los pacientes (57%)6, aunque existen técnicas quirúrgicas para los casos más graves3.
La tumefacción de los miembros engloba un diagnóstico diferencial amplio en pediatría que incluye traumatismos, celulitis, artritis, insuficiencia venosa, trombosis venosa profunda y linfedema primario3. El conocimiento de esta entidad y de sus características, tumefacción no dolorosa de miembros que se modifica con la postura y que no asocia dolor ni limitación articular, puede evitar retrasos diagnósticos, así como derivaciones y exploraciones complementarias innecesarias.