La tasa de desnutrición entre los lactantes con cardiopatías congénitas (CC) es elevada. Una evaluación e intervención nutricional tempranas ayudan a su tratamiento y mejoran el pronóstico. El objetivo fue elaborar un documento de consenso para la evaluación y el tratamiento nutricional del lactante con CC.
Material y métodosSe utilizó una técnica Delphi modificada. Con base en la literatura y en su experiencia clínica, un comité científico elaboró un listado de afirmaciones que abordaban la derivación a unidades de nutrición pediátrica (UNP), la evaluación y el manejo nutricional de los lactantes con CC. Especialistas en cardiología pediátrica, y gastroenterología y nutrición pediátrica evaluaron el cuestionario en dos rondas.
ResultadosParticiparon 32 especialistas. Tras dos rondas de evaluación, se consensuaron 150 de 185 ítems (81%). Se determinaron patologías cardiacas de bajo y alto riesgo nutricional y factores asociados cardiacos o extracardiacos que confieren riesgo nutricional alto. Se elaboraron recomendaciones para la evaluación y seguimiento en unidades de nutrición y sobre el cálculo de los requerimientos nutricionales, el tipo de nutrición y la vía de administración. Se enfatiza la necesidad de un tratamiento nutricional intensivo en el preoperatorio, del seguimiento por la UNP en el postoperatorio cuando se haya necesitado intervención preoperatoria, y de la reevaluación por el cardiólogo cuando no se alcancen los objetivos nutricionales.
ConclusionesEstas recomendaciones pueden ser de ayuda para la detección precoz y derivación temprana de población vulnerable, su evaluación y tratamiento nutricional y para mejorar el pronóstico de su CC.
The prevalence of malnutrition among infants with congenital heart disease (CHD) is high. Early nutritional assessment and intervention contribute significantly to its treatment and improve outcomes. Our objective was to develop a consensus document for the nutritional assessment and management of infants with CHD.
Material and methodsWe employed a modified Delphi technique. Based on the literature and clinical experience, a scientific committee prepared a list of statements that addressed the referral to paediatric nutrition units (PNUs), assessment, and nutritional management of infants with CHD. Specialists in paediatric cardiology and paediatric gastroenterology and nutrition evaluated the questionnaire in 2 rounds.
ResultsThirty-two specialists participated. After two evaluation rounds, a consensus was reached for 150 out of 185 items (81%). Cardiac pathologies associated with a low and high nutritional risk and associated cardiac or extracardiac factors that carry a high nutritional risk were identified. The committee developed recommendations for assessment and follow-up by nutrition units and for the calculation of nutritional requirements, the type of nutrition and the route of administration. Particular attention was devoted to the need for intensive nutrition therapy in the preoperative period, the follow-up by the PNU during the postoperative period of patients who required preoperative nutritional care, and reassessment by the cardiologist in the case nutrition goals are not achieved.
ConclusionsThese recommendations can be helpful for the early detection and referral of vulnerable patients, their evaluation and nutritional management and improving the prognosis of their CHD.
Las cardiopatías congénitas (CC) son el grupo de malformaciones congénitas más frecuente, con una incidencia de 8-12 casos por cada 1.000 nacidos vivos1. Alrededor de un tercio de ellos presenta una CC con alteraciones hemodinámicas significativas, que probablemente requiera una intervención (quirúrgica, por catéter o farmacológica)2. La mayoría de los niños con CC presentan un peso normal para la edad gestacional al nacer, pero desarrollan deficiencias nutricionales y de crecimiento durante los primeros meses de vida según el tipo de cardiopatía padecida3. Los lactantes con CC leve4 habitualmente tienen un crecimiento y desarrollo normal; sin embargo, aquellos con CC moderada o grave están en riesgo de tener alteraciones nutricionales que pueden afectar al desarrollo y al crecimiento normales y asociarse a un aumento de la morbimortalidad5. Se estima que la tasa de desnutrición entre los niños con CC oscila entre 15-64%6.
La causa de estas alteraciones nutricionales es multifactorial e incluyen tanto factores cardiacos como extracardiacos que tienen influencia en importantes aspectos como la demanda metabólica, el gasto energético, la ingesta o la absorción intestinal3. Una identificación temprana y una rápida y adecuada intervención con evaluaciones frecuentes son clave para disminuir la morbimortalidad relacionada con la malnutrición7. Sin embargo, las prácticas actuales de evaluación y manejo de la nutrición de lactantes con CC son diferentes, según los servicios y los centros hospitalarios asistenciales7,8. Existen directrices para la evaluación y la nutrición en niños críticamente enfermos propuestas por sociedades científicas, tanto de nutrición como de cardiología pediátrica o de cuidados intensivos, pero no son homogéneas en sus recomendaciones y no se centran en los lactantes con CC5,8–14.
En este trabajo se busca consensuar las recomendaciones para la derivación a la UNP, la evaluación y estimación de las necesidades nutricionales, y el tratamiento nutricional del lactante con CC de una manera multidisciplinar.
Material y métodosSe utilizó un método Delphi modificado siguiendo recomendaciones de RAND/UCLA15,16. Como primer paso, se reunió a un comité científico constituido por 10 miembros de las sociedades españolas de gastroenterología, hepatología y nutrición pediátrica (SEGHNP) y de cardiología pediátrica y cardiopatías congénitas (SECPCC). Tras una búsqueda bibliográfica, se redactaron afirmaciones o propuestas que reflejaban aspectos controvertidos sobre la derivación, la evaluación, el cálculo de las necesidades y el tratamiento nutricional de los lactantes con CC.
Se invitó a 32 panelistas a participar en el estudio. Médicos que contaban con perfiles profesionales de especialista en nutrición infantil y cardiología pediátrica con años de experiencia en el campo de las CC. Todos respondieron a las dos rondas del Delphi.
Búsqueda bibliográficaSe realizó una búsqueda en PubMed con los siguientes términos: heart defects, congenital; nutritional status; nutrition therapy; nutritional support; nutrition assessment; enteral nutrition; parenteral nutrition; nutrition disorders; malnutrition. Se realizó una evaluación cualitativa de la literatura y se seleccionaron artículos en español y en inglés centrados en el manejo de las CC en la infancia con especial atención en guías de práctica clínica (GPC) y revisiones recientes. Además, se revisaron las páginas web de las siguientes sociedades científicas para buscar GPC: Asociación Española de Pediatría (AEP), SECPCC, Sociedad Española de Nutrición Clínica y Metabolismo (SENPE), SEGHNP, European Society for Clinical Nutrition and Metabolism (ESPEN), American Society for Parenteral and Enteral Nutrition (ASPEN), European Society of Paediatric and Neonatal Intensive Care (ESPNIC), The Pediatric Cardiac Intensive Care Society (PCICS) y The National Pediatric Cardiology Quality Improvement Collaborative (NPC-QIC).
Selección de panelistasEn una segunda fase, se escogió un panel de expertos en cardiología pediátrica, y gastroenterología y nutrición pediátrica cuya misión fue evaluar las afirmaciones. Los panelistas fueron seleccionados por las propias sociedades científicas por su experiencia y grado de conocimiento o relación con las CC.
Evaluación de las propuestas y criterios de consensoEl cuestionario se envió a los panelistas para ser respondido online en dos rondas. Entre rondas, se pudieron redactar de nuevo las afirmaciones confusas. Las afirmaciones se evaluaron por medio de una escala ordinal de tipo Likert de nueve puntos (1: pleno desacuerdo; 9: pleno acuerdo). Las respuestas se agrupan en tres regiones (1-3: desacuerdo; 4-6: ni acuerdo ni desacuerdo; 7-9: acuerdo).
Para que un ítem se considerara consensuado en el acuerdo o desacuerdo, la mediana de las respuestas tenía que estar incluida en la región 7-9 o 1-3, respectivamente. Además, el número de panelistas que votaba fuera de la región 1-3 o 7-9 debía ser<1/3 del total y el intervalo intercuartílico debía ser<4. Los ítems no consensuados en la primera ronda fueron reevaluados en una segunda ronda y analizados de la misma manera. Los panelistas fueron informados de las respuestas de la primera ronda antes de votar en la segunda. Los resultados se resumen en tablas que se detallan en el material suplementario (Tablas S1-S4).
ResultadosEn la primera ronda se consensuaron 143 ítems en el acuerdo y en la segunda ronda se consensuaron siete ítems adicionales en el acuerdo. Tras las dos rondas del Delphi, se consensuaron 150 de los 185 ítems propuestos (81%), todos ellos en el acuerdo (Tablas S1-S4).
Aspectos generales sobre nutrición en niños con CCLos panelistas consideraron que un paciente con CC es un paciente de especial riesgo nutricional que requiere una valoración específica, y sus necesidades nutricionales dependen del tipo de lesiones cardiacas y de su repercusión clínica. Además, consensuaron que es necesaria la evaluación periódica del estado nutricional en un niño con CC con el fin de identificar de manera temprana un retraso en el crecimiento y poder intervenir, y que es necesario desarrollar recomendaciones para el manejo nutricional de estos niños para mejorar el estado nutricional antes de la cirugía (Tabla S1).
Identificación y derivación de la población vulnerableEn este bloque de propuestas se consensuaron las CC y los factores asociados que se asocian con un riesgo nutricional bajo o alto al diagnóstico (tablas 1-2) y pautas para la derivación a nutrición (tabla 3). Se consideró que el conducto arterioso persistente (si se trata de una cirugía temprana), la comunicación interauricular y la estenosis pulmonar se asocian a riesgo nutricional bajo. Las patologías asociadas a un riesgo nutricional alto fueron las CC complejas, cortocircuitos moderados o graves, incluyendo la ventana aortopulmonar.
Cardiopatías congénitas que se asocian con un riesgo nutricional bajo o alto al diagnóstico
| Riesgo nutricional bajo |
| Conducto arterioso persistente (si se trata de una cirugía temprana)Comunicación interauricularEstenosis pulmonarNo consensuado: cor triatriatum y drenaje venoso pulmonar anómalo total |
| Riesgo nutricional alto |
| Atresia pulmonarTetralogía de FallotDefecto del tabique auricular (lesión grave)Transposición de grandes vasosDefecto del tabique ventricular (moderado o grande)Defecto del tabique atrioventricularSíndrome del corazón izquierdo hipoplásicoTruncus arteriosusVentana aortopulmonarConducto arterioso persistente (cirugía grande o tardía)Atresia tricuspídeaAnomalía de EbsteinDoble salida de ventrículo derechoNo consensuado: coartación de aorta y drenaje venoso pulmonar anómalo parcial |
Factores asociados a las cardiopatías congénitas que le confieren un riesgo nutricional alto
| Factores asociados de origen cardiaco |
| Sobrecarga de presión y/o de volumen de corazón izquierdo o derechoDisfunción miocárdicaInsuficiencia cardiaca congestivaHipoxemia crónicaHipertensión arterial pulmonarFlujo pulmonar aumentado |
| Factores asociados de origen extracardiaco |
| Malabsorción intestinalDéficit de algún nutriente específicoEnfermedad congénita cardiaca como parte de un síndrome reconocibleAlguna anomalía cromosómica (p. ej., trisomía 21, 18 o 13)Anomalías extracardiacas asociadas (p. ej., atresia gastrointestinal, quilotórax congénito…)Retraso de crecimiento intrauterino y prematuridadInfecciones respiratorias recurrentesCondiciones psicosociales adversasEnfermedad por reflujo gastroesofágico |
| Otrassituaciones clínicas asociadas |
| Inadecuada ingesta calóricaAumento del gasto energéticoNo tiene un incremento de peso o longitud adecuado (p. ej., > 10 g/kg/día)Vomita con la mayoría de los alimentosIngesta inadecuada en cantidadFatiga durante las tomasRequiere terapia nutricional (necesita suplementos, sonda nasogástrica, etc.) |
Recomendaciones para la derivación de lactantes con CC al servicio de nutrición
| A quién derivar |
| Los lactantes con una CC considerada de alto riesgo nutricional.Los lactantes con una CC y algún factor de riesgo nutricional asociado de origen cardiaco (disfunción miocárdica, hipoxemia crónica, etc.).Los lactantes con una CC y algún factor de riesgo nutricional asociado de origen extracardiaco (alteraciones cromosómicas, reflujo gastroesofágico, etc.).Los lactantes con CC si tienen alguna situación clínica de alto riesgo nutricional (pérdida de peso, vómitos, etc.).Los lactantes con CC y riesgo operatorio alto según una escala validada (p. ej., Aristotle basic score, RACHS-1, STS-EACTS mortality score...).No consensuado: todos los lactantes con una CC. |
| Cuándo derivar |
| Cuando el paciente tiene riesgo nutricional sin necesidad de esperar a que pierda peso o exista desnutrición. |
| Cómo derivar |
| Información adicional para aportar en el momento de la derivación:• Función miocárdica• Si tiene hipertensión pulmonar• Si tiene insuficiencia cardiaca• Plan de intervenciones quirúrgicas• Riesgo operatorio• Pronóstico desde el punto de vista cardiológico• Tratamientos cardiológicos |
CC: cardiopatía congénita.
Se consideró que los siguientes factores cardiacos confieren un riesgo nutricional alto: sobrecarga de presión y/o de volumen, disfunción miocárdica, insuficiencia cardiaca congestiva, hipoxemia crónica, hipertensión arterial pulmonar e hiperaflujo pulmonar. Entre los factores de origen extracardiaco y otras situaciones clínicas asociadas a riesgo nutricional alto, se consensuaron malabsorción intestinal, retraso de crecimiento intrauterino, prematuridad, inadecuada ingesta calórica o aumento del gasto energético, entre otros.
Respecto a la derivación a UNP, se consideró necesario derivar a los lactantes con una CC considerada de alto riesgo nutricional (tabla 1), a aquellos con algún factor de riesgo (cardiaco o extracardiaco) o situación clínica de alto riesgo nutricional (tabla 2), así como a los lactantes con CC y riesgo operatorio alto según una escala validada. Es necesario derivar al paciente con riesgo nutricional sin necesidad de esperar a que pierda peso o desarrolle malnutrición.
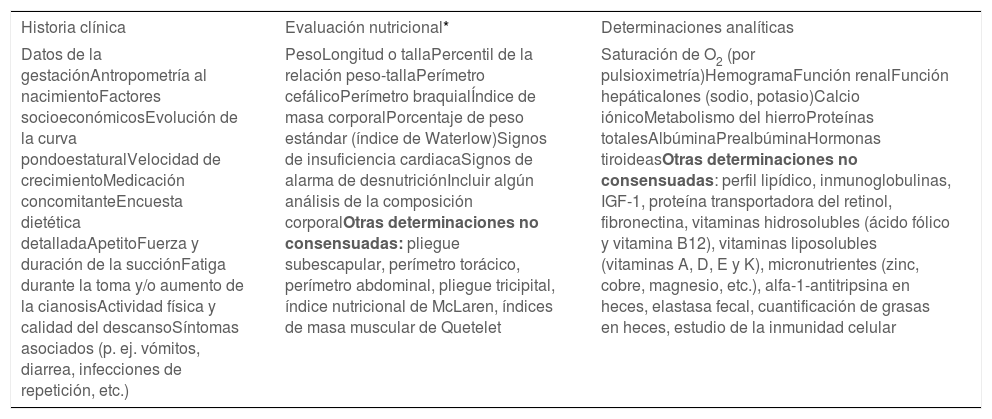
Evaluación en nutrición y seguimientoEn este apartado, se consensuó la información que hay que recoger en la historia clínica (como la evolución de la curva pondero-estatural, la presencia de fatiga o aumento de la cianosis durante la toma, síntomas asociados a la ingesta, etc.) y la evaluación nutricional a realizar en los lactantes con CC cuando son atendidos en nutrición pediátrica, siendo fundamental la antropometría, signos de insuficiencia cardiaca y signos de alarma de desnutrición. Se consensuaron determinaciones analíticas que se recomienda realizar, como función renal y hepática, iones, metabolismo del hierro, albúmina, prealbúmina u hormonas tiroideas, entre otras determinaciones (tabla 4). Hubo consenso en que para clasificar el estado nutricional se usen los criterios basados en percentiles o Z-scores con índices que incluyen peso/talla, peso/edad y talla/edad.
Recomendaciones sobre la información a recoger y pruebas a solicitar en la evaluación del lactante con CC en el servicio de nutrición
| Historia clínica | Evaluación nutricional* | Determinaciones analíticas |
|---|---|---|
| Datos de la gestaciónAntropometría al nacimientoFactores socioeconómicosEvolución de la curva pondoestaturalVelocidad de crecimientoMedicación concomitanteEncuesta dietética detalladaApetitoFuerza y duración de la succiónFatiga durante la toma y/o aumento de la cianosisActividad física y calidad del descansoSíntomas asociados (p. ej. vómitos, diarrea, infecciones de repetición, etc.) | PesoLongitud o tallaPercentil de la relación peso-tallaPerímetro cefálicoPerímetro braquialÍndice de masa corporalPorcentaje de peso estándar (índice de Waterlow)Signos de insuficiencia cardiacaSignos de alarma de desnutriciónIncluir algún análisis de la composición corporalOtras determinaciones no consensuadas: pliegue subescapular, perímetro torácico, perímetro abdominal, pliegue tricipital, índice nutricional de McLaren, índices de masa muscular de Quetelet | Saturación de O2 (por pulsioximetría)HemogramaFunción renalFunción hepáticaIones (sodio, potasio)Calcio iónicoMetabolismo del hierroProteínas totalesAlbúminaPrealbúminaHormonas tiroideasOtras determinaciones no consensuadas: perfil lipídico, inmunoglobulinas, IGF-1, proteína transportadora del retinol, fibronectina, vitaminas hidrosolubles (ácido fólico y vitamina B12), vitaminas liposolubles (vitaminas A, D, E y K), micronutrientes (zinc, cobre, magnesio, etc.), alfa-1-antitripsina en heces, elastasa fecal, cuantificación de grasas en heces, estudio de la inmunidad celular |
CC: cardiopatía congénita.
Respecto a la estimación de los requerimientos nutricionales (tabla 5), se consideró que se pueden usar las recomendaciones nutricionales para lactantes sanos con ajuste según evolución, como aumentar 50-100% en caso de malnutrición crónica, o aumentar 25-50% en caso de que se prevea una cirugía mayor. También hay que ajustar los requerimientos calóricos y de proteínas según el riesgo nutricional. En pacientes con riesgo nutricional bajo, se puede tomar como referencia un aporte de 90-100 kcal/kg y 1,5 g/kg de proteínas, en pacientes con riesgo moderado, un aporte de 110-120 kcal/kg y 2,5 g/kg de proteínas, y en pacientes con riesgo alto un aporte de 120-150 kcal/kg y hasta 4 g/kg de proteínas. Las recomendaciones calóricas diarias en el lactante con CC hemodinámicamente significativa y malnutrido podrían llegar incluso a tres veces el metabolismo basal.
Recomendaciones sobre la estimación de los requerimientos nutricionales del lactante con CC y el seguimiento
| • Para la estimación de los requerimientos nutricionales, se pueden usar las recomendaciones para la nutrición normal del lactante (p. ej., ecuaciones predictivas de requerimientos ajustada a la edad del niño):- Y ajustar según la evolución.- Y aumentar 50-100% en caso de malnutrición crónica.- Y aumentar 25-50% en caso de que se prevea una cirugía mayor.• Hay que ajustar los requerimientos calóricos y de proteínas al riesgo nutricional:- En pacientes con riesgo nutricional BAJO: se puede tomar como referencia un aporte de 90-100 kcal/kg y 1,5 g/kg de proteínas.- En pacientes con riesgo nutricional MODERADO: se puede tomar como referencia un aporte de 110-120 kcal/kg y 2,5 g/kg de proteínas.- En pacientes con riesgo nutricional ALTO: Se puede tomar como referencia un aporte de 120-150 kcal/kg y hasta 4 g/kg de proteínas.• Las recomendaciones calóricas diarias en el lactante con CC hemodinámicamente significativa y malnutrido podrían llegar incluso a tres veces el metabolismo basal, es decir, cercano a 175-180 kcal/kg para conseguir recuperar (catch-up) y mantener un crecimiento adecuado.• Recomendación no consensuada: El aporte proteico debe ser 6-8% del aporte nutricional.Seguimiento:• El seguimiento del lactante con CC puede ser inicialmente semanal, posteriormente cada 15 días y luego mensual.• Se recomienda que el seguimiento por parte de nutrición de los pacientes con un riesgo nutricional ALTO se realice cada semana (o con más frecuencia si se considera necesario). |
Por otro lado, el seguimiento recomendado del lactante con CC (tabla 5) puede ser inicialmente semanal, posteriormente cada 15 días y, luego, mensual. En casos con riesgo nutricional alto, se recomienda que el seguimiento sea al menos semanal. Finalmente, se consensuaron los síntomas y/o signos que motivarán la valoración por el logopeda (tabla 6).
Recomendaciones sobre la necesidad de evaluación por un logopeda
| En un lactante con CC, es necesaria la evaluación por un logopeda si:• Los sonidos respiratorios son ruidosos o húmedos durante o después de la toma.• Hay episodios de tos, arcadas o asfixia durante o después de la toma.• Hay pérdida de líquido por la boca, o hay líquido o comida que se queda en la boca.• Hay cambios en la frecuencia respiratoria o en los niveles de saturación de O2 durante la toma.• Si hay un cambio de color durante o después de la toma.• Se observa una regresión de las habilidades de alimentación oral o dificultades oromotoras.• Hay dificultades para pasar de la alimentación enteral a la oral.• Recomendación no consensuada: si muestra signos de inquietud o intranquilidad durante o después de la toma. |
Se consensuaron recomendaciones para realizar el soporte nutricional y sobre la vía de administración de la nutrición (tabla 7). Se debe intentar mantener en lo posible la lactancia materna. Si no es posible, se recurrirá a fórmulas convencionales de inicio o continuación. Si el niño presenta malabsorción, se pueden recomendar fórmulas semielementales. Para realizar el aumento de la densidad calórica de la alimentación, se puede recomendar añadir a la fórmula módulos de lípidos y/o hidratos de carbono, iniciar antes de lo habitual la alimentación complementaria (nunca antes de los cuatro meses), o utilizar una fórmula polimérica líquida de nutrición enteral hipercalórica (1 kcal/mL) para lactantes. En general, el aporte líquido total oral no debe exceder un máximo de 165 mL/kg/día y el de sodio de 2,2-3 mEq/kg/día.
Pautas generales sobre el soporte nutricional en el lactante con CC
| Tipo de alimentación: | Vía de administración: |
|---|---|
| • Se debe intentar mantener en lo posible la lactancia materna por succión directa (pecho o biberón) o bien a través de SNG.• Si no es posible la lactancia materna, se recurrirá a unas fórmulas convencionales de inicio (menores de 4-5 meses) o continuación (mayores de 5 meses que tomen alimentación complementaria).• En casos con gran malabsorción se pueden recomendar fórmulas semielementales en forma de proteínas extensamente hidrolizadas, hidratos de carbono como polímeros de glucosa y lípidos con un porcentaje en forma de triglicéridos de cadena media.Ingesta calórica:• Puede existir un límite máximo y un límite mínimo de ingesta diaria de calorías recomendado.• Puede ser necesario aumentar la densidad calórica de la alimentación al no tolerar grandes volúmenes.• Para realizar el aumento de la densidad calórica de la alimentación se puede recomendar:- Añadir a la fórmula módulos de lípidos y/o hidratos de carbono (cuidando siempre de mantener un adecuado porcentaje de nutrientes en el valor calórico total de la dieta).- Iniciar antes de lo habitual la alimentación complementaria (cereales sin gluten generalmente), pero nunca antes de los 4 meses.- Utilizar una fórmula polimérica líquida de nutrición enteral para lactantes que presente una densidad calórica de 1 kcal/ml.- No consensuado: aumentar la concentración de la fórmula láctea (bajo supervisión médica y avisando a la familia de lo excepcional de la medida).• Cuando se aumenta la densidad calórica de la fórmula para dar el aporte energético necesario sin aumentar el volumen, se debe tener en cuenta que las pérdidas insensibles en estos niños pueden estar aumentadas en un 10-15% o más.• No consensuado: si la cantidad de volumen que se necesita para aportar la adecuada ingesta proteicocalórica se tolera mal, será recomendable intensificar el tratamiento diurético antes que disminuir el aporte.Aporte de líquidos y electrolitos:• Puede existir un límite máximo y un límite mínimo de ingesta diaria de líquidos recomendado.• En general, el aporte líquido total per os no debe exceder un máximo de 165 mL/kg/día.• Si la cantidad de volumen que se necesita para aportar la adecuada ingesta proteicocalórica se tolera mal, será recomendable intensificar el tratamiento diurético antes que disminuir el aporte.• En general, el aporte de Na+ se debe limitar a 2,2-3 mEq/kg/día.• No consensuado: Se recomienda realizar controles rutinarios de osmolaridad urinaria para mantenerla entre 300-400 mOs/L.• No consensuado: puede existir límite máximo de ganancia de peso diaria/semanal en lactantes con CC.• No consensuado: se deben monitorizar los niveles séricos de vitamina D y se deben usar suplementos para asegurar un nivel de 25 (OH) vitamina D ≥ 80 nmol/L. | • La vía de alimentación de elección del lactante con CC es la vía oral.• Siempre que se tolere hemodinámicamente, se debe mantener la vía oral como única vía de alimentación.• Cuando no se puede mantener la vía oral de manera exclusiva, es recomendable mantener el aporte oral durante el día y completar sus necesidades nutricionales por la noche mediante el aporte a través de sonda nasogástrica (SNG).• La nutrición por SNG está indicada:- Cuando la administración oral supone un empeoramiento de la situación hemodinámica, u origina fatiga, dificultad respiratoria o hipoxemia.- Por aumento de los requerimientos en caso de rehabilitación nutricional.- En pacientes con un gasto energético elevado.• El inicio y la adaptación a la alimentación por SNG deben llevarse a cabo en el hospital y precisan aprendizaje y adaptación por parte de los padres y el niño.• La forma más fisiológica de la administración por SNG o gastrostomía es en forma de bolo en 4 a 8 tomas, dependiendo de la edad del paciente.• Cuando la tolerancia a la sonda de instauración nasal o la sonda de gastrostomía endoscópica no es adecuada, puede colocarse para administración pospilórica.• En caso de no tolerar la administración en bolos se puede valorar administrar la nutrición por sonda en forma enteral continua o con bomba de nutrición.• La vía parenteral solo está indicada cuando existe imposibilidad de utilizar el tracto gastrointestinal, como soporte a la nutrición enteral o si no es posible alcanzar las kcal necesarias con esta.• No consensuado: La gastrostomía endoscópica percutánea es la vía de elección cuando se prevé una nutrición enteral de más de 8 semanas de duración. |
| Otras recomendaciones | |
| • El tratamiento del quilotórax requiere la sustitución de fórmulas infantiles por fórmulas ricas en triglicéridos de cadena media que se absorbe directamente en el sistema venoso portal.• No existe suficiente evidencia como para recomendar probióticos en los niños con CC de forma sistemática.• Dadas las fuertes asociaciones con el beneficio general en la población infantil, la dosis de ácidos grasos omega 3 debe coincidir con las recomendaciones dietéticas actuales para la población sana.• Todo paciente que pese a optimización nutricional máxima persista en su alteración del estado nutricional deberá ser reevaluada su situación cardiológica por cardiología pediátrica.• Se debe formar y apoyar a los padres y cuidadores de niños con CC en el cuidado y manejo de las diferentes terapias nutricionales en esos pacientes. |
CC: cardiopatía congénita; SNG: sonda nasogástrica.
Respecto a la vía de administración, se consideró que la vía oral es la vía de elección, limitando el uso de la sonda nasogástrica para cuando la administración oral supone un empeoramiento de la situación hemodinámica, origina fatiga, dificultad respiratoria o hipoxemia, o cuando haya un aumento significativo de los requerimientos (en caso de rehabilitación nutricional) o en pacientes con un gasto energético elevado.
También se consensuaron recomendaciones para el soporte nutricional pre y postoperatorio (tabla 8). Cuando un lactante con CC malnutrido va a ser intervenido quirúrgicamente, es necesario que reciba un tratamiento nutricional intensivo preoperatorio durante un tiempo mínimo de 10 días. Tras la intervención, los niños con antecedentes de desnutrición previa a la misma o aquellos que hayan requerido soporte nutricional antes o después de la intervención deben continuar seguimiento nutricional especializado.
Recomendaciones para el soporte nutricional pre y postoperatoria del lactante con CC
| Recomendaciones durante el preoperatorio: |
| • Cuando un lactante con CC malnutrido va a ser intervenido quirúrgicamente, es necesario que reciba un tratamiento nutricional intensivo preoperatorio durante un tiempo mínimo de 10 días.• La infusión de prostaglandinas no es una contraindicación para la alimentación enteral trófica.• No consensuado: en aquellos lactantes con CC que necesiten realizar tratamiento nutricional intensivo preoperatorio, este debe realizarse con nutrición enteral continua durante 24 h al día. |
| Recomendaciones durante el postoperatorio: |
| • En todo lactante con CC, se debe monitorizar el estado nutricional tras la intervención quirúrgica.• Tras la intervención quirúrgica, los niños con antecedentes de desnutrición previa a la misma o aquellos que hayan requerido soporte nutricional antes o después de la intervención, deben continuar seguimiento nutricional especializado.• Es recomendable iniciar nutrición enteral tan pronto como se considere seguro según el estado del paciente.• Para el cálculo de los requerimientos calóricos el procedimiento de elección es la calorimetría indirecta.• Para el cálculo de los requerimientos calóricos se pueden utilizar ecuaciones que estiman los requisitos calóricos de los niños críticamente enfermos.• En el postoperatorio inmediato de un paciente con CC, se deben vigilar diferentes situaciones que consideran de alarma para implementar terapia nutricional:- Fallo ganancia de peso 20 g en tres días.- Toma<100 mL/kg/día.- Vómitos de repetición.- Cambio consistencia y número de deposiciones.- No consensuado: pérdida de peso>30 g en un día.• La terapia nutricional postoperatoria en los lactantes con CC puede ser diferente de la preoperatoria, en función de la evolución postquirúrgica.• En todos los lactantes con CC, que en el postoperatorio presenten complicaciones que puedan afectar al estado nutricional (enteropatía pierdeproteínas, quilotórax, síndrome malabsortivo) deberán recibir terapia nutricional específica.• El paciente debe ser reevaluado por cardiología infantil en el caso de haber alcanzado el máximo aporte calórico y el máximo de volumen. |
CC: cardiopatía congénita.
Cuando a pesar de la intervención no se alcanzan los objetivos propuestos de mejora del estado nutricional, el niño debe ser reevaluado por cardiología pediátrica.
DiscusiónEste consenso ofrece directrices en relación con la derivación, la evaluación, la estimación de las necesidades y el tratamiento nutricionales de los lactantes con CC. Puede ser una herramienta útil para los clínicos que atienden este tipo de pacientes, con efectos muy positivos en el mejor tratamiento y pronóstico de la enfermedad del lactante con CC.
Respecto a la identificación de la población vulnerable, la clasificación en alto o bajo riesgo nutricional según el tipo de cardiopatía (tabla 1) puede ser una primera aproximación útil, especialmente para los pediatras que atienden en primer lugar al lactante. Sin embargo, el riesgo nutricional de cada patología cardiaca depende de muchos factores asociados11,17,18. Por ello, es necesario tener en cuenta otros factores cardiacos y extracardiacos, así como otras situaciones clínicas asociadas (tabla 2)18,19. En general, las cardiopatías cianóticas y las asociadas a hipertensión pulmonar se asocian a mayor retraso de crecimiento, mientras que las cardiopatías acianóticas producen más emaciación2. La aparición y la progresión de la desnutrición en estos pacientes viene condicionada en gran medida por el impacto hemodinámico de las lesiones cardiacas, la aparición de insuficiencia cardiaca, el retraso en la reparación quirúrgica, la intubación prolongada y la intolerancia a la alimentación, siendo la hipertensión pulmonar el factor que se asocia en mayor medida con la desnutrición preoperatoria2. En nuestro trabajo, diferentes patologías no fueron consensuadas como de bajo o alto riesgo (tabla 2). Debemos tener presente que el riesgo nutricional del cor triatriatum puede venir condicionado por el grado de estenosis, la presencia de otras alteraciones asociadas y especialmente la existencia de hipertensión pulmonar20,21. En el caso de la coartación de aorta, el riesgo nutricional depende de la severidad y localización de la zona coartada, y de si se corrige precozmente. En el drenaje venoso pulmonar anómalo parcial existen diferentes situaciones hemodinámicas, como el síndrome de la cimitarra o una comunicación interauricular (CIA) tipo seno venoso, que condicionarían mayor o menor hipertensión pulmonar y, por tanto, el riesgo nutricional22,23. Por ello, además de la patología concreta, hay que tener en cuenta los factores asociados que condicionan el riesgo nutricional a la hora de evaluar este riesgo11,17,18.
Respecto a la derivación a UNP (tabla 3), consideramos que el mensaje más relevante es que hay que derivar precozmente; es decir, cuando el paciente tiene riesgo nutricional sin necesidad de esperar a que pierda peso o exista desnutrición24.
En el bloque III se propusieron afirmaciones sobre la evaluación que debe llevarse a cabo en la UNP. Estas cuestiones se basaron en pautas de la AEP18,25 y de la SECPCC5. Con los ítems evaluados, se elaboró una herramienta (tabla 4) que puede ser útil en la consulta. Las determinaciones analíticas recomendadas inicialmente dependen mucho de cada situación clínica y si se sospecha alguna patología concreta. Por ejemplo, puede ser útil la determinación de inmunoglobulinas en el paciente con cirugía de Fontan ante la sospecha de enteropatía pierde proteínas26. Diferentes determinaciones no se consideraron imprescindibles en la evaluación de todos los lactantes con CC. Sin embargo, se muestran en la tabla porque pueden considerarse en algunos casos.
Como parte de la evaluación, se consensuó que es necesario incluir algún análisis de la composición corporal en la evaluación del lactante con CC. Además de la antropometría, existen otros métodos directos como densitometría, bioimpedancia, técnicas de imagen, isotópicas, etc.5 Su aplicación dependerá de los recursos de cada centro y la situación clínica del paciente.
Los panelistas consensuaron que para clasificar el estado nutricional se recomienda usar los criterios basados en percentiles o Z-scores con índices que incluyen peso/talla, peso/edad y talla/edad, en consonancia con las recomendaciones publicadas en diferentes guías10. Por el contrario, no pudo consensuarse la utilización de las gráficas de patrones nacionales de crecimiento o valores nutricionales del lactante sano en España como referencia en el lactante con CC (Tabla S3, ítem 112). En sus comentarios, numerosos panelistas consideraron que hay que usar como referencia las tablas de la Organización Mundial de la Salud (OMS) como también se recomienda en las guías de la ASPEN o de la ESPNIC en niños críticamente enfermos9,13,27. La OMS ha propuesto patrones de referencia internacional que incluyen las medidas de peso, longitud/estatura, perímetro craneal, perímetro del brazo y pliegues tricipital y subescapular y los cálculos de la relación peso/talla y del índice de masa corporal (IMC). Incluyen datos de niños de cero a cinco años alimentados con lactancia materna, procedentes de diversos países del mundo. Los datos se presentan en tablas o en gráficos tanto de percentiles como de puntuaciones Z18,28. Sin embargo, hay que tener presente que en caso de que exista alguna entidad genética asociada (síndrome de Down, síndrome de Noonan, etc.) el patrón de crecimiento no es concordante con las gráficas de patrones existentes en la actualidad. Se podría usar en estos casos las gráficas de población específica teniendo presente que son estudios poblacionales descriptivos y no estándares de referencia18.
Respecto a la estimación de los requerimientos, los panelistas han consensuado recomendaciones sobre los requerimientos calóricos y de proteínas (tabla 5) que está en línea con otras guías y consensos5,19. No se consensuó un ítem que sugería que el aporte proteico debe ser 6-8% del aporte nutricional. La literatura sugiere una relación proteína-energía óptima de 9-12%19,25. En niños críticamente enfermos, las guías ASPEN sugieren un aporte de 2-3 g/kg/día y las guías ESPNIC no menos de 1,5 g/kg/día9,13,27.
En el apartado sobre la evaluación, se incluyeron cuestiones sobre la necesidad de evaluación por un logopeda (tabla 6). Estas recomendaciones están basadas en consensos previos19. Se consensuaron todas las propuestas planteadas salvo la que cuestionaba si hay que derivar al logopeda en el caso de que el niño muestre signos de inquietud o intranquilidad durante o después de la toma. Algunos panelistas consideraron estos síntomas demasiado inespecíficos y que deberían investigarse otras causas como el reflujo gastroesofágico antes de derivar29.
Finalmente, se consensuaron ítems con pautas generales sobre el soporte nutricional y la vía de administración (tabla 7) y la nutrición en el perioperatorio (tabla 8) que están en línea con recomendaciones previas5,25.
Respecto a la cirugía, destaca el ítem que considera que cuando un lactante con CC malnutrido va a ser intervenido quirúrgicamente, es necesario que reciba un tratamiento nutricional intensivo preoperatorio durante un tiempo mínimo de 10 días (Tabla S4.3). Casi un tercio de los lactantes con CC requieren algún tipo de intervención, generalmente en el primer año de vida y cada vez más a menudo en el período neonatal7. La cirugía precoz disminuye el desarrollo de desnutrición, sin embargo, hasta 50% de los niños pueden presentar una desnutrición energético-proteica en el momento de la intervención5. Además, un mal estado nutricional preoperatorio puede asociarse a una mala evolución posoperatoria incrementando el riesgo de infección intrahospitalaria y de una mala cicatrización de las heridas quirúrgicas7,30. Por ello es fundamental un diagnóstico temprano y una intervención pre y postoperatoria adecuada en este contexto7.
Nuestro trabajo tiene limitaciones inherentes al método Delphi por la imposibilidad de discutir las recomendaciones en profundidad o que haya podido haber algún sesgo en la selección de los panelistas. No obstante, el comité científico ha tenido en cuenta los comentarios de los panelistas a la hora de redactar la discusión y la selección de participantes ha sido muy cuidadosa e incluye solo médicos con experiencia contrastada en el tema.
En resumen, los lactantes con CC, especialmente aquellos con una cardiopatía con repercusión hemodinámica, pueden estar en riesgo de desnutrición, lo que se asocia a un aumento de su morbimortalidad. La evaluación minuciosa y el tratamiento nutricional adecuado de estos niños son cruciales para mejorar su tratamiento, su pronóstico a largo plazo y su calidad de vida. Se han elaborado recomendaciones consensuadas sobre el manejo nutricional con la participación de todos los especialistas implicados en el manejo de estos pacientes. Estas recomendaciones pueden ser de ayuda para la detección precoz y derivación temprana de la población vulnerable, así como para la evaluación, la estimación rápida de las necesidades nutricionales, y la alimentación y nutrición adecuadas de los niños con CC en las UNP.
FinanciaciónEste estudio fue financiado por Danone Nutricia para apoyar los encuentros presenciales y online de los expertos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecemos a todos los panelistas su colaboración en el estudio.
Expertos en cardiología pediátrica: Sergio Flores Villar, Bárbara Fernández Barrio, María Ángeles Pérez-Moneo Agapito, Paula de Vera McMullan, Natalia Fernández Suárez, Ignacio Oulego Erroz, Beatriz Salamanca Zarzuela, Leticia Albert de la Torre, Marta Flores Fernández, María Dolores Herrera Linde, Gonzalo Cortázar Rocandio, Marta Yagüe Martín, Elena Gómez Guzmán, María Teresa Viadero Ubierna, María Isabel Martínez Soto, Olga Carvajal, Carlos Labrandero de Lera.
Expertos en nutrición pediátrica: Rafael Galera Martínez, Mercedes Murray Hurtado, Marta Germán Díaz, Verónica Luque, María del Carmen Rivero de la Rosa, David Gil, José Manuel Moreno Villares, Raquel Núñez, Justo Valverde Fernández, José Carlos Salazar, Elvira Cañedo, Alfonso Solar Boga, Juan José Díaz Martín, Elena Crehúa, Vanessa Cabello Ruiz.
Agradecemos al Dr. Pablo Rivas su ayuda en el soporte editorial de este proyecto en nombre de Nueva Investigación - SPAIN.