Después de leer con interés la comunicación de Oltra-Benavent et al.1 del Hospital Universitari i Politécnic La Fe (HUPLF), «Selección del tratamiento antibiótico empírico en pielonefritis según el perfil del paciente», publicado en la revista Anales de Pediatría, nos gustaría compararlo con los datos de los pacientes con patología nefrourológica (PNU) diagnosticados de infección del tracto urinario (ITU) febril en el Servicio de Urgencias Pediátricas (SUP) del Hospital Universitario La Paz (HULP) entre enero de 2015 y diciembre de 2019.
Nuestra cohorte de pacientes con PNU e ITU febril fue similar (HULP 193 vs. HUPLF 188). La edad media fue 4,8±cinco años y el 56% fueron mujeres.
El 77,2% de los casos presentaban una única PNU, 14% dos y 8,8% tres. En el 77,2% de los casos se trataba de patología sobre la vía urinaria, 29% patología renal, 13% vesical, 10,4% urogenital y 2,1% anorrectal.
A diferencia de lo observado por el grupo del HUPLF, E. coli fue claramente el uropatógeno responsable de ITU febril en el niño con uropatía conocida (HULP 67,3% vs. HUPLF 53,2%), a gran distancia de otros gramnegativos (K. pneumoniae 7,8%, P. mirabilis 4,1%, E. cloacae 3,6% y P. aeruginosa 2,6%). Este resultado puede explicar que nuestros porcentajes de resistencias antimicrobianas fueran más bajos que en la serie del HUPLF (tabla 1). Por tanto, y de acuerdo con lo reflejado en el documento de consenso de Piñeiro Pérez et al.2, en la selección de la antibioterapia empírica inicial resulta fundamental conocer el patrón local de patógenos y su susceptibilidad antimicrobiana.
Resistencia antimicrobiana de las diferentes especies microbianas aisladas
| E. coli | K. pneumoniae | E. faecalis | P. mirabilis | E. cloacae | P. aeruginosa | |||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| ATB | % | n | % | n | % | n | % | n | % | n | % | n |
| GEN | 13,1 | 129 | 13,3 | 15 | * | * | 25 | 8 | 14,2 | 7 | 0 | 5 |
| CRO | 3,2 | 122 | 7,6 | 13 | * | * | 0 | 8 | 100 | 2 | 0 | 5 |
| CTX | 4,8 | 124 | 7,1 | 14 | * | * | 0 | 8 | 100 | 2 | 0 | 1 |
| AMP | 68,2 | 129 | 100 | 15 | 0 | 7 | 12,5 | 8 | 100 | 7 | * | * |
| AMC | 22,6 | 128 | 13,3 | 15 | * | * | 0 | 8 | 100 | 7 | * | * |
| CFM | 4,8 | 124 | 0 | 1 | * | * | 0 | 1 | * | * | * | * |
| CXM | 6,5 | 122 | 7,1 | 14 | * | * | 0 | 8 | 100 | 2 | * | * |
| CIP | 10,8 | 129 | 7,1 | 14 | 28,5 | 7 | 25 | 8 | 14,2 | 7 | 0 | 5 |
ATB: antibiótico; n = número de muestras analizadas; %: porcentaje de cepas resistentes; *Sensibilidad antimicrobiana no evaluada; AMP: Ampicilina; AMC: Amoxicilina-clavulánico; CFM: Cefixima; CXM: Cefuroxima; CRO: Ceftriaxona; CTX: Cefotaxima; CIP: Ciprofloxacino; GEN: Gentamicina.
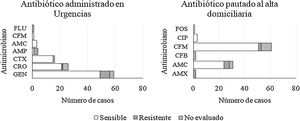
El 59,6% de nuestros pacientes no necesitaron ingreso hospitalario. El porcentaje de cepas resistentes frente a los antibióticos pautados de forma empírica, bien durante la estancia en urgencias o bien al alta domiciliaria, fue del 10 y del 8%, respectivamente (fig. 1).
Coincidiendo con Oltra-Benavent et al.1, las características intrínsecas del paciente deberían influir en la elección del tratamiento empírico. No obstante, en el caso del niño con PNU, la infección por otros uropatógenos diferentes a E. coli, asociados a patrones de resistencias mucho más selectivos, varía según los estudios3,4. Es probable que las diferencias observadas no dependan de la alteración anatómica de base, sino de otros factores que han demostrado estar relacionados con la infección por este tipo de microorganismos, tales como la presencia de sondaje permanente o el antecedente de procedimientos invasivos sobre la vía urinaria. Estos factores deberían tomarse en cuenta a la hora de elegir el tratamiento empírico inicial.
Por otro lado, el uso generalizado de quimioprofilaxis está contribuyendo a la proliferación de cepas resistentes en los últimos años. El 45,5% de nuestros pacientes recibían profilaxis antimicrobiana en el momento de la infección (trimetoprima 87,5% de los casos). El 80,6% de los uropatógenos identificados en estos casos, fueron resistentes a la quimioprofilaxis recibida.
En nuestra serie el uso de gentamicina y cefalosporinas de 3ª generación, tanto en urgencias como al alta domiciliaria, se relacionó con una baja tasa de resistencias. Ambas constituyen una buena alternativa terapéutica de primera línea en pacientes con PNU e ITU febril.