El perampanel (PER) es un fármaco antiepiléptico aprobado en pacientes mayores de 12 años con crisis focales y crisis tónico-clónicas generalizadas. Actualmente los datos existentes sobre su efectividad en las crisis de ausencia son limitados, y el número de pacientes incluidos menores de 4 años anecdótico1,2. Se presentan 3 niños con aparición de crisis de ausencia atípica coincidiendo con la instauración de PER.
Caso 1. Niña de 3 años sin antecedentes de interés que presentó a los 2 años una epilepsia mioclónica progresiva de etiología no filiada, con deterioro de predominio motor, con ataxia y disartria. Resultó refractaria a múltiples fármacos antiepilépticos (ácido valproico, levetiracetam, etosuximida, fenitoína, lacosamida, topiramato, zonisamida, clobazam, piracetam y brivaracetam) y a dieta cetogénica. Se inició tratamiento con PER alcanzado una dosis máxima de 2mg/día, de forma concomitante con brivaracetam, clobazam y piracetam. Tras una semana comenzó a presentar numerosas crisis de ausencia atípica, asociando fenómenos de atonía progresiva con caída lenta de cabeza y tronco, registrándose en vídeo-electroencefalografía (VEEG). Una semana tras la retirada se documentó la resolución electroclínica de las ausencias atípicas.
Caso 2. Niña de 3 años y 2 meses con síndrome de Angelman. Presentaba un retraso psicomotor y desde los 12 meses mioclonías epilépticas, desarrollando un trazado de encefalopatía epiléptica, con mioclonías diarias refractarias a fármacos antiepilépticos (levetiracetam, ácido valproico y clobazam). Se inició PER concomitante con ácido valproico y clobazam alcanzando una dosis máxima de 4mg/día. Progresivamente se observó un deterioro general asociando episodios continuos de detención de la actividad y parpadeo, registrándose en VEEG una situación de estatus epiléptico no convulsivo (ausencias atípicas continuas). Tras la retirada de PER disminuyeron los episodios de ausencia, documentándose mejoría electroclínica.
Caso 3. Niño de un año y 7 meses con retraso psicomotor desde los primeros meses de vida, de etiología no aclarada. Comenzó con epilepsia a los 6 meses de edad, con crisis focales hipomotoras y varios estatus epilépticos de córtex posterior. Refractario a ácido valproico, levetiracetam, clobazam, zonisamida, carbamacepina, lacosamida y dieta cetogénica. Se inició PER concomitante con ácido valproico, levetiracetam y clobazam. Alcanzó una dosis máxima de 2mg/día. Se retiró a los 3 meses y medio tras documentar en VEEG un estatus epiléptico no convulsivo con crisis de ausencia atípica que desaparecieron tras la retirada (fig. 1).
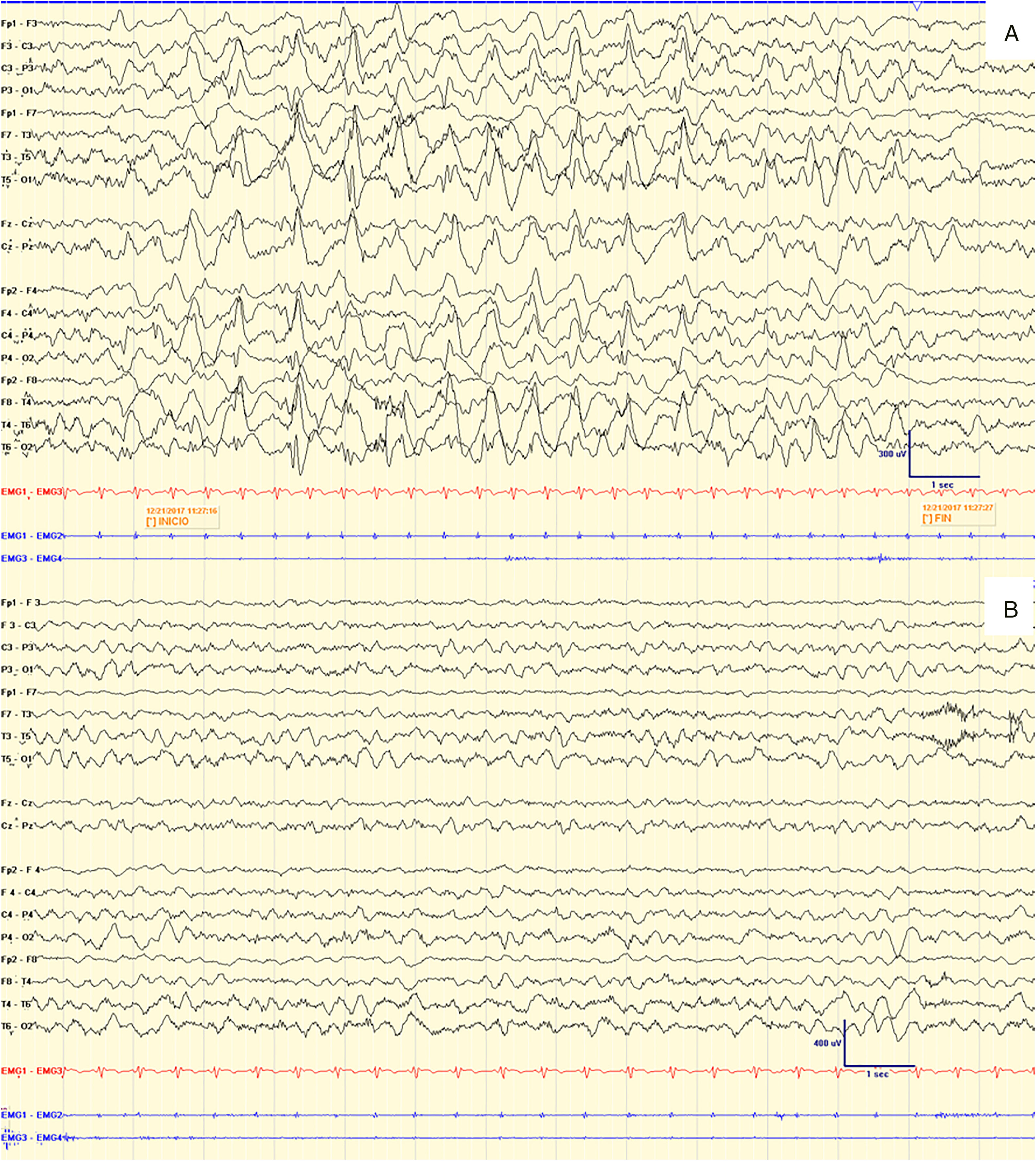
EEG del caso 3 durante el tratamiento con PER (A) y una vez retirado (B).
En la imagen superior (A) se observa el trazado EEG ictal durante uno de los episodios de actitud hipomotora y cambio en la expresión facial, asociando una leve caída palpebral, que presentaba de forma continua, cada 5-10segundos. Se observa una actividad punta-onda lenta de gran amplitud, más o menos rítmica, de expresión difusa con predominio en regiones posteriores, con inicio y fin bruscos. En este momento estaba en tratamiento con PER 2mg/día.
En la imagen inferior (B) se observa el trazado EEG interictal 2 semanas después, tras retirar el PER. Se observa una actividad en vigilia aceptablemente organizada, de tendencia lenta, sin asimetrías ni anomalías epileptiformes. No se registraron ausencias atípicas.
En ninguno de los pacientes se realizaron modificaciones en sus tratamientos concomitantes ni presentaron efectos secundarios de interés.
No hemos encontrado en la literatura ningún caso de aparición de crisis de ausencia atípica con PER, pero el empeoramiento de la epilepsia, inducido de manera paradójica por los propios fármacos antiepilépticos, es una complicación ya conocida3.
Las publicaciones actuales del PER en crisis de ausencia son limitadas. French et al.2 incluyen pacientes con crisis de ausencia, y aunque no existe evidencia de que estas se exacerbaran, no analizan la eficacia de PER en las mismas2. Villanueva et al. incluyen 37 pacientes con epilepsia de ausencia y solo el 7% empeora4.
Consideramos que algunas características han podido influir en el empeoramiento de nuestros pacientes. La edad de los niños, pues en el trabajo de Biro5 encuentran mayor incremento de crisis con PER en el grupo de edad entre 2 y 5 años. Por otro lado, los datos existentes sobre la efectividad del PER en el tratamiento de crisis de ausencia atípica son escasos. Swiderska et al.6 analizan la eficacia de PER en 4 pacientes con crisis de ausencia atípica, y ninguno presentó reducción de crisis. Biro et al.5 incluyen a 4 pacientes con crisis de ausencia atípica, encontrando 2 pacientes que no respondieron y uno de ellos presentó una exacerbación de las crisis de ausencia atípica5. Por último, consideramos relevante que presentaran una epilepsia refractaria y otras condiciones desfavorables. De este modo, Villanueva et al.4, al comparar sus resultados con PER en epilepsias mioclónicas, encuentran una tasa más alta de mejoría en comparación a otros trabajos, que incluían pacientes con epilepsia refractaria y otro tipo de condiciones desfavorables, como epilepsia mioclónica progresiva4.
Las limitaciones de nuestro trabajo son importantes al ser retrospectivo y con una muestra pequeña. Sin embargo, consideramos de gran interés el realizar aportaciones de experiencias clínicas que pueden ir perfilando las características de aquellos pacientes con mayor riesgo de presentar empeoramiento de determinadas crisis con PER.