Las Guías de Práctica Clínica han demostrado ser herramientas valiosas para orientar las decisiones de los médicos. Su mera publicación no ha reducido la variabilidad en el manejo de la bronquiolitis aguda, y se siguen utilizando de forma excesiva determinados recursos para su atención.
MétodoMediante una investigación con un diseño antes-después, se estudió la efectividad de un método de difusión de recomendaciones diagnósticas para el manejo de lactantes hospitalizados por bronquiolitis. Pacientes con comorbilidades, exprematuros y los que fueron trasladados a otros centros sanitarios fueron excluidos. Los recursos diagnósticos estudiados fueron: radiografía de tórax, hemograma, proteína C reactiva, hemocultivo, gasometría venosa y determinación de virus respiratorio sincitial. Se analizaron un total de 11 temporadas epidémicas.
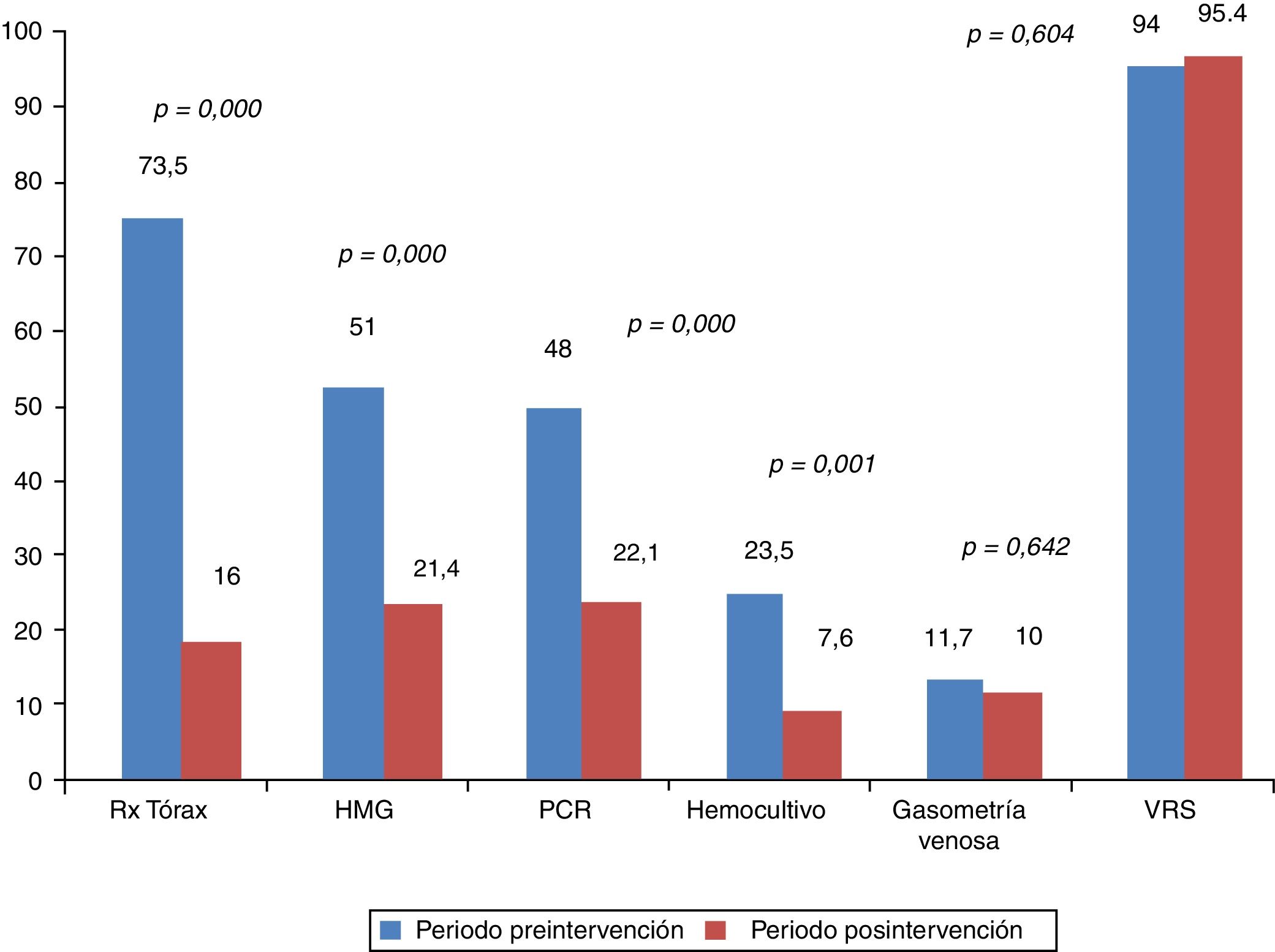
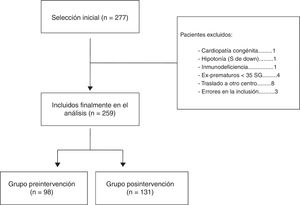
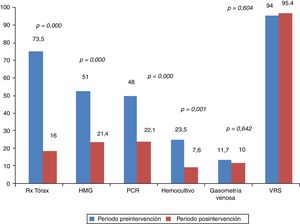
ResultadosSe estudiaron 259 pacientes, 98 en el periodo preintervención (2006-10) y 131 en el posintervención (2011-17). La intervención se llevó a cabo en octubre de 2010 y 2011. Comparando los dos periodos, disminuyó el uso de radiografía de tórax, 73,5 a 16% (p < 0,01); hemograma 51 a 21,4% (p < 0,01), PCR 48 a 22,1% (p < 0,01) y hemocultivo 23,5 a 7,6% (p < 0,01). La duración de la hospitalización disminuyó 0,6 (DE = 1) días y no hubo diferencias en los reingresos.
ConclusionesLa difusión organizada y sistematizada, mediante un método multimodal, de las recomendaciones diagnósticas contenidas en una guía de práctica clínica sobre bronquiolitis, es capaz de transformar la práctica médica, reduciendo el uso de recursos diagnósticos, sin incrementarse los reingresos.
Clinical Practice Guidelines have been shown to be valuable tools for guiding medical decisions. However, their mere publication has not reduced the variability of practice in terms of the way acute bronchiolitis is managed.
MethodA before-and-after study design was used to analyse the effectiveness of a method of disseminating diagnostic recommendations among physicians regarding the management of infants, hospitalised due to bronchiolitis. Patients with comorbidities, ex-premature patients, and patients transferred to other hospitals were excluded. The diagnostic resources studied were: chest X-ray, full blood count, C-reactive protein, blood culture, venous blood gas, and determination of the respiratory syncytial virus. Eleven epidemic periods were analysed.
ResultsA total of 259 patients were studied including 98 in the pre-intervention group (2006-2010), and 131 in the post-intervention group (2011-2017). The intervention took place in October of 2010 and 2011. A comparison of the two periods showed that the use of chest X-rays dropped from 73.5% to 16% (p<.01), full blood counts from 51% to 21.4% (p<.01), C-reactive protein from 48% to 22.1% (p<.01), and blood cultures from 23.5% to 7.6% (p<.01). Length of stay dropped by 0.6 (SD: 1) days and there were no differences in re-admission rates.
ConclusionsThe organised and systematised dissemination, using a multimodal method, of the diagnostic recommendations contained in the clinical practice guidelines on bronchiolitis, is capable of transforming the clinical practice by reducing the use of diagnostic resources, without an increase in the re-admission rate.
La bronquiolitis aguda (BA) es una patología relevante dentro de la pediatría por sus consecuencias sobre la salud de los pacientes1, por el incremento brusco de la demanda asistencial que genera dada su incidencia estacional en todos los niveles (Asistencia Primaria, Urgencias y hospitalización)2 y por el impacto económico, social y familiar que esta produce también más allá del episodio agudo3. La BA es un buen ejemplo de expresión de la variabilidad en la práctica médica en pediatría, existiendo numerosos estudios que lo demuestran tanto a nivel de Atención Primaria4, Servicios de Urgencia4,5, pacientes hospitalizados en planta4,6, como en casos graves ingresados en Unidades de Cuidados Intensivos Pediátricas7,8. Esta variabilidad, en ocasiones, significa un uso excesivo de recursos diagnósticos y terapéuticos9. Las Guías de Práctica Clínica (GPC), son elaboradas con el objetivo de asistir a los médicos en la toma de decisiones acerca de qué cuidados aplicar a sus pacientes en situaciones clínicas concretas10. Con la aplicación práctica de sus recomendaciones, podemos evitar la utilización de aquellos procedimientos no respaldados por las mejores pruebas disponibles10, disminuyendo la variabilidad en la práctica médica, homogenizando las actuaciones de los clínicos, obteniéndose así un proceso asistencial más seguro y de mejor calidad para el paciente11. Pudiendo además ahorrar en costes para el sistema, consiguiendo una organización sanitaria más eficiente3. Existen investigaciones que demuestran la persistencia de variabilidad en la práctica médica y el uso excesivo de recursos en el manejo de la BA tras la publicación de las GPC, subrayándose una falta de adherencia a las mismas por parte de los profesionales12–15. El objetivo del estudio ha sido evaluar si la implementación de una GPC en bronquiolitis, mediante un método sistematizado y organizado de difusión del conocimiento, transforma la práctica clínica de los profesionales, ajustándola a las recomendaciones de las GPC, con la consiguiente disminución en la utilización de recursos asistenciales y diagnósticos.
Material y métodosDiseño y población a estudioSe diseñó un estudio experimental de seguimiento pre- y posintervención formativa, sobre los médicos que desarrollaban su actividad asistencial en los Servicios de Urgencias y Pediatría, en lo referente a la atención de una población de lactantes con bronquiolitis atendidos en urgencias e ingresados con posterioridad en el Servicio de Pediatría del Hospital Universitario Virgen de la Luz (HVL) (Anexo 1). Las variables de la población y el resto de mediciones se recogieron de forma prospectiva entre 2009 y 2017, mientras que desde 2006 a 2008 fue retrospectiva, mediante revisión de las historias clínicas con el diagnóstico de BA según la Clasificación Internacional de Enfermedades, 9.ª revisión (CIE-9) 466,11 y 466,19, y con edad ≤ 12 meses. Se completó el estudio con los pacientes que ingresaron por BA en 11 temporadas epidémicas, considerándose cada una de ellas desde octubre de un año hasta mayo del siguiente, ambos incluidos. De esta manera quedaron tres periodos claramente delimitados en nuestro estudio. El preintervención, desde octubre de 2006 a octubre de 2010, el posintervención, desde octubre del 2011 a mayo del 2017 y un periodo de transición entre ambos, desde octubre del 2010 a octubre de 2011. Esto es, entre las dos intervenciones formativas. Criterios de inclusión: pacientes con edad igual o inferior a los 12 meses que ingresaban con el diagnóstico de BA (según los criterios de McConnochie modificados para la edad)16. Se excluyeron aquellos pacientes con antecedentes de prematuridad, < 35 semanas; o pacientes con alguno de los diagnósticos siguientes: cardiopatía congénita crónica con alteraciones hemodinámicas; neumopatía crónica (displasia pulmonar, fibrosis quística); enfermedad neuromuscular que cursara con hipotonía como síndrome de Down o síndrome de Prader-Willi; inmunosupresión crónica y también todos aquellos pacientes que durante su ingreso en nuestro hospital eran trasladados, por diferentes motivos, a otro centro hospitalario.
IntervenciónSe realizaron dos intervenciones en un periodo de un año; una en octubre de 2010 y otra en octubre de 2011. Lo recomendado en las mismas se basó en la GPC en BA de la American Academy of Pediatrics17 y en dos publicaciones españolas similares aparecidas posteriormente18,19. La estructura, contenido y objetivo de las mismas se detalla en el Anexo 2.
VariablesA partir de octubre de 2009 comenzó la recogida de variables de interés mediante una hoja de recogida de datos diseñada a tal efecto. En cada temporada epidémica, a partir de esta primera, se recogieron las variables de forma prospectiva. Se recopilaron además de variables demográficas, las variables principales de resultado relacionadas con el uso de recursos diagnósticos y susceptibles de ser modificadas, que fueron las siguientes: realización de radiografía de tórax, extracción de analítica sanguínea (hemograma, PCR y gasometría venosa), extracción de muestra sanguínea para hemocultivo y detección mediante inmunoanálisis cromatográfico de membrana del antígeno de la proteína de fusión del virus respiratorio sincitial (VRS), en secreciones nasales. Otras variables secundarias analizadas fueron la duración de la estancia hospitalaria y el porcentaje de reingresos. Se consideró reingreso relacionado con el episodio de BA aquel que se producía en los primeros 10 días tras el alta hospitalaria.
Tratamiento estadístico de los datosPara determinar si las intervenciones formativas reducían la utilización de recursos, se compararon los porcentajes de utilización de las herramientas diagnósticas previamente indicadas, antes y después de las intervenciones. Las variables cualitativas se muestran como valores absolutos y porcentajes, y su cambio se analizó mediante ji cuadrado. Las cuantitativas, en caso de que sigan una distribución normal, se muestran como media y desviación estándar (DE) y su cambio se analizó mediante t de student. En caso de no seguir una distribución normal, se muestran como mediana y su rango intercuartílico, utilizando en este caso el estadístico de la U de Mann-Whitney. Con el programa Epidat 3.0, se calculó el tamaño muestral para medidas no apareadas en grupos diferentes, de tal forma que aceptando un riesgo alfa (error tipo I) de 0,05 y una precisión absoluta de ± 5% en un contraste bilateral, se precisaban 34 sujetos, asumiendo que la proporción inicial de acontecimientos era del 0,6 y la final del 0,2 (solicitud de radiografía de tórax para el diagnóstico de BA). El análisis estadístico se realizó mediante el programa SPSS para Windows versión 21.0 (SPSS Inc., Chicago, Illinois, Estados Unidos).
Aspectos éticosEl protocolo de estudio fue aprobado por el Comité de Ética para la Investigación Clínica del HVL con fecha de 15 febrero de 2011. Durante el proceso de recogida, recopilación y tratamiento de los datos y en todo momento en el que se estableció para ello contacto con el paciente o familiares, se cumplieron estrictamente las normas éticas en base a la Declaración de Helsinki y la Ley Orgánica 15/99 de Protección de datos de carácter personal.
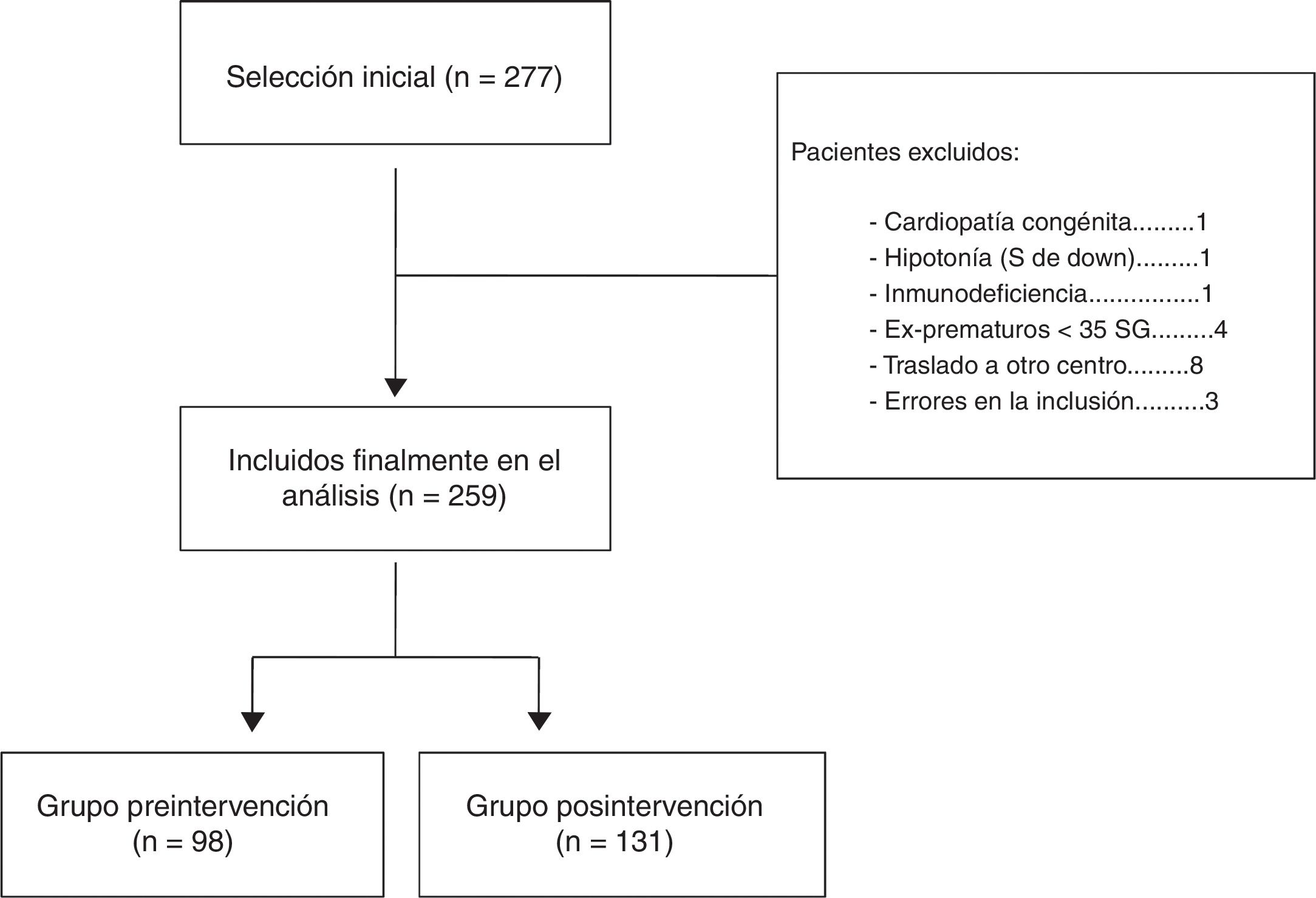
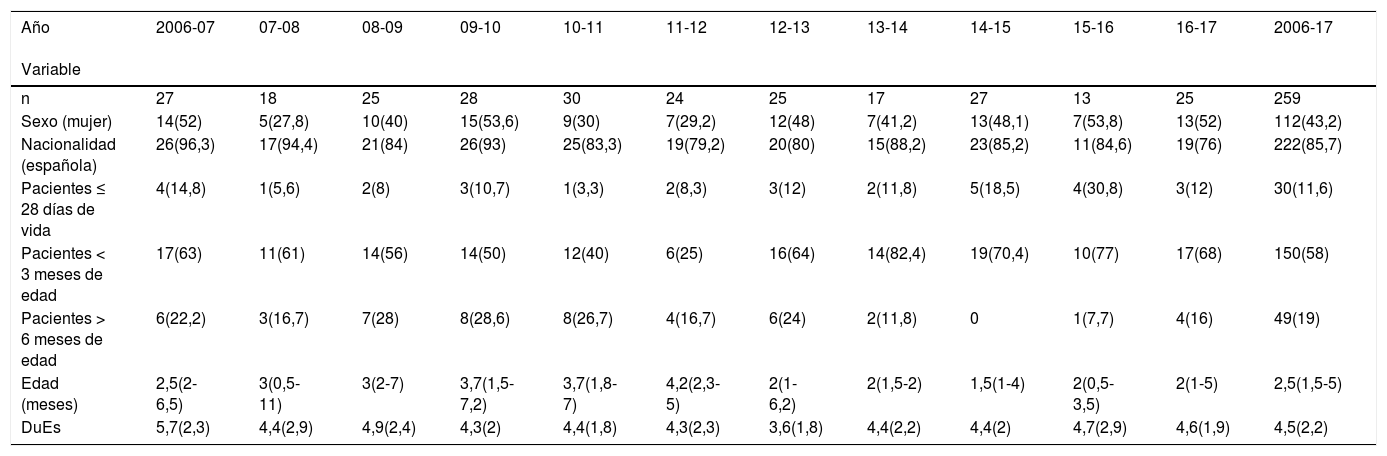
ResultadosEn todo el periodo de estudio, desde octubre de 2006 hasta mayo de 2017 se incluyeron inicialmente un total de 277 pacientes que ingresaron durante las 11 temporadas epidémicas consideradas. De todos ellos se eliminaron 18 por no cumplir los criterios de inclusión, de tal forma que el análisis se llevó a cabo con una muestra final de 259 pacientes. De ellos, 98 quedaron incluidos en el grupo del periodo preintervención (4 temporadas epidémicas 2006-2010) y 131 en el grupo posintervención (6 temporadas epidémicas 2011-2017) (fig. 1). La mediana de edad de los pacientes de nuestra muestra fue de 2,5 (1,5-5) meses, predominando los varones, 56,8%. Tal y como puede observarse en la tabla 1 los pacientes ingresados por BA en el periodo posintervención son de menor edad que los de los años previos. La duración de la estancia hospitalaria del total de pacientes pertenecientes al grupo preintervención fue de 4,9 (DE 2,4) días, mientras que esta se redujo a 4,3 (DE 2,1) días en el total de pacientes del grupo posintervención, aunque estas diferencias no son estadísticamente significativas (p = 0,09). Otras características demográficas de nuestra muestra pueden observarse en la tabla 1. En cuanto a los reingresos no hubo diferencias entre ambos periodos, hubo 2 en el periodo preintervención y otros 2 en el posintervención.
Variables demográficas de los pacientes incluidos en el estudio
| Año Variable | 2006-07 | 07-08 | 08-09 | 09-10 | 10-11 | 11-12 | 12-13 | 13-14 | 14-15 | 15-16 | 16-17 | 2006-17 |
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| n | 27 | 18 | 25 | 28 | 30 | 24 | 25 | 17 | 27 | 13 | 25 | 259 |
| Sexo (mujer) | 14(52) | 5(27,8) | 10(40) | 15(53,6) | 9(30) | 7(29,2) | 12(48) | 7(41,2) | 13(48,1) | 7(53,8) | 13(52) | 112(43,2) |
| Nacionalidad (española) | 26(96,3) | 17(94,4) | 21(84) | 26(93) | 25(83,3) | 19(79,2) | 20(80) | 15(88,2) | 23(85,2) | 11(84,6) | 19(76) | 222(85,7) |
| Pacientes ≤ 28 días de vida | 4(14,8) | 1(5,6) | 2(8) | 3(10,7) | 1(3,3) | 2(8,3) | 3(12) | 2(11,8) | 5(18,5) | 4(30,8) | 3(12) | 30(11,6) |
| Pacientes < 3 meses de edad | 17(63) | 11(61) | 14(56) | 14(50) | 12(40) | 6(25) | 16(64) | 14(82,4) | 19(70,4) | 10(77) | 17(68) | 150(58) |
| Pacientes > 6 meses de edad | 6(22,2) | 3(16,7) | 7(28) | 8(28,6) | 8(26,7) | 4(16,7) | 6(24) | 2(11,8) | 0 | 1(7,7) | 4(16) | 49(19) |
| Edad (meses) | 2,5(2-6,5) | 3(0,5-11) | 3(2-7) | 3,7(1,5-7,2) | 3,7(1,8-7) | 4,2(2,3-5) | 2(1-6,2) | 2(1,5-2) | 1,5(1-4) | 2(0,5-3,5) | 2(1-5) | 2,5(1,5-5) |
| DuEs | 5,7(2,3) | 4,4(2,9) | 4,9(2,4) | 4,3(2) | 4,4(1,8) | 4,3(2,3) | 3,6(1,8) | 4,4(2,2) | 4,4(2) | 4,7(2,9) | 4,6(1,9) | 4,5(2,2) |
Cada columna corresponde a una temporada epidémica, comenzando en 2006-07 y finalizando en 2016-17. La columna más a la derecha se refiere al total de los pacientes incluidos en el estudio. Las variables cualitativas se muestran como valores absolutos y porcentajes. La variable cuantitativa edad, al no seguir una distribución normal, se muestra como mediana y rango intercuartílico. La duración de la estancia (DuEs) se ha expresado como media y desviación estándar (DE).
n: número de casos de bronquiolitis aguda ingresados en cada temporada epidémica.
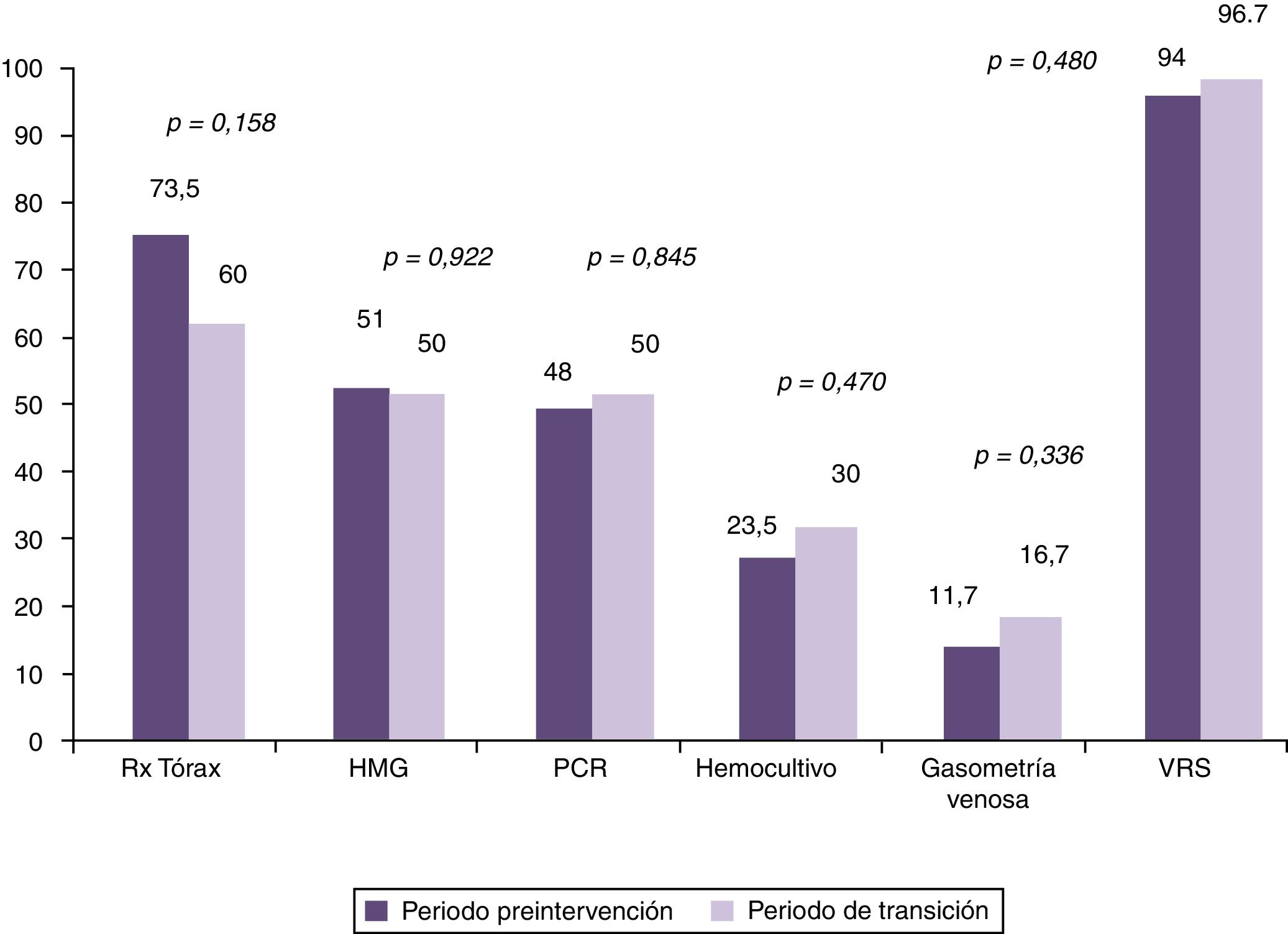
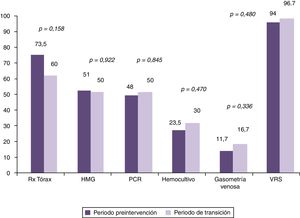
Al comparar los porcentajes de utilización de recursos en el grupo preintervención con los pacientes del periodo considerado de transición, se observó reducción en la utilización únicamente de radiografía de tórax, pero no de los demás, tal y como puede comprobarse en la figura 2. No obstante al realizar el análisis comparando el mismo grupo preintervención con el posintervención, se observaron reducciones en la utilización de los recursos diana de nuestra intervención. Esto puede observarse tanto si analizamos los resultados en dos grandes grupos de pacientes comparados, tal y como se observa en la figura 3, como si se analiza el cambio en la utilización de los recursos año a año tras la intervención, como se muestra en la tabla 2. En este sentido se observa cómo se pasa de estudiar casi de forma sistemática mediante radiografía de tórax a un 73,5% de los lactantes con BA que son ingresados, a utilizar este recurso diagnóstico tan solo en un 3,7, 7,7 y 4% de los casos en el 4.°, 5.° y 6.° año respectivamente tras la doble intervención formativa. Algo similar ocurre con la utilización de otros de los recursos diagnósticos como el hemograma, la PCR y los hemocultivos. Sin embargo no se observa reducción alguna en la utilización de otras pruebas como la gasometría venosa y determinación de VRS en secreciones nasales. Finalmente es importante destacar que, se produjo un reascenso de los porcentajes de utilización de algunos recursos varios años tras la doble intervención formativa, en concreto en el año epidémico 2015-16, esto fue, 5 años tras la realización de la implementación de las recomendaciones de la GPC.
Grado de utilización de los recursos diagnósticos en el periodo preintervención en comparación con el periodo postintervención
| PRUEBA DIAGNÓSTICA | Rx TÓRAX | HMG | PCR | HEMOCULTIVO | GASOMETRÍA | VRS |
|---|---|---|---|---|---|---|
| Preintervención | 72 (73,5) | 50 (51) | 47 (48) | 23 (23,5) | 15 (11,7) | 92 (94) |
| Primera tempo posintervención (2011-12) | 10 (41,7) P < 0,007 | 9 (37,5) P = 0,232 | 9 (37,5) P = 0,324 | 4 (16,7) P = 0,378 | 3 (12,5) P = 0,569 | 23 (95,8) P = 0,631 |
| Segunda tempo posintervención (2012-13) | 5 (20) P = 0,000 | 6 (24) P = 0,014 | 7 (28) P = 0,060 | 4 (16) P = 0,332 | 3 (12,5) P = 0,492 | 24 (96) P = 0,613 |
| Tercera tempo posintervención (2013-14) | 3 (17,6) P = 0,000 | 2 (11,8) P = 0,002 | 2 (11,8) P = 0,004 | 1 (6) P = 0,063 | 0 P = 0,139 | 17(100) P = 0,410 |
| Cuarta tempo posintervención (2014-15) | 1 (3,7) P = 0,000 | 3 (11) P = 0,000 | 3 (11) P = 0,000 | 0 P = 0,004 | 3 (11) P = 0,615 | 25(92,6) P = 0,487 |
| Quinta tempo posintervención (2015-16) | 1 (7,7) P = 0,000 | 4 (30,8) P = 0,169 | 4 (30,8) P = 0,224 | 1 (7,7) P = 0,142 | 2 (15,4) P = 0,484 | 13(100) P = 0,500 |
| Sexta tempo posintervención (2016-17) | 1 (4) P = 0,000 | 4 (16) P = 0,001 | 4 (16) P = 0,003 | 0 P = 0,005 | 3 (12) P = 0,595 | 23(92) P = 0,450 |
Cada temporada epidémica del periodo posintervención se compara con todo el grupo preintervención, constituido por todos los casos de bronquiolitis ingresados desde octubre de 2006 a mayo de 2010 (4 temporadas epidémicas).
Rx: radiografía; HMG: hemograma; PCR: proteína C reactiva; VRS: virus respiratorio sincitial; tempo: temporada.
Las GPC son unas de las herramientas más importantes creadas para mejorar la calidad y la eficiencia de la atención sanitaria, transformando pruebas científicas sólidas en medidas de impacto clínico20. Con nuestra investigación se ha conseguido demostrar que, la difusión del conocimiento en las organizaciones sanitarias, a través de un método sistematizado de intervención directa, repetida y multimodal sobre los médicos, presentando los indicadores referentes a cómo se estaba realizando la atención y en qué aspectos concretos se buscaban modificaciones, se puede disminuir de forma mantenida la utilización de aquellos recursos diagnósticos no recomendados en las GPC17–19, tales como radiografía de tórax, hemograma, PCR y hemocultivo, no reduciéndose por contra, la utilización de aquellos que no habían sido previamente marcados como objetivos de reducción, como la gasometría venosa y la determinación de VRS en secreciones nasales. Además esta disminución en la utilización de recursos diagnósticos ha podido determinar también consecuentemente la reducción de la duración de la hospitalización de nuestros pacientes, aunque esta es una relación a la que no podemos atribuirle causalidad directa con nuestro estudio. Esta disminución en la utilización de los recursos diagnósticos y disminución de la duración de la hospitalización, no ha provocado un aumento de los reingresos en el periodo posintervención.
Creemos interesante destacar que a pesar de una 1.ª intervención en octubre de 2010, no fue hasta su repetición y refuerzo un año después, octubre de 2011, cuando comenzaron a observarse los resultados buscados. Estos, no solo superan a los obtenidos en otras investigaciones en donde se estudia la repercusión de la mera publicación de las GPC14,15,21,22, sino que además son superiores a los obtenidos en otras intervenciones con una difusión sistematizada, con objetivos concretos y multimodal, del conocimiento incluido en las GPC. Tal es el caso de la investigación de Mittal et al., donde se consigue un descenso de la utilización de la radiografía de tórax, de un 59,7 a 39%, diferencias importantes aunque inferiores a las obtenidas en el presente estudio23. De igual forma que en la investigación de Ralston et al. con un descenso en la utilización de este recurso de un 36% respecto a la situación preintervención24.
Entre los motivos por los que los médicos no siguen las recomendaciones de las GPC se encuentran, desconocimiento de la existencia de las mismas, falta de familiaridad en su utilización como herramienta de trabajo, tratarse de documentos con una extensión y complejidad excesivas, falta de tiempo para dedicarse individualmente a la lectura y síntesis de su contenido, no estar de acuerdo con algunas de sus recomendaciones, no tener unas expectativas favorables en cuanto a los resultados clínicos a obtener, existencia de barreras internas y externas en la propia organización que dificultan su implementación a mayor escala y también dificultades para superar la inercia a seguir realizando una práctica clínica como se aprendió y se lleva realizando durante años25–27.
Por otro lado, no tenemos constancia que se haya descrito en la literatura científica una pérdida del efecto beneficioso obtenido tras la implementación de las recomendaciones de una GPC. Esto puede ser debido a que no existen investigaciones con un seguimiento tan a largo plazo como el que presentamos. Nuestra hipótesis es que en este tipo intervenciones se precisan refuerzos periódicos y tras la doble intervención referida, no ha habido otras. Tampoco ha habido cambios sustanciales en la composición del equipo médico en los servicios clínicos referidos en el estudio, que pudieran explicar este reascenso en el uso de algunos recursos diagnósticos. No obstante serían necesarias otras investigaciones más focalizadas a este fenómeno para poder obtener una explicación plausible.
Nuestro trabajo presenta como fortalezas el que tiene un diseño prospectivo en su mayor parte, lo que haría posible una evaluación periódica de los resultados que permitiría intervenciones correctivas si estas fueran necesarias; se trata de un análisis de 11 temporadas epidémicas, con seguimiento prospectivo en 8 de ellas, lo cual nos parece un seguimiento prolongado en el tiempo.
Consideramos que dentro de las medidas ejecutadas para la consecución de nuestros objetivos, la de mayor impacto ha podido ser el considerar al personal médico de urgencias diana principal de nuestra intervención, pues la solicitud de las pruebas diagnósticas estaba inicialmente siempre en sus manos. El haber realizado una difusión del conocimiento especialmente dirigida a ellos, el haberles proporcionado una síntesis del protocolo de actuación y el haberles expuesto los resultados del estudio de los recursos utilizados antes y tras la primera intervención (octubre 2010), con objeto de obtener un refuerzo positivo para su práctica clínica, lo hemos considerado fundamental para el éxito del proyecto.
Sin que se trate de una fortaleza de nuestro trabajo sí que quisiéramos destacar la gran diferencia en el número de radiografías de tórax realizadas antes y después de la doble intervención, sin que esto tuviera repercusiones negativas en forma de errores diagnósticos o reingresos, prestando de esta forma una atención más segura para nuestra población de lactantes al someterlos a un menor grado de radiación ionizante.
No obstante nuestra investigación presenta como limitación el que se trata de una muestra pequeña, dada la escasa población pediátrica dependiente de nuestro hospital.
También quisiéramos hacer la consideración de que la consecución exitosa de nuestro proyecto ha podido deberse, en parte, al reducido tamaño de las plantillas de profesionales que manejan la BA en nuestro medio, tanto en el Servicio de Urgencias como en el de Pediatría. Esto hace que exista una relación interprofesional más cercana y fluida y que además puedan asistir con mayor facilidad un mayor número de médicos a las acciones formativas. Por este motivo nuestro trabajo podría no ser aplicable a hospitales de gran tamaño con plantillas mucho mayores. A pesar de ello, y dados los resultados positivos de nuestra intervención, proponemos la realización de actuaciones similares en hospitales y centros de atención primaria de nuestro país, con objeto de valorar la efectividad de estas intervenciones para mejorar en última instancia la eficiencia en el manejo de la bronquiolitis aguda en los diferentes ámbitos asistenciales.
ConclusionesLa difusión del conocimiento científico publicado en las GPC mediante un método sistematizado, directo y cercano a los médicos, con objetivos de resultados concretos y con refuerzos positivos repetidos, en definitiva, mediante una sistemática multimodal, es capaz de reducir en hospitales de pequeño y mediano tamaño, la utilización de los recursos diagnósticos para el manejo de la BA marcados como objetivos a priori, radiografía de tórax, hemograma, PCR y hemocultivo, sin que se produzca una aumento en el porcentaje de reingresos. Este tipo de proyectos convierten a la organización sanitaria en una empresa más eficiente, que presta además un servicio de mayor calidad y más seguro para sus pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Damos las gracias a Luigi Álvarez Burneo por su ayuda en la tabulación de los datos de la investigación, a Sara Hernández y Alberto de la Osa por su implicación en la recogida de datos, también a: Susana Losada, Eneida del Olmo, Araceli Molina, Carlos Molina, Ruth Toledo, Carlos Herráiz, Gregorio Garde, Pablo Franquelo, Juan Ramón Toledo, Félix González, Alicia Panadero, David García, Luís Fernández, Piluca Redondo, Juan Ballesta, Fidel Mora, Francisco Pulido, Cesar Canales, Alicia Panadero, Silvia Yangües, Diana Moya y Emilio Camacho por el manejo exquisito realizado en los pacientes participantes en el estudio. Además, agradecemos a todos los médicos residentes quienes, durante estos 11 años, han contribuido con su trabajo y su aprendizaje a que este proyecto haya finalizado con éxito. Finalmente queremos agradecer a José Antonio Nieto sus consejos en lo referente al análisis estadístico de los datos, y a Rosa Josefina Bertolín Bernades su ayuda para completar este proyecto.
Características del Hospital Virgen de la Luz de Cuenca.
El HVL es el único hospital público de la provincia y atiende a una población aproximada de 12.500 pacientes de 0 a 14 años. La asistencia inicial, con la toma de decisiones diagnósticas y terapéuticas, de un caso de BA que acude al hospital es llevada a cabo en la Unidad de Urgencias por médicos de familia. Aproximadamente un total de 100 a 150 casos de BA son atendidos en la Unidad de Urgencias del HVL, dando lugar a una media de 24 ingresos anualmente. El personal sanitario implicado en todo el proceso de atención hospitalaria de los pacientes con esta patología está compuesto por 22 médicos de urgencias, 43 enfermeras y auxiliares de enfermería de urgencias, 14 celadores, 10 pediatras y 15 enfermeros y auxiliares de enfermería pediátrica.
Intervención multimodal para la difusión del conocimiento en cuanto al manejo diagnóstico de la BA llevada a cabo en el HVL.
Intervención n.° 1, octubre de 2010:
a) Sesión clínica de consenso para facultativos del Servicio de Pediatría de 45 min de duración.
b) Sesión clínica de consenso conjunta para facultativos del Servicio de Pediatría y Unidad de Urgencias de 45 min de duración.
El contenido de ambas sesiones formativas, basado en las recomendaciones de la GPC de la American Academy of Pediatrics del 200617, se centraba en destacar que la BA era un proceso de diagnóstico clínico, no recomendándose la realización de radiografía de tórax ni de analíticas sanguíneas tipo hemograma, PCR y hemocultivo con objeto de descartar otros orígenes del proceso.
Ambas sesiones fueron impartidas por el coordinador de proyecto.
Intervención n.° 2, octubre de 2011:
a) Sesión clínica de consenso conjunta entre los Servicios de Pediatría, Radiodiagnóstico y la Unidad de Urgencias de 45 min de duración. Impartida por el coordinador del proyecto. En esta segunda intervención se reforzaron las recomendaciones impulsadas en el 2010, presentándose además las recomendaciones de dos publicaciones españolas similares aparecidas recientemente18,19, se entregó a los representantes de la Unidad de Urgencias un protocolo por escrito resumido de las citadas recomendaciones y cuándo se debía considerar la solicitud de radiografía de tórax específicamente (ver Anexo 3), se presentaron los datos de los recursos diagnósticos utilizados en el primer año tras la intervención n.° 1 (octubre de 2010) y se compararon con los utilizados en el periodo preintervención, con un objetivo de refuerzo positivo y corrección. Finalmente se instó a todo el personal médico a implementar los cambios sugeridos de forma definitiva en su práctica clínica. Además, se comunicó a los médicos de la Unidad de Urgencias que ellos eran pieza clave para la consecución del proyecto.
Situaciones clínicas para plantearse la solicitud de una radiografía de tórax ante un caso de bronquiolitis aguda.
1. Fiebre constatada de > 38,5°C durante más de 12 h.
2. Deterioro significativo del distrés respiratorio.
3. Hipoventilación focal como signo clínico de posible consolidación pulmonar.
4. Casos de bronquiolitis aguda con criterios clínicos de gravedad:
a. Presencia de letargia.
b. Historia de apneas.
c. Aleteo nasal, tiraje grave, quejido o cianosis.