Un cambio de programa informático es un factor de riesgo de errores de prescripción farmacológica. Nuestro objetivo fue evaluar la eficacia de medidas preventivas para evitar estos errores en nuestro centro.
Material y métodosEn el año 2007 (período 1), ante un futuro cambio de programa informático, se realizó un estudio de los errores de tratamiento y se diseñó un plan de prevención. Se clasificaron los errores según el tipo (indicación, dosis, vía de administración), la gravedad y los factores asociados a errores (nivel de urgencia, edad del paciente, experiencia del facultativo, día de la semana y hora del día). Tras la implantación del nuevo programa (año 2009) (período 2) se reevaluaron los mismos parámetros y se compararon con el período previo. Se realizó una revisión retrospectiva de todos los informes donde constaba algún tratamiento administrado en urgencias la misma semana y mes de ambos períodos.
ResultadosEn el período 1 se realizaron 615 prescripciones con errores en 92 (15%) y en el período 2, 445 con 51 (11,5%) errores, sin diferencias significativas entre ambos. Se observó una disminución significativa de errores de indicación inapropiada (8,1% período 1 vs 3,6% período 2; p=0,04) sin diferencias en los de dosis, vía de administración y gravedad del error. Se redujeron de forma significativa los errores en los facultativos de mayor experiencia y aumentaron en los rotantes externos (que no recibieron formación en el funcionamiento del nuevo programa).
ConclusionesEl conocimiento de la situación previa y la aplicación de medidas preventivas permitieron que no aumentaran los errores con un nuevo programa informático.
Changing the computer software is a known risk factor of increased prescription drug errors. The aim of this study was to evaluate the effectiveness of preventive measures to prevent these errors at our centre.
Material and methodsIn 2007 (period 1), knowing that a change of computer software was coming, a study to determine the prescription drug errors was performed and an improvement plan was designed. Errors were classified as: type of error (indication, dosage, route of administration), severity and associated risk factors (emergency level, patient age, physician experience, day of week, time of day). Following the introduction of the new computer software (year 2009) (period 2), the same parameters were re-evaluated and compared with the previous period. All Paediatric Emergency Department (PED) reports, where some treatment was administered in the Emergency room in the same week and month for both periods, were reviewed.
ResultsA total of 615 prescriptions were written during period 1, of which 92 (15%) were classified as errors, and in period 2, 445 were written and 51 (11.5%) had errors, with no significant differences between both periods. There was a significant decrease in inappropriate indication errors (8.1% in period 1 vs 3.6% in period 2; P=.04), with no differences in dosage, route of administration and severity of errors. There was a significant error reduction in more experienced physicians, and an increase in errors by external rotation physicians (who were not skilled in the use of the new program).
ConclusionsThe knowledge of the previous situation and the use of preventive measures ensured that errors did not increase after a change of computer software.
La seguridad del paciente es un objetivo fundamental en los Servicios de Urgencias Pediátricas (SUP). Los errores de medicación son una causa común y prevenible de morbimortalidad: forzando hospitalizaciones prolongadas, exploraciones complementarias y tratamientos innecesarios, pudiendo incluso causar la muerte del paciente. De hecho, los errores en la prescripción de la medicación son la octava causa de muerte en Estados Unidos1,2. Estos errores se magnifican en urgencias por la sobrecarga de trabajo, la urgencia de las prescripciones, los diferentes niveles de experiencia de los facultativos y por el cansancio acumulado durante la noche3,4.
El cambio de programa informático es un factor de riesgo conocido de incremento de errores de prescripción farmacológica, suponiendo una medida extra de trabajo en los ya sobrecargados Servicios de Urgencias.
La introducción de un programa informatizado para los informes clínicos y las prescripciones se asoció a un aumento de mortalidad en niños que llegaban en ambulancia al Children's Hospital de Pittsburgh5. Se revisaron posibles factores de riesgo de la introducción de programas informáticos: una implementación rápida; la incapacidad de prescribir hasta la llegada y registro del paciente; la centralización de farmacia dispensando toda la medicación incluso drogas vasoactivas y antibióticos; que enfermería pase más tiempo ante una pantalla de ordenador y menos ante la cama del paciente; la disminución de la comunicación entre médico-enfermera; la necesidad de más personal (un médico debe atender al paciente críticamente enfermo, mientras un segundo introduce las prescripciones en el ordenador); la lenta introducción de las prescripciones (puede suponer hasta 10 clics con el ratón, 1-2 minutos en comparación a unos segundos en la forma escrita a mano); la sobrecarga de la red y los fallos en la velocidad con la que funciona el programa. Todos estos factores podrían minimizarse con una buena preparación previa al inicio del nuevo programa6.
Hay errores de prescripción que pueden aumentar con un sistema informatizado, como errores de información: fragmentación de datos y fallo en la integración entre los ordenadores del hospital y los sistemas de información (retraso en la cancelación de medicaciones, etc.); y errores de flujo en la interfase hombre-máquina, cuando las reglas del ordenador no se corresponden a la organización de trabajo o a conductas habituales (dificultad en la especificación de determinadas medicaciones, problemas al prescribir medicaciones fuera de formulario, etc.)7.
La realización de un programa de formación y la familiarización con el nuevo programa informático de todo el personal involucrado puede ser una medida eficaz para reducir el riesgo de realizar errores.
El objetivo de este trabajo fue evaluar la eficacia de medidas preventivas para evitar los errores derivados de un cambio de sistema informático en nuestro centro.
Material y métodosSe diseña un estudio descriptivo retrospectivo revisando todos los informes de urgencias pediátricas durante la primera semana de noviembre de 2007 en un hospital universitario de tercer nivel que atiende unas 100.000 visitas/año.
Se analizan las prescripciones administradas en el Servicio de Urgencias, excluyendo las medicaciones prescritas para el domicilio o para hospitalización (evaluando así un servicio donde las medicaciones se dan en situaciones urgentes, con el consecuente aumento de riesgo de error). Los informes se revisan por 3 pediatras, siguiendo como referencia los protocolos y guías clínicas de uso en nuestro centro8,9.
Los errores se clasificaron según el tipo de error, la gravedad y los factores asociados a estos errores:
Error de dosis como una dosis superior o inferior al 20% de la dosis recomendada.
Indicación inadecuada cuando difiere de nuestros protocolos y guías clínicas8,9 (por ejemplo, paracetamol o ibuprofeno para dolor moderado/severo o falta de tratamiento para el dolor).
Error leve es el que no comporta un riesgo para el paciente (por ejemplo: dosis salbutamol menor al peso (kg)/3 inhalaciones en cámara espaciadora o menos de 1mg/Kg de prednisolona oral para una crisis de broncoespasmo moderado-grave).
Error moderado es aquel que presenta un riesgo destacable sin compromiso vital (por ejemplo, menos del 75% de dosis de ceftriaxona para una bacteriemia o de diazepam para una convulsión febril).
Error grave es el que provoca un riesgo vital (por ejemplo, alergias).
Factores asociados se definen como factores de mayor riesgo de errores, descritos ya en otros estudios3,4. Son:
- -
el mayor nivel de urgencia valorado por nivel de triaje según el Programa español de triaje: llamado web_e-PATv3, basado en el programa andorrano11. Establece los niveles 1-2-3, de mayor urgencia y los niveles 3-4, de menor urgencia.
- -
la menor edad del paciente.
- -
la menor experiencia del facultativo. Menor experiencia: residentes de primer y segundo año (R1 y R2) y rotantes externos (estudiantes de máster, residentes externos y residentes de medicina de familia) y mayor experiencia: residentes de tercer y cuarto año (R3 y R4) y adjuntos. Todos los informes de los R1 son supervisados por los adjuntos. El resto de facultativos no adjuntos pueden consultar cualquier duda a los adjuntos de urgencias.
- -
los días festivos, con mayor riesgo de errores que laborables.
- -
el horario nocturno: de 0-8 horas, asociado a más errores que el diurno: 8-0h.
Se definen 2 períodos de estudio: período 1 (2007) y período 2 (2009).
En el año 2007 (período 1) ante el conocimiento de un futuro cambio de programa informático, se realiza una primera revisión para conocer la situación de errores de tratamiento en ese momento3 y diseñar un plan de mejora y prevención ante el futuro cambio.
Nuestro centro cambia a un nuevo programa informático en mayo de 2009 (período 2) y ante el riesgo de nuevos errores, se realiza una reevaluación de las prescripciones (a los 6 meses) tras la implantación del nuevo programa comparando con el previo3. Se realiza una revisión de todos los informes de urgencias donde consta algún tratamiento en la misma semana y mes de ambos períodos.
El programa informático nuevo es el programa «Healthcare Information System» (HCIS) de Hewlett Packard (hp) (HCIS3_6_1_PATCH_1). Este programa permite la introducción de tratamientos de forma informatizada. Permite seleccionar el fármaco dentro de una lista, que incluye solo los fármacos de disponibilidad en urgencias. Obliga a introducir: la forma farmacéutica, la dosis, la vía de administración y la frecuencia. También tiene un aviso de detección de interacciones farmacológicas.
Se realiza un programa de formación que consiste en 4 sesiones teórico-prácticas de 2 horas de duración para todo el personal que utilizará el nuevo programa informático (médicos adjuntos y médicos residentes de todos los años de residencia: R1, R2, R3 y R4). No reciben estas sesiones formativas los residentes rotantes externos que realizan guardias puntuales en el SUP (estudiantes de máster, residentes de familia y rotantes externos).
Tratamiento estadísticoSe realiza un análisis estadístico con el programa SPSS (versión 19.0). Se realiza un estudio descriptivo de las variables cuantitativas en forma de mediana y percentil 25-75 o media y desviación típica y las cualitativas en forma de frecuencias y porcentajes. Se comprueban los supuestos de normalidad para la aplicabilidad de los test estadísticos paramétricos habituales. Para ver si hay diferencias entre los dos períodos (2007-2009) y los diferentes tipos de error se realiza el test de chi-cuadrado en las variables cualitativas y la t-student en las cuantitativas. Si los parámetros no cumplen criterios de aplicabilidad se utilizan los test no paramétricos análogos (exacto de Fisher, H de Kruskal-Walis). Se considera significativo un valor p<0,05.
ResultadosEn el período 1 constaba indicación de tratamiento en 377 informes de pacientes de los 1.906 informes revisados (20%) respecto a 309 de 2.460 informes (12,5%) del período 2 con una o varias prescripciones en cada informe.
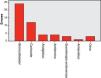
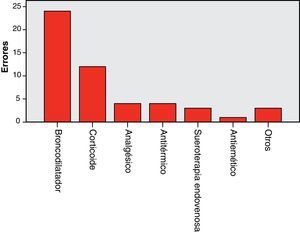
En el período 2, las patologías que precisaron más tratamientos fueron las respiratorias, las infecciosas, las digestivas y el tratamiento del dolor, de forma similar al año 2007. Los tratamientos más usados fueron: broncodilatadores (51,3%), corticoides (30,9%), antipiréticos (20,6%), analgésicos (16,5%), ondansetrón (6,1%), sueroterapia endovenosa (4,2%) y antibióticos (3,9%), sin cambios destacables respecto al 2007. Dentro de los errores, los tratamientos con más errores fueron los broncodilatadores (fig. 1). Los errores de indicación más frecuentes son en ambos períodos laringitis sobretratadas (6) e infradosificación de analgésicos (4).
En el período 1 se realizaron 615 prescripciones (dentro de los 377 informes que contenían una o más prescripciones), en las que 92 (15%) fueron erróneas y en el período 2 se realizaron 445 prescripciones con 51 (11,5%) erróneas, no hallándose diferencias significativas en el total de errores entre ambos períodos.
El número de prescripciones realizadas por cada grupo de facultativos se expresa en la tabla 1.
Respecto al tipo de error, se observó una disminución significativa de errores de indicación inapropiada, sin diferencias en los de dosis. Los errores de ceros o de coma fueron parecidos en ambos períodos (1 [0,16%] período 1 vs 1 [0,2%] período 2; p>0,05). En relación a la gravedad del error no hubo diferencias entre los dos períodos (tabla 2).
Diferencias de errores entre ambos períodos: tipo de error y gravedad
| Período 1, n (%)n=615 | Período 2, n (%)n=445 | Valor p | |
| Errores totales | 92 (15) | 51 (11,5) | 0,12 |
| Errores dosis | 42 (6,8) | 33 (7,4) | 0,8 |
| Errores indicación | 50 (8,1) | 16 (3,6) | 0,04 |
| Errores vía administración | 0 (0) | 2 (0,4) | 0,34 |
| Período 1, n (%)n=92 | Período 2, n (%)n=51 | Valor p | |
| Errores leves | 87 (95,6) | 49 (96,1) | 0,99 |
| Errores moderados | 5 (5,4) | 2 (3,9) | 0,99 |
Al comparar los factores asociados a errores entre 2007 y 2009, en el período 2 se observó una reducción significativa de errores entre los facultativos de mayor experiencia con aumento en los de menor experiencia (tabla 3). Si desglosamos los facultativos de menor experiencia entre rotantes externos e internos, observamos que los rotantes externos hicieron significativamente más errores en el segundo período (tabla 4).
Diferencias de errores de dosis entre los 2 períodos: factores asociados a errores
| Variable | Período 1, n (%) (n=42) | Período 2, n (%) (n=33) | Valor p |
| Nivel de triaje: Nivel 2-3 | 24 (6,1) | 27 (8,8) | 0,2 |
| Nivel 4-5 | 10 (8,8) | 5 (4,3) | 0,3 |
| Experiencia del facultativo: | |||
| Menor (R1-R2, otros) | 19 (5,6) | 28 (10,2) | 0,04 |
| Mayor (R3-R4, adjuntos) | 23 (8,4) | 5 (2,9) | 0,03 |
| Día de la semana: | |||
| Festivos | 27 (9) | 12 (7,4) | 0,7 |
| Laborables | 15 (4,8) | 51 (7,4) | 0,2 |
| Hora del día: noche (0-8h) | 13 (8,2) | 8 (7,2) | 0,9 |
| día (8-0h) | 29 (6,4) | 25 (7,5) | 0,6 |
| Edad (años) | Período 1Media (CI95%) (SD) | Período 2Media (CI95%) (SD) | Valor p |
| 4,3 (2,9-5,7) (4,5) | 3,8 (2,6-4,9) | 0,6 |
En 2007 se realizó un estudio de todos los errores de medicación en las prescripciones realizadas y administradas en urgencias. Los festivos y fines de semana se asociaron a mayor número de errores así como el horario nocturno (0-8h), en el que también se dieron más errores en nuestro trabajo en el 2009. La gravedad, la menor edad y el menor grado de experiencia del facultativo se han descrito también como factores de riesgo de errores3.
El porcentaje total de errores (11%) fue parecido en los 2 períodos y, a la vez, similar a los descritos en otros estudios en urgencias (10-15%)12–14. Sin embargo, se evaluaron los tratamientos prescritos en urgencias y no para domicilio, por lo que se trata de tratamientos urgentes con mayor riesgo de error. La incidencia de errores de prescripción en ambulancia, unidades de cuidados intensivos pediátricas (UCIP) y neonatales (UCIN), en urgencias y en las prescripciones para domicilio (10-21%)13,14 son mayores que en los pacientes hospitalizados (5-13%)15,16. Los efectos secundarios de estos errores son 3 veces más frecuentes en niños que en adultos, sobre todo en los más jóvenes. De hecho, la mayoría de los errores se pueden prevenir15.
Los fármacos con más errores coinciden con los más prescritos en urgencias (broncodilatadores, corticoides, analgésicos y antipiréticos), tal y como se ha observado también en otros estudios revisados3,4. La mayor proporción de broncodilatadores y corticoides puede ser debida a que la revisión se lleva a cabo en invierno, época con más patología respiratoria.
Los errores en el cálculo de dosis son el fallo más común, por lo que siempre se requiere conocer el peso del paciente y la dilución del fármaco16. Los errores de dosis son también los más frecuentes en nuestro estudio y son similares en ambos períodos.
Varios estudios alertan de un error frecuente que es el error de ceros o de coma («tenfold error»): 0,3% en atención primaria, 0,1% en urgencias y 0,04-0,05% en pacientes hospitalizados17. Se ha detectado un error de este tipo (0,2%) en nuestro estudio durante el período 2.
Otro error frecuente se produce por indicación inadecuada10,12. En el período 2 hay una disminución significativa de estos errores. Entre los errores por indicación inadecuada, la infradosificación de analgésicos es uno de los más frecuentes. Este tipo de error es conocido en la literatura18, y se está estudiando en profundidad en nuestro centro, realizando campañas para un uso más amplio y adecuado de los analgésicos en niños.
La mayoría de los errores son leves (96%) y solo 2 moderados, de forma parecida al período anterior y a lo que muestran los estudios revisados4.
La introducción de un programa informatizado para los informes clínicos y las prescripciones se ha asociado a un aumento de errores, incluso con aumento de la mortalidad en algún estudio5, que no se confirmó en otros19,20. Un metaanálisis objetivó disminución de errores de prescripción en UCIP con un sistema informatizado respecto al manual21. Desde la introducción del nuevo programa informático en nuestro centro no se objetivó ni aumento ni disminución del número de errores. El conocimiento previo de los errores y la formación en el nuevo programa han compensado el efecto de la implantación del nuevo programa informático, evitando incrementar los errores de prescripción.
Existen programas informáticos con mecanismos de ayuda en la toma de decisiones del facultativo (alarmas de sobre/infradosis, alarmas de interacciones, alertas de alergias,…), una lista rápida con los fármacos más usados22 o servicios automatizados de dispensación de dosis que han demostrado incrementar la seguridad de las prescripciones23, que podrían incrementar aún más la seguridad en las prescripciones.
Otras estrategias que ayudan a reducir errores son la formación (difusión de las guías de uso en cada centro y cursos para los nuevos residentes), los cursos para el cálculo de dosis y el estudio de los errores más frecuentes24 y las tablas basadas en el peso para las medicaciones usadas en los enfermos graves (que recientemente hemos incorporado en nuestro centro)25. Otras medidas eficaces engloban la eliminación de fármacos no aprobados por la «Food and Drug Association» (FDA), el uso de genéricos26 y la incorporación de un farmacéutico para revisar las prescripciones27. La buena comunicación con los familiares28 y un buen equipo de trabajo que facilite la declaración de los errores con libertad son otros factores imprescindibles29.
La reducción de errores entre los facultativos de mayor experiencia se podría deber a la mejor formación de estos, así como a la menor formación y menor experiencia con el programa de los rotantes externos dentro de los facultativos con menor experiencia.
Uno de los objetivos actuales es hacer difusión de los errores más frecuentes y sus factores asociados mediante sesiones y notas informativas para conseguir reducirlos.
Este estudio tiene algunas limitaciones. Primero, se trata de un estudio retrospectivo lo que conlleva sus desventajas asociadas. Segundo, hemos detectado una disminución de errores entre los 2 períodos, pero sin significación estadística probablemente por el pequeño tamaño de la muestra. Tercero, hemos encontrado grandes diferencias en el porcentaje de errores entre diferentes estudios, probablemente por la gran diversidad de criterios utilizados en cada estudio. Quizá si se establecieran unos criterios generales se podrían obtener resultados más comparables.
En conclusión, el conocimiento de la situación previa de los errores de prescripción permite realizar un análisis comparativo posterior tras la implantación de cambios como un programa informático nuevo. La aplicación de medidas preventivas permite disminuir el riesgo de realizar errores de prescripción.
Es importante conocer con antelación las posibles circunstancias que puedan inducir a errores en la dinámica asistencial en el Servicio de Urgencias.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A la Dra. V. Trenchs Sainz de la Maza, por su colaboración en la corrección del manuscrito.