Sr. Editor:
Los pacientes con infección del virus de inmunodeficiencia humana (VIH) de transmisión vertical gozan actualmente de una larga supervivencia, por lo que es necesario prestar una atención especial a manifestaciones del virus que hasta ahora sólo se habían descrito en adultos. Es el caso de la hipertensión pulmonar relacionada con el VIH (HPRV), con una incidencia del 0,5 %1,2, que va en aumento debido a la mayor supervivencia de los enfermos VIH en tratamiento antirretroviral de gran actividad (TARGA). Aunque la hipertensión pulmonar (HP) puede conllevar insuficiencia cardíaca derecha y fallecimiento, un diagnóstico temprano y la rápida instauración del tratamiento, al igual que el cumplimiento del TARGA, permiten una mayor supervivencia y calidad de vida1–5. Se presenta el caso de una adolescente afectada de HPRV, mala cumplidora de cualquier tratamiento y que no seguía los controles adecuados.
Joven de 17 años con disnea de esfuerzo y tos seca de más de un mes de duración. Acude a Urgencias al progresar la disnea hasta hacerse de reposo; 7 días antes del ingreso se realizó legrado para interrumpir su gestación de 15 semanas, por riesgo materno por presentar HP.
Como antecedentes destaca infección del VIH de transmisión vertical, diagnosticada a los 9 meses de vida. El tratamiento antirretroviral se inició a los 7 años (1993); fue mala cumplidora del tratamiento desde su inicio, y en los últimos 6 meses lo abandonó completamente. su estado clinicoinmunitario fue mantenido en estadio B2. Último valor de CD4 490 céls./μl y carga viral 3.000 copias. Hepatitis B de transmisión vertical con hepatitis crónica activa, y cirrosis hepática sin hipertensión portal a los 15 años.
HP leve diagnosticada a los 12 años mediante ecocardiografía, a raíz de una neumonía que cursó con síndrome de distrés respiratorio. Desde los 8 años no realizaba ejercicio porque se cansaba. Mal controlada debido a sociopatía, dejó de acudir al cardiólogo a los 13 años. Quedó embarazada 3 meses antes del ingreso, por lo que vuelve a controlarse.
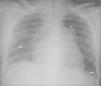
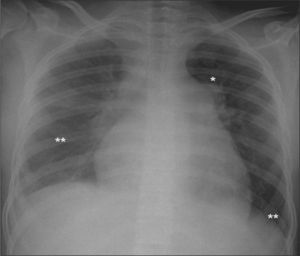
A la exploración física en Urgencias, la paciente presenta mal estado general, palidez mucocutánea lívida y disnea de reposo con taquipnea. Taquicardia rítmica con desdoblamiento del segundo ruido, sin soplos. Hepatomegalia dolorosa de 3cm, sin reflujo hepatoyugular ni edemas periféricos. Saturación de hemoglobina del 88 %, por lo que se inicia oxigenoterapia. En la analítica destaca: hemoglobina 9,6mg/dl, hematocrito 29 %, transaminasas y bilirrubina ligeramente elevadas, quick y tiempo de cefalina normales, dímero D elevado (4.760); gasometría arterial (FiO2 0,31): pH 7,46, pO2 104mmHg, pCO2 22mmHg, bicarbonato 16mEq/ml, exceso de base −5,6 y saturación de hemoglobina del 98,5%. En la valoración ginecológica no presenta sangrado activo y la ecografía transvaginal es normal. La radiografía de tórax muestra arco de la arteria pulmonar prominente, cardiomegalia y derrame pulmonar bilateral (fig. 1). El electrocardiograma (ECG) muestra taquicardia sinusal con signos de hipertrofia de cavidades derechas: eje derecho, hemibloqueo de rama derecha del haz de His, R dominante V1-V5 con inversión ST. La ecocardiografía-Doppler (eco-Doppler) revela presión sistólica arterial pulmonar de 110mmHg, ventrículo derecho dilatado, con movimiento septal paradójico e insuficiencia tricuspídea funcional grave, manteniendo una fracción de eyección normal (65%).
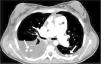
Ingresa en la Unidad de Cuidados Intensivos Pediátricos y se inicia tratamiento con heparina de bajo peso molecular dado el antecedente del legrado. Se realiza tomografía computarizada (TC) pulmonar helicoidal con contraste, tras la cual se descarta tromboembolismo pulmonar masivo y patología de parénquima pulmonar; se objetiva una gran dilatación del tronco de la arteria pulmonar y ramas principales, derrame pleural bilateral y edema mediastínico, todo ello sugestivo de insuficiencia cardíaca derecha por HP (fig. 2). Aumenta la disnea con empeoramiento respiratorio rápidamente progresivo, y a las 48h del ingreso la paciente presenta hipoxia súbita y parada cardiorrespiratoria, sin respuesta a las maniobras de resucitación cardiopulmonar avanzada.
La necropsia reveló un parénquima pulmonar con histología característica de HP idiopática (HPI) de tipo plexiforme grave. El hígado presentaba cirrosis macronodular, sin signos de hipertensión portal. Como causa de la muerte se establece crisis hipóxica secundaria a HP grave.
La HP de nuestra paciente se establece como HPRV debido a la histopatología similar a la HPI, al excluir otras causas. La patogenia de la HPRV se postula como un efecto indirecto de la infección por VIH, y no por la acción directa del virus1,2,6. Asimismo, tampoco hay relación con el estado inmunológico ni con la vía de contagio de la infección; no todos los pacientes VIH desarrollarán HPRV (probable relación con HLA DR52 y DR6)1,2,6. Dado que la histopatología de la HPRV es tan similar a la HPI, la clínica, el tratamiento y la evolución son también similares1,6,7.
Los pacientes suelen estar asintomáticos en las fases iniciales (clase I de la clasificación funcional NYHA/WHO), y evolucionan de forma insidiosa a disnea de pequeño y mediano esfuerzo, como presentaba nuestra paciente desde los 8 años, para, finalmente, presentar disnea en reposo e insuficiencia cardíaca derecha. Aunque la disnea es el síntoma principal (73-85%), existen otros para los que hay que estar alerta: edemas periféricos (18-30%), tos no productiva (10-19%), fatiga (13%), síncope (6-12%) y dolor torácico (6–10 %)1,2,6. Por lo tanto, cabe descartar HP en un paciente VIH con síntomas respiratorios poco explicables. En caso de sospecha clínica, el primer paso consiste en realizar una radiografía de tórax y un ECG3,4,7 -que resultaron patológicos en nuestra paciente-, aunque el diagnóstico de certeza se realiza mediante cateterismo cardíaco derecho. El 74–90 % de las radiografías muestran cardiomegalia, arco pulmonar prominente, y el ECG indicará signos de hipertrofia ventricular derecha (80–87 %)1,7. La prueba más importante es la eco-Doppler, que revela sobrecarga del ventrículo derecho, movimiento septal paradójico, insuficiencia tricuspídea y aumento de presiones derechas; estos hallazgos se detectan en nuestra paciente. El estudio de la función pulmonar fue normal en nuestra joven, tal como está descrito, con desaturación de hemoglobina durante el walking-test3,7 Otras pruebas sirvieron para excluir otras causas: la TC torácica con parénquima pulmonar normal descartó afectación pulmonar y trombos en grandes arterias. Una gammagrafía de ventilación-perfusión hubiese descartado trombosis en pequeños vasos3,7.
Se inició tratamiento con anticoagulantes en nuestra paciente, que representan el primer escalón terapéutico en la HP, asociados a medidas de soporte si hay signos de insuficiencia cardíaca derecha (diuréticos, digoxina y oxigenoterapia)3,4,7. El tratamiento específico consiste en vasodilatadores pulmonares, y dada la respuesta poco predecible, se debería evaluar con el test de vasorreactividad con óxido nítrico o prostaciclinas inhalados, mediante cateterismo cardíaco derecho3,4,7. Desafortunadamente, nuestra paciente falleció antes de proceder a esta técnica. El tratamiento será distinto según la clase funcional y la respuesta al test: bloqueadores de canales del calcio en clase funcional I-II con test positivo; otros vasodilatadores en ausencia de respuesta al test, o en clase funcional III-IV (análogos de prostaciclina, antagonistas del receptor de endotelinas, inhibidores 5-fosfodiesterasa)4,7,8. La eficacia de estos fármacos ha sido probada en pacientes con HPRV y en niños con HPI1,3–5,7–9.
El pronóstico de la HPRV es similar al de la HPI, siempre y cuando exista un buen cumplimiento del TARGA, siendo infausto sin éste1,3,6. Nuestra paciente murió unos 5 años después del diagnóstico de HP, aunque la media de supervivencia es de 2,7 años (rango: 2 días a 10 años)1. El pronóstico dependerá de la clase funcional NYHA/WHO en la que se inicie el tratamiento y de la respuesta a éste, sin guardar relación con el estadio clinicoinmunológico de la infección VIH2,6,7.
En resumen, es importante sospechar esta manifestación del VIH ante síntomas respiratorios no explicados por otros motivos, para establecer un diagnóstico precoz e iniciar un tratamiento en fases tempranas de la HP. Sólo así, y asegurando un buen cumplimiento del TARGA, estos pacientes tendrán una mejor supervivencia y calidad de vida.