La sedoanalgesia debe ser una prioridad de los servicios de urgencias pediátricas. Analizamos la eficacia y seguridad de los procedimientos de sedoanalgesia así como la satisfacción del personal, pacientes y padres.
MétodosEstudio multicéntrico, prospectivo, observacional y analítico de los procedimientos de sedoanalgesia realizados a niños hasta los 18 años en 18 servicios de urgencias entre febrero de 2015 y enero de 2016.
ResultadosSe registraron 658 procedimientos (edad media: 6,8; DE: 4 años). La eficacia fue buena en 483 niños (76,1%; IC95%: 72,7-79,4%), parcial en 138 (21,7%; IC95%: 18,5-24,9%) y mala en 14 (2,2%; IC95%: 1,1-3,4). Se asoció con eficacias mejores la realización por el pediatra de urgencias (OR: 3,14; IC95%: 1,10-8,95) y un mayor nivel de sedación alcanzado (OR: 2,37; IC95%: 1,68-3,35). Presentaron eventos adversos precoces 52 (8,4%) niños, siendo los más frecuentes: digestivos, neurológicos y respiratorios (el 89,9% remitieron en <2h). Un paciente requirió intubación. La mayor edad y la mayor profundidad de sedación fueron factores de riesgo independientes para presentar eventos adversos (OR: 1,18; IC95%: 1,09-1,28 y OR: 1,86; IC95%: 1,22-2,83, respectivamente). Trece niños (5%) presentaron eventos adversos tardíos, siendo el mareo y las náuseas/vómitos los más frecuentes; en todos ellos se usó la combinación midazolam/ketamina (RR: 24,46; IC95%: 11,78-50,76). Registramos la satisfacción percibida (puntuación de 0-10) de 604 profesionales (media: 8,54, DE: 1,95), de 526 padres (media: 8,86; DE: 1,49) y de 402 niños (media: 8,78; DE: 1,70).
ConclusionesLos procedimientos de sedoanalgesia realizados por profesionales entrenados en los servicios de urgencias pediátricas españoles resultan útiles, eficaces y seguros, además de satisfactorios para todos los participantes.
To offer analgesia and sedation should be a priority in paediatric emergency departments. The aim of this study was to determine the effectiveness and safety of the sedation-analgesia procedure, as well as the satisfaction of the doctors, patients and parents.
MethodsA multicentre, observational, and prospective analytical study was conducted on the sedation-analgesia procedure performed on children younger than 18 years old in 18 paediatric emergency departments in Spain from February 2015 until January 2016.
ResultsA total of 658 procedures were recorded. The effectiveness was good in 483 cases (76.1%; 95%CI: 72.7-79.4%), partial in 138 (21.7%; 95%CI: 18.5-24.9%), and poor in 14 (2.2%; 95%CI: 1.1-3.4). The effectiveness was better when the doctor in charge was an emergency paediatrician (OR: 3.14; 95%CI: 1.10-8.95), and when a deeper level of sedation was achieved (OR: 2.37; 95%CI: 1.68-3.35). Fifty two children (8.4%) developed adverse drug reactions, more usually gastrointestinal, neurological or respiratory ones (89.9% were resolved in <2h). One patient was intubated. The older child and a deeper level of sedation were found to be independent risk factors for adverse reactions (OR: 1.18; 95%CI: 1.09-1.28 and OR: 1.86; 95%CI: 1.22-2.83, respectively). Thirteen children (5%) developed late adverse drug reactions, more commonly, dizziness and nauseas. A combination of midazolam/ketamine had been used in all the cases (RR: 24.46; 95%CI: 11.78-50.76). The perceived satisfaction level (0-10) was obtained from 604 doctors (mean: 8.54; SD: 1.95), 526 parents (mean: 8.86; SD: 1.49), and 402 children (mean: 8.78; SD: 1.70).
ConclusionsThe sedation-analgesia procedure performed in paediatric emergency departments by trained paediatricians seems to be useful, effective and safe, as well as satisfactory for all participants.
Los profesionales sanitarios en los servicios de urgencias pediátricos (SUP) tienen el deber de tratar el dolor relacionado con la enfermedad así como el dolor provocado por los procedimientos invasivos de forma segura y eficaz, independientemente de la edad y madurez del niño y de la gravedad de la enfermedad, por razones fisiológicas, morales, humanas y éticas1.
Un correcto manejo del dolor y la ansiedad en los procedimientos diagnóstico-terapéuticos es un marcador de calidad de los SUP2.
Los procedimientos de sedoanalgesia (PSA) en los SUP son realizados frecuentemente por médicos no anestesiólogos y son considerados seguros y eficaces2,3. Sin embargo, hay que tener presente que los sedantes y analgésicos pueden provocar eventos adversos3,4. Por este motivo, sociedades científicas como la Academia Americana de Pediatría (AAP) y la Sociedad Americana de Anestesiología (ASA) crearon guías y recomendaciones sobre los PSA. Estas consideran seguros dichos procedimientos siempre que los realicen médicos familiarizados con el uso de estos medicamentos y entrenados en el reconocimiento de complicaciones y en maniobras de soporte cardiorrespiratorio2,3.
El éxito de los PSA puede valorarse observando la eficacia (capacidad de completar un procedimiento sin que el paciente sufra mal recuerdo o experiencia), la seguridad (eventos adversos) y el grado de satisfacción manifestado por el paciente, sus familiares y los profesionales encargados.
ObjetivoAnalizar la eficacia y seguridad de los PSA. Secundariamente, medir la satisfacción del personal, pacientes y padres, así como identificar los factores asociados a eventos adversos.
Material y métodosEstudio multicéntrico, observacional, prospectivo y analítico de los PSA realizados en SUP españoles.
El estudio fue aprobado por los comités de ética e investigación local de cada centro participante cumpliendo las normas de la Declaración de Helsinki. La clasificación de la Agencia Española de Medicamentos y Productos Sanitarios solicitada por todos los centros fue EPA-SP.
Se obtuvo consentimiento informado de todos los padres y/o tutores de los pacientes incluidos.
Población y lugar del estudioEl estudio fue realizado en 18 SUP entre el 1 de febrero de 2015 y el 31 de enero de 2016. Los centros participantes pertenecían al Grupo de Trabajo de Analgesia y Sedación de la Sociedad Española de Urgencias de Pediatría.
Se seleccionaron los niños a los que se les realizó algún PSA con anestésico disociativo, sedante y/o analgésico. Se excluyeron aquellos pacientes que habían recibido algún anestésico tópico o local de forma exclusiva.
Los criterios de inclusión fueron la edad menor de 18 años y haber firmado el consentimiento informado para participar en el estudio por parte de los tutores o por el paciente si era un menor maduro.
Todos los pacientes seleccionados cumplieron los criterios de inclusión, no excluyéndose a ninguno de ellos.
Recogida de datosPor cada participante se rellenó un cuaderno de recogida de datos. Cada centro codificó dichos cuadernos con una secuencia alfanumérica para guardar la confidencialidad.
Mensualmente el investigador de cada centro enviaba de forma digital los datos recogidos al investigador principal.
Se recogieron variables epidemiológicas, del paciente (clase funcional ASA, ayuno, examen físico), de la técnica (motivo de la sedoanalgesia, tipo de procedimiento, monitorización, estrategia farmacológica, profesional encargado, consentimiento informado y presencia de padres), eficacia y seguridad del procedimiento (eventos adversos precoces y tardíos) y grado de satisfacción de los participantes.
Definiciones- •
Tipo de procedimiento de sedoanalgesia: 1) analgesia simple (administración de analgésicos con intención de prevenir dolor ante un estímulo doloroso); 2) sedación (administración de sedantes/hipnóticos con intención de disminuir el nivel de conciencia en grado variable y la actividad del paciente); 3) sedoanalgesia (administración de sedantes con analgésicos o agentes disociativos, para inducir un estado que permita al paciente tolerar procedimientos desagradables). Esta puede ser sedoanalgesia para procedimiento poco doloroso o muy doloroso4.
- •
Estrategia farmacológica: uso de un fármaco o combinación de 2 o más fármacos.
- •
Grado de sedación: profundidad de la sedación definida por la ASA como sedación leve, sedación moderada, sedación profunda y anestesia general3.
La eficacia de la sedación se definió como la creación de las condiciones necesarias para facilitar y completar de forma segura un procedimiento5. La eficacia se consideró buena si el paciente permitía completar el procedimiento sin ofrecer oposición ni presentar mal recuerdo, parcial si existía cierto grado de dolor/ansiedad inesperado pero permitía terminar el procedimiento, y mala si no permitía completar el procedimiento o si refería mala experiencia durante el mismo.
Definimos un procedimiento como seguro cuando se minimiza el número y gravedad de los eventos adversos. Eventos adversos precoces son aquellos que ocurren en las primeras 2h tras la realización del PSA5 y los tardíos los sucedidos en las siguientes 24h. Para conocer estos últimos se realizó una llamada telefónica en las siguientes 48h a los padres/tutores del niño.
Las definiciones de los eventos adversos fueron establecidas según la clasificación del consenso del PERC y PECARN5.
La satisfacción de los profesionales, de los padres/tutores y de los niños colaboradores fue medida mediante escala lineal de 0 a 10, donde 0 correspondía a «totalmente insatisfecho» y 10 a «totalmente satisfecho».
Análisis estadísticoLos datos recogidos fueron analizados mediante el programa SPSS versión 21.0.
Las variables categóricas se expresaron por sus frecuencias absolutas y porcentajes.
Las variables cuantitativas con distribución simétrica se expresaron con media y desviación estándar y aquellas con distribución asimétrica con mediana e intervalo intercuartílico (IQI). Se establecieron modelos de regresión logística para el análisis uni y multivariable de la asociación de factores de riesgo con eficacia y seguridad. Para medir la fuerza de la asociación, se calcularon odds ratios (OR) o riesgos relativos (RR) con sus intervalos de confianza al 95%. Para la comparación de eventos adversos precoces y tardíos se empleó el test de chi cuadrado o exacto de Fisher. Las puntuaciones de satisfacción se compararon mediante la t de Student o ANOVA.
La significación estadística se estableció para p<0,05.
ResultadosSe registraron 658 PSA en 18 SUP españoles. La mediana de edad fue de 6 años (IQI: 3-10 años).
Las características de la muestra se presentan en la tabla 1.
Características de los pacientes y de los propios procedimientos de sedoanalgesia
| N (%) | |
|---|---|
| Examen físico: 652 total registrados (99%) | |
| Normal | 610 (93,6) |
| Riesgo potencial de complicación | 3 (0,5) |
| Clase funcional ASA: 593 total registrados (90%) | |
| I | 529 (80,4) |
| II | 56 (8,5) |
| III | 6 (0,9) |
| IV | 2 (0,3) |
| Ayuno: 538 total registrados (81%) | |
| <1h | 30 (4,6) |
| 1-2h | 208 (31,6) |
| 2-3h | 16 (2,4) |
| 3-4h | 81 (12,3) |
| 4-6h | 94 (14,3) |
| >6 h | 109 (16,6) |
| Motivo de la sedoanalgesia | |
| Procedimientos traumatológicos | 236 (35,9) |
| Procedimientos quirúrgicos | 187 (28,4) |
| Procedimientos médicos | 124 (18,8) |
| Procedimientos de enfermería | 86 (13,1) |
| Prueba de imagen | 14 (2,1) |
| Otro | 11 (1,6) |
| Tipo de procedimiento | |
| Analgesia simple | 57 (8,7) |
| Ansiólisis/sedación | 44 (6,7) |
| SA para procedimiento poco doloroso | 275 (41,8) |
| SA para procedimiento muy doloroso | 282 (42,9) |
| Monitorización | |
| No monitorización | 178 (27,1) |
| Pulsioximetría | 460 (69,9) |
| Toma de FC/PA intermitente | 127 (19,3) |
| Monitor cardíaco | 94 (14,3) |
| Preparación de antídotos | 58 (8,8) |
| Oxígeno adicional desde el inicio | 35 (5,3) |
| Capnografía | 21 (3,9) |
| Profesional responsable de la sedoanalgesia | |
| Pediatra de urgencias | 423 (64,3) |
| Pediatras no de urgencias | 44 (6,7) |
| Médico residente 3-4 | 133 (20,2) |
| Médico residente 1-2 | 38 (5,8) |
| Otros | 20 (3,0) |
| Estrategia farmacológica utilizada | |
| 1 fármaco | 392 (59,6) |
| Óxido nitroso al 50% | 225 (57,4) |
| Ketamina | 20 (5,1) |
| Midazolam | 61 (15,6) |
| Fentanilo | 54 (13,8) |
| Morfina | 24 (6,1) |
| Propofol | 1 (0,3) |
| Otros | 7 (1,8) |
| Combinación de fármacos | 266 (40,4) |
| Midazolam+ketamina | 162 (60,9) |
| Fentanilo+óxido nitroso | 47 (17,7) |
| Midazolam+fentanilo | 32 (12,0) |
| Morfina+óxido nitroso | 7 (2,6) |
| Ketamina+fentanilo | 3 (1,1) |
| Otros | 6 (2,3) |
| Combinación de 3 o más medicamentos | 9 (3,4) |
| Solicitud de consentimiento informado | |
| Verbal | 205 (31,2) |
| Escrito | 444 (67,5) |
| No solicitado | 9 (1,4) |
| Presencia de los padres durante el procedimiento | |
| No | 306 (46,5) |
| Sí | 352 (53,5) |
ASA: Sociedad Americana de Anestesiología; FC: frecuencia cardíaca; PA: presión arterial; SA: sedoanalgesia.
Los valores se expresan en número absoluto y porcentaje.
La elección de combinaciones de 2 o más fármacos parece relacionarse con el procedimiento realizado (analgesia simple: 5,3%; sedación: 19,2%; sedoanalgesia para procedimientos poco dolorosos: 29,5%; sedoanalgesia para procedimientos muy dolorosos: 62,1%; p<0,001), clasificación ASA (I: 43,1%; II: 30,4%; III: 33,3%; IV: 0%; p=0,038) y centro sanitario (p=0,022), aunque no con el médico responsable (pediatra de urgencias: 41,4%; otro pediatra: 40,9%; MIR 3-4: 41,4%; MIR 1-2: 34,2%; otros: 25%; p=0,243). Sin embargo, al analizarlo en un modelo multivariable, vemos que la estrategia elegida únicamente está condicionada por el tipo de procedimiento (p<0,001) y no por el centro en el que se realiza (p=0,972).
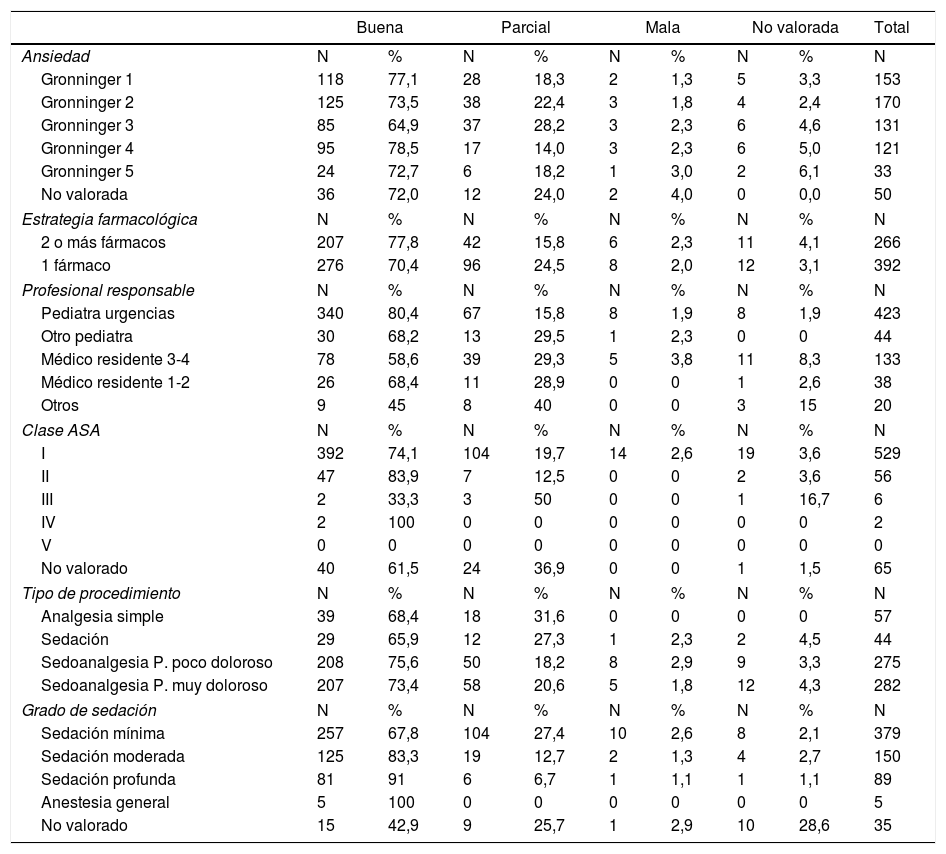
La eficacia fue valorada en 635 PSA y se registró como buena en 483 niños (76,1%; IC95%: 72,7-79,4%), parcial en 138 (21,7%; IC95%: 18,5-24,9%) y mala en 14 (2,2%; IC95%: 1,1-3,4).
La tabla 2 muestra el resultado en términos de eficacia según las características de los pacientes y procedimientos.
Eficacia de la sedoanalgesia en función de las características del paciente y del procedimiento
| Buena | Parcial | Mala | No valorada | Total | |||||
|---|---|---|---|---|---|---|---|---|---|
| Ansiedad | N | % | N | % | N | % | N | % | N |
| Gronninger 1 | 118 | 77,1 | 28 | 18,3 | 2 | 1,3 | 5 | 3,3 | 153 |
| Gronninger 2 | 125 | 73,5 | 38 | 22,4 | 3 | 1,8 | 4 | 2,4 | 170 |
| Gronninger 3 | 85 | 64,9 | 37 | 28,2 | 3 | 2,3 | 6 | 4,6 | 131 |
| Gronninger 4 | 95 | 78,5 | 17 | 14,0 | 3 | 2,3 | 6 | 5,0 | 121 |
| Gronninger 5 | 24 | 72,7 | 6 | 18,2 | 1 | 3,0 | 2 | 6,1 | 33 |
| No valorada | 36 | 72,0 | 12 | 24,0 | 2 | 4,0 | 0 | 0,0 | 50 |
| Estrategia farmacológica | N | % | N | % | N | % | N | % | N |
| 2 o más fármacos | 207 | 77,8 | 42 | 15,8 | 6 | 2,3 | 11 | 4,1 | 266 |
| 1 fármaco | 276 | 70,4 | 96 | 24,5 | 8 | 2,0 | 12 | 3,1 | 392 |
| Profesional responsable | N | % | N | % | N | % | N | % | N |
| Pediatra urgencias | 340 | 80,4 | 67 | 15,8 | 8 | 1,9 | 8 | 1,9 | 423 |
| Otro pediatra | 30 | 68,2 | 13 | 29,5 | 1 | 2,3 | 0 | 0 | 44 |
| Médico residente 3-4 | 78 | 58,6 | 39 | 29,3 | 5 | 3,8 | 11 | 8,3 | 133 |
| Médico residente 1-2 | 26 | 68,4 | 11 | 28,9 | 0 | 0 | 1 | 2,6 | 38 |
| Otros | 9 | 45 | 8 | 40 | 0 | 0 | 3 | 15 | 20 |
| Clase ASA | N | % | N | % | N | % | N | % | N |
| I | 392 | 74,1 | 104 | 19,7 | 14 | 2,6 | 19 | 3,6 | 529 |
| II | 47 | 83,9 | 7 | 12,5 | 0 | 0 | 2 | 3,6 | 56 |
| III | 2 | 33,3 | 3 | 50 | 0 | 0 | 1 | 16,7 | 6 |
| IV | 2 | 100 | 0 | 0 | 0 | 0 | 0 | 0 | 2 |
| V | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 |
| No valorado | 40 | 61,5 | 24 | 36,9 | 0 | 0 | 1 | 1,5 | 65 |
| Tipo de procedimiento | N | % | N | % | N | % | N | % | N |
| Analgesia simple | 39 | 68,4 | 18 | 31,6 | 0 | 0 | 0 | 0 | 57 |
| Sedación | 29 | 65,9 | 12 | 27,3 | 1 | 2,3 | 2 | 4,5 | 44 |
| Sedoanalgesia P. poco doloroso | 208 | 75,6 | 50 | 18,2 | 8 | 2,9 | 9 | 3,3 | 275 |
| Sedoanalgesia P. muy doloroso | 207 | 73,4 | 58 | 20,6 | 5 | 1,8 | 12 | 4,3 | 282 |
| Grado de sedación | N | % | N | % | N | % | N | % | N |
| Sedación mínima | 257 | 67,8 | 104 | 27,4 | 10 | 2,6 | 8 | 2,1 | 379 |
| Sedación moderada | 125 | 83,3 | 19 | 12,7 | 2 | 1,3 | 4 | 2,7 | 150 |
| Sedación profunda | 81 | 91 | 6 | 6,7 | 1 | 1,1 | 1 | 1,1 | 89 |
| Anestesia general | 5 | 100 | 0 | 0 | 0 | 0 | 0 | 0 | 5 |
| No valorado | 15 | 42,9 | 9 | 25,7 | 1 | 2,9 | 10 | 28,6 | 35 |
ASA: Sociedad Americana de Anestesiología; MIR: médico interno residente; P: procedimiento.
Los valores se expresan en número absoluto y porcentaje.
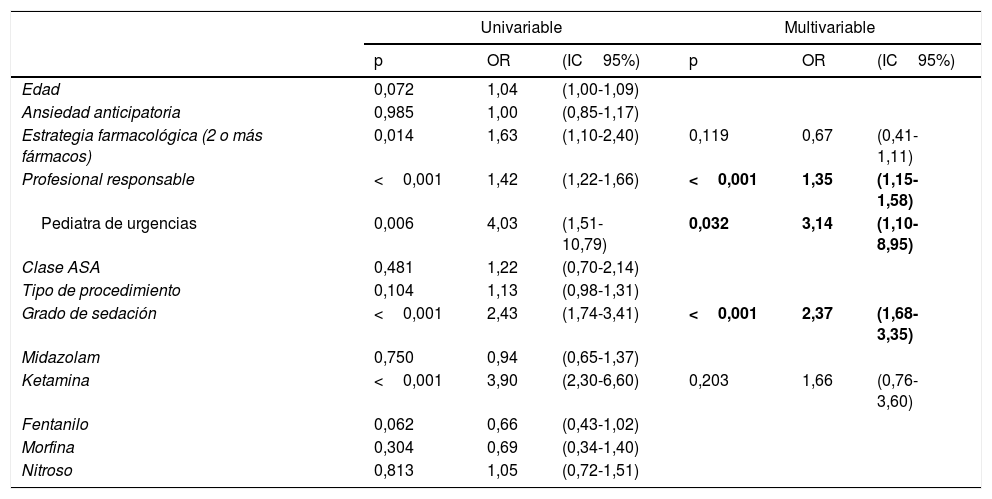
Los fármacos más frecuentemente empleados por los médicos especialistas difirieron de los utilizados por los médicos residentes, aunque en el análisis multivariable, únicamente el mayor grado de sedación alcanzado y la mayor presunta experiencia del profesional responsable de los procedimientos se asociaron de forma independiente con una mejor eficacia (tabla 3). Respecto al profesional, solamente el pediatra de urgencias alcanzó significación estadística, con un OR de 3,14 (IC95%: 1,10-8,95).
Asociación de diferentes factores con buena eficacia del procedimiento de sedoanalgesia en análisis uni y multivariable
| Univariable | Multivariable | |||||
|---|---|---|---|---|---|---|
| p | OR | (IC95%) | p | OR | (IC95%) | |
| Edad | 0,072 | 1,04 | (1,00-1,09) | |||
| Ansiedad anticipatoria | 0,985 | 1,00 | (0,85-1,17) | |||
| Estrategia farmacológica (2 o más fármacos) | 0,014 | 1,63 | (1,10-2,40) | 0,119 | 0,67 | (0,41-1,11) |
| Profesional responsable | <0,001 | 1,42 | (1,22-1,66) | <0,001 | 1,35 | (1,15-1,58) |
| Pediatra de urgencias | 0,006 | 4,03 | (1,51-10,79) | 0,032 | 3,14 | (1,10-8,95) |
| Clase ASA | 0,481 | 1,22 | (0,70-2,14) | |||
| Tipo de procedimiento | 0,104 | 1,13 | (0,98-1,31) | |||
| Grado de sedación | <0,001 | 2,43 | (1,74-3,41) | <0,001 | 2,37 | (1,68-3,35) |
| Midazolam | 0,750 | 0,94 | (0,65-1,37) | |||
| Ketamina | <0,001 | 3,90 | (2,30-6,60) | 0,203 | 1,66 | (0,76-3,60) |
| Fentanilo | 0,062 | 0,66 | (0,43-1,02) | |||
| Morfina | 0,304 | 0,69 | (0,34-1,40) | |||
| Nitroso | 0,813 | 1,05 | (0,72-1,51) | |||
ASA: Sociedad Americana de Anestesiología.
La fuerza de la asociación se mide en OR (odds ratio) junto con su intervalo de confianza al 95% (IC95%). En negrita, las variables que resultan estadísticamente significativas.
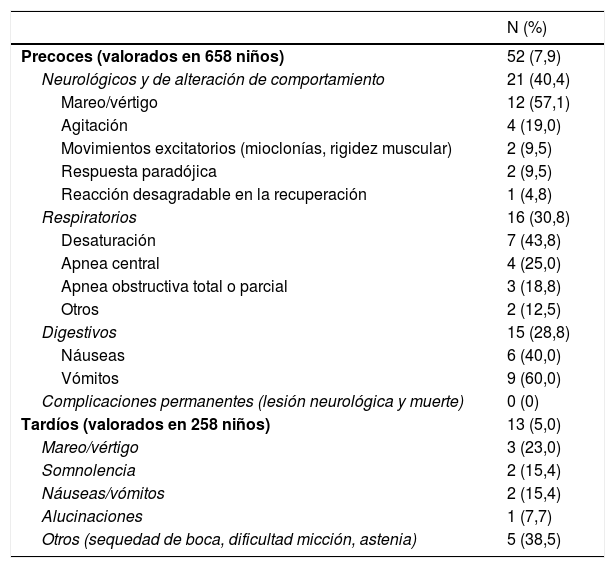
Se registraron 52 niños con eventos adversos precoces, siendo los más frecuentes: neurológicos, respiratorios y digestivos (vómitos y náuseas). La mayoría de ellos (89,8%) remitieron en menos de 2h (tabla 4).
Eventos adversos precoces y tardíos en los procedimientos de sedoanalgesia
| N (%) | |
|---|---|
| Precoces (valorados en 658 niños) | 52 (7,9) |
| Neurológicos y de alteración de comportamiento | 21 (40,4) |
| Mareo/vértigo | 12 (57,1) |
| Agitación | 4 (19,0) |
| Movimientos excitatorios (mioclonías, rigidez muscular) | 2 (9,5) |
| Respuesta paradójica | 2 (9,5) |
| Reacción desagradable en la recuperación | 1 (4,8) |
| Respiratorios | 16 (30,8) |
| Desaturación | 7 (43,8) |
| Apnea central | 4 (25,0) |
| Apnea obstructiva total o parcial | 3 (18,8) |
| Otros | 2 (12,5) |
| Digestivos | 15 (28,8) |
| Náuseas | 6 (40,0) |
| Vómitos | 9 (60,0) |
| Complicaciones permanentes (lesión neurológica y muerte) | 0 (0) |
| Tardíos (valorados en 258 niños) | 13 (5,0) |
| Mareo/vértigo | 3 (23,0) |
| Somnolencia | 2 (15,4) |
| Náuseas/vómitos | 2 (15,4) |
| Alucinaciones | 1 (7,7) |
| Otros (sequedad de boca, dificultad micción, astenia) | 5 (38,5) |
Los valores se expresan en número absoluto y porcentaje.
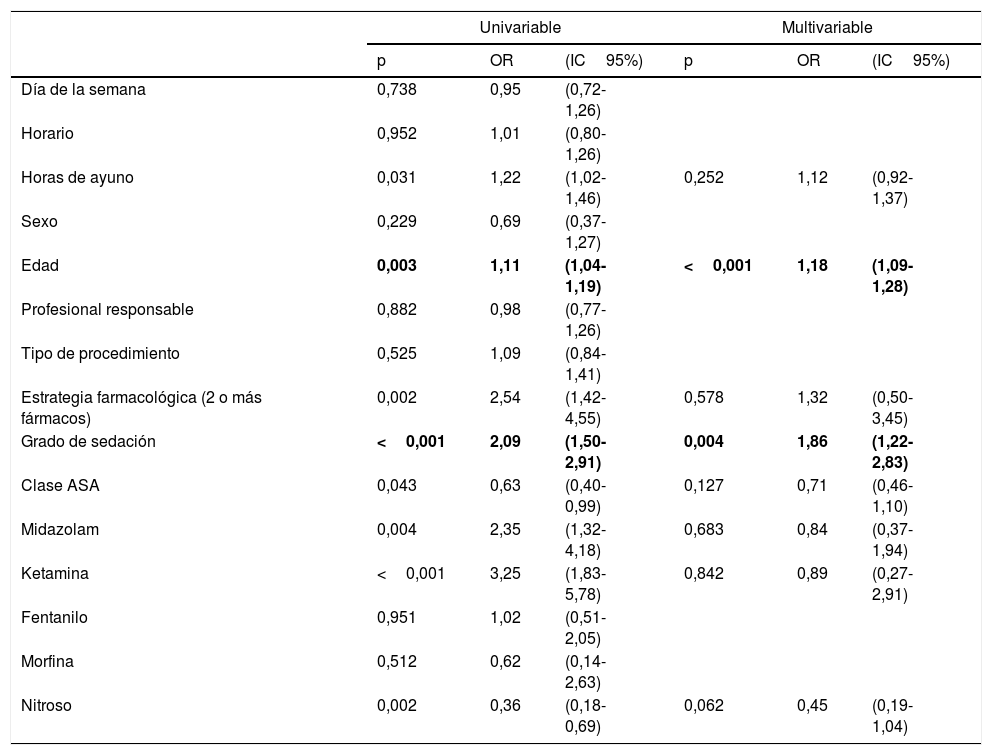
La edad parece manifestarse como un factor de riesgo independiente para la aparición de eventos adversos precoces, de forma que a mayor edad, más eventos adversos (mediana de 9, IQI: 6-11,75 vs. mediana de 6, IQI 3-10), al igual que el grado de sedación (eventos adversos en sedación mínima: 5%; sedación moderada: 9,3%; sedación profunda: 18%; anestesia general: 40%). Encontramos tendencia a la significación con el empleo de óxido nitroso, apareciendo menos eventos adversos con el uso de este (tabla 5).
Asociación de diferentes factores con aparición de eventos adversos precoces en análisis uni y multivariable
| Univariable | Multivariable | |||||
|---|---|---|---|---|---|---|
| p | OR | (IC95%) | p | OR | (IC95%) | |
| Día de la semana | 0,738 | 0,95 | (0,72-1,26) | |||
| Horario | 0,952 | 1,01 | (0,80-1,26) | |||
| Horas de ayuno | 0,031 | 1,22 | (1,02-1,46) | 0,252 | 1,12 | (0,92-1,37) |
| Sexo | 0,229 | 0,69 | (0,37-1,27) | |||
| Edad | 0,003 | 1,11 | (1,04-1,19) | <0,001 | 1,18 | (1,09-1,28) |
| Profesional responsable | 0,882 | 0,98 | (0,77-1,26) | |||
| Tipo de procedimiento | 0,525 | 1,09 | (0,84-1,41) | |||
| Estrategia farmacológica (2 o más fármacos) | 0,002 | 2,54 | (1,42-4,55) | 0,578 | 1,32 | (0,50-3,45) |
| Grado de sedación | <0,001 | 2,09 | (1,50-2,91) | 0,004 | 1,86 | (1,22-2,83) |
| Clase ASA | 0,043 | 0,63 | (0,40-0,99) | 0,127 | 0,71 | (0,46-1,10) |
| Midazolam | 0,004 | 2,35 | (1,32-4,18) | 0,683 | 0,84 | (0,37-1,94) |
| Ketamina | <0,001 | 3,25 | (1,83-5,78) | 0,842 | 0,89 | (0,27-2,91) |
| Fentanilo | 0,951 | 1,02 | (0,51-2,05) | |||
| Morfina | 0,512 | 0,62 | (0,14-2,63) | |||
| Nitroso | 0,002 | 0,36 | (0,18-0,69) | 0,062 | 0,45 | (0,19-1,04) |
ASA: Sociedad Americana de Anestesiología.
La fuerza de la asociación se mide en OR (odds ratio) junto con su intervalo de confianza al 95% (IC95%). En negrita, las variables que resultan estadísticamente significativas.
Los eventos adversos respiratorios consistieron en descensos de la saturación de O2, no encontrando ninguna aspiración de contenido gástrico. Las medidas adoptadas para la resolución fueron: recolocación de vía aérea (10 niños), ventilación con bolsa mascarilla (2 niños) e intubación orotraqueal (1 niño).
Se evidenció riesgo aumentado de presentar vómitos en niños con un período de ayuno superior a 3h, en relación con tiempos inferiores (RR: 1,63; IC95%: 1,27-2,08). No se registraron vómitos en niños con tiempos de ayuno inferiores a 2h.
Se notificaron 13 eventos adversos tardíos (5,0%; IC95%: 2,4-5,7), siendo el mareo, las náuseas/vómitos y la somnolencia los más frecuentes (tabla 4). En todos estos pacientes se había utilizado la combinación midazolam/ketamina como estrategia farmacológica, suponiendo un riesgo del 24,46% (IC95%: 11,78-50,76%) para el uso de esta combinación.
Se analizó si los niños que presentaron eventos adversos tardíos presentaron también eventos adversos precoces, no encontrándose relación (p=0,345).
Precisaron ingreso hospitalario 185 (28,1%) niños; de ellos, en el 1,7% el motivo fue por el evento adverso de sedoanalgesia.
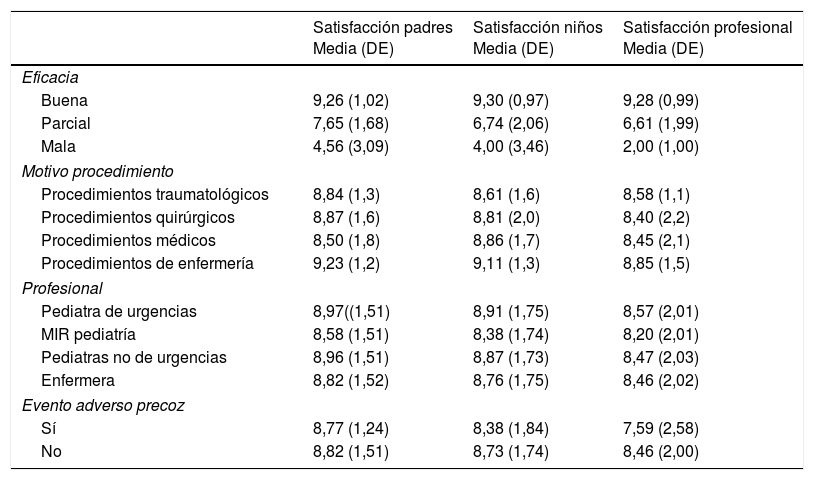
La satisfacción percibida por los profesionales que realizaron los PSA se registró en 604 casos (91,7%), obteniendo una puntuación media de 8,54 (DE: 1,95); la satisfacción de los padres se registró en 526 (80%), con puntuación media de 8,86 (DE: 1,49) y la satisfacción de los pacientes fue registrada en 402 (61%), obteniendo una puntuación media de 8,78 (DE: 1,70).
Se estudió la asociación entre grado de satisfacción y eficacia, observando mayores puntuaciones, tanto en profesionales como en tutores y pacientes, cuando la eficacia fue buena comparada con parcial o mala (p<0,001). Así mismo, se observaron diferencias significativas en relación con el motivo de la sedoanalgesia (p<0,001), de modo que los padres puntuaron mejor los procedimientos de enfermería (media: 9,23; DE: 1,2) y los niños peor los procedimientos traumatológicos (media: 8,61; DE: 1,63).
No se encontraron diferencias significativas en función de la presencia o no de eventos adversos ni del profesional encargado (tabla 6).
Puntuaciones del grado de satisfacción de padres, niños y profesionales
| Satisfacción padres Media (DE) | Satisfacción niños Media (DE) | Satisfacción profesional Media (DE) | |
|---|---|---|---|
| Eficacia | |||
| Buena | 9,26 (1,02) | 9,30 (0,97) | 9,28 (0,99) |
| Parcial | 7,65 (1,68) | 6,74 (2,06) | 6,61 (1,99) |
| Mala | 4,56 (3,09) | 4,00 (3,46) | 2,00 (1,00) |
| Motivo procedimiento | |||
| Procedimientos traumatológicos | 8,84 (1,3) | 8,61 (1,6) | 8,58 (1,1) |
| Procedimientos quirúrgicos | 8,87 (1,6) | 8,81 (2,0) | 8,40 (2,2) |
| Procedimientos médicos | 8,50 (1,8) | 8,86 (1,7) | 8,45 (2,1) |
| Procedimientos de enfermería | 9,23 (1,2) | 9,11 (1,3) | 8,85 (1,5) |
| Profesional | |||
| Pediatra de urgencias | 8,97((1,51) | 8,91 (1,75) | 8,57 (2,01) |
| MIR pediatría | 8,58 (1,51) | 8,38 (1,74) | 8,20 (2,01) |
| Pediatras no de urgencias | 8,96 (1,51) | 8,87 (1,73) | 8,47 (2,03) |
| Enfermera | 8,82 (1,52) | 8,76 (1,75) | 8,46 (2,02) |
| Evento adverso precoz | |||
| Sí | 8,77 (1,24) | 8,38 (1,84) | 7,59 (2,58) |
| No | 8,82 (1,51) | 8,73 (1,74) | 8,46 (2,00) |
MIR: médico interno residente.
Los valores se expresan en media y desviación estándar (DE).
La eficacia de los PSA depende del uso adecuado de medicamentos analgésicos y/o sedantes6. En nuestro estudio, la eficacia de los PSA fue buena en dos tercios de los pacientes y mala en tan solo un mínimo número de casos.
En ocasiones, la edad se ha relacionado con una menor eficacia, ya que puede ocasionar el uso de dosis infraterapéuticas de fármacos por miedo a los eventos adversos cuando se trata de pacientes pequeños7. En nuestro estudio no hemos encontrado diferencias en la eficacia en relación con la edad.
El pediatra de urgencias consiguió mejor eficacia que médicos residentes u otros profesionales. Esto puede explicarse por la mayor experiencia de los pediatras de urgencias. El entrenamiento y la familiarización con la farmacología de los sedantes y analgésicos son unos de los requisitos que proponen las recomendaciones respecto al personal no anestesiólogo que realiza PSA3,8,9.
Observamos que hubo PSA realizados por médicos residentes de primer y segundo año quienes utilizaron fármacos, solos o en combinación, capaces de producir efectos adversos importantes. Esta observación va en contra de las guías internacionales, que recomiendan que el médico encargado de un PSA tiene que estar familiarizado con los fármacos, además de poseer habilidades en rescatar pacientes con un nivel de sedación superior al esperado y cualificación para identificar y solventar complicaciones3,8. Por esta razón, algunos profesionales no deberían realizar PSA sin la supervisión de un profesional entrenado.
Algunas técnicas pueden ser potencialmente más dolorosas que otras, pero en nuestro estudio no encontramos diferencias en la eficacia en función del motivo que originó la sedoanalgesia. Esto se puede explicar por el hecho de que la elección de una estrategia farmacológica depende de múltiples factores, y no solamente del motivo que origina la misma, como son la edad y las características intrínsecas del paciente, el grado de dolor previsible, el tipo de PSA, la duración del procedimiento diagnóstico-terapéutico a realizar y la experiencia del profesional que realiza el PSA10.
La estrategia farmacológica elegida no varió en función del médico responsable, ni de la edad; únicamente encontramos diferencias en función del tipo de PSA, lo que puede indicar que las estrategias están más o menos protocolizadas en función del tipo de PSA que se realice.
Aunque no encontramos diferencias en eficacia en función de la estrategia farmacológica utilizada, sí observamos que el análisis univariable indicaba mejores resultados cuando se utilizaba ketamina. La ketamina es muy popular en los SUP ya que proporciona analgesia y sedación de forma eficaz y segura, sin comprometer los reflejos protectores de las vías respiratorias11-13.
En nuestro estudio observamos una proporción de eventos adversos precoces del 7,9%. La incidencia en otros estudios varía desde un 2,3% observado por Pena y Krauss14 a un 17% descrito por Roback et al.7, Pitetti et al.15 o Wenzel y Schweitzer16. Estas diferencias pueden deberse a la definición de estas complicaciones. Pena y Krauss14 consideraron desaturación valores de saturación de O2≤90%, mientras que Pitetti et al.15 ponen de límite un 93%. En nuestro estudio la desaturación se definió como el descenso de la saturación de O2 inferior al 94% durante más de 15 segundos que requiere administración de O25.
Otros estudios han intentado identificar factores de riesgo de eventos adversos asociados a PSA. Coté et al.17 encontraron algunos, como la sedación realizada fuera del hospital, la escasa vigilancia, la falta de adecuada evaluación presedación, los errores de medicación y la falta de un observador independiente.
Nosotros solo encontramos la edad y el grado de sedación como factores de riesgo de eventos adversos; a mayor profundidad de la sedación y a mayor edad, más probabilidad de aparición de eventos adversos. Este último hallazgo es también observado por Pitetti et al.15 (media de edad 7,4 vs. 6,6 años; p=0,02).
Está descrito que el riesgo de sufrir eventos adversos aumenta cuando se utilizan 2 o más medicamentos analgésicos15,17,18. Nuestros datos parecen reflejar lo mismo en el análisis univariable, pero no se confirma en el multivariable.
Los eventos adversos respiratorios fueron escasos (<3%) y la mayoría consistieron en descensos de la saturación de O2. Estas cifras son menores a las descritas por Pitetti et al.15 y Wenzel y Schweitzer16, quienes observaron un 14 y un 4,2%, respectivamente.
Cabe destacar que la mayoría de nuestros pacientes fueron monitorizados por pulsioximetría, utilizando la capnografía, un método de monitorización que permite detectar los cambios de la saturación más frecuente y precozmente19,20, en un pequeño porcentaje (3%).
La proporción de vómitos como evento adverso precoz fue escasa (2%), inferior a las publicadas en otras series7,15.
En la literatura no se ha demostrado una relación clara entre el tiempo de ayuno corto y la aparición de vómitos21-23. En nuestro estudio se observó mayor riesgo de presentar vómitos con períodos de ayuno superiores a 3h. Desconocemos la causa de este hallazgo; una hipótesis podría ser que tiempos de ayuno prolongados se asocian a hipoglucemia, y esto a cetosis que produce náuseas y vómitos. Algunas guías recientes recomiendan beber líquidos claros con hidrato de carbono hasta 2h previas a cirugía, para evitar deshidratación y aumento del estado catabólico21,22,24.
El tiempo de ayuno para la realización de PSA es un tema controvertido. Las normas de ayuno se definen según guías de la ASA2, pero en urgencias hay que individualizar, valorando el riesgo de presentar vómito con el beneficio de la sedoanalgesia, teniendo en cuenta el grado de sedación deseado2,22. Similar a otras series, no registramos ninguna aspiración de contenido gástrico7,15,23.
Al alta de urgencias de un niño que ha recibido PSA, se deben dar instrucciones por la posibilidad de aparición de eventos adversos tardíos y asegurarse de que un adulto esté a cargo de él. En nuestro estudio los observamos en un 5% de los casos (vómitos, mareo y somnolencia) y todos habían recibido midazolam junto con ketamina. Otras series recogen proporciones más elevadas de eventos adversos tardíos (10-22,4%)15,24-27. Por otro lado, aunque Wathen et al.25 no encontraron diferencias significativas entre el uso de ketamina sola y la asociación de esta con midazolam, otros estudios sí que han asociado la aparición de eventos adversos tardíos con el uso conjunto de ketamina y midazolam26 o midazolam sólo en comparación con el uso de óxido nitroso27.
La satisfacción de las personas implicadas (sanitarios, pacientes y familiares) es otro factor importante a tener en cuenta en los PSA. Nuestras puntuaciones fueron muy satisfactorias en todos los grupos, siendo mejores cuando la eficacia fue buena y variando en función del motivo de la sedoanalgesia.
En la mayoría de los estudios revisados, la satisfacción parental o de los pacientes se utiliza como herramienta para comparar entre 2 medidas farmacológicas28-30, sin embargo, no hemos encontrado referencias bibliográficas en función del motivo de la sedoanalgesia, del tipo de PSA ni del personal que lo realiza.
Nuestro estudio presenta una serie de limitaciones. En primer lugar, todos los SUP participantes en el estudio pertenecen al Grupo de Trabajo de Analgesia y Sedación de la Sociedad Española de Urgencias de Pediatría, lo cual puede hacer que los resultados sean extrapolables con ciertas limitaciones en otros centros. Sin embargo, nos gustaría resaltar que en este grupo están representados hospitales de diferentes niveles asistenciales y de diferentes regiones, lo cual consideramos que lo convierte en un grupo bastante representativo de los SUP españoles. Además, no todas las categorías de los profesionales han realizado el mismo número de PSA, ya que la mayoría fueron realizados por los pediatras de urgencias. Por último, pudimos valorar los eventos adversos tardíos en 258 niños (39%) mediante llamada telefónica, lo cual puede haber infraestimado su incidencia.
Podemos concluir que los PSA parecen eficaces y seguros para el control del dolor y la ansiedad sobre todo cuando son realizados por profesionales entrenados. Así mismo, resultan muy satisfactorios para los profesionales sanitarios, para los pacientes y sus familiares.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Concepción Míguez Navarro (Servicio de Urgencias Pediátricas, Hospital General Universitario Gregorio Marañón, Madrid).
Niki Oikonomopoulou (Servicio de Urgencias Pediátricas, Hospital General Universitario Gregorio Marañón, Madrid).
Arístides Rivas García (Servicio de Urgencias Pediátricas, Hospital General Universitario Gregorio Marañón, Madrid).
Andrea Mora Capín (Servicio de Urgencias Pediátricas, Hospital General Universitario Gregorio Marañón, Madrid).
Gloria Guerrero Márquez (Servicio de Urgencias Pediátricas, Hospital General Universitario Gregorio Marañón, Madrid).
Ana Isabel Fernández Lorente (Servicio de Urgencias Pediátricas, Hospital General de Basurto, Basurto).
Pilar Storch de Gracia Calvo (Servicio de Urgencias Pediátricas, Hospital Infantil Niño Jesús, Madrid).
Eva Benito Ruiz (Servicio de Urgencias Pediátricas, Hospital Infantil Miguel Servet, Zaragoza).
Elena Sancho Gracia (Servicio de Urgencias Pediátricas, Hospital Infantil Miguel Servet, Zaragoza).
Olga Serrano Ayestarán (Servicio de Urgencias Pediátricas, Hospital de Salamanca, Salamanca).
Cristina Cordero Castro (Servicio de Urgencias Pediátricas, Hospital Rey Juan Carlos, Móstoles).
Cecilio Palomino Muñoz (Servicio de Urgencias Pediátricas, Hospital de Getafe, Getafe).
Sofía Mesa García (Servicio de Urgencias Pediátricas, H. Doce de Octubre, Madrid).
Cristina Muñoz López (Servicio de Urgencias Pediátricas, Hospital Infanta Leonor, Madrid).
Nuria Clerigué Arrieta (Servicio de Urgencias Pediátricas, Complejo Hospitalario de Navarra B, Navarra).
Jorge Álvarez García (Servicio de Urgencias Pediátricas, Complejo Hospitalario de Navarra B, Navarra).
Isabel Cubero (Servicio de Urgencias Pediátricas, Hospital Clínico San Cecilio, Granada).
José Luis Fernández Arribas (Servicio de Urgencias Pediátricas, Hospital Río Hortega, Valladolid).
Alberto Barasoain Millán (Servicio de Urgencias Pediátricas, Fundación Alcorcón, Alcorcón).
Juan Alonso Cozar Olmo (Servicio de Urgencias Pediátricas, Hospital San Agustín, Linares).
José Luis Cuevas Cervera (Servicio de Urgencias Pediátricas, Hospital San Agustín, Linares).
Carlos García Vao Bel (Servicio de Urgencias Pediátricas, Hospital del Tajo, Aranjuez).
M. José Carbonero Celís (Servicio de Urgencias Pediátricas, Hospital Virgen de la Macarena, Sevilla).
M. José Carpio Linde (Servicio de Urgencias Pediátricas, Hospital Virgen de la Macarena, Sevilla).
M. Teresa Alonso Salas (Servicio de Urgencias Pediátricas, Hospital Virgen del Rocío, Sevilla).
Presentaciones previas: Eficacia, seguridad y satisfacción de los procedimientos de sedoanalgesia en los servicios de urgencias pediátricos españoles (Niki Oikonomopoulou, Conepción Míguez, Arístides Rivas [Hospital General Universitario Gregorio Marañón. Madrid], Grupo de Trabajo de Analgesia y Sedación de la Sociedad Española de Urgencias de Pediatría: Ana Isabel Fernández, Pilar Storch, Gloria Guerrero, Eva Benito y Elena Sancho, Olga Serrano, Cristina Cordero, Cecilio Palomino, Sofía Mesa, Cristina Muñoz, Nuria Clerigué y Jorge Álvarez García, Isabel Cubero, José L Fernández, Alberto Barasoain, Juan Alonso Cozar y José Luis Cuevas, Clara García y Carlos García Vao, M. José Carbonero y M. José Carpio Linde, M. Teresa Alonso, Vicente Barea). 21 Reunión Anual de la Sociedad Española de Urgencias de Pediatría, del 14 al 16 de abril de 2016. Valencia.