La hiperfrecuentación es un problema relevante en las consultas pediátricas de atención primaria, por lo que el objetivo de nuestro estudio ha sido analizar el nivel de frecuentación en dichas consultas y su relación con determinados aspectos psicosociales de las familias asignadas a las mismas.
Pacientes y métodosEstudio descriptivo observacional realizado mediante cuestionarios recogidos durante un periodo de 6meses y registrando la frecuentación de los 6meses previos. Se han completado 346 encuestas de niños entre 6meses y 13años de edad pertenecientes a dos consultas urbanas de atención primaria de Madrid. Se analizaron datos crudos, comparaciones entre grupos y análisis multivariante.
ResultadosEl promedio de consultas en los últimos 6meses, del total de incluidos en el estudio, fue de 3,06 en el centro de salud y de 0,77 consultas en urgencias. Se consideró hiperfrecuentadores a los que habían acudido 6 o más veces al centro de salud en este periodo (>p90), que fueron 33 niños (9,53%). En el análisis multivariante, las variables relacionadas con ser hiperfrecuentador en las consultas del centro de salud fueron la presencia de elevado nivel de ansiedad en los padres (OR=5,50; IC95%: 2,49-12,17; p<0,0001) y la edad de los niños (OR=0,73; IC95%: 0,58-0,91; p=0,005). El modelo presentó un área bajo la curva de 0,761 (IC95%: 0,678-0,945; p<0,0001).
ConclusionesLa frecuentación en las consultas pediátricas de atención primaria está directamente relacionada con el nivel elevado de ansiedad de los padres e inversamente con la edad de los niños. Sería recomendable detectar y a ser posible intervenir en los casos de elevada ansiedad parental para así intentar reducir la hiperfrecuentación asistencial.
Hyper-attendance is a significant problem in paediatric Primary Care clinics. The aim of our study was to analyse the level of attendance in these clinics and its relationship with certain psychosocial aspects of the families attending them.
Patients and methodsObservational descriptive study was conducted using questionnaires collected during a period of 6months, as well as recording the frequency of attendance in the previous 6months. A total of 346 questionnaires of children between 6months and 13years of age belonging to 2 urban Primary Care clinics in Madrid were completed. The raw data was analysed, and comparisons between groups and multivariate analysis were performed.
ResultsThe mean number of consultations in the last 6months, of the total included in the study, was 3.06 in the Primary Care centre, and 0.77 in the emergency services. It was considered over-frequent for those who had attended the Primary Care health centre 6 or more times in this period (>p90), of which there were 33 children (9.53%). In the multivariate analysis, the variables related to being frequent users of Primary Care clinics were: the presence of high level of anxiety in the parents (OR=5.50; 95%CI: 2.49-12.17, P<.0001), and the age of the children (OR=0.73; 95%CI: 0.58-0.91, P=.005). The model presented an area under the curve of 0.761 (95%CI: 0.678-0.945, P<.0001).
ConclusionsThe frequency of visits in paediatric Primary Care clinics is directly related to the high level of anxiety of the parents, and inversely to the age of the children. It would be advisable to detect and, if possible, intervene in cases of high parental anxiety in order to try to reduce the over-frequency in the paediatric primary health care.
En España la asistencia sanitaria pediátrica está garantizada por ley, con una cobertura universal. Corresponde al Sistema Sanitario Público dispensar una atención médica de calidad, independientemente de la situación administrativa del niño1-5.
El Sistema Sanitario se financia vía impuestos y es el ciudadano con su cotización quien contribuye al sostenimiento de dicho sistema. El hecho de recibir atención médica tantas veces como el paciente lo demande, tras la presentación de la tarjeta sanitaria obtenida previo empadronamiento, tiene un coste económico que no suele ser percibido por los usuarios.
La calidad de la atención sanitaria6 infantil mejora notablemente al potenciar la atención primaria (AP) con el aumento del número de pediatras, con un horario de trabajo de 8 a 21h y atendiendo a la población hasta los 14años inclusive. Estas medidas evidentemente facilitan el acceso al paciente y han sido muy bien valoradas por la población, ya que en el caso concreto de la infancia existe generalmente una actitud sensible, permisiva y complaciente en cuanto a la utilización de los servicios sanitarios7. Como contrapartida, los profesionales que dispensan la atención8 ponen de manifiesto la aparición de un fenómeno denominado hiperfrecuentación, un concepto9 difícil de definir porque no está bien establecido el punto de corte9 en relación con el número de visitas que un paciente debe realizar en las consultas médicas en un periodo de tiempo. Con frecuencia los profesionales que atienden los servicios de AP, urgencias hospitalarias y puntos de atención continuada (PAC) soportan situaciones agobiantes porque la frecuentación excesiva por parte de algunos pacientes no parece estar justificada en muchos casos por la situación clínica; además, y teniendo en cuenta que la hiperfrecuentación genera un consumo de recursos innecesario, se hace evidente que todos los agentes implicados deberían actuar y compartir responsabilidades para regular los flujos desordenados de pacientes10.
El objetivo de nuestro estudio ha sido analizar el nivel de frecuentación en las consultas pediátricas de AP y los factores que podrían estar relacionados con determinados aspectos psicosociales de las familias asignadas a dichas consultas.
Pacientes y métodosSe trata de un estudio descriptivo observacional realizado con los datos obtenidos mediante encuestas realizadas a los padres de 346 niños de 6meses a 14años de edad que acudieron a dos consultas pediátricas y pertenecientes cada una a centros de salud urbanos diferentes de la Comunidad de Madrid. La encuesta fue validada previamente en un estudio piloto (fiabilidad α de Cronbach 0,768, p<0,0001, y validez mediante análisis factorial confirmatorio y coeficiente de correlación ítem-test). El total de tarjetas sanitarias asignadas a las dos consultas y en esos tramos de edad era aproximadamente de 2.800 niños, y se ofreció realizar la encuesta durante los meses de marzo a agosto del año 2017 a una muestra seleccionada aleatoriamente entre todos los que acudieron a las consultas con cita previa o sin ella.
Los datos recogidos fueron los siguientes: edad y sexo de los niños, edad y país de origen de los padres, situación familiar teniendo en cuenta la convivencia o no de la pareja, nivel de estudios, nivel de ingresos del grupo familiar, asistencia a la guardería o colegio, número de consultas realizadas al centro de salud, servicios de urgencias de hospitales o PAC en los últimos 6meses; también se pasó a los padres el test de ansiedad y depresión de Goldberg, consistente en un instrumento de cribado para detectar la ansiedad y la depresión. La escala global tiene una sensibilidad del 83% y una especificidad del 82%, su aplicación es heteroadministrada y los puntos de corte son de 4 o más puntos para la subescala de ansiedad y 2 o más puntos para la de depresión. La escala está diseñada para detectar «probables casos», no para diagnosticarlos11. Los datos relativos al número de consultas realizadas se comprobaron en los registros de la historia clínica electrónica.
En cuanto al nivel de ingresos, se hicieron 3 grupos: 1)las familias que ingresaron menos de 1.000 euros al mes; 2)ingresos entre 1.000 y 2.000 euros al mes, y 3)ingresos superiores a 2.000 euros. Igualmente se formaron 3 grupos respecto al nivel de estudios: 1)los que no tenían estudios o eran elementales (formación primaria); 2)con estudios medios (BUP, bachiller, formación profesional), y 3)con estudios superiores (licenciatura, diplomatura).
Las medidas de resultado utilizadas en este estudio han sido el número de consultas realizadas en los dos centros de salud, en los servicios de urgencias hospitalarias y en los PAC, así como el número total de consultas que engloba las anteriormente citadas.
El análisis estadístico de los datos se realizó aplicando el programa comercial SPSS® 15.0. Los datos básicos se expresaron en medias y desviaciones estándar (DE) en el caso de las variables cuantitativas y en números y porcentajes en el caso de las variables cualitativas. Se calcularon los intervalos de confianza del 95% (IC95%). Las comparaciones entre las variables cuantitativas se realizaron mediante el test de Mann-Whitney y después de comprobar que no se ajustaban a una distribución normal (test de Kolmogorov-Smirnov). En las que se realizaron entre las variables cualitativas se utilizó la prueba de chi cuadrado. Se consideró significación estadística valores de p inferiores a 0,05. Se realizó estudio multivariante mediante regresión logística binaria partiendo del modelo máximo y retirando las variables una a una hasta dejar las que tenían significación estadística.
ResultadosSe registraron los datos de 346 niños, de los cuales 174 (50,2%) eran varones y el resto mujeres, con una edad media de 3,61años, rango de 6meses a 13años y DE=2,69. La edad media de las madres era de 34,82años (DE=5,88) y la de los padres era de 37,95años (DE=6,75). El número de hijos era de 1,66 de media (DE=0,76), y en 217 casos (62,7%) se trataba del primer hijo. En 37 casos (10,7%) la familia era monoparental y en 187 familias (54,04%) al menos uno de los progenitores era inmigrante. Tenían apoyo familiar 127 casos (36,7%). Con relación a los ingresos, 65 familias (18,8%) se registraron en el grupo de bajos ingresos, 131 familias (37,9%) en el grupo de ingresos medios y 150 familias (43,4%) en el grupo de ingresos elevados.
Por lo que respecta al nivel de estudios, 21 encuestados (6,1%) tenían estudios básicos, 108 (31,2%) estudios medios y 217 (62,7%) estudios superiores.
La edad de los niños hijos de inmigrantes a la hora de consultar en el centro de salud era ligeramente superior a la de los niños hijos de autóctonos: 3,98 años de media (DE=2,99) frente a 3,17años (DE=2,21; p=0,032). En el resto de las variables de resultado no se encontraron diferencias significativas entre ambas poblaciones.
En el test de Goldberg la puntuación en el apartado ansiedad fue de 1,43 de promedio (DE=2,72) y la puntuación de depresión fue de 0,55 de promedio (DE=1,75). Los que presentaron una puntuación igual o superior a 4 en el apartado de ansiedad fueron 57 casos (16,47%), y en el apartado de depresión presentaron 2 o más puntos 29 casos (8,38%).
La tabla 1 recoge los datos epidemiológicos del total de la muestra estudiada.
Características epidemiológicas de la muestra
| Edad niños en años, media (DE) | 3,61 (2,69) |
| Edad madres en años, media (DE) | 34,82 (5,88) |
| Edad padres en años, media (DE) | 37,95 (6,75) |
| Número de hijos, media (DE) | 1,66 (0,76) |
| Familias monoparentales, n (%) | 37 (10,7) |
| Familias inmigrantes, n (%) | 187 (54,04) |
| Nivel de ingresos, n (%) | |
| Bajos | 65 (18,8) |
| Medios | 131 (37,9) |
| Elevados | 150 (43,4) |
| Nivel de estudios, n (%) | |
| Básicos | 21 (6,1) |
| Medios | 108 (31,2) |
| Superiores | 217 (62,7) |
| Puntuación test de Goldberg | |
| Apartado ansiedad, media (DE) | 1,43 (2,72) |
| Apartado depresión, media (DE) | 0,55 (1,75) |
| Presentaron puntuación 4 o más en la escala de depresión del test de Goldberg, n (%) | 57 (16,47) |
| Presentaron puntuación 2 o más en la escala de ansiedad del test de Goldgberg, n (%) | 29 (8,28 |
| Consultas realizadas al centro de salud en los últimos 6 meses, media (DE) | 3,06 (2,57) |
| Consultas urgentes en los últimos 6 meses, media (DE) | 0,77 (0,56) |
| Hiperfrecuentadores en consulta del centro de salud, n (%) | 33 (9,53) |
| Hiperfrecuentadores en consulta + urgencias, n (%) | 55 (15,98) |
| Edad niños hijos de inmigrantes a la hora de consultar, media (DE) | 3,98 (2,99) |
| Edad niños hijos de autóctonos a la hora de consultar, media (DE) | 3,17 (2,21) |
DE: desviación estándar.
El promedio de consultas en los últimos 6meses del total de los estudiados fue de 3,06 (DE=2,56), con un máximo de 20 consultas.
La tabla 2 recoge los coeficientes de correlación de Spearman entre el número de consultas al centro de salud, urgencias y el total de consultas, con la edad y las puntuaciones de ansiedad y depresión en el total de los estudiados. No se encontró correlación entre la puntuación de ansiedad y la edad (r=0,013; p=0,803).
Se consideró hiperfrecuentadores a los que superaron el percentil 90 de la muestra, tanto en los que habían acudido al centro de salud (p90=5,7), como respecto al total de consultas (consultas al centro de salud +urgencias, p90=5,95). Considerando solo los menores de 3años el p90 fue de 6 en el primer caso (consultas al centro de salud) y de 6,03 en las consultas totales, por lo que se consideró hiperfrecuentadores a los que acudieron 6 o más veces en el periodo de tiempo estudiado. El total de hiperfrecuentadores en consulta del centro de salud fue de 33 (9,53%), y de 55 (15,89%) si sumamos las visitas a urgencias.
Los que realizaron 6 o más consultas al centro de salud y 6 o más consultas totales presentaron una puntuación de ansiedad en el test de Goldberg de 4 o más puntos en el 20,58% de los casos, frente al 6,57% de los que presentaron una puntuación inferior 4 puntos en el test de Goldberg (p<0,0001).
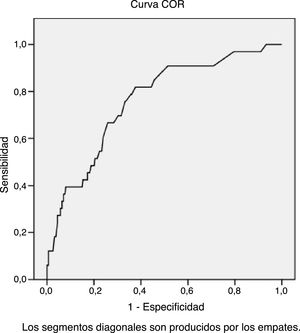
Se han estudiado mediante análisis multivariante (regresión logística binaria; tabla 3) las variables relacionadas con la frecuentación ≥6 consultas semestrales, permaneciendo en el modelo resultante como variables explicativas la edad como factor protector y la puntuación inferior o igual a 4 en el test de Goldberg como factor de riesgo. Con los resultados del modelo se ha realizado la curva ROC (fig. 1) con un ABC (área bajo la curva) de 0,761 (IC95%: 0,678-0,945; p<0,0001).
La hiperfrecuentación sanitaria es un tema complicado de estudiar. Se trata de un problema multifactorial12 en el cual intervienen, por un lado, aspectos dependientes del ámbito de la organización, y por otro lado, aspectos relacionados con los profesionales13, que dependiendo del nivel asistencial (AP o en servicios de urgencias) donde trabajen en algunos casos pueden ser inductores de su propia demanda, y por último, factores que conciernen a los propios pacientes14. En el caso de la infancia, la demanda de asistencia parte de los padres o responsables del niño, y la percepción que tienen de su estado de salud, así como la educación sanitaria que hayan adquirido, van a determinar que consulten en ocasiones con carácter de urgencia y de manera reiterada. No existe consenso con relación a quiénes son pacientes hiperfrecuentadores, por lo que hemos encontrado diferentes conceptos. Así, podemos considerar hiperfrecuentador al paciente que para su grupo etario supera el número de visitas al año en 2 DE; también se considera hiperfrecuentación que el número de las consultas supere el percentil 90 o también se sitúe dos veces por encima de la media, o a los pacientes que acuden arbitrariamente a las consultas de AP o servicios de urgencias 10 o más veces al año15-17.
La edición de Health at a Glance de 201718 presenta los datos más recientes sobre salud y poblaciones; son los indicadores de la Organización para la Cooperación y Desarrollo Económico (OCDE), y en este informe anual se muestra que en España el número de consultas por persona está por encima de la media del resto de países.
Desde hace tiempo los pediatras vienen mostrando su preocupación por unas condiciones de trabajo que ponen en riesgo la calidad de la asistencia que prestan a los niños y que constituye el objetivo más importante de su quehacer diario, entendiendo por calidad asistencial la provisión de servicios accesibles, con un nivel profesional óptimo y considerando los recursos disponibles para conseguir la satisfacción y la adhesión del usuario.
Son escasos los estudios sobre frecuentación en AP19, y son objeto de controversia y discusión entre los dos niveles asistenciales, especialmente por lo que respecta al tema de la atención a las consultas con carácter de urgencia20-22.
El paciente pediátrico hiperfrecuentador tiene un perfil23 en el cual la edad menor de dos años es el primer factor a tener en cuenta. En este aspecto, nuestros resultados coinciden con el estudio de Oterino de la Fuente y Peiró Moreno24; son los menores de 2años el grupo que más acude al pediatra, y eso se explica porque a esa edad los procesos infecciosos son más frecuentes y el hecho de acudir a la guardería25 constituye un factor de riesgo conocido. Además, los padres en muchos casos son primerizos, lo cual queda patente en la población de nuestro estudio, ya que el 62,7% de los niños eran primeros hijos, y en estos casos la enfermedad es un motivo de gran preocupación para los padres. En nuestro estudio el análisis multivariante corrobora la influencia de una mayor edad en una menor frecuentación.
La familia está considerada como un sistema que favorece la salud y mejora la calidad de vida, pero el hecho de que esto sea así depende de determinados aspectos de la estructura familiar26, de tal manera que la ansiedad, la depresión y/o la personalidad de los padres es otro de los factores que numerosas publicaciones27-32 relacionan con la hiperfrecuentación. Nuestros resultados muestran una asociación entre hiperfrecuentación y nivel de ansiedad en los padres, aunque no hemos encontrado los mismos resultados en relación con la depresión.
Nuestro estudio aporta la novedad de la utilización de la escala de Golberg, de fácil manejo en AP y que en pocos minutos proporciona una idea del nivel de ansiedad y/o depresión del progenitor o responsable del niño; de esa manera es posible intervenir para intentar evitar que el estado anímico de los padres afecte a la percepción del estado de salud de sus hijos. Combinando la puntuación del nivel de ansiedad y la edad, se consigue una curva ROC con un área bajo la curva de 0,761 para los que tienen una frecuentación ≥6 veces a las consultas del centro de salud en el periodo estudiado.
Otros factores sociales que pueden influir en la frecuentación son el nivel social y el apoyo y la cohesión entre los miembros de la familia; la población inmigrante está ampliamente representada en nuestro trabajo, y no hemos observado que este colectivo sea más frecuentador que la población autóctona, coincidiendo con los resultados de Macipe Costa et al.33. Incluso hemos encontrado de manera significativa que la edad media de acudir a las consultas es ligeramente superior a la de los niños hijos de autóctonos.
Consideramos que entre las limitaciones del estudio está el número reducido de la muestra, por lo que sería muy recomendable en el futuro realizar estudios más amplios sobre este tema, y dada la complejidad del mismo, es posible suponer que el hecho de detectar niveles de ansiedad excesivos en los padres no va a impedir que sigan consultando si no se les informa sobre este aspecto y se realiza y/o se les recomienda una valoración más especializada.
Como conclusión, podemos insistir en que para mejorar el problema de la hiperfrecuentación se requiere la aplicación de medidas coordinadas en todos los niveles implicados34, y en este sentido las recomendaciones para la atención de las urgencias y consultas no demorables del Grupo Asesor Técnico para la Pediatría de AP (GATPAP) de la Comunidad Valenciana35 resultan una importante aportación. Consideran que podría ser útil la educación grupal sanitaria de la población, y que también sería necesaria una coordinación entre la AP y la atención especializada, así como del esfuerzo participativo de las administraciones competentes, aunque también hay autores que señalan que algunos de estos esfuerzos son infructuosos36.
El exceso de trabajo y la tensión que conlleva no contribuyen a una situación profesional y laboral digna para los pediatras37, y por supuesto a la calidad de la atención prestada a los niños, como queda plasmado en el estudio llevado a cabo por Fernández San Martín et al.38 en su publicación sobre satisfacción laboral de los profesionales en una área de la Comunidad de Madrid.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.