En el tratamiento de los pacientes con bronquiolitis aguda existe una gran variabilidad de la práctica clínica y con frecuencia se utilizan de forma indiscriminada tratamientos cuya eficacia no está demostrada a pesar de las recomendaciones recogidas en las guías de práctica clínica.
Material y métodosSe implementó una estrategia de mejora de la calidad en la atención a los pacientes con bronquiolitis aguda en el Servicio de Urgencias que se mantuvo durante 5 años y se actualizó periódicamente para ser cada vez más restrictiva respecto al uso de tratamientos broncodilatadores. Para evaluar el impacto de la intervención se realizó un estudio descriptivo retrospectivo de las tasas de prescripción de broncodilatadores en los niños diagnosticados de bronquiolitis aguda en el mes de diciembre de 4 periodos epidémicos (2012, 2014, 2016 y 2018).
ResultadosSe incluyó a 1.767 niños. No existieron diferencias respecto a edad, frecuencia respiratoria, saturación de oxígeno ni gravedad en cada una de las temporadas a estudio. El empleo de salbutamol en Urgencias descendió del 51,2% (IC del 95%: 46,6-55,8%) en 2012 al 7,8% (IC del 95%: 5,7-10,5%) en 2018 (p <0,001) y el de adrenalina del 12,9% (IC del 95%: 10,1-16,3%) al 0,2% (IC del 95%: 0-1,1%) (p <0,001). Se produjo a su vez un descenso en la mediana de tiempo de asistencia en Urgencias y en la tasa de ingreso sin que se modificase la tasa de readmisión en 72 h.
ConclusionesEl despliegue sistemático y continuado en el tiempo de acciones dirigidas a la reducción del uso de fármacos en el tratamiento de la bronquiolitis, previo al periodo epidémico, parece una estrategia eficaz para reducir el uso de broncodilatadores en urgencias.
In the treatment of patients with acute bronchiolitis there is great variability in clinical practice. Treatments whose efficacy has not been demonstrated are frequently used despite the recommendations contained in the Clinical Practice Guidelines.
Material and methodsA quality improvement strategy is implemented in the care of patients with acute bronchiolitis in the Emergency Department, which is maintained for five years and is periodically updated to be increasingly restrictive regarding the use of bronchodilators. To evaluate the impact of the intervention, a retrospective study of the rates of prescription of bronchodilators in children diagnosed with acute bronchiolitis in the month of December of four epidemic periods (2012, 2014, 2016 and 2018) was carried out.
Results1767 children are included. There were no differences regarding age, respiratory rate, oxygen saturation or the estimated severity in each of the study seasons. The use of salbutamol in the Emergency Department decreased from 51.2% (95% CI: 46.6%–55.8%) in 2012 to 7.8% (95% CI: 5.7%–10.5%) in 2018 (P<.001) and epinephrine prescription rates fell from 12.9% (95% CI: 10.1%–16.3%) to 0.2% (95% CI: 0–1.1%) (P<.001). At the same time, there was a decrease in the median time of attendance in the Emergency Department and in the admission rate without changing the readmission rate in 72h.
ConclusionsThe systematic and continuous deployment over time of actions aimed at reducing the use of salbutamol and epinephrine in the treatment of bronchiolitis, prior to the epidemic period, seems an effective strategy to reduce the use of bronchodilators in the Emergency Department.
La bronquiolitis aguda (BA) es una de las patologías más relevantes dentro de la Pediatría1. Es la infección del tracto respiratorio inferior más frecuente en el primer año de vida, con una incidencia anual del 10-30%2,3. En España es la primera causa de ingreso hospitalario en menores de un año4. El principal agente etiológico es el virus respiratorio sincitial (VRS), con una frecuencia variable en torno al 65-85%5,6. No existe ninguna otra enfermedad aguda que tenga un efecto tan importante en la salud de los lactantes y que genere un impacto social y económico tan elevado como la BA7.
El diagnóstico debe ser clínico, basado en los hallazgos de la historia clínica y la exploración física. No se recomienda de forma rutinaria la realización de pruebas complementarias8-12.
En cuanto al tratamiento, existe gran variabilidad en la práctica clínica en todos los ámbitos de la asistencia y con frecuencia se utilizan de forma indiscriminada tratamientos cuya eficacia no está demostrada13-16. Por ello, cada vez más autores plantean que ha llegado el momento de reconocer los límites de las intervenciones terapéuticas y concentrar el esfuerzo en hacer más por el paciente empleando menos fármacos17. Numerosos metaanálisis han clarificado la eficacia de las opciones terapéuticas disponibles18-20. A partir de ellos han aparecido nuevas guías de práctica clínica (GPC) que desaconsejan el empleo de tratamientos broncodilatadores10-12.
En el entorno sanitario son conocidas las dificultades que surgen al tratar de trasladar la mejor evidencia que recogen las GPC a la práctica diaria21. En el caso de la BA, las recomendaciones de las GPC han tenido un impacto reducido22-24. Por ello, algunos centros han adoptado estrategias de mejora de la calidad. Existe una amplia gama de enfoques y resultados publicados, y no hay evidencias sobre qué estrategias son superiores25-28. En la mayoría de los casos se trata de la implementación de protocolos propios, con la intención de estandarizar el manejo y poner en práctica las recomendaciones formuladas en las GPC29. La BA es un caso especial porque las GPC no recomiendan intervenciones específicas, sino que están destinadas a prevenir el tratamiento excesivo y a evitar procedimientos diagnósticos innecesarios. Desafortunadamente, se ha dirigido menos investigación hacia la evaluación de estrategias para reducir el uso de recursos no recomendados que hacia la evaluación de estrategias para aumentar el uso de recursos efectivos30.
El objetivo de este trabajo es analizar el impacto de una estrategia de mejora de la calidad, mantenida a lo largo de cinco años, dirigida a la atención de los pacientes con BA en el Servicio de Urgencias (SU) con el objetivo de acercar la práctica clínica diaria a la evidencia científica disponible disminuyendo la utilización de fármacos broncodilatadores.
Material y métodosSe trata de un estudio descriptivo retrospectivo realizado en el SU de un hospital monográfico pediátrico que atiende anualmente entre 65.000 y 70.000 episodios. En la asistencia en el SU durante el periodo de estudio han participado 8 pediatras con dedicación exclusiva al SU, 48 facultativos de otras subespecialidades pediátricas, así como 120 residentes de Pediatría y 50 residentes de Medicina Familiar y Comunitaria.
HipótesisLa estrategia de mejora de la calidad implementada se asocia a una reducción del uso de broncodilatadores (salbutamol y adrenalina) para el tratamiento de los pacientes con BA sin afectar a su evolución en el SU (tasa de ingreso, tasa de readmisión, tiempo de estancia).
Muestra de estudioSe incluyó a todos los pacientes que cumplían los criterios diagnósticos de BA atendidos en el SU en el mes de diciembre de 4 periodos epidémicos: 2012 (preintervención), 2014, 2016 y 2018. Para ello se revisaron manualmente todos los informes de alta del SU codificados como «bronquiolitis aguda» (CIE-9: 466.1 y CIE-10: J21) y como «bronquitis aguda» (CIE-9: 466.0 y CIE-10: J20). Se definió BA como el primer episodio de sibilancias de comienzo agudo con signos previos de infección viral de las vías respiratorias altas en niños menores de 24 meses. Se eligió el mes de diciembre por coincidir de forma invariable con el pico de la epidemia de VRS en España.
Los criterios de exclusión fueron:
- -
Pacientes que tras la revisión exhaustiva de la historia clínica habían presentado episodios previos de bronquiolitis.
- -
Pacientes que presentaban datos incompletos para las variables a estudio.
Se recogieron datos demográficos (fecha y hora de atención, edad, género) y clínicos (saturación de oxígeno, frecuencia respiratoria y gravedad). La estimación de la gravedad se realizó según la escala de Wood-Downes modificada por Ferrés31 hasta 2016 y posteriormente según la escala de valoración de la bronquiolitis del Hospital de Cruces32 (anexo, material suplementario).
IntervenciónLos componentes del equipo de mejora fueron 2 facultativos del SUP. En el año 2013 se revisaron las historias clínicas de los pacientes con BA atendidos en el mes de diciembre del 2012 con objeto de analizar las intervenciones terapéuticas innecesarias utilizadas. Posteriormente, se definieron los objetivos (utilización de broncodilatadores en el 20% de los pacientes como máximo) y se diseñó la intervención que se inició en el año 2014 y consistió en:
- -
Elaboración el primer año (2014) de un protocolo de BA de acuerdo con la evidencia científica y las GPC.
- -
Impartición anual, al inicio de la epidemia, de una sesión clínica para todos los facultativos y residentes que trabajan en el SU presentando el protocolo vigente y la estrategia. También se enviaba un email con el protocolo, un resumen de las recomendaciones y la bibliografía actualizada.
- -
Disponibilidad en la intranet de toda la documentación.
- -
Elaboración y difusión de recursos impresos: hojas informativas para padres, carteles con la escala de gravedad en salas de exploración.
- -
Evaluación de los resultados alcanzados cada año revisando las historias de los pacientes atendidos en el mes de diciembre. Además, como «feedback», en junio se realizaba una segunda sesión donde se presentan estos resultados; también se proporcionaba información sobre el coste de las intervenciones no indicadas y se introducía en la estrategia a los residentes que comenzaban su formación.
- -
Los resultados alcanzados y la evidencia científica disponible provocaron la actualización del protocolo en 2 ocasiones: año 2016 (restricción de la utilización de broncodilatadores a los pacientes con BA grave que no mejoran con oxigenoterapia) y año 2018 (retirada de la adrenalina como opción terapéutica) (tabla 1).
Tabla 1.Recomendaciones respecto al tratamiento broncodilatador en el Servicio de Urgencias
2014 (1.ª versión) 2016 (2.ª versión) 2018 (3.ª versión) Oxígeno Si SatO2 <94% Si SatO2 <92% Si SatO2 <92% Salbutamol nebulizado Posibilidad prueba terapéutica mayores de 6 meses con BA moderada o grave Prueba terapéutica en mayores de 6 meses con BA grave que no mejora con oxígeno Prueba terapéutica en mayores de 6 meses con BA grave que no mejora con OAF Adrenalina nebulizada Posibilidad prueba terapéutica menores de 6 meses con BA moderada o grave Prueba terapéutica en menores de 6 meses con BA grave que no mejora con oxígeno No recomendada BA: bronquiolitis aguda; OAF: oxigenoterapia de alto flujo; SatO2: saturación de oxígeno.
La medida principal de efecto fue el porcentaje de uso de salbutamol en el SU. Las medidas de efecto secundarias fueron el empleo de adrenalina en el SU y la prescripción de salbutamol al alta. Para evaluar las posibles consecuencias no deseadas de disminuir dichas intervenciones terapéuticas, se estudiaron las siguientes medidas de control:
- -
Tasa de ingreso: porcentaje de pacientes que consultan en el SU y son hospitalizados.
- -
Tiempo de asistencia en el SU: tiempo transcurrido desde el momento en que tienen el primer contacto con el médico responsable de la asistencia hasta que es dado de alta; no se calcula en pacientes que ingresan.
- -
Tasa de readmisión: paciente que vuelve al SU por el mismo motivo y ha sido atendido en las 72 h previas. Se diferencia entre pacientes que precisan ingreso y pacientes que son nuevamente dados de alta.
La descripción de los valores cuantitativos se realizó mediante los estadísticos descriptivos de la media y la desviación estándar. En los datos que no siguen una distribución gaussiana se utilizaron la mediana y el rango intercuartílico (RIQ). Las variables categóricas se describen por medio de frecuencias absolutas y relativas. Para comparar los resultados de las variables de los distintos años se ha utilizado el test de la chi al cuadrado de tendencia o test exacto de Fisher si la variable es de tipo cualitativo, o el one-way ANOVA o Kruskal-Wallis si es de tipo cuantitativo y dependiendo de si asume o no distribución normal. La prueba de normalidad se realizó utilizando el test de Shapiro-Wilks. Se realizó análisis multivariante ajustado por edad y gravedad de los principales resultados. Se considera significativa una p menor de 0,05.
Aspectos éticosEl estudio se ajustó a las directrices del Convenio de Oviedo y de la Convención de Helsinki, y fue aprobado por el Comité Ético de investigación clínica del hospital.
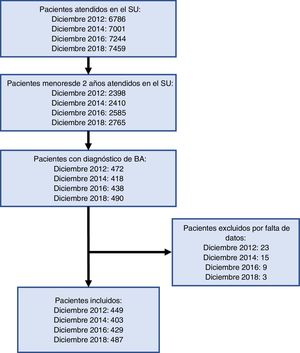
ResultadosSe ha incluido en el estudio a un total de 1.767 niños menores de 2 años con BA (fig. 1). La memoria anual del SU refleja que en el año 2012 se atendieron 1.017 episodios de BA, en 2014 1.126, en 2016 1.143 y en 2018 1.162 episodios, representando los pacientes incluidos en el estudio un 44,1% en 2012, un 35,8% en 2014, un 37,5% en 2016 y un 41,9% en 2018 del total de BA atendidas.
La edad y las características clínicas (frecuencia respiratoria, saturación de oxígeno y gravedad) de los pacientes incluidos en cada uno de los periodos a estudio se muestran en la tabla 2.
Características demográficas y clínicas de los pacientes con bronquiolitis aguda
| Diciembre 2012 | Diciembre 2014 | Diciembre 2016 | Diciembre 2018 | p valor | |
|---|---|---|---|---|---|
| n | 449 | 403 | 429 | 487 | |
| Mediana edad en meses (RIQ) | 5,7 (3,1-9,2) | 5,9 (3,3-9,0) | 6,5 (3,6-10,5) | 5,4 (3,0-8,9) | 0,167 |
| Mediana frecuencia respiratoria, rpm (RIQ) | 48 (40-56) | 48 (41-55) | 48 (40-54) | 48 (42-56) | 0,903 |
| Mediana saturación de oxígeno, % (RIQ) | 97 (96-99) | 97 (96-99) | 97 (96-99) | 97 (95-99) | 0,853 |
| BA leve, % (N) | 68,3 (307) | 67,5 (272) | 64,8 (278) | 67,9 (331) | 0,760 |
| BA moderada, % (N) | 27,2 (122) | 27,8 (112) | 31,7 (135) | 28,1 (137) | |
| BA grave, % (N) | 4,5 (20) | 4,7 (19) | 3,5 (16) | 3,9 (19) |
BA: bronquiolitis aguda; RIQ: rango intercuartílico; rpm: respiraciones por minuto.
La intervención descrita ha reducido el uso de salbutamol en el SU un 84,8% (intervalo de confianza [IC] del 95%: 79,1-89,0%; p <0,001) y el de adrenalina un 98,4% (IC del 95%: 88,6-99,8%; p <0,001). En el caso de la prescripción de salbutamol nebulizado al alta, el descenso es del 92,1% (IC del 95%: 88,0-94,8%; p <0,001) (tabla 3).
Tratamiento broncodilatador empleado en el Servicio de Urgencias
| Diciembre 2012 | Diciembre 2014 | Diciembre 2016 | Diciembre 2018 | p valor | |
|---|---|---|---|---|---|
| n | 449 | 403 | 429 | 487 | |
| Adrenalina nebulizada, n (%) | 58 (12,9)(IC del 95%: 10,1%-16,3%) | 39 (9,7)(IC del 95%: 7,2%-13%) | 8 (1,8)(IC del 95%: 0,9%-3,6%) | 1 (0,2)(IC del 95%: 0%-1,1%) | p<0,001 |
| Salbutamol nebulizado, n (%) | 230 (51,2)(IC del 95%: 46,6%-55,8%) | 137 (34,0)(IC del 95%: 29,5%-38,7%) | 85 (19,8)(IC del 95%: 16,3%-23,8%) | 38 (7,8)(IC 95%: 5,7% - 10,5%) | p<0,001 |
| Salbutamol al alta, n (%) | 234 (65,7)(IC del 95%: 60,6%-70,4%) | 140 (45,4)(IC del 95%: 39,9%-51,0%) | 81 (23,1)(IC del 95%: 19,0%-27,8%) | 25 (5,2)(IC del 95%: 3,4%-7,8%) | p<0,001 |
IC del 95%: intervalo de confianza del 95%.
Los resultados del efecto de la estrategia según edad (menores o mayores de 12 meses) y gravedad se muestran en la tabla 4.
Proporción de empleo de salbutamol en el Servicio de Urgencias según la edad y la gravedad
| Proporción de salbutamol utilizado, % (IC del 95%), N/N | |||||
|---|---|---|---|---|---|
| Diciembre 2012 | Diciembre 2014 | Diciembre 2016 | Diciembre 2018 | p valor | |
| Menores de 12 meses | |||||
| Bronquiolitis leve | 39,5%(33,7%-45,6%), 102/258 | 23,9%(18,9%-29,7%), 56/234 | 5,4%(3,1%-9,2%), 12/221 | 2,4%(1,1%-4,8%), 7/292 | p <0,001 |
| Bronquiolitis moderada | 61,4%(51,6%-70,2%), 62/101 | 42,4%(33,1%-52,2%), 42/99 | 24,5%(17,3%-33,5%), 26/106 | 11,7%(7,1%-18,7%), 14/119 | p <0,001 |
| Bronquiolitis grave | 61,1%(38,6%-79,6%), 11/18 | 29,4%(13,2%-53,1%), 5/17 | 50,0%(26,7%-72,2%), 7/14 | 11,1%(3,1%-32,7%), 2/18 | p=0,003 |
| Mayores de 12 meses | |||||
| Bronquiolitis leve | 65,3%(51,3%-77,0%), 32/49 | 55,3%(39,7%-69,8%), 21/38 | 24,6%(15,2% -37,3%), 14/57 | 17,9%(8,9%-32,6%), 7/39 | p <0,001 |
| Bronquiolitis moderada | 100%, 21/21 | 84,6%(57,7%-95,6%), 11/13 | 82,8%(65,4%-92,4%), 24/29 | 38,9%(20,3%-61,3%), 7/18 | p=0,002 |
| Bronquiolitis grave | 100%, 2/2 | 100%, 2/2 | 100%, 2/2 | 100%, 1/1 | – |
IC del 95%: intervalo de confianza del 95%
En lo que respecta a la evolución de los pacientes, la mediana de tiempo de asistencia en el SU ha pasado de 59 min (RIQ: 24-99] en 2012 a 25 min (RIQ: 15-78) en 2018 (p <0,001). En 2012, la tasa de ingreso fue del 20,7% (IC del 95%: 17,2-24,7%), la tasa de readmisión sin ingreso del 16,3% (IC del 95%: 12,8-20,5%) y con ingreso del 4,5% (IC del 95%: 2,8-7,1%). En 2018, la tasa de ingreso fue del 16,8% (IC del 95%: 13,7-20,4%) (p=0,045), la tasa de readmisión sin ingreso del 14,8% (IC del 95%: 11,7-18,6%) y con ingreso del 4,0% (IC del 95%: 2,4-6,3%) (tabla 5). La tasa de ingreso global que recoge la memoria anual del SU en el año 2012 fue del 4,96% (IC del 95%: 4,86-5,20%), en 2014 del 5,02% (IC del 95%: 4,87-5,22%), en 2016 del 4,78% (IC del 95%: 4,63-4,95%;) y en 2018 del 4,83% (IC del 95%: 4,67-4,99%) (p=0,186).
Evolución de los pacientes
| Diciembre 2012 | Diciembre 2014 | Diciembre 2016 | Diciembre 2018 | p valor | |
|---|---|---|---|---|---|
| Mediana de tiempo de asistencia en Urgencias en minutos (RIQ) | 59 (24-99) | 60 (24-114) | 26 (15-85) | 25 (15-78) | p<0,001 |
| Tasa de ingreso, n (%) | 93 (20,7)(IC del 95%: 17,2%-24,7%) | 95 (23,6)(IC del 95%: 19,6%-27,9%) | 79 (18,5)(IC del 95%: 15,0%-22,3%) | 82 (16,8)(IC del 95%: 13,7%-20,4%) | p=0,045 |
| Tasa de readmisión en 72 h con ingreso, n (%) | 16 (4,5)(IC del 95%: 2,8%-7,1%) | 20 (6,5)(IC del 95%: 4,2%-9,8%) | 12 (3,9)(IC del 95%: 2,3%-6,8%) | 16 (4,0)(IC del 95%: 2,4%-6,3%) | p=0,372 |
| Tasa de readmisión en 72 h sin ingreso, n (%) | 58 (16,3)(IC del 95%: 12,8%-20,5%) | 40 (13,0)(IC del 95%: 9,7%-17,2%) | 48 (13,7)(IC del 95%: 10,5%-17,7%) | 60 (14,8)(IC del 95%: 11,7%-18,6%) | p=0,940 |
IC del 95%: intervalo de confianza del 95%; RIQ: rango intercuartílico.
El análisis multivariante de los principales resultados ajustados por edad y gravedad se expone en la tabla 6.
Análisis multivariante de los principales resultados ajustados por edad y gravedad de los síntomas
| 2012 | 2014 | 2016 | 2018 | |
|---|---|---|---|---|
| Adrenalina nebulizada | Referencia | OR 0,63(IC del 95%: 0,38-1,06) | OR 0,10(IC del 95%: 0,04-0,22) | OR 0,01(IC del 95%: 0,00-0,06) |
| Salbutamol nebulizado | Referencia | OR 0,37(IC del 95%: 0,26-0,52) | OR 0,11(IC del 95%: 0,07-0,16) | OR 0,04(IC del 95%: 0,03-0,07) |
| Salbutamol al alta | Referencia | OR 0,31(IC del 95%: 0,21-0,46) | OR 0,07(IC del 95%: 0,05-0,11) | OR 0,02(IC del 95%: 0,01-0,03) |
| Tasa de ingreso | Referencia | OR 1,25(IC del 95%: 0,83-1,88) | OR 0,83(IC del 95%: 0,55-1,27) | OR 0,41(IC del 95%: 0,27-0,63) |
OR: odds ratio; IC del 95%: intervalo de confianza del 95%.
El mantenimiento durante 5 años de una estrategia de mejora, con unas indicaciones de tratamiento broncodilatador progresivamente más restrictivas, ha conseguido disminuir el empleo de adrenalina y salbutamol por debajo de lo publicado previamente en estudios realizados en el ámbito de los SU sin aumentar el tiempo de asistencia en el SU, la tasa de ingreso ni la tasa de readmisión.
Es destacable la homogeneidad de la muestra en cada una de las temporadas estudiadas en cuanto a la edad —similar a la de otros estudios33,34—, parámetros clínicos como frecuencia respiratoria y saturación de oxígeno, y la gravedad.
Previamente a la intervención, la mitad de los pacientes recibían tratamiento con salbutamol en el SU y en 2 de cada 3 pacientes se les prescribía al alta a domicilio, de forma similar a lo referido en otros estudios27,33. Se ha conseguido reducir drásticamente su empleo (< 8%) situándolo por debajo del objetivo alcanzable en la asistencia (achievable benchmarks of care), que tras una revisión sistemática de las estrategias de calidad publicada en pacientes hospitalizados con BA, Ralston et al. situaban por debajo del 16%29 y de nuestro propio objetivo inicial. El mantenimiento de esta estrategia en el tiempo y unas recomendaciones más restrictivas han conseguido situar el empleo de salbutamol por debajo de ese umbral, situación que no ocurría cuando se realizó el primer análisis sobre el impacto de esta intervención en el año 201635. En la literatura hay descritas estrategias similares de mejora de la calidad, pero pocas de ellas centradas en el ámbito de los SU. Akenroye et al., con un protocolo propio implantado en 2011, consiguieron, tras 2 años de intervención, disminuir el empleo de salbutamol del 54 al 47%; el éxito fue mayor reduciendo las pruebas diagnósticas27. Montejo et al. describen una estrategia coordinada de un SU con los centros de Atención Primaria que en el caso del SU consigue situar el empleo de salbutamol en el 9,1%, aunque el uso de adrenalina se mantiene sin cambios (9%)28. En el presente estudio, el tratamiento con salbutamol se ha reducido tanto en menores de 12 meses como en la franja de 12 a 24 meses. Si se tiene en cuenta únicamente a los pacientes menores de 12 meses, como ocurre en la mayoría de estudios recientes, el empleo de salbutamol en el SU es aún menor (5,3%) y la disminución es independiente de la gravedad. En el grupo de edad de 12-24 meses solo se observa un descenso en bronquiolitis leves y moderadas, lo que coincide con lo descrito por Tyler et al.36.
La adrenalina nebulizada se empleaba fundamentalmente en los pacientes de menor edad. La situación de partida era similar a la de otros SU33. En 2012, las GPC mencionaban la posibilidad de realizar una prueba terapéutica ante una evidencia que se juzgaba equívoca o insuficiente8,9. La disminución de la utilización de adrenalina hacia su total supresión de acuerdo con las recomendaciones cada vez más restrictivas que recogía el protocolo no está descrita en ningún otro estudio.
La sobrecarga asistencial, el aumento en los tiempos de espera y la menor disponibilidad de puestos de observación que se produce durante la epidemia anual de BA por VRS provocan que el tiempo de asistencia en el SU sea un dato de especial relevancia. Más de la mitad de los pacientes que acudieron al SU por una BA en el último año de estudio fueron dados de alta en menos de 30 min. La disminución del empleo de tratamientos broncodilatadores permite que el alta al domicilio sea más rápida, produciéndose no solo un ahorro de recursos materiales sino también de recursos humanos.
Para que la estrategia sea exitosa es importante demostrar que la tasa de ingresos y de readmisiones a las 72 h no aumentaba al disminuir la administración de fármacos. En el presente estudio, la tasa de ingreso de los pacientes atendidos con BA no solo no ha aumentado, sino que ha disminuido y se sitúa por debajo de lo descrito en otros trabajos37,38. Este hecho puede estar en relación con una creciente seguridad al tratar esta enfermedad por parte de todos los profesionales que trabajan en el SU, con una reducción de los efectos secundarios asociados a las medicaciones no administradas39, así como con una disminución del umbral de saturación de oxígeno recogido en el protocolo, por el cual se indica ingreso hospitalario, que progresivamente se ha ido bajando del 94 al 91%. Este descenso de la tasa de ingreso de los pacientes con BA no se aprecia en la tasa de ingreso global del SU.
Tras los resultados de la intervención descrita y tomando en consideración toda la evidencia disponible, quizás lo más prudente sea olvidar de forma definitiva los tratamientos broncodilatadores y centrar los esfuerzos en ofrecer una atención uniforme y coordinada en todos los niveles asistenciales. Se debe ser muy cauteloso al interpretar los modestos resultados positivos que muestran algunos estudios que siguen analizando distintas intervenciones terapéuticas juntas o por separado en la búsqueda interminable de ese subgrupo de pacientes con BA que pueda beneficiarse de ellas. La única incógnita por resolver sería el papel de la oxigenoterapia de alto flujo frente a la oxigenoterapia convencional fuera de las Unidades de Cuidados Intensivos, incorporada en los últimos años por muchos hospitales a pesar de la falta de evidencias sólidas que apoyen su uso40. Por último, es primordial dedicar el tiempo necesario a explicar a los padres el curso esperable de la enfermedad, la ausencia de tratamientos efectivos, las recomendaciones generales y los signos de empeoramiento que deben vigilar en domicilio.
Los resultados de la estrategia de mejora de la calidad implementada presentan las siguientes limitaciones:
- -
Se trata de un trabajo unicéntrico. Aunque la intervención y los recursos en los que se apoya podrían ser extrapolables a otros centros, otros factores propios del hospital podrían haber ayudado a su éxito.
- -
Podría existir una tendencia secular en la reducción del empleo de tratamientos broncodilatadores en el manejo de la BA que actuara de forma independiente a la estrategia implementada y que no se puede valorar al no existir un grupo de control. Sin embargo, existe amplia literatura sobre el limitado efecto de las recomendaciones de las GPC en ausencia de otras intervenciones22,35.
- -
Dado que el impacto de la intervención solo se ha medido en el mes de mayor incidencia epidémica, el trabajo no permite evaluar la variabilidad de la prescripción que puede existir en el resto de meses.
- -
Aunque la mayoría de las variables son parámetros objetivos y fácilmente medibles, en la escala de gravedad coexisten parámetros objetivos con otros subjetivos por lo que se pueden cometer fallos en su interpretación a pesar de las sesiones clínicas impartidas.
- -
Respecto a la evolución de los pacientes no se puede asegurar que no hayan consultado en otros centros y que hayan sido finalmente ingresados. Si esto ha ocurrido, no hay razón para que haya ocurrido más frecuentemente en una temporada que en otra.
- -
Si bien el estudio presenta potencia suficiente para estimar el descenso del uso de broncodilatadores, no está diseñado para estimar los efectos positivos observados sobre la evolución que deben interpretarse con cautela.
El futuro en la BA exige seguir avanzando en la disminución de la variabilidad de la práctica clínica y en el empleo inadecuado de recursos terapéuticos. Dada la modesta eficacia de las GPC en modificar la práctica habitual de los profesionales sanitarios, es necesario diseñar e implementar estrategias locales de mejora de la calidad. Para poder ser exitosas estas intervenciones deben tener una continuación en el tiempo, una actualización periódica, una dotación adecuada de recursos y unos resultados medibles. En nuestro caso, los hallazgos descritos han servido como punto de partida para poner en marcha el proyecto «Estrategia no hacer en bronquiolitis» de forma coordinada con todos los SU y centros de Atención Primaria de la Comunidad de Madrid. Suprimir el empleo de salbutamol y adrenalina en los pacientes con BA es posible.
FinanciaciónEste trabajo no ha recibido financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Presentaciones previas: una parte de los resultados se presentaron el 11 de mayo del 2019 en Granada en una comunicación en la XXIV Reunión de la Sociedad Española de Urgencias de Pediatría con el título: «Impacto de una estrategia continuada de mejora de la calidad en la atención a los pacientes con bronquiolitis aguda entre 2012 y 2018». Recibió el Premio a la mejor comunicación relacionada con el lema de la reunión: «Del conocimiento y la investigación a la práctica clínica».