Evaluar el impacto de la incorporación de la oxigenoterapia de alto flujo (OAF) en pacientes ingresados con bronquiolitis aguda en un hospital sin unidad de cuidados intensivos pediátricos (UCIP).
Material y métodosEstudio de cohortes con control histórico de bronquiolitis ingresadas en un hospital de segundo nivel, antes (2009-2012) y después (2015-2020) de la introducción de OAF. La medida principal de efecto fue necesidad de traslado a UCIP.
ResultadosSe incluyeron 301 pacientes. En el 64,7% se identificó virus respiratorio sincitial y en el 0,3%, virus de la gripe. No se observaron diferencias en la edad ni en la comorbilidad entre períodos. La media de la estancia en planta fue de 3,67días (desviación estándar [DE]: 2,10) en la primera etapa y de 4,00 días (DE: 2,35) en la segunda etapa. Fueron trasladados a UCIP tres pacientes en el período 2009-2012 (2,6%) y 13 pacientes (9,4%) en el período 2015-2020, lo que supuso un importante aumento de riesgo (riesgo relativo 3,58; intervalo de confianza [IC] del 95%: 1,04 a 12,27), aunque no significativo en los análisis ajustados (odds ratio: 3,48; IC95%: 0,95 a 12,72).
También se observó un aumento significativo de reingresos (del 5,3 al 13,7%) y un acortamiento del tiempo hasta el traslado.
ConclusionesLa incorporación de la OAF en planta no se asoció a menor riesgo de traslado a UCIP ni a menor duración de la oxigenoterapia. En ausencia de evidencia que apoye la eficacia y eficiencia de la OAF y establezca sus indicaciones, debemos revaluar su uso.
To estimate the impact of the incorporation of high-flow nasal cannule (HFNC) in patients admitted with acute bronchiolitis in a hospital without pediatric intensive care unit (PICU).
Material and methodsCohort study with historical control of bronchiolitis in a second-level hospital, before (2009-2012) and after (2015-2020) the implementation of HFNC. The main outcome was the need for admission to the PICU.
Results301 patients were included. Respiratory syncytial viruses were identified in 64.7% of them and influenza viruses in 0.3%. No differences in age nor comorbility between periods were observed. The average stay was 3.67days (standard deviation [SE]: 2.10) in the first period and 4.00 days (SE: 2.35) in the second. Three patients were transferred to PICU (2.6%) before the availability of HFNC and 13 patients (9.4%) after, which supposed an important increase of the risk (relative risk 3.58; 95% confidence interval [CI]: 1.04 to 12.27), although not significant in adjusted analyses (odds ratio 3.48; 95%CI: 0.95 to 12.72). A significant increase in readmission risk was also observed (from 5.3% to 13.7%) and a shortening of the time to transfer.
ConclusionsThe incorporation of HFNC was not associated with a lower risk of transfer to PICU nor a shorter length of oxygen therapy. In the absence of evidence, that supports the effectiveness and efficiency of the HFNC and establishes its indications, we must reassess its use.
La patología respiratoria durante la edad infantil constituye la causa más frecuente de ingreso hospitalario en la actualidad. Dentro de la patología respiratoria, una de las más prevalentes es la bronquiolitis, que supone el grueso de ingresos en época invernal, lo que produce un aumento de la presión asistencial en esos meses debido a la necesidad de proporcionar soporte respiratorio a estos pacientes (aproximadamente uno de cada tres niños desarrollarán clínica de bronquiolitis y en el primer año de vida y entre el 2-3% precisarán hospitalización, según datos del National Institute for Health and Care Excellence del Departamento de Salud del Reino Unido [NICE]1). Entre el 3 y el 11% de los pacientes requieren asistencia en una unidad de críticos2,3. Por tanto, es una patología que consume muchos recursos en época epidémica, a pesar de su baja mortalidad4,5.
A pesar de su frecuencia y el consumo elevado de recursos, existen aún grandes controversias en cuanto al manejo más adecuado6. El tratamiento farmacológico sigue sin estar claro actualmente, ya que la mayoría de tratamientos probados no han demostrado eficacia7 con un alto grado de evidencia8,9.
El manejo médico en la actualidad se basa en las medidas de soporte general y respiratorio, que puede ir desde oxigenoterapia convencional en gafas nasales a bajo flujo a ventilación no invasiva (VNI), soporte con ventilación mecánica convencional (VMC) u oxigenoterapia de alto flujo (OAF), tratamiento incorporado en la última década.
Con la OAF se aporta un flujo de oxígeno, solo o mezclado con aire, superior a la demanda del paciente de aire (flujos de 1-8l/min en lactantes o desde 5 a 40l/min en la población adulta) con dispositivos diseñados específicos como el de Fisher & Paykel®, Vapotherm® o Wilamed®, con una mezcla de aire y oxígeno humidificado (casi al 100%) y calentado (entre 34 y 37°C) a través de unas cánulas nasales especiales de diferente tamaño, según los flujos empleados. Todavía no existe evidencia suficiente que haya establecido su eficacia y su eficiencia, ni sus indicaciones concretas, en la bronquiolitis aguda. Sin embargo, su uso está generalizándose, tanto en servicios de urgencias como en salas de hospitalización7.
El objetivo de nuestro trabajo ha sido describir las diferencias en cuanto al número de traslados a una unidad de cuidados intensivos pediátricos (UCIP), días de oxigenoterapia, número de reingresos y tratamientos farmacológicos utilizados en pacientes con bronquiolitis aguda ingresados en un hospital de segundo nivel en dos períodos, diferenciados en función de la disponibilidad o no de OAF.
Material y métodosEstudio de cohortes con control histórico en que se incluyó a los lactantes menores de 24meses diagnosticados de bronquiolitis aguda y que precisaron ingreso hospitalario en planta de pediatría de un hospital general sin UCIP desde enero de 2009 hasta febrero de 2020. Se compararon los casos de los períodos previo (2009 a 2012) y posterior (2015 a 2020) a la disponibilidad de OAF; el período 2013-2014 se consideró de transición y se excluyó para los contrastes (en estos dos años no se contaba en todos los ingresos con la posibilidad de disponer del material para iniciar la OAF ni todo el personal estaba instruido para el uso de esta).
Se realizó una búsqueda en la base de datos de la unidad para recopilar todos los pacientes ingresados por esta enfermedad a lo largo de los períodos señalados. La información se extrajo mediante revisión de las historias clínicas. El estudio fue aprobado por el comité de ética de la investigación con medicamentos del área de salud del hospital involucrado en el estudio.
Se excluyeron los pacientes que, a pesar de haber sido clasificados como bronquiolitis, no cumplían los criterios de la definición de McConnochie10, fundamentalmente por no ser el primer episodio de sibilancias que presentaban o ser mayores de 24meses.
En enero del 2015 se incorporó en la planta de pediatría como soporte respiratorio el equipo de alto flujo, inicialmente con el sistema MR850 Fisher&Paykel® y posteriormente con el sistema AIRVO2 Fisher&Paykel®, contando en la última temporada invernal con tres dispositivos en la planta.
Este nuevo soporte se comenzó a utilizar en el servicio de pediatría en 2015 siguiendo las recomendaciones de las sociedades de pediatría y tras realizar una formación básica al personal médico y de enfermería para su correcto uso. Los pacientes en los que se inició esta terapia se encontraban monitorizados con un pulsioxímetro convencional durante el uso de esta. Los pacientes iniciaron la OAF tras ser valorados por el pediatra a cargo de la unidad en el momento del ingreso y/o ante el empeoramiento clínico.
Se recogieron los datos tanto clínicos como epidemiológicos: edad, sexo, fecha de nacimiento, antecedentes personales de interés (prematuridad, enfermedad neuromuscular, enfermedad cardiaca o pulmonar crónica, síndromes polimalformativos, enfermedades infecciosas previas), aspirado nasofaríngeo para virus respiratorio sincitial (VRS) y gripe, fecha de ingreso, fecha de alta hospitalaria, días de uso de OAF, días de oxigenoterapia, traslado a UCIP, gasometría, escala de Wood Downes y escala Hospital Sant Joan de Déu, uso de fármacos (adrenalina, salbutamol, bromuro de ipratropio, hipertónico, corticoides, antibioterapia) y necesidad de reingreso. Se consideró reingreso hospitalario si precisaron volver a ingresar en la unidad en los siguientes 15días por nuevo episodio de dificultad respiratoria.
Las variables cualitativas se describieron mediante frecuencias absolutas y relativas de sus categorías. Las variables de distribución normal fueron descritas como media y desviación estándar (DE) y las de distribución no normal como mediana y rango intercuartílico (RIC). Se calcularon estimadores de riesgo y diferencias de medias entre períodos, con sus respectivos intervalos de confianza del 95% (IC95%). El contraste entre períodos se realizó para variables cualitativas mediante test de ji cuadrado o pruebas exactas y para variables cuantitativas mediante test de t de Student o de la U de Mann-Whitney. Se realizó un cálculo de potencia estadística a posteriori para un análisis de no inferioridad preintervención del riesgo de traslado a UCIP, con un límite inferior de la diferencia de proporciones entre periodos de −1%, estimándose una potencia del 83% (riesgo alfa 5%; diferencia observada inversa del 6,8%). Se realizó un modelo de regresión logística no condicional para estimar el riesgo de traslado a UCIP ajustado por edad, sexo, presencia de VRS, gravedad, uso de tratamiento con corticoides, salbutamol, adrenalina y suero hipertónico; se empleó una estrategia de modelización «hacia atrás» empleando como criterio los cambios en el cociente de verosimilitudes. Asimismo, se realizó un análisis de supervivencia con el tiempo hasta traslado con estimación del cociente de riesgos instantáneo ajustado (hazard ratio) mediante regresión de Cox (se consideraron censurados los que no precisaron traslado).
ResultadosSe incluyeron en los 11 años revisados un total de 301 pacientes con diagnóstico de bronquiolitis. En la tabla 1 se detallan los pacientes y sus características por períodos. El 31,7% de los pacientes recibieron soporte respiratorio con OAF en algún momento del ingreso.
Características de los pacientes con bronquiolitis por períodos
| Período | 2009-2012 | 2013-2014 | 2015-2020 | p* |
|---|---|---|---|---|
| Número de ingresados | 115 | 47 | 139 | |
| Edad (meses): media (DE) | 5,20 (4,78) | 4,61 (4,04) | 4,96 (4,88) | |
| mediana (RIC) | 3,51 (1,74-7,29) | 3,25 (1,64-7,72) | 3,02 (1,38-6,57) | 0,341 |
| Edad menor de 3 meses | 47 (40,9%) | 23 (48,9%) | 69 (49,6%) | 0,347 |
| Sexo (masculino) (%) | 68 (59,1%) | 32 (68,1%) | 78 (56,1%) | 0,628 |
| Virus respiratorio sincitial (%) | 72 (63,2%) | 33 (70,2%) | 89 (64,0%) | 0,886 |
| Gripe | 0 (0,0%) | 0 (0,0%) | 1 (0,7%) | 1,000 |
| Comorbilidad (%) | 40 (34,8%) | 16 (34,0%) | 33 (23,7%) | 0,053 |
| Gasometría | 60 (52,6%) | 27 (57,4%) | 64 (46,4%) | 0,323 |
| Corticoterapia (%) | 52 (45,6%) | 26 (55,3%) | 34 (24,5%) | <0,001 |
| Salbutamol (%) | 100 (87,7%) | 42 (89,4%) | 104 (74,8%) | 0,010 |
| Adrenalina (%) | 25 (21,9%) | 8 (17,0%) | 41 (29,5%) | 0,173 |
| Suero hipertónico (%) | 68 (59,6%) | 7 (14,9) | 43 (30,9%) | <0,001 |
| Antibioterapia (%) | 28 (24,6%) | 9 (19,1%) | 27 (19,4%) | 0,324 |
| Reingresos (%) | 6 (5,3%) | 7 (14,9%) | 19 (13,7%) | 0,026 |
| Traslado a UCIP (%) | 3 (2,6%) | 3 (6,4%) | 13 (9,4%) | 0,028 |
| Edad de traslados a UCIP, media (DE) | 1,20 (0,39) | 1,34 (0,40) | 0,45 (3,64) | |
| Mediana (RIC) | 1,34 (1,05-1,43) | 1,51 (1,20-1,57) | 1,28 (0,69-2,20) | 0,84 |
| Escala Wood-Downes, media (DE) | 4 (1) | 4 (1) | 5,1 (1,4) | |
| Mediana (RIC) | 4 (3-5) | 4 (3-5) | 5 (4-6) | 0,083 |
| Uso de OAF (%) | 0 (0,0%) | 5 (10,6%) | 45 (32,4%) | − |
| Días de oxigenoterapia, media y DE | 1,52 (DE 2,04) | 1,72 (DE 1,96) | 2,40 (DE 2,42) | |
| Mediana (RIC) | 1 (0-2) | 1 (0-3) | 2 (0-4) | 0,002 |
| Días OAF, media y DE | 0,34 (DE 1,22) | 0,99 (DE 1,78) | − | |
| Mediana (RIC) | 3 (1,5-5,5) | 3 (1-4,5) | ||
| Estancia, media (DE) | 3,64 (2,11) | 3,34 (2,14) | 3,79 (2,37) | |
| Mediana (RIC) | 4 (2-5) | 3 (2-4) | 3 (2-5) | 0,793 |
| Días hasta traslado (DE) | 2,66 (2,88) | 1,00 (1,00) | 1,84 (1,67) | |
| Mediana (RIC) | 1 (1-6) | 1 (0-2) | 2 (1-3) | 0,038 |
| Estancia en UCI, mediana (RIC) | 4 (1-7) | − | 4 (3-7) | 0,885 |
| Ventilación mecánica, n/N (%) | 1/3 (33,3%) | − | 2/13 (15,38%) | 0,473 |
DE: desviación típica; n/N: eventos/pacientes con información disponible; OAF: oxigenoterapia de alto flujo; RIC: rango intercuartílico; UCIP: unidad de cuidados intensivos pediátricos.
No se observaron diferencias en la edad de los pacientes, el sexo, la proporción de casos por virus respiratorio sincitial o gripe. La presencia de comorbilidad fue algo menor en el período 2015-2020, aunque la diferencia no alcanzó significación estadística.
Se observó una tendencia a menor uso de corticoides, suero hipertónico y beta-2 agonistas, pero no de adrenalina o antibióticos. No hubo cambios en la realización de gasometrías o en la proporción de casos con VRS o gripe. La estancia media se mantuvo estable entre períodos.
En la primera etapa hasta el inicio de uso de OAF se indicó soporte con presión positiva continua en la vía aérea (CPAP) nasal con el dispositivo Infant Flow Driver® en 9 pacientes con necesidad de traslado a UCIP en 3 de ellos; en la época en la que ya se disponía de OAF en ninguno de los pacientes se planteó el uso de CPAP.
En el período 2015-2020 el 32,4% de los casos recibieron OAF una mediana de 1,28días (RIC: 0,69 a 2,20días). Se observó un mayor riesgo de traslado a UCIP (riesgo relativo [RR]: 3,58; IC95%: 1,04 a 12,27) y reingreso (RR: 2,84; IC95%: 1,17 a 6,90), así como mayor duración de oxigenoterapia (diferencia de medias 0,88días; IC95%: 0,32 a 1,44). No hubo diferencias significativas en la edad media de los pacientes trasladados entre períodos, en la estancia en UCIP de los traslados, ni en la necesidad de ventilación mecánica. En la tabla suplementariaI se presenta un análisis con el período intermedio (2013 y 2014) incorporado al previo; la agrupación de los primeros años solo muestra cambios para la variable comorbilidad, más frecuente en el primer período, y la estancia, con diferencias que no alcanzan significación estadística.
En la tabla 2 se presenta el análisis ajustado por edad, sexo, gravedad, presencia de VRS. Las únicas variables asociadas a traslado a UCIP fueron el período 2015-2020 (p=0,034) y la edad menor de 3meses (p<0,001), aunque para el período 2015-2020 el intervalo de confianza se encuentra en el límite de la significación (odds ratio [OR]: 3,48; IC95%: 0,95 a 12,72). Una estimación similar se obtuvo cuando se ajustó además por el uso o no de adrenalina, salbutamol, suero hipertónico y corticoides (OR: 3,37; IC95%: 0,89 a 12,72); al presentar estas variables cambios importantes entre períodos, las estimaciones son más imprecisas.
Modelo final del análisis de regresión logística múltiple para riesgo de traslado a UCIP
| Variable | Coeficiente | p | OR | IC 95% | |
|---|---|---|---|---|---|
| Modelo 1 | |||||
| Edad <3 meses | 1,664 | 0,011 | 5,280 | 1,455 | 19,155 |
| 2015-2020 vs 2009-2012 | 1,248 | 0,059 | 3,485 | 0,954 | 12,724 |
| Constante | −4,612 | <0,001 | |||
| Modelo 2 | |||||
| 2015-2020 vs 2009-2012 | 1,216 | 0,073 | 3,372 | 0,894 | 12,720 |
| Adrenalina | 2,656 | <0,001 | 14,243 | 3,881 | 52,279 |
| Constante | −4,920 | <0,001 | |||
IC95%: intervalo de confianza del 95%; OR: odds ratio; p: significación estadística.
Modelo 1, variables independientes: período, edad menor de 3meses, gravedad al ingreso (Wood-Downes >4), edad, sexo y presencia de virus respiratorio sincitial.
Modelo 2, variables independientes: período, edad menor de 3meses, gravedad (Wood-Downes >4), edad, sexo masculino, presencia de virus respiratorio sincitial, adrenalina, corticoides, salbutamol y suero hipertónico.
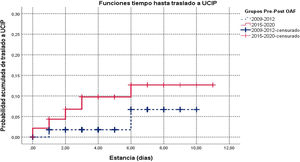
En la figura 1 se muestra la curva de supervivencia del tiempo hasta traslado por períodos previo y posterior a la disponibilidad de OAF. En los casos trasladados en el último período el traslado fue más precoz (p=0,034), estimándose un riesgo 3 veces mayor, aunque la estimación ajustada no alcanzó significación estadística (cociente de riesgos instantáneos [hazard ratio]: 3,07; IC95%: 0,87 a 10,80; p=0,081; tabla suplementaria II). En la figura suplementariaI se muestra la comparación incorporando el período intermedio (2013 y 2014) al período previo; aunque el tiempo hasta traslado fue menor entre 2015 y 2020, la diferencia no es estadísticamente significativa (p=0,066).
DiscusiónSe realizó este estudio para tener una visión más global del manejo de los pacientes con bronquiolitis ingresados en nuestra unidad a lo largo de los años y poder comparar los posibles cambios desde la incorporación de la OAF en nuestro hospital con los años previos en los que no se contaba con ella. Este análisis de la práctica clínica pretende valorar la efectividad de la OAF en pacientes diagnosticados de bronquiolitis, ya que se considera una de las enfermedades más frecuentes que precisan ingreso hospitalario en los dos primeros años de vida11,12.
Destaca tras la lectura de los resultados un aumento en el número de traslados y de reingresos en la segunda época, a pesar de que no hubo cambios en la presencia de VRS o mayor riesgo por edad entre un período y otro (tabla 1). Al igual que en otros estudios, el riesgo de traslado a UCIP es mucho mayor en los menores de 3meses (el 11,5% frente al 1,9% de los mayores)2. En otros estudios revisados el porcentaje de traslados a UCIP han sido similares a los encontrados en nuestro estudio: González Martínez refieren un 20%13, Mayfield et al. el 13% de los pacientes con OAF14, y Franklin et al. un 11,7%15. Estos cambios se podrían deber a un posible fenómeno de tendencia multianual como la objetivada en los pacientes con sepsis meningocócica, aunque es una idea que Pelletier et al.16 han descartado en su estudio retrospectivo, en el que no encontraron diferencias significativas en las puntuaciones Pediatric Risk of Mortality (PRISM) score o Pediatric Logistic Organ Dysfuction (PELOD).
Es llamativo que a lo largo de los años, y principalmente comparando la etapa previa a la OAF con la posterior, se objetiva un aumento en la duración de la oxigenoterapia (0,88días), con una media de 1,52días (DE: 2,04) en el primer período y 2,40días (DE: 2,42) en el segundo período, lo que nos hace pensar que el uso de OAF podría asociarse a una mayor estancia hospitalaria y a la necesidad de más días de oxígeno. Esto es contrario a los datos arrojados por otros autores, como Mc Kiernan et al.8, Milani et al.17 o Riese et al.18, aunque sí son datos más parecidos a los aportados por Mace et al.19 o Riese et al.20, quienes concluyen que no encontraron diferencias en los días de estancia al comparar OAF con oxigenoterapia convencional.
Se objetiva un elevado empleo de salbutamol a pesar de no ser en la actualidad un tratamiento recomendado, aunque sí ha ido disminuyendo su uso; esa misma tendencia se ha visto con la adrenalina y el suero hipertónico, lo que podría deberse a los cambios progresivos que ha habido en los protocolos de tratamiento, desde la publicación de la guía de práctica clínica española en 20109 hasta la guía NICE de 201521.
Como en otras series1,2, el virus respiratorio sincitial fue positivo en más de la mitad de los pacientes. Otras características clínicas de nuestros pacientes fueron similares a las referidas en la literatura20,22.
Una de las limitaciones del estudio es no disponer de parámetros cardiorrespiratorios evolutivos en todos los pacientes para juzgar la situación clínica en el momento de la indicación de soporte respiratorio o traslado. Tampoco hemos podido analizar las fracciones inspiratorias de oxígeno (FiO2) con las que se ha mantenido a los pacientes durante el uso de la OAF, pudiendo haber tenido hiperoxigenados a los pacientes o con una falsa sensación de mantener saturaciones periféricas adecuadas por haber estado mantenidos con FiO2 elevadas. Sí disponemos de datos de la evolución de los pacientes trasladados, que no sugiere diferencias en el umbral de indicación de derivación.
Otra de las limitaciones del estudio, como se refleja en otros trabajos23, es el tratarse de la experiencia de un solo centro y contar con un tamaño limitado de la muestra, así como la subjetividad del inicio de la terapia de OAF según el médico responsable del paciente en cada momento y la carencia de un umbral de gravedad predefinido para la indicación o retirada de la OAF o de fracaso para traslado a UCIP.
A pesar de esto, la OAF es un soporte respiratorio cada vez más utilizado7 y extendido en las diferentes unidades de menor complejidad y en particular en nuestro servicio, seguramente debido a la comodidad subjetiva de los pacientes y a la sencillez de sistema con un uso fácil y con poca necesidad de formación, con los mismos cuidados de enfermería que se realizan también en los pacientes con oxigenoterapia con gafas nasales de bajo flujo y seguimiento con la monitorización habitual de pulsioximetría convencional.
El sistema de OAF parece ser bien tolerado por los pacientes y con un manejo sencillo, por lo que podría considerarse como un método intermedio entre la oxigenoterapia de bajo flujo y la ventilación no invasiva en una planta en la que en el momento actual no se puede contar con este soporte.
Dado que en la literatura hay autores que apoyan que el uso de la OAF podría disminuir el número de pacientes que precisaban ingreso en UCIP como Kepreotes et al.24 y Franklin et al.25, mientras que otros arrojan la idea de que no encontraron beneficios con esta técnica, como Durand et al.26 y Modesto i Alapont et al.27, sería necesario un ensayo clínico aleatorizado, como proponen Ramnarayan et al.28, o un estudio prospectivo que incluyera un protocolo preestablecido de toma de decisiones para el cambio de soporte respiratorio o la indicación de traslado, en base a la evolución de los parámetros cardiorrespiratorios, tipo e intensidad del soporte (OAF u oxigenoterapia convencional, FiO2, flujo, etc.) y puntuación de gravedad, para comprobar los resultados obtenidos en este estudio. Creemos necesario protocolizar el uso de OAF en este grupo de pacientes con determinaciones seriadas de las constantes e incluso con la realización de gasometrías de control o, en su defecto, el uso de la saturación de oxígeno/FiO2 (S/F)29 y con aumento de la monitorización, como el uso de dióxido de carbono transcutáneo, para evitar prolongar el uso de la OAF en pacientes que requieren un soporte mayor.
A pesar del fácil manejo de la OAF, es una técnica que con pocas complicaciones debe tener un seguimiento estrecho por parte de enfermería y del personal médico, teniendo en cuenta los factores de riesgo de fracaso descritos en la literatura29–31, para no continuar con su uso de forma prolongada sin reevaluar su adecuación o demorando la instauración de ventilación asistida.
En conclusión, en nuestra revisión la mayoría de los pacientes que precisan soporte respiratorio son menores de 5meses infectados por VRS, y ha aumentado en los últimos años el uso de la OAF y también la necesidad de traslados a una UCIP. Aunque estos resultados podrían no ser aplicables a otros entornos asistenciales, sí suponen una llamada de atención para promover estudios que evalúen la eficacia y la efectividad en distintos escenarios de gravedad, antes de adoptar el uso generalizado de la OAF.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.