Introducción
El asma es la enfermedad crónica más frecuente en la infancia, con una prevalencia en los países occidentales de alrededor del 5-10 % 1-6. Aproximadamente el 6 % de las consultas de urgencias se deben a crisis asmáticas, y alrededor del 15-20 % precisan ingreso en una unidad de observación de urgencias o planta de hospitalización 5,6.
El salbutamol inhalado es el fármaco broncodilatador de primera línea más usado en el tratamiento de la crisis asmática en la infancia 1,7-9. Otro fármaco broncodilatador, la terbutalina, y un anticolinérgico, el bromuro de ipratropio, son otras alternativas en el tratamiento de estos niños que también se administran por vía inhalatoria 1,10,11. El método habitual para administrar estos fármacos en urgencias ha sido la nebulización, mediante un sistema neumático o ultrasónico, con amplio conocimiento de su tratamiento y con eficacia probada. Recientemente, varios estudios han puesto de manifiesto la equivalencia, en eficacia, entre los diferentes sistemas de inhalación, nebulización e inhalación con cámara espaciadora, en crisis leves y moderadas en niños 12-18.
Existe controversia sobre la equivalencia de dosis entre fármacos broncodilatadores nebulizados y administrados mediante aerosol dosificador presurizado (MDI). La dosis más habitual de salbutamol nebulizado es 0,15-0,2 mg/kg y diversos estudios defienden proporciones muy dispares entre MDI y nebulización, en un rango tan amplio como 1:2 a 1:10 (MDI:nebulización) 12-18.
El objetivo principal de este estudio fue comparar la eficacia de dos pautas diferentes de dosificación de broncodilatadores, administrados mediante MDI más espaciador.
Pacientes y métodos
Estudio prospectivo, aleatorio y ciego que incluyó a todos los niños de 2 a 14 años de edad que consultaron por una crisis asmática y que precisaron tratamiento en el servicio de urgencias. Se incluyeron los niños que consultaron del 1 de octubre al 30 de noviembre de 2004, en los servicios de urgencias pediátricos de dos hospitales vizcaínos cercanos (Hospital de Cruces, de Baracaldo y Hospital de Basurto, en Bilbao).
La muestra estuvo formada por niños asmáticos que precisaron tratamiento agudo durante una crisis. Se consideró niño asmático a aquel que tenía un diagnóstico previo de asma o que había sufrido al menos dos episodios previos de sibilancias, tratados con broncodilatadores. No se incluyeron aquellos afectados de patología cardiopulmonar crónica o neumonía concomitante, los que precisaron tratamiento con nebulización y los que no recibieron tratamiento en urgencias (crisis muy leves).
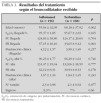
En el estudio se registraron datos demográficos, los antecedentes de la enfermedad (tratamiento de fondo, crisis y hospitalizaciones previas), gravedad de la crisis asmática, tratamiento administrado en ese momento y destino del paciente. La gravedad de la crisis asmática se determinó mediante el pulmonary score (PS) (tabla 1) y la saturación de oxígeno por pulsioximetría (SpxO2). Estos datos fueron recogidos en el momento del ingreso y tras el tratamiento, antes de decidir el alta u hospitalización del paciente. La gravedad de la crisis se definió en función del PS como leve (≤ 3), moderada (4-6) o grave (≥ 7). Las variables principales del estudio fueron la puntuación del PS, el valor de la SpxO2 y la tasa de hospitalización.
Los pacientes fueron aleatorizados en dos grupos de intervención terapéutica: un grupo (grupo A) recibió un número de pulsaciones equivalente a la mitad de su peso (0,05 mg de salbutamol o 0,12 mg de terbutalina por kg de peso), mientras que el otro grupo (grupo B) recibió un número de pulsaciones similar a un tercio de su peso (0,03 mg de salbutamol o 0,08 mg de terbutalina por kg de peso), con un mínimo de 5 pulsaciones (0,5 mg de salbutamol o 1,25 mg de terbutalina) y un máximo de 20 pulsaciones (2 mg de salbutamol o 5 mg de terbutalina), por dosis administrada.
Los broncodilatadores administrados fueron salbutamol (Ventolin® inhalador, GlaxoSmithKline, 0,1 mg/pulsación) y terbutalina (Terbasmin® aerosol, AstraZeneca España, 0,25 mg/pulsación). Las cámaras espaciadoras utilizadas fueron Babyhaler® y Volumatic® para el salbutamol (GlaxoSmithKline), Nebuchamber® y Nebuhaler® para la terbutalina (AstraZeneca), y Aerochamber® (TMI) para ambas; se usó mascarilla en los niños más pequeños. La elección, tanto del broncodilatador como de la cámara utilizada, no fue aleatoria y se escogieron el fármaco y dispositivo espaciador que el paciente utilizaba habitualmente. Según la gravedad de la crisis se administró además, tratamiento con corticoide oral (prednisona 1-2 mg/kg) y bromuro de ipratropio inhalado (Atrovent®, Boehringer Ingelheim, 4 pulsaciones, 20 μg/pulsación).
Las dosis se administraron cada 20 min con un número máximo de tres, hasta el momento de decidir el alta o la hospitalización del niño. Se indicó ingreso en la unidad de observación, si después de las tres primeras tandas de broncodilatadores, persistieron signos y síntomas de dificultad respiratoria, PS ≥ 4 y SpxO2 < 93 %.
Tras la aleatorización y antes de la administración del tratamiento asignado, se informó a los padres de las características del estudio y se solicitó su consentimiento. El pediatra que atendió al niño desconocía la dosis, el broncodilatador y la cámara espaciadora utilizada durante la realización del estudio, y sólo obtuvo la información sobre estos datos tras tomar la decisión sobre el alta o ingreso del paciente.
El programa estadístico utilizado fue el SPSS para Windows, versión 10.0. Los datos no paramétricos se analizaron con el test de la U de Mann-Whitney y los datos categóricos fueron analizados por medio de chi cuadrado con la corrección de Yates y la prueba exacta de Fisher. Los datos paramétricos se expresaron en medias y desviación estándar y fueron analizados con el test de la t de Student. El nivel de significación estadística se escogió como p < 0,05.
Resultados
Descripción de la muestra
Durante el período estudiado se recogieron datos de 324 episodios. La edad media de los niños fue 62 ± 35 meses. Un total de 292 niños (90 %) habían presentado episodios previos de sibilancias; el número medio de episodios por niño era 4,3 (desviación estándar [DE] ± 6,59). En el momento de la consulta, 124 niños (38 %) llevaban tratamiento de fondo para la enfermedad, y habían presentado reagudizaciones en los últimos 3 meses 139 pacientes (43 %). En las 48 h previas a la consulta en urgencias, habían recibido broncodilatador 250 niños (77 %) y prednisona oral 52 niños (16 %).
Descripción de la evolución de las variables principales de los pacientes estudiados
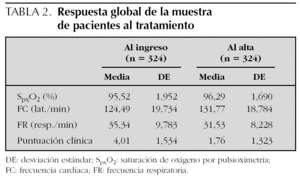
De manera global, la respuesta al tratamiento administrado en urgencias (broncodilatadores inhalados más corticoide oral) fue favorable en la mayor parte de los pacientes, como lo demuestran la mejoría experimentada en la media de la SpxO2 (%) y la puntuación del PS, a su llegada y tras el tratamiento (95,5 ± 1,9 frente a 96,3 ± 1,7, p < 0,01; y 4 ± 1,5 frente a 1,7 ± 1,3, p < 0,01, respectivamente) (tabla 2) y el elevado porcentaje de niños que pudo ser dado de alta, 92 %. No se registraron efectos secundarios de relevancia (taquicardia grave u otras alteraciones del ritmo, cuadros neurológicos, etc.) en ninguno de los pacientes incluidos en el estudio.
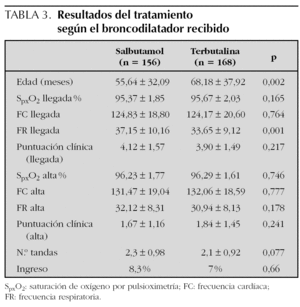
Recibieron salbutamol inhalado 156 pacientes (48,14 %) y terbutalina 168 pacientes (51,85 %). La edad de los niños que recibieron salbutamol fue significativamente menor, lo que quizá condicionó que en el momento del reclutamiento, también presentasen una frecuencia respiratoria superior a la de los niños del grupo de la terbutalina. Ambos broncodilatadores mostraron la misma eficacia, considerando que se administraron un número equivalente de pulsaciones de ambos fármacos (tabla 3).
Comparación de las variables principales del estudio entre los dos grupos de tratamiento
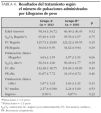
Un total de 164 niños (50,6 %) recibieron una dosis equivalente a la mitad de su peso (grupo A) mientras que 160 (49,4 %) recibieron una dosis equivalente al tercio de su peso (grupo B). Las características de los niños en el momento de la inclusión en uno u otro grupo fueron equiparables, con una edad un poco inferior en el grupo A, pero sin diferencia significativa. No se encontraron diferencias significativas entre ambos grupos, en ninguna de las variables estudiadas, destacando que la situación clínica, expresada mediante PS y SpxO2 (1,87 ± 1,33 frente a 1,64 ± 1,31; y 96,34 ± 1,60 frente a 96,18 ± 1,77, respectivamente), tras el tratamiento y la tasa de hospitalización (8,5 % frente al 6,8 %) fueron superponibles (tabla 4).
Discusión
En el presente estudio dos dosis diferentes de broncodilatadores administradas mediante MDI con cámara espaciadora, número de pulsaciones igual al peso dividido entre dos (0,05 mg/kg de salbutamol o 0,12 mg/kg de terbutalina) por un lado y número de pulsaciones igual al peso dividido entre tres (0,03 mg/kg de salbutamol o 0,08 mg/kg de terbutalina) por otro, fueron igualmente eficaces.
Aunque durante los últimos 10 años, muchos investigadores han sostenido que la administración de broncodilatadores utilizando MDI más cámara espaciadora es una alternativa superior a la nebulización, para el tratamiento de la mayor parte de las crisis asmáticas en el niño, las dosis propuestas de estos fármacos han sido muy dispares 12-18. Dos años antes de plantearnos este estudio, mayo de 2002, modificamos el protocolo de tratamiento de la crisis asmática en los hospitales participantes. Este cambio supuso sustituir la nebulización como método preferente de administrar broncodilatadores, por la inhalación de estos fármacos utilizando MDI más cámara espaciadora. En el análisis posterior de esta iniciativa, no se encontraron diferencias en la eficacia de ambas modalidades de tratamiento 17. Para la comparación de ambos sistemas de administración de broncodilatadores se estimó que la dosis MDI más espaciador debía ser la tercera parte de la nebulizada. Esta decisión se tomó basándonos en estudios que habían demostrado que el depósito pulmonar de fármaco administrado mediante nebulización era del 2-10 % de la dosis o incluso menor en lactantes, con llanto o con disnea intensa, bastante menor que el depósito alcanzado utilizando MDI más cámara espaciadora que llegaba hasta el 10-25 % de la dosis administrada 19.
Como ya hemos comentado, las dosis propuestas de broncodilatadores administrados mediante MDI más espaciador, para el tratamiento de la crisis asmática en urgencias, han sido muy variables, y oscilan entre la tercera y la décima parte de lo que se considera adecuado con nebulización, 0,15-0,2 mg/kg de salbutamol, el más utilizado. Ploin et al13, en un estudio aleatorio, a doble ciego, comparando la eficacia del salbutamol nebulizado y el inhalado mediante MDI más cámara espaciadora, encontraron que 0,05 mg/kg de salbutamol administrados mediante MDI más espaciador y 0,15 mg/kg de salbutamol nebulizado, fueron equivalentes y bien tolerados por todos los pacientes, niños de 12 a 60 meses de edad 13. Delgado et al15 realizaron un estudio a doble ciego en 168 niños menores de 2 años con sibilancias. La dosificación del salbutamol nebulizado se realizó por kg de peso, mientras que la del inhalado fue una dosis fija de 0,27 mg, con lo cual las equivalencias oscilaban entre 1:3 y 1:10 según el peso del niño 15. Por último, Rubilar et al18 llevaron a cabo un estudio a ciego simple con 123 niños menores de 2 años con asma moderada o grave. En este estudio los niños recibieron 1 mg de salbutamol inhalado o 0,25 mg/kg con un máximo de 5 mg nebulizado, y la equivalencia era de 1:5 18.
Nuestras dosis de salbutamol nebulizado, previas al cambio de rutina hacia el uso preferente de MDI más espaciador eran fijas, administrando 2,5 mg a los niños de menos de 20 kg de peso y 5 mg a los de peso superior 17. Al establecer la equivalencia al MDI, alrededor de la tercera parte de la dosis nebulizada, decidimos utilizar 1 mg de salbutamol o terbutalina en los niños de menos de 20 kg de peso y 2 mg en los de peso superior. Aunque aparentemente estas dosis eran eficaces y bien toleradas (ausencia de alteraciones hemodinámicas, metabólicas o neurológicas que precisaran tratamiento), por nuestros pacientes, las recomendaciones aparecidas en diferentes guías de actuación sobre el tratamiento de la crisis asmática, proponiendo dosis más bajas, hizo que replanteáramos nuestra pauta de tratamiento. Al elegir las dosis que queríamos comparar, escogimos una próxima a la que administrábamos antes del estudio, número de pulsaciones igual al peso del niño divido entre dos, y otra inferior, el número de pulsaciones igual al peso dividido entre tres, más cercana a la propuesta en los consensos internacionales 1,7-9.
En el estudio se utilizaron dos broncodilatadores, salbutamol y terbutalina, ambos usados de forma indistinta en nuestro entorno. Cada pulsación de los preparados comerciales más habituales de salbutamol contiene 0,1 mg y los de terbutalina, 0,25 mg. Los estudios realizados por Freedman 20 concluyeron que en términos de broncodilatación 0,1 mg de salbutamol eran equivalentes a 0,25 mg de terbutalina. Chandra et al 21 compararon la eficacia clínica y los efectos secundarios del salbutamol y la terbutalina administrados mediante MDI más cámara espaciadora. Se administraron 0,3 mg de salbutamol frente a 0,750 mg de terbutalina a un grupo de 60 niños de 5-15 años. Tanto al ingreso como al alta evaluaron diferentes signos clínicos y realizaron espirometrías para establecer la gravedad de la crisis. Concluyeron que ambas dosis eran igual de eficaces en el tratamiento de la crisis leve-moderada 21. En otro estudio, Lindsay et al 22 estudiaron 27 niños y adultos asmáticos administrándoles 0,5 mg de terbutalina inhalada mediante dispositivo turbuhaler y 0,2 mg de salbutamol mediante dispositivo MDI. Concluyeron que ambas formas de administración de la medicación y las diferentes dosis eran igual de efectivas en términos de broncodilatación. En nuestro estudio administramos el mismo número de pulsaciones de uno u otro fármaco, que fueron igual de eficaces en cuanto a respuesta clínica y necesidad de hospitalización.
El estudio presenta algunas limitaciones. La aleatorización utilizada no garantizó completamente la distribución de los grupos al azar, como queda reflejado en que las edades de los grupos estudiados no resultó totalmente uniforme. Este hecho pudo jugar en contra de la eficacia del tratamiento en el grupo del salbutamol y en el de dosis más altas, ya que la respuesta al tratamiento broncodilatador es menor en los niños más pequeños 23. Por otra parte, que la enfermera que administró la medicación y la familia conocieran las dosis administradas pudo de forma consciente o inconsciente, influir en la toma de decisiones del pediatra investigador. La escala de valoración clínica utilizada 24, no contenía algunos de los parámetros clínicos clásicamente valorados en la crisis asmática, como disnea, determinación del pulso paradójico, etc., y por este motivo pudo no haber detectado posibles pequeñas diferencias entre ambos grupos. El motivo de su elección se debió a su sencillez, lo que disminuyó las posibles diferencias entre observadores, y la posibilidad de aplicar a todas las edades. Por último, el utilizar diferentes broncodilatadores y cámaras espaciadoras pudo afectar a la uniformidad del tratamiento y por tanto influir en los resultados encontrados.
En conclusión, con el presente estudio demostramos que las diferentes dosis de broncodilatadores administradas mediante MDI con cámara espaciadora utilizadas habitualmente para el tratamiento de la crisis asmática tiene una eficacia similar. Estos hallazgos contribuyen a reconsiderar el uso de dosis altas de broncodilatadores, al menos en la mayoría de las crisis asmáticas en niños. Son necesarios nuevos estudios para evaluar dosis de broncodilatadores, incluso menores que podrían se hipotéticamente eficaces.
Correspondencia: Dr. J. Benito Fernández.
Servicio de Urgencias de Pediatría.
Hospital de Cruces.
Pl. Cruces, s/n. 48903 Baracaldo. Bilbao. España.
Correo electrónico: jbenito@hcru.osakidetza.net
Recibido en abril de 2005.
Aprobado para su publicación en junio de 2005.