Introducción
Parece existir un aumento de la incidencia del derrame pleural paraneumónico en los últimos años 1,2. En algunas series hasta el 30-40 % de las neumonías que precisan hospitalización se complican con derrame pleural y el 0,6-2 % evolucionan a empiema 3.
Sin embargo, la mayoría de datos actuales pertenecen a series americanas y disponemos de pocos datos en nuestro medio. Por ello, realizamos un estudio retrospectivo de los derrames pleurales asociados a neumonía adquirida en la comunidad (NAC), analizando las características clínicas, hallazgos de laboratorio, frecuencia relativa de los agentes causales, porcentaje de resistencia antibiótica e incidencia en nuestra unidad y en el área.
Material y métodos
Pacientes
La identificación de pacientes y la obtención de datos clínicos se realizó tras una búsqueda retrospectiva en la base de datos informatizada de la unidad de enfermedades infecciosas del Hospital Infantil La Paz, perteneciente al Área 5 de la Comunidad de Madrid. Se incluyeron todos los pacientes diagnosticados de derrame pleural paraneumónico según la novena revisión de la Clasificación Internacional de Enfermedades (CIE-9) entre el 1 de enero de 1993 y el 31 de diciembre del 2003. Una vez identificados los pacientes se obtuvieron sus historias clínicas a través del archivo centralizado. Se excluyeron los casos en los que el derrame pleural fue por otra causa diferente a la infección pulmonar, los niños en los que se sospechó infección nosocomial por aparecer el proceso neumónico a partir de las 48 h de la admisión y los pertenecientes a otra área de salud.
Criterios microbiológicos
Se definió como empiema la presencia de pus en el líquido pleural o aquel derrame con al menos dos de los siguientes parámetros bioquímicos: pH < 7,2, glucosa inferior a 40 mg/dl o lactato deshidrogenasa (LDH) > 1.000 U/l.
Se consideró derrame pleural microbiológicamente confirmado aquél con aislamiento positivo en hemocultivo y/o líquido pleural o serología por presencia de IgM+ o elevación al cuádruple de títulos previos (ELISA IgG Mycoplasma y Chlamydia [Innogenetics-España], ELISA IgM Mycoplasma [Sauyon-Israel], IFI IgM Chlamydia [Vitro-Lisa]). El análisis de resistencias antimicrobianas se realizó e interpretó de acuerdo con las guías de 2002 del National Committee on Clinical Laboratory Standards (NCCLS)4.
Criterios estadísticos
Los datos obtenidos se almacenaron en una base informatizada de un ordenador personal Pentium®III con sistema operativo Windows 2000. La recopilación de datos y el análisis descriptivo se realizó con el programa SPSS 8.0 para Windows. El análisis estadístico se realizó en el servicio de bioestadística adscrito al hospital. El cambio en la incidencia de derrame pleural paraneumónico se evaluó por el número de pacientes bajo criterio de inclusión por año de estudio. Se calculó la incidencia con dos denominadores diferentes. El primer denominador fue la población pediátrica menor de 15 años del área de referencia del Hospital La Paz, Área 5 de la Comunidad de Madrid, de cada año de estudio (de 1993 a 2003), datos obtenidos a través del servicio de Gerencia de la Comunidad de Madrid. El segundo denominador se obtuvo a través de la base de datos informatizada del Servicio de Enfermedades Infecciosas: número de pacientes totales ingresados en la unidad por año de estudio.
Se evaluó la tendencia lineal de aparición de derrame pleural como complicación del proceso neumónico con el test de asociación lineal considerando como valores estadísticamente significativos aquellos en los que p < 0,05. Se aplicó este test de 1993 en el año 2003 y se evaluó la tendencia de incidencia anual por cada 100.000 menores de 15 años y por cada 100 ingresos del Servicio de Enfermedades Infecciosas.
Se analizaron las diferentes modalidades terapéuticas calculando los días de estancia media de cada una de ellas con análisis descriptivo a través del programa SPSS 8.0 de Windows.
Resultados
Características clínicas y tratamiento previo
Durante el período de estudio 130 pacientes fueron diagnosticados de derrame pleural paraneumónico. La edad media fue de 4,7 años (rango 2 meses a 15 años) y el 59 % fueron varones. Un total de 34 pacientes (26 %) tenían enfermedad de base: 21 patología respiratoria crónica, 10 cardiopatía, dos encefalopatía y uno endocrinopatía. La duración media de los síntomas antes de acudir a nuestro hospital fue de 5,9 días. El 96 % de los pacientes presentaban fiebre (8 pacientes como síntoma exclusivo), el 61 % tos, el 42 % dolor abdominal, el 23 % dolor torácico, el 15 % astenia o anorexia y el 13 % quejido respiratorio.
El 40 % de los pacientes (53) recibieron tratamiento antibiótico previo al diagnóstico; 28 % cefalosporinas, 26 % amoxicilina-ácido clavulánico, 17 % amoxicilina, 15 % azitromicina, 11 % claritromicina y el 2 % clindamicina. La media de días tratamiento previo fue de 1,9.
A la llegada a nuestro centro el 61 % presentaban alteración del estado general y el 58 %, dificultad respiratoria. A la auscultación pulmonar, el 70 % presentaba hipoventilación y el 8 % crepitantes.
Pruebas complementarias
En la evaluación radiográfica el 98 % presentó condensación neumónica homogénea. La localización del derrame pleural se evidenció en hemitórax derecho en el 49 %, y fue bilateral en el 3 %.
Analíticamente, el 61 % presentó más de 15.000 leucocitos/μl y el 78 % más de 6.000 neutrófilos/μl. La media de proteína C reactiva (PCR) sanguínea fue de 180 mg/l, con el 16 % < 40 mg/l. La media de la velocidad de sedimentación globular fue de 76 mm/h. La media de leucocitos en líquido pleural (LP) fue de 15.272/μl (en el 75 % con predominio de neutrófilos) con valores medios de glucosa de 41 mg/dl y de proteínas de 6,6 g/dl. El 20 % de derrames cumplían criterios de empiema pleural. Un total de 6 pacientes presentaron predominio mononuclear en el análisis del líquido pleural; dos con resultado microbiológico positivo para Mycobacterium tuberculosis, dos con resultado positivo para Mycoplasma pneumoniae y otros dos con cultivos estériles. En 71 pacientes se realizó determinación de adenosina desaminasa (ADA) en LP, con un valor medio de 69 mU/ml (punto de corte 40 mU/ml). Un total de 17 pacientes presentaban valores superiores a 40 mU/ml: dos tuberculosis, seis S. pneumoniae, uno Chlamydia pneumoniae y ocho presentaban resultado microbiólogicamente negativo.
Datos microbiológicos
En 42 casos (32,3 %) se obtuvo confirmación microbiológica; el método diagnóstico más rentable fue el cultivo de líquido pleural con una rentabilidad del 31 % (18 aislamientos en 58 muestras) en comparación con el hemocultivo (19/98) y la serología (10/52), con una rentabilidad ambos del 19 %.
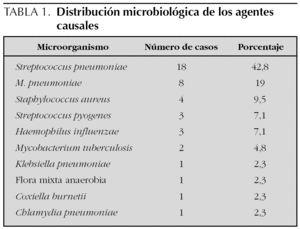
El agente causal más frecuente fue S. pneumoniae, que se aisló en 18 pacientes (42,8 %) seguido de Staphylococcus aureus en 4 pacientes (9,5 %), Streptococcus pyogenes y Haemophilus influenzae, que se hallaron de forma respectiva en 3 pacientes (7,1 %), y Mycobacterium tuberculosis en 2 (4,8 %). En 8 pacientes (19 %) se obtuvo serología positiva para Mycoplasma pneumoniae. Dos pacientes presentaron serologías positivas para Chlamydia pneumoniae y Coxiella burnetii (tabla 1).
En un paciente con patología neurológica y problemas de deglución el resultado microbiológico fue positivo para flora mixta anaerobia.
De los 18 neumococos, 13 (72,2 %) se aislaron a partir del año 2000. Sólo se dispuso de 12 antibiogramas, en los que encontramos 11 sensibles a penicilina (91,7 %) y un único neumococo con sensibilidad intermedia (8,3 %). La resistencia a eritromicina fue mayor (25 %). Todos los neumococos sensibles a penicilina fueron sensibles a cefotaxima. Del total de pacientes que habían recibido tratamiento antibiótico previo al diagnóstico, en el 13 % (7) se obtuvo un resultado microbiológicamente positivo en comparación con el 45 % (35) en los que no existía el antecedente de uso previo de antibióticos sin existir entre ambos grupos diferencias de utilización de recursos diagnósticos.
Tratamiento
Todos los pacientes recibieron antibioterapia intravenosa durante una media de 13,5 días, y el antibiótico más utilizado de manera empírica fue cefotaxima, que se prescribió en 69 pacientes (53 %), seguido de amoxicilina-ácido clavulánico con el 30 %. En 2 pacientes se instauró tratamiento antituberculoso. Del total de derrames, 67 (51,5 %) se resolvieron con antibióticos de forma exclusiva.
Se realizó drenaje pleural exclusivo al 32,3 % (42) de los pacientes, drenaje pleural y posterior toracoscopia al 13 % (17), y toracoscopia de primera intención al 3 % (4). Se utilizaron fibrinolíticos en 4 pacientes con derrame loculado, y sólo dos presentaron mejoría significativa; los otros dos restantes precisaron videotoracoscopia posterior.
La estancia media de los pacientes que sólo precisaron tratamiento antibiótico (67) fue de 10 días, y la de los que precisaron algún tipo de tratamiento más agresivo fue de 19 días, tanto a los que se les realizó drenaje pleural exclusivamente como a los que se les realizó drenaje pleural y posterior toracoscopia (toracoscopia de segunda intención). Los pacientes a los que se les realizó toracoscopia de primera intención presentaron una estancia media que se redujo a 8 días. Del total de pacientes, el 23 % (30) precisó ingreso en la unidad de cuidados intensivos (UCI). El 73 % de los ingresos en UCI se dieron a partir del año 2000. Ningún paciente falleció.
Datos epidemiológicos
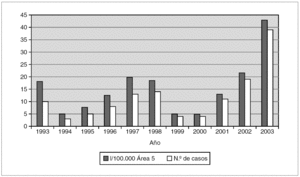
Analizando la aparición de derrame pleural asociado a NAC por año de estudio, observamos un espectacular aumento durante el último trienio e incluso se llegó a 39 casos en 2003 (fig. 1).
Figura 1. Frecuencia del derrame pleural por año e incidencia anual por cada 100.000 menores de 15 años del área 5 de la Comunidad de Madrid.
De forma paralela, la incidencia de derrame pleural por año de estudio registra un aumento llamativo en los últimos 3 años, con valores máximos de 42,9 por cada 100.000 niños menores de 15 años del Área 5 de la Comunidad de Madrid y de 3,3 por cada 100 ingresos en la unidad en el año 2003 (fig. 1).
Analizando los datos globales de los últimos 11 años con el test de linealidad, observamos una tendencia lineal (aumento lineal estadísticamente significativo) tanto en la incidencia de derrames pleurales por cada 100 ingresos en la unidad (p < 0,001) como en la incidencia por cada 100.000 niños menores de 15 años del Área 5 de la Comunidad de Madrid (p < 0,001) desde el 1 de enero de 1993 hasta el 31 de diciembre de 2003.
Discusión
En el análisis de nuestros datos se observa un aumento estadísticamente significativo en la incidencia de derrame pleural paraneumónico asociado a NAC en Madrid, Área 5, durante los últimos 11 años. Este incremento no puede explicarse por cambios en el número de pacientes ingresados, ni en la población de referencia durante el período de estudio. Estos datos coinciden con los publicados por estudios previos 1,2 de centros de Estados Unidos en los que se aprecia un aumento en el número de niños ingresados con derrame pleural asociado a NAC y un aumento en la incidencia de derrame pleural complicado desde 1996 a 1999 1. En nuestro centro, a diferencia de lo publicado en estos artículos en los que disminuye la incidencia a partir del año 2000, aumenta tanto la frecuencia como la incidencia a partir de este año, así como la necesidad de ingreso en UCI. Coincidiendo con este hecho se observa un incremento en la frecuencia de casos asociados a S. pneumoniae; el 72,2 % de los neumococos de nuestra serie se dieron a partir del año 2000. Las razones del aumento en la agresividad del neumococo son difíciles de explicar y no parecen estar relacionadas con su elevada tasa de resistencia antibiótica. Tan et al 5 encuentran, durante el período comprendido entre 1993 y 2000, un aumento en la frecuencia de neumonías complicadas atribuibles por S. pneumoniae. Este incremento se atribuye a la aparición de nuevos serotipos más agresivos, como el 1 y el 3, que mantienen buena sensibilidad a la penicilina y no están incluidos en la nueva vacuna heptavalente. Por desgracia, no podemos incluir información sobre los serotipos más frecuentes en nuestro estudio debido a que no se analizaron de forma sistemática. En España, el serotipo 3 suele aislarse en exudado ótico de niños con otitis media y no en pacientes con enfermedad invasora 6. Sin embargo, los serotipos 1 y 5 se identifican con frecuencia en niños con bacteriemia oculta, meningitis y sobre todo neumonía complicada 6-9. En dos trabajos realizados en nuestro país, estos serotipos se identificaron en el 23 7 y 26 % 8 de las neumonías neumocócicas bacteriémicas, y fueron especialmente frecuentes en niños mayores de 4 años. En otro estudio más reciente realizado en Barcelona 9, los serotipos 1 y 5 representaron el 52 % (11 de 21) de las bacteriemias neumocócicas asociadas a neumonía en niños. La aparición de estos serotipos más agresivos, no incluidos en la vacuna conjugada heptavalente y con baja resistencia a la penicilina debe ser confirmada en estudios prospectivos. De ser así, la mejor medida de prevención sería la inclusión en el calendario vacunal de la vacuna conjugada nonavalente, que incluiría ambos serotipos. La vacuna heptavalente actual tan sólo incluye entre el 40 7 y el 68 % 8 de los serotipos de neumococo que producen neumonía bacteriémica en nuestro medio.
La identificación del agente causal, incluyendo como tal las serologías positivas, fue similar al de otras series 10 y el método diagnóstico más rentable fue el cultivo de líquido pleural. El gran número de casos en los que no se obtuvo confirmación microbiológica puede deberse al elevado uso de antibióticos antes de su admisión (40,2 %), en comparación con otros estudios, en los que es aproximadamente del 15 % 11. También puede haber influido un uso limitado de recursos diagnósticos, ya que sólo en un tercio de pacientes se realizó serología y en dos tercios hemocultivo.
El agente causal hallado con más frecuencia fue S. pneumoniae, coincidiendo con las últimas revisiones 12 en las que se observa que vuelve a ser el principal causante de derrame pleural paraneumónico, como lo fue en la época preantibiótica 13. S. aureus, causante del 92 % de los empiemas pleurales en 1950 14 se identificó en nuestro estudio en 4 pacientes. En otras series como en la de Buckingham et al 1 parece tener un papel emergente a partir del año 2000 que nosotros no apreciamos. H. influenzae, que en 1980 era una causa común de derrame paraneumónico 15, sólo se aisló en 3 pacientes no vacunados frente a este microorganismo. El descenso de H. influenzae como productor de derrame pleural se debe a la introducción de la vacunación sistemática contra este microorganismo en 1990 16. Un dato interesante es el alto porcentaje de niños con serología positiva para M. pneumoniae (17,8 %) superior a lo descrito en la literatura médica. Series recientes destacan la posibilidad de coinfección de M. pneumoniae con neumococo hasta en el 30 % 17. Las bacterias atípicas podrían producir una lesión en la mucosa de la vía aérea; esto facilitaría la infección por el neumococo desde la nasofaringe.
En la determinación de las resistencias antibióticas del neumococo hallamos un alto porcentaje de muestras sensibles a la penicilina que no esperábamos. Ramos et al 18 evalúan las resistencias de S. pneumoniae como productor de enfermedad invasora en 102 muestras de pacientes del sur de Madrid, y encuentran al 58 % resistentes a la penicilina (44 % con sensibilidad intermedia y 14 % de alta resistencia). Los factores relacionados con la disminución de sensibilidad serían una edad media inferior a 24 meses, la hospitalización previa del paciente y el uso de betalactámicos durante el mes previo al ingreso.
En nuestra serie la edad media elevada, 4,7 años, respecto a este último trabajo (20 meses), podría ser uno de los factores causantes del bajo porcentaje de resistencias. En niños mayores, los serotipos 1, 5 y 18 son especialmente frecuentes y conservan buena sensibilidad a penicilina. En un reciente estudio 9, el 66 % de las neumonías neumocócicas bacteriémicas estuvieron causadas por estos serotipos, y todos los aislamientos eran sensibles a penicilina. Sin embargo, nuestros datos tienen que ser interpretados con precaución debido a la falta de serotipificación y al pequeño tamaño muestral al que realizamos análisis de resistencias.
El tratamiento óptimo del derrame pleural en niños es controvertido, e incluye desde un manejo conservador con antibióticos hasta uno más agresivo con drenaje pleural, toracoscopia, fibrinolíticos e incluso toracotomía y decorticación. Una aproximación inicial podría ser la propuesta por Light basada en el tamaño del derrame, hallazgos ecográficos, análisis de líquido pleural y evolución clínica, pasando de un tratamiento más conservador a un manejo más agresivo de manera escalonada 19.
La pauta antibiótica inicial debe cubrir S. pneumoniae, basándose en estudios nacionales y locales de resistencias, hasta obtener el resultado del antibiograma. La pauta empírica inicial podría consistir en cefotaxima o ceftriaxona. Una alternativa válida sería el empleo de dosis elevadas de ampicilina. Aunque nuestros datos indican menor tasa de resistencia a penicilina en neumococo, la escasez de hemocultivos positivos no permite recomendar dosis más reducidas como tratamiento empírico. Algunos autores aconsejan un mínimo de 10 días de tratamiento intravenoso; en nuestra serie la media de tratamiento fue de 13,5 días, incluyendo vía intravenosa y oral. Otros autores mantienen que el manejo quirúrgico del derrame pleural supone una recuperación más rápida y una evolución mejor que aquellos en los que se instauran antibióticos de forma exclusiva. La utilización de drenaje pleural precoz también facilita la posibilidad de tratamiento fibrinolítico, que se ha mostrado muy eficaz en un estudio reciente en nuestro medio 20. El uso de la videotoracoscopia, técnica útil en la fase fibrinopurulenta, se ha asociado con una estancia menor y algunos centros la proponen como principal procedimiento en derrames loculados 21,22.
En nuestro estudio, la estancia media global fue de 19,8 días en los pacientes a los que se les realizó drenaje pleural exclusivamente o seguido de toracoscopia; a los que se les realizó toracoscopia de primera intención se redujo a 8 días. Estos hallazgos coinciden con Hilliard et al 12, que describen una disminución de la estancia media en los pacientes en los que se realiza toracoscopia. Por ello, afirman que la aproximación al derrame complicado loculado con drenaje pleural supone un aumento significativo en la estancia media y abogan por un abordaje quirúrgico precoz de los derrames pleurales complicados. Aunque nuestra serie presenta estancias medias en el límite alto, quizá por la limitación del abordaje quirúrgico precoz, es comparable con la de otras series en las que se cifra en 20,6 días 23.
Correspondencia: Dra. L. Deiros Bronte, Dr. F. Baquero-Artigao.
Unidad de Enfermedades Infecciosas. Hospital Infantil La Paz.
P.º de la Castellana, 261. 28046 Madrid. España.
Correo electrónico: brontemaria@yahoo.es/fbaquero@teleline.es
Recibido en abril de 2005.
Aceptado para su publicación en agosto de 2005.