El proceso asistencial hasta el inicio de la hipotermia terapéutica (HT) es crucial para mejorar su efectividad y prevenir el agravamiento del daño hipóxico-isquémico.
MétodoEstudio transversal nacional realizado en 2015 mediante cuestionario a todas las unidades nivel iii sobre la asistencia al recién nacido (RN) con asfixia perinatal en las primeras horas de vida. Se comparó la calidad asistencial entre los hospitales que realizaban o no HT y según el nivel asistencial, de acuerdo a las guías de práctica clínica.
ResultadosParticiparon 89/90 hospitales, 57/90 realizaban HT. Todos utilizaban protocolos de reanimación y apagaban la cuna tras estabilización. Fue universal realizar medición de glucemia y gasometría, monitorizar la temperatura, dejar al RN a dieta y realizar al menos 2 exploraciones para el diagnóstico de encefalopatía hipóxico-isquémica. El 35% no disponía de electroencefalograma integrado por amplitud; 6/57 eran hospitales que realizaban HT. La calidad asistencial entre los hospitales con/sin HT fue similar, siendo mejor la del parto en los que hacían HT, y la de aquellos con mayor nivel asistencial. El 25% de aquellos que realizaban HT no tenían neonatólogos con experiencia en la exploración neurológica o en la interpretación del electroencefalograma integrado por amplitud; ni en la realización de ecografía cerebral en el 62%.
ConclusionesAtendiendo a las recomendaciones del RN asfíctico, existe un adecuado estándar asistencial nacional, con diferencias según el nivel asistencial y si realizan o no hipotermia. Son necesarios más equipos de electroencefalograma integrado por amplitud y formación de los neonatólogos en las evaluaciones que requerirá el RN con encefalopatía hipóxico-isquémica.
The process of care and assistance from birth to the starting of therapeutic hypothermia (TH) is crucial in order to improve its effectiveness and prevent the worsening of hypoxic-ischaemic injury.
MethodsA national cross-sectional study carried out in 2015 by use of a questionnaire sent to all level iii units on the care of the newborn≥35 weeks gestation within the first hours of life after a perinatal asphyxia event. According to clinical practice guidelines, the quality of care was compared between the hospitals that carried out or did not carry out TH, and according to the level of care.
ResultsA total of 89/90 hospitals participated, of which 57/90 performed TH. They all used resuscitation protocols and turned off the radiant warmer after stabilisation. All of them performed glucose and blood gas analysis, monitored the central temperature, put the newborn on a diet, and performed at least two examinations for the diagnosis of hypoxic-ischaemic encephalopathy. Greater than one-third (35%) of hospitals did not have amplitude-integrated electroencephalogram, and 6/57 were TH-hospitals. The quality of care among hospitals with and without TH was similar, childbirth being better in those that performed TH, and those with a higher level of care. Level IIIc hospitals had higher scores than the others. The TH-hospitals mentioned not always having neonatologists with experience in neurological assessment and interpretation of amplitude-integrated electroencephalogram (25%), or in brain ultrasound (62%).
ConclusionsIn response to the recommendations of the asphyxiated newborn, there is a proper national health care standard with differences according to the level of care and whether TH is offered. More amplitude-integrated electroencephalogram devices are necessary, as well as more neonatologists trained in the evaluations that will be require by the newborn with hypoxic-ischaemic encephalopathy.
Las importantes implicaciones médicas, familiares, sociales y legales que asocia la encefalopatía hipóxico-isquémica (EHI) perinatal en el recién nacido (RN) a término o pretérmino tardío hacen que constituya un problema sociosanitario relevante1.
En nuestro país, en el año 2011 la Sociedad Española de Neonatología publicó una guía de estándares para la aplicación clínica de la hipotermia terapéutica (HT)2, y en el año 2014, un grupo de expertos elaboró una guía de práctica clínica basada en la evidencia sobre el manejo integral del neonato con EHI3. Cuando se ha analizado la efectividad de la HT en la práctica clínica habitual, los resultados parecen ser mejores que los obtenidos en los primeros ensayos clínicos4. Entre los factores que contribuirían a esta brecha entre eficacia y efectividad, destacan aquellos que acontecen en las primeras horas de vida: adecuada reanimación en paritorio, comienzo precoz de la HT, y control de factores potencialmente agravantes de la agresión hipóxico-isquémica, antes y durante la HT. Sin embargo, apenas existen recomendaciones sobre el proceso asistencial desde el nacimiento hasta el inicio de la HT, periodo crucial en el que podemos actuar sobre los factores mencionados y así mejorar la efectividad neuroprotectora de la hipotermia5–8.
Los objetivos de este trabajo de ámbito nacional fueron: 1) conocer el manejo del RN con asfixia perinatal durante las primeras 6h de vida en unidades de neonatología de nivel iii, y 2) examinar si existen diferencias entre aquellas unidades que ofrecen HT y aquellas que transfieren los RN asfícticos a centros de referencia para recibir este tratamiento, así como entre los diferentes niveles asistenciales tipo iii.
MetodologíaEstudio transversal, multicéntrico dirigido a examinar el proceso asistencial durante las primeras 6h de vida del RN≥35 semanas de edad gestacional con asfixia perinatal mediante un cuestionario on-line. El estudio fue realizado en 2015 e incluyó todos los hospitales terciarios (públicos y privados), con unidades neonatales de nivel iii de nuestro país9. Se solicitó que el responsable de cada centro con mayor experiencia en el manejo de la EHI respondiese al cuestionario.
En las tablas 1 y 2 se recogen las 23 preguntas de la encuesta referentes a la asistencia del RN con criterios de asfixia durante las primeras horas de vida. Esta se definió por la presencia de al menos uno de los siguientes: 1) pH cordón o a la hora de vida≤7 o déficit de bases≥16; 2) Apgar a los 5min≤5; 3) necesidad de reanimación avanzada (intubación y/o masaje cardiaco y/o administración de fármacos). En la tabla 3 se recogen las 8 preguntas referidas a la disponibilidad de profesionales con experiencia en la asistencia del RN con EHI de cada uno de los hospitales que realizaban HT en el momento del cierre de la encuesta (junio 2015).
Para clasificar la calidad de la asistencia ofrecida por cada hospital, se asignó una puntuación a cada pregunta: 4 puntos si la práctica realizada respondía «casi siempre» al estándar asistencial recomendado en las guías de práctica clínica, 3 puntos si dicha práctica era realizada «con frecuencia» o 1 punto cuando la respuesta fue «raramente o nunca». Se asignó a cada hospital una categoría de «asistencia óptima» si obtuvo 4 puntos en todas las preguntas, «asistencia aceptable» si alguna pregunta obtuvo 3 puntos pero ninguna 1 punto, y «asistencia mejorable» si alguna pregunta obtuvo 1 punto. Se excluyeron de la puntuación las preguntas más controvertidas (preguntas 11, 15, 16, 18, 19, 20, 23 y 31). Las que hacían referencia al mismo contenido se agruparon: 1-2, 3-4, 24a-24b, 26a-26d, 26b-26c. En las 3 preguntas con respuestas de elección múltiple (20, 21 y 22), se dio 1 punto si se contestó «ninguna» y 4 puntos al resto de las opciones (tablas 1–3). El estudio fue aprobado por el comité de investigación del hospital coordinador.
Preguntas formuladas respecto a la asistencia del recién nacido con asfixia perinatal en paritorio
| Hospitales que no realizan HT | Hospitales que realizan HT | |||||
|---|---|---|---|---|---|---|
| Casi siempre | Con frecuencia | Rara vez o nunca | Casi siempre | Con frecuencia | Rara vez o nunca | |
| En paritorio, en un parto complicado está presente | ||||||
| 1. Un pediatra | 32 (100) | 0 | 0 | 55 (96) | 0 | 2 (4) |
| 2. Un pediatra neonatólogo | 22 (69) | 10 (31) | 0 | 43 (75) | 12 (21) | 2 (4) |
| 3. Una enfermera - matrona | 31 (97) | 0 | 1 (3) | 52 (91) | 3 (5) | 2 (4) |
| 4. Una enfermera de la Unidad Neonatal | 8 (25) | 9 (28) | 15 (47) | 14 (25) | 10 (18) | 33 (58) |
| Si al nacimiento el RN presenta datos de asfixia perinatal | ||||||
| 5. Tiene un protocolo de actuación específico en paritorio | 30 (94) | 2(6) | 0 | 53 (93) | 3 (5) | 1 (2) |
| 6. Aunque el pH sea <7,00, evita poner bicarbonato | 26 (81) | 2 (6) | 4 (13) | 51 (89) | 2 (4) | 4 (7) |
| 7. Evita administrar calcio aún si precisa reanimación avanzadaa | 26 (81) | 4 (13) | 2 (6) | 55 (96) | 0 | 2 (4) |
| 8. Apaga las fuentes de calor una vez recupere la frecuencia cardiaca | 26 (81) | 4 (13) | 2 (6) | 55 (96) | 2 (4) | 0 |
| 9. Traslada al RN con la cuna de transporte apagada | 29 (91) | 1 (3) | 2 (6) | 56 (98) | 1 (2) | 0 |
| 10. Se ingresa al RN para observación en la Unidad | 31 (97) | 1 (3) | 0 | 54 (95) | 3 (5) | 0 |
| 11. Si se recupera rápidamente, se deja al RN con su madre | 2 (6) | 7 (22) | 23 (72) | 2 (4) | 12 (21) | 43 (75) |
HT: hipotermia terapéutica; RN: recién nacido.
Preguntas formuladas respecto a la asistencia del recién nacido con asfixia perinatal durante las 6 primeras horas de vida
| Hospitales que no realizan HT | Hospitales que realizan HT | |||||
|---|---|---|---|---|---|---|
| Casi siempre | Con frecuencia | Rara vez o nunca | Casi siempre | Con frecuencia | Rara vez o nunca | |
| Durante las primeras 6 hdv en el RN con asfixia perinatal | ||||||
| 12. Aplica un protocolo de actuación específico | 26 (81) | 5 (16) | 1 (3) | 52 (91) | 5 (9) | 0 |
| 13. Realiza gasometría | 32 (100) | 0 | 0 | 57 (100) | 0 | 0 |
| 14. Realiza glucemia | 32 (100) | 0 | 0 | 57 (100) | 0 | 0 |
| 15. Le deja a dieta absoluta | 32 (100) | 0 | 0 | 56 (98) | 1 (2) | 0 |
| 16. Le deja a dieta absoluta con sueroterapia | 32 (100) | 0 | 0 | 48 (84) | 8 (14) | 1 (2) |
| 17. Monitoriza la temperatura central continua o intermitente/30min | 22 (69) | 10 (31) | 0 | 42 (74) | 12 (21) | 3 (5) |
| 18. Mantiene la temperatura central por debajo de 36°C | 27 (84) | 3 (9) | 2 (6) | 40 (70) | 12 (21) | 5 (9) |
| 19. Si dispone de aEEG, monitoriza la función cerebrala | 5 (16) | 1 (3) | 1 (3) | 38 (67) | 8 (14) | 5 (9) |
| 20. N.ode aparatos de aEEG | ||||||
| ≥2 | 0 | 12 (21) | ||||
| Uno | 7 (22) | 39 (68) | ||||
| Ninguno | 25 (78) | 6 (11) | ||||
| 21. ¿Cuántas exploraciones realiza para graduar la EHI? | ||||||
| ≥2 | 29 (91) | 53 (93) | ||||
| Una | 3 (9) | 4 (7) | ||||
| Ninguna | 0 | 0 | ||||
| 22. ¿Qué escala utiliza para graduar la EHI? | ||||||
| García-Alix | 20 (63) | 39 (68) | ||||
| Sarnat | 12 (38) | 13 (23) | ||||
| Otra | 0 | 5 (9) | ||||
| Ninguna | 0 | 0 | ||||
| 23. En la escala que utiliza, da prioridad al ítem | ||||||
| Despertar y mantener la alerta | 30 (94) | 50 (88) | ||||
| Tono muscular | 1 (3) | 6 (10) | ||||
| Movimientos | 1 (3) | 1 (2) | ||||
| Otros | 0 | 0 | ||||
aEEG: electroencefalograma integrado por amplitud; EHI: encefalopatía hipóxico-isquémica; hdv: horas de vida; HT: hipotermia terapéutica; RN: recién nacido.
Preguntas dirigidas a los hospitales que realizaban hipotermia sobre la disponibilidad de profesionales con experiencia en el manejo del recién nacido con encefalopatía hipóxico-isquémica
| Casi siempre | Con frecuencia | Rara vez o nunca | |
|---|---|---|---|
| 24. Profesionales entrenados en la exploración neurológica neonatal | |||
| a. Neonatólogo | 40 (75) | 12 (23) | 1 (2) |
| b. Neurólogo | 28 (53) | 14 (26) | 11 (21) |
| 25. Neonatólogos entrenados en la interpretación del aEEG | 40 (75) | 8 (15) | 5 (10) |
| 26. Profesionales entrenados en la neuroimagen cerebral | |||
| a. Neonatólogo entrenado en la interpretación de la RM | 7 (13) | 20 (38) | 26 (49) |
| b. Neonatólogo entrenado en ecografía y doppler | 20 (38) | 15 (28) | 18 (34) |
| c. Radiólogo entrenado en ecografía y doppler | 34 (64) | 11 (21) | 8 (15) |
| d. Radiólogo entrenado en la interpretación de la RM | 39 (74) | 12 (23) | 2 (3) |
| 27. Neonatólogo entrenado en ecocardio/cardiólogo infantil | 30 (57) | 16 (30) | 7 (13) |
| 28. Equipo de enfermería con formación específica en EHI | 42 (79) | 8 (15) | 3 (6) |
| 29. Plan de cuidados específico diseñado por enfermería | 38 (72) | 6 (11) | 9 (17) |
| 30. Ratio de enfermeras igual al de otro paciente grave | 43 (81) | 9 (17) | 1 (2) |
| 31. Psicólogo de apoyo a los padres en este tipo de situación | 15 (28) | 11 (21) | 27 (51) |
Cincuenta y tres del total de 57 hospitales que realizaban hipotermia contestaron a las preguntas.
aEEG: electroencefalograma integrado por amplitud; EHI: encefalopatía hipóxico-isquémica; RM: resonancia magnética cerebral.
Los datos descriptivos se expresaron como número y porcentaje. Para examinar diferencias, se utilizó la prueba de Chi-cuadrado (Fisher) y U de Mann-Whitney/Kruskal-Wallis para variables cualitativas y cuantitativas, respectivamente. Un valor de p<0,05 se consideró estadísticamente significativo.
ResultadosDe la totalidad de los 90 servicios de Neonatología nivel iii de nuestro país, 89 aportaron la información solicitada.
Respecto al manejo al nacimiento (tabla 1), la mayoría de los hospitales (98%) indicaron que ante un parto complicado acudía un neonatólogo junto con una matrona y, en ocasiones, una enfermera neonatal. Además, prácticamente todos los hospitales refirieron utilizar protocolos de reanimación, apagar las fuentes exógenas de calor una vez estabilizado el RN, y rara vez usar calcio o bicarbonato durante la reanimación. Asimismo, era común trasladar al RN a la unidad neonatal, incluso aunque se recuperase rápidamente, si bien en esta circunstancia algunos hospitales (25%) dejaban al RN con su madre.
En la tabla 2 se muestran los resultados referentes a las acciones durante las 6 primeras horas de vida. Mayoritariamente los centros disponían de protocolos de actuación específica para este periodo, realizaban controles de glucemia y gasometría, monitorizaban la temperatura con el objetivo de mantenerla por debajo de 36°C, y optaban por dejar al RN a dieta con sueroterapia. En cuanto a la valoración de la EHI, la mayoría (92%) realizaban al menos 2 exploraciones en las primeras 6h de vida, utilizando las escalas de graduación de García-Alix10 y Sarnat11 en el 94% de los casos, siendo el ítem de la capacidad para despertar y mantener la alerta el más relevante en el 90% de los hospitales. Respecto al uso del electroencefalograma integrado por amplitud (aEEG) en las primeras 6h de vida, 58 de los 89 hospitales (65%) disponían de aEEG: 51 (89%) de las 57 unidades que ofrecían HT y 7 (22%) de las 32 que no (p<0,05). Entre los que disponían de aEEG, el 90% de los hospitales refirieron utilizarlo siempre o con bastante frecuencia.
Información sobre la disponibilidad de profesionales con experiencia en el manejo del RN con EHI en los hospitales que realizaban HT fue notificada de 53 de los 57 centros (tabla 3). La mayoría de los centros disponían siempre de personal con entrenamiento en la exploración neurológica (89%), en la ecografía cerebral (87%) e interpretación de la RM (75%), y en la realización de ecocardiografía (57%). Sin embargo, en el 25% de los hospitales no había siempre un neonatólogo con experiencia en la realización de examen neurológico o en la interpretación del aEEG, y en el 62% tampoco lo había en la realización de ecografía cerebral. La mayoría de los hospitales refirieron tener una relación de enfermeras por paciente adecuada, aunque no existían protocolos enfermeros específicos en el 28% o experiencia en los cuidados de este grupo de pacientes en el 21%. Finamente, más del 50% no disponían de apoyo psicológico especializado para los padres-familias de estos niños.
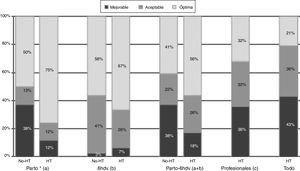
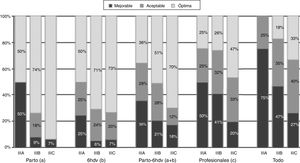
En cuanto a la puntuación obtenida en la asistencia en paritorio y en las 6 primeras horas de vida, el 25% de los 89 hospitales obtuvo una calificación de «mejorable», aunque con puntuaciones elevadas de 54,5 (46;56) puntos de mediana (mín;máx) en los hospitales que no ofrecían HT frente a 56 (49;56) puntos en el resto (p=0,052)(tabla 4). Los hospitales con HT obtuvieron la calificación de manejo «óptimo» en más casos que los que no disponían de HT, especialmente durante la reanimación (p=0,015) (fig. 1). Atendiendo al nivel asistencial, la calidad asistencial fue mejor cuanto mayor el nivel asistencial, tanto de forma global, como entre aquellos que realizaban HT (figs. 2 y 3).
Puntuaciones obtenidas por los 89 hospitales que realizaban HT frente a los que no y según el nivel asistencial
| Realización si/no HT | Según el nivel asistencial | ||||||
|---|---|---|---|---|---|---|---|
| Preguntas referidas a | No-HT (n=32) | Sí-HT (n=57) | Valor de p | IIIA (n=25) | IIIB (n=47) | IIIC (n=17) | Valor de p |
| La asistencia durante el partoa | 31,5 (25;32) | 32 (26;32) | 0,007 | 31 (25;32) | 32 (25;32) | 32 (26;32) | 0,034 |
| La asistencia durante las 6 primeras horasb | 24 (20;24) | 24 (20;24) | 0,426 | 24 (21;24) | 24 (20;24) | 24 (20;24) | 0,827 |
| La asistencia durante el parto y las 6 primeras horas de vidaa,b | 54,5 (46;56) | 56 (49;56) | 0,052 | 55 (48;56) | 56 (47;56) | 56 (46;56) | 0,105 |
| La disponibilidad de profesionales con experienciac,d | - | 34 (21;36) | - | 31,5 (27;36) | 33 (24;36) | 35 (21;36) | 0,129 |
| Todasa,b,c,d | - | 89 (72;92) | - | 84 (81;90) | 88,5 (77;92) | 91 (72;92) | 0,027 |
HT: hipotermia terapéutica.
Datos en mediana (mín;máx).
Calidad de la asistencia de los hospitales que realizan hipotermia terapéutica frente a los que no.
HT: hospital con hipotermia terapéutica; No-HT: hospital sin hipotermia terapéutica; hdv: horas de vida.
(a) Se incluyen las preguntas 5-10, y las agrupadas 1-2 y 3-4.
(b) Se incluyen las preguntas 12-14, 17, 21, 22.
(c) Se incluyen las preguntas 20, 25, 27-30, y las agrupadas 24a-24b, 26a-26d y 26b-26c.
Todo=(a)+(b)+(c).
* p=0,015 (test de chi-cuadrado comparando “clasificación óptima” vs. “clasificación aceptable + mejorable”).
Calidad de la asistencia de los hospitales nivel iii, según el nivel asistencial. hdv: horas de vida.
(a) Se incluyen las preguntas 5-10, y las agrupadas 1-2 y 3-4.
(b) Se incluyen las preguntas 12-14, 17, 21, 22.
** p=0,024 (test de Chi-cuadrado comparando «clasificación óptima» vs. «clasificación aceptable+mejorable»).
Calidad de la asistencia de los hospitales nivel iii que realizan hipotermia terapéutica, según el nivel asistencial.
hdv: horas de vida.
(a) Se incluyen las preguntas 5-10, y las agrupadas 1-2 y 3-4.
(b) Se incluyen las preguntas 12-14, 17, 21, 22.
(c) Se incluyen las preguntas 20, 25, 27-30, y las agrupadas 24a-24b, 26a-26d y 26b-26c.
Todo=(a)+(b)+(c).
En las preguntas “Parto.” “6hdv” y “Parto-6hdv” se incluyen las respuestas de los 89 hospitales. En las preguntas “Profesionales” y “Todo” se incluyen los 53 hospitales con HT que responden a la encuesta (4 IIIA, 34 IIIB y 15 IIIC).
En el RN con asfixia perinatal, la asistencia en la primeras 6h de vida constituye un periodo crucial que incluye diversas etapas asistenciales desde el nacimiento hasta el momento en que se inicia la HT: 1) reanimación y estabilización del paciente, 2) control de factores comórbidos, 3) caracterización precisa de la gravedad de la EHI, y 4) traslado urgente a centros de referencia que ofrecen una asistencia integral a estos RN incluyendo HT2,6–8,12–14. Los resultados de este trabajo señalan que la asistencia del RN con asfixia perinatal, analizando cada una de las etapas incluidas en las primeras 6h de vida en los hospitales terciarios de nuestro país, es globalmente satisfactoria aunque con diferencias según el nivel asistencial y si realizan o no HT.
Reanimación y estabilización en paritorioEn nuestro país todas las unidades de neonatología de centros terciarios aplican protocolos de actuación específica para la reanimación y estabilización en el paritorio del RN con criterios de asfixia perinatal. Coherentemente con las recomendaciones vigentes, los hospitales disponen de personal entrenado en la reanimación neonatal y evitan la administración de calcio o bicarbonato15,16. Asimismo refieren apagar la cuna de reanimación una vez estabilizado el RN después de la reanimación. A pesar de las recomendaciones actuales que indican evitar la hipertermia e iniciar HT en la EHI moderada-grave, no se hace referencia a qué medidas iniciar durante la reanimación16,17. En cualquier caso, dada la tendencia natural del RN con asfixia a disminuir la temperatura corporal, es mandatorio monitorizar la temperatura central en paritorio más aún si se retiran las fuentes de calor externa18,19.
Tras la estabilización inicial, la monitorización de diversas funciones fisiológicas, incluyendo frecuencia cardiaca, tensión arterial, función respiratoria y temperatura, son práctica estándar en el cuidado de estos RN. Un punto controvertido es si, en caso de rápida recuperación del RN en paritorio, este puede quedarse con su madre para favorecer el contacto piel con piel y el inicio de la lactancia materna; o si por el contrario, sería conveniente un periodo de monitorización en la unidad neonatal evitando además el inicio inmediato de la alimentación ante una potencial situación de hipoperfusión intestinal. En nuestro estudio, la gran mayoría de los centros refirieron ingresar al RN con asfixia aunque el 25% contemplaban la posibilidad de dejar al RN con su madre si la recuperación clínica era rápida y adecuada.
Control de la temperaturaUn aspecto fundamental en el RN con asfixia perinatal es el control de la temperatura desde los minutos siguientes al parto hasta la decisión de indicar o no HT. Por cada incremento de 1°C, la odds ratio para muerte o discapacidad neurológica moderada-grave se incrementa hasta 4 veces20. Coherentemente con este conocimiento, el 98% de los centros refirieron trasladar al RN a la unidad neonatal con la cuna de transporte apagada, y monitorizar durante las primeras horas la temperatura rectal con el objetivo de evitar el sobreenfriamiento y sobre todo, la hipertermia21. Además, la mayoría de los hospitales señalaron que habitualmente mantienen la temperatura por debajo de 36°C. En el momento actual, no existe evidencia respecto a los efectos beneficiosos o perjudiciales de disminuir la temperatura por debajo de la normotermia e incluso al rango de la HT (33-34°C) a un RN con asfixia perinatal sin esperar a establecer que padece una EHI moderada-grave.
Control de otros factores comórbidosTras una agresión hipóxico-isquémica, el cerebro es particularmente vulnerable a factores comórbidos con capacidad potencial para dañar per se el SNC, acortar la ventana terapéutica y aumentar la gravedad del daño. Entre estos factores se encuentran la hipoglucemia, la hipocarbia y la hiper-/hipoxia.
La asfixia perinatal es una causa importante de hipoglucemia debido al metabolismo anaeróbico de la glucosa. Además, la presencia concomitante de hipoxemia e isquemia podría aumentar la vulnerabilidad del cerebro neonatal a la hipoglucemia. La hipoglucemia por debajo de 40 o 46,8mg/dl, en las primeras horas de vida aumenta el riesgo de desarrollar EHI moderada-grave22–25, así como de discapacidad o muerte ulterior24,25. Todos los centros realizaban al menos una medición de glucemia e instauraban sueroterapia al ingreso. No hay evidencia científica para establecer la recomendación universal de iniciar glucosa en perfusión16, frente a la opción de monitorizar los valores de glucemia e iniciar la nutrición enteral. En este sentido, es recomendable investigar la presencia acidosis o hiperlactatemia que podrían alertar de una potencial hipoperfusión intestinal.
Otra práctica universal en todos los centros fue la realización de una gasometría en las primeras 6h de vida. Esta persigue detectar alteraciones como la hipocarbia grave (pCO2<20mmHg) o la hipocarbia moderada sostenida (pCO2 20-25mmHg), que parecen aumentar el riesgo de muerte o discapacidad neurológica moderada-grave en el RN con EHI26–28.
Identificación del recién nacido con encefalopatía hipóxico-isquémicaEl aspecto clave, junto con la monitorización de las constantes vitales y de los factores comórbidos a través de la analítica, es establecer si el RN con asfixia perinatal presenta o no encefalopatía aguda. Dado que esta tiene un carácter dinámico, y el diagnóstico y graduación de la gravedad se establece mediante la evaluación clínica, es recomendable realizar varias exploraciones neurológicas durante las 6 primeras horas de vida2,3,7,13. En esta línea, los hospitales contestaron que más del 90% realizaban habitualmente 2 o más exploraciones. De forma práctica, las 3h de vida podría ser un momento adecuado para indicar el tratamiento con HT activa en un RN con asfixia al nacimiento y que presenta en ese momento una EHI moderada-grave5. Si se tomase la decisión de indicar HT inmediatamente al nacimiento en base del mayor beneficio, estaríamos ofreciendo HT a numerosos RN que se recuperarían en los minutos siguientes con un curso favorable sin el tratamiento. Por el contrario, si se retrasase el inicio de la HT hasta las 6h de vida, se puede perder la máxima eficacia del tratamiento, que acontece cuanto antes se inicia tras la agresión hipóxico-isquémica29,30.
Todos los hospitales contestaron que utilizaban escalas para graduar la encefalopatía, mayoritariamente la escala de García-Alix10, seguida por la escala de Sarnat11. Las escalas ofrecen una aproximación estandarizada, sistemática y organizada, y homogenizan la caracterización de la gravedad, por profesionales con diferente grado de entrenamiento neurológico y permiten comparar la evolución de los pacientes en grupos homogéneos. Es recomendable que cada centro adquiera confianza y experiencia con la misma escala. Debemos recordar, a la espera de los resultados de un ensayo clínico dirigido a aquellos RN con EHI leve, que en el momento actual la indicación de HT es solo para aquellos con EHI moderada-grave, a pesar de que hay series que refieren incluir en el tratamiento con hipotermia al 15-30% de RN con EHI leve31–33.
La alteración de la actividad electrocortical mediante el aEEG ha sido utilizada para incluir al RN con asfixia perinatal en HT34,35, y principalmente, para monitorizar la función cerebral durante la fase aguda de la encefalopatía36 y detectar convulsiones clínicamente silentes. Además, la relativa simplicidad de la interpretación del registro junto con su valor predictivo ha dado lugar a que esta monitorización sea extremadamente importante en los RN con enfermedad neurológica, particularmente en el RN con EHI35,36. Es de destacar que el 35% de los centros no disponía de aEEG a pesar de ser unidades terciarias de nivel iii, entre las que se incluían varios centros que realizaban HT. Estos datos traducen aspectos de mejora, por cuanto no parece factible ofertar un cuidado óptimo del RN con HT sin la información que aporta la monitorización cerebral.
A pesar de que los datos de la encuesta muestran un adecuado estándar asistencial con puntuaciones similares entre los que realizan HT y los que no, existe margen de mejora ya que solo el 50% de los 89 hospitales terciarios obtuvieron una «asistencia óptima». Existen además diferencias atendiendo al nivel asistencial, y a si realizan o no HT, siendo la calidad mejor en las unidades que realizan hipotermia iiic y iiib frente a las iiia en la atención del parto y 6 primeras horas de vida, y en la disponibilidad de profesionales con experiencia en las unidades iiic frente al resto.
Un aspecto clave para mejorar la respuesta en este estrecho marco temporal es la formación adecuada de los pediatras que atienden partos, para así identificar rápidamente al RN candidato a HT y activar el «código hipotermia» de manera muy precoz37. En nuestro medio, la incidencia de asfixia perinatal está en torno a 7 por mil RN7 y si bien la mayoría de los niños no necesitarán traslado, la activación de este código y la puesta en marcha de una serie de acciones en secuencia que denominamos «cadena de neuroprotección cerebral» permiten poner en alerta al equipo de transporte y al centro de referencia, así como vigilar de forma estrecha el estado neurológico del RN, controlar potenciales factores comórbidos y determinar la presencia de EHI en el marco de las 6h de oro (fig. 4). Nuestro estudio muestra áreas de mejora, como son la dotación tecnológica y de personal entrenado; al menos todos los centros que ofrecen HT deberían tener equipos de aEEG y neonatólogos entrenados en las diferentes herramientas de evaluación neurológica junto con experiencia en el manejo de las complicaciones asociadas a la EHI12,38.
Protocolo de actuación en las primeras 6h de vida y «cadena de neuroprotección cerebral».
aEEG: electroencefalograma integrado por amplitud; BS: patrón brote supresión; CBV: patrón continuo de bajo voltaje; DB: déficit de bases; EG: edad gestacional; EHI: encefalopatía hipóxico-isquémica; FC: frecuencia cardiaca; FiO2: fracción inspirada de oxígeno; FR: frecuencia respiratoria; g: gramos; hdv: horas de vida; hipoCa++: hipocalcemia; hipoMg++: hipomagnesemia; min: minutos; P: patrón plano; PaO2: presión parcial de oxígeno en la sangre arterial; PaCO2: presión parcial de dióxido de carbono en la sangre arterial; rScO2: saturación regional de oxígeno cerebral; REA: reanimación; RN: recién nacido; SatO2: saturación arterial de oxígeno; Ta: temperatura; TA: tensión arterial.
La fortaleza de este trabajo es que prácticamente todos los centros terciarios aportaron información y gracias a ello disponemos de datos únicos, no previamente conocidos que ofrecen un panorama global sobre la asistencia que se da al RN con asfixia perinatal y candidato a HT durante las primeras horas de vida en nuestro país. Por otro lado este estudio presenta algunas limitaciones. La metodología de una encuesta puede conllevar sesgos al incorporar al conjunto de datos información incompleta o errónea. Como no se dispone de criterios validados para establecer la calidad asistencial en el intervalo temporal de las 6 primeras horas en el contexto de la asfixia perinatal, se siguió el criterio de puntuar la práctica clínica de acuerdo con el estándar recomendado en las guías de práctica clínica 2,3,12–14. Asimismo, se han eliminado las preguntas más controvertidas y se ha optado por una escala asimétrica que reforzase una actuación conforme al estándar recomendado, frente a una respuesta de «raramente o nunca». Finalmente, es preciso resaltar que la encuesta evalúa protocolos de actuación generales en cada hospital, pero no es posible a través de ella conocer la calidad real asistencial de los pacientes.
La información aportada por este trabajo es relevante especialmente para dimensionar la práctica asistencial en nuestro país durante las horas de oro del RN asfíctico en riesgo de EHI y mostrar aspectos de posible mejora para poder dirigir adecuadamente los esfuerzos encaminados a ofertar una asistencia adecuada en este marco temporal.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores agradecen a Sonia Arnáez su colaboración en el diseño de los dibujos de la «cadena de neuroprotección cerebral».
Grupo de Trabajo ESP-EHI. Unidades de Neonatología. Hospitales terciarios, España
J. Diez-Delgado (Torrecárdenas, Almería), I.Benavente (Puerta del Mar, Cádiz), I. Tofé (Reina Sofía, Córdoba), A.E. Jerez (S. Cecilio, Granada), J.A. Hurtado (Virgen de las Nieves, Granada), J.M. Ceballos (J.R. Jiménez, Huelva), M.L. Millán (C. Hospitalario, Jaén), M.D. Esquivel (Materno-Infantil, Jerez), C. Ruiz (Costa del Sol, Marbella), M. Baca (Quirón, Málaga), E. Tapia (G. Universitario, Málaga), M. Losada (Quirón S. Corazón, Sevilla), E. Torres (Valme, Sevilla), A. Pavón (Virgen del Rocío, Sevilla), P.J. Jiménez (Virgen Macarena, Sevilla), F. Jiménez (S. Ángela de la Cruz, Sevilla), M.P. Ventura (Lozano Blesa, Zaragoza), S. Rite (Miguel Servet, Zaragoza), T. González (Cabueñes, Gijón), R.P.Arias (Central Asturias, Oviedo), P.R. Balliu (Son Espases, Mallorca), J.M.Lloreda-García (S. Lucía, Cartagena), J.L. Alcaráz (Virgen de la Arrixaca, Murcia), C. Tapia (General, Alicante), A. de la Morena (S. Juan, Alicante), I.Centelles (General, Castellón), I.Güemes (Casa de Salud, Valencia), J. Estañ (Clinico, Valencia), A. Alberola (La Fé, Valencia), S. Aparici (Quirón, Valencia), R. López (Nisa_9 de Octubre, Valencia), J. Beceiro (Príncipe de Asturias, Alcalá de Henares), B. García (General, Fuenlabrada), L. Martínez (General, Getafe), E. González (Severo Ochoa, Leganés), L. Arruza (Clínico S. Carlos, Madrid), M.D. Blanco (Gregorio Marañón, Madrid), M.T. Moral (12 de Octubre, Madrid), B. Arias (La Zarzuela, Madrid), F. Mar (Ruber I., Madrid), J. Jiménez (Sanitas_La Moraleja, Madrid), G. Romera (Montepríncipe, Madrid), A. Cuñarro (Alcorcón), C. Muñóz (Puerta de Hierro_Majadahonda, Madrid), F. Cabañas (H. U. Quirón Madrid), E. Valverde (La Paz, Madrid), R. Montero (Nisa_Pardo de Aravaca, Madrid), J.C. Tejedor (General, Móstoles), C. Santana (Materno Insular, Las Palmas), B. Reyes (Universitario de Canarias, Tenerife), S. Romero (N. S. de Candelaria, Tenerife), A. Orizaola (Marqués de Valdecilla, Santander), M. Baquero (General, Albacete), D. Hernández (General, Ciudad Real), A. Pantoja (Virgen de la Salud, Toledo), C. Vega (HUBU, Burgos), L. Castañón (CAULE, León), E.P. Gutiérrez (Universitario, Salamanca), M. Benito (Clínico, Valladolid), S. Caserío (Rio Hortega, Valladolid), G. Arca (Clínic, Barcelona), M.J. García (S. Creu i S. Pau, Barcelona), M.A. López-Vílchez (H. del Mar, Barcelona), L. Castells (General de Catalunya, Barcelona), M. Domingo (Parc Taulí, Sabadell), W. Coroleu (Germans Trias i Pujol, Badalona), H. Boix (Vall d¿Hebrón, Barcelona), R. Porta (I.Dexeus_Quirón, Barcelona), A. García-Alix (S. Joan de Déu, Barcelona), S. Martínez-Nadal (SCIAS, Barcelona), E. Jiménez (Dr. J.Trueta, Girona), E. Sole (Arnau de Vilanova, Lleida), M. Albújar (Joan XXIII, Tarragona), E.M. Fernández (Infanta Cristina, Badajoz), A.R. Barrio (S. Pedro de Alcántara, Cáceres), E. Piñán (Mérida), A. Avila-Alvarez (CHU A Coruña), M.E. Vázquez (Lucus Augusti, Lugo), N. Balado (CHU, Orense), P.A. Crespo (CHU, Pontevedra), M.L. Couce (Clínico, Santiago de Compostela), A. Concheiro-Guisán (Xeral, Vigo), I. Esteban (S. Pedro, Logroño), A. Lavilla (CH, Navarra), V. Alzina (C. Universidad de Navarra), A. Aguirre (Basurto, Bilbao), B. Loureiro (Cruces, Bilbao), I. Echániz (Quirón, Bilbao), M.D. Elorza (HU. Donostia, San Sebastián), A. Euba (HUA Txagorritxu, Vitoria).