Evaluar la utilidad del CRIB (Clinical Risk Index for Babies) para predecir la muerte hospitalaria y la hemorragia intraventricular (HIV) grave en recién nacidos (RN) menores de 1.500g estratificados por grupos de peso en la Red Neonatal Española SEN 1500.
Pacientes y métodosSe realizó un estudio de cohortes prospectivo. Se registraron datos de morbimortalidad, incluido el CRIB, en los RN menores de 1.500g de peso ingresados en 68 unidades de cuidados intensivos neonatales desde enero de 2002 a diciembre de 2006. Se analizaron datos globales y datos estratificados por grupos de peso (inferior a 501g, entre 501 y 750g, entre 751 y 1.000g, entre 1.001 y 1.250g y entre 1.251 y 1.500g). Se procesaron modelos multivariados y se elaboraron curvas de eficacia diagnóstica ROC (receiver operating characteristics) para estimar el poder de predicción mediante el AUC (area under the curve ‘área bajo la curva’).
ResultadosSe registraron datos de 10.608 pacientes, de los cuales 6.953 (65,5%) pesaron entre 1.001 y 1.500g, y 3.655 (34,5%) pesaron menos de 1.001g. La media de peso fue de 1.116g (desviación estándar [DE] de 267) y la media de edad gestacional fue de 29,5 semanas (DE de 2,9). El 34,3% fueron de bajo peso para la edad gestacional. Recibió corticoides prenatales el 78,2%. El 36% fueron partos múltiples. Se observaron casos de HIV grave en el 8,5%. La mortalidad global fue del 15,6%. Tanto las variables cualitativas (sexo y corticoides prenatales) como las cuantitativas (peso al nacer, edad gestacional e índice CRIB) resultaron significativas para los 2 desenlaces.
El CRIB fue el mejor predictor de mortalidad en todos los estratos de peso (p<0,001), excepto en el intervalo de 501 a 750g en el que no se encontraron diferencias con la edad gestacional (p = 0,648). El peso presentó la menor AUC para todos los grupos, salvo en el de 1.251 a 1.500g, en el que no hubo diferencia entre peso y edad gestacional (p = 0,519).
En la predicción de HIV grave, edad gestacional y CRIB presentaron capacidades discriminativas similares y mayores que el peso (p<0,001). Sólo en el grupo de 751 a 1.000g, la edad gestacional fue mejor predictora (p = 0,029).
ConclusionesEl CRIB es el mejor predictor de muerte hospitalaria en los RN de peso inferior a 1.500g. En los RN de peso comprendido entre 501 y 750g, su capacidad de predicción es similar a la de la edad gestacional.
El CRIB y la edad gestacional presentan capacidades predictivas similares de HIV grave en los RN menores de 1.500g. En los RN de peso comprendido entre 751 y 1.000g la edad gestacional es mejor predictora.
To evaluate the usefulness of the Clinical Risk Index for Babies (CRIB) in predicting hospital mortality and severe intraventricular hemorrhage (IVH) in very low birth weight infants stratified by weight groups, in the Spanish neonatal network SEN 1500.
Patients and methodsA prospective cohort study was made. Morbidity-mortality data and CRIB were collected in newborns weighing below 1500g and admitted to 68 neonatal intensive care units between January 2002 and December 2006. Data were analyzed globally and stratified by weight groups (<501g, 500–750g, 751–1000g, 1001–1250g, 1251–1500g). Multivariate models were generated and ROC curves were plotted for estimating predictive values.
ResultsA total of 10,608 patients were analyzed. The mean weight was 1116g (SD 267), and gestational age 29.5 weeks (SD 2.9). Low birth weight for gestational age was 34.3% and the multiple birth rate 36%. Prenatal corticoids were given in 78.2%. Severe intraventricular hemorrhage was diagnosed in 8.5%. Gender, prenatal corticoids, birth weight, gestational age and CRIB proved significant for the outcomes. CRIB showed the highest predictive accuracy in all strata (P<0.001) except in the 501–750g group, where it was similar to gestational age. Body weight showed the lowest AUC in all groups, except in the 1251–1500g group, where it was no different to gestational age. Gestational age and CRIB yielded greater AUC values than weight (P<0.001) in all groups. No significant differences were found between CRIB and gestational age, except in the 751–1000g group, where gestational age was greater (P=0.029).
ConclusionsThe CRIB is the best predictor among newborns below 1500g, except in the 501–750g group, where CRIB is similar to gestational age. Body weight is the worst predictor, except in the group 1251–1500g, where it is similar to gestational age. The accuracies of CRIB and gestational age in the prediction of IVH are similar, and both superior to body weight. This similarity persists in all the groups, except in the 751-1000g interval, where gestational age is a better predictor.
La mejora en los cuidados perinatales en los últimos años ha posibilitado un aumento considerable de la supervivencia de los recién nacidos (RN) de muy bajo peso al nacer (menores de 1.500g). De igual forma, el aumento de la supervivencia ha condicionado un incremento en las tasas de morbilidad y de secuelas a largo plazo1,2. El peso bajo al nacimiento, así como la edad gestacional se han considerado clásicamente como las principales variables con influencia en la mortalidad hospitalaria. No obstante, son muchos los condicionantes adversos que pueden influir en la morbimortalidad de estos RN: hipoxia perinatal, malformaciones, gravedad del distrés respiratorio, necesidad de oxígeno y en fases más tardías, sepsis.
Con el objeto de realizar una estimación del riesgo de muerte hospitalaria aplicable a los RN de peso inferior a 1.500g o menores de 30 semanas de gestación, ajustado a la gravedad de la enfermedad y que posibilite, además, la comparación entre unidades, se propuso el CRIB (Clinical Risk Index for Babies)3. Éste contempla las variables de peso, edad gestacional, malformaciones congénitas, déficit de bases y fracción inspiratoria de oxígeno (FiO2) máxima y mínima a las 12h de vida. Son muchos los estudios que lo consideran un factor preciso de predicción de muerte hospitalaria4,5,6,7,8. Sus valores oscilan de 0 a 23 (a mayor puntuación mayor gravedad), hay intervalos que se clasifican de menor a mayor riesgo (de 0 a 5, de 6 a 10, de 11 a 15 y mayor de 16). Es un indicador de fácil aplicación, reproducible en cualquier unidad de neonatología9,10. Su evaluación forma parte de los datos recogidos en el estudio multicéntrico de morbimortalidad y seguimiento de los RN de peso inferior a 1.500g (SEN 1500) en el que participan 68 unidades neonatales de hospitales españoles11. En los últimos años se han publicado estudios que comparan este índice con otros predictores de mortalidad, como el CRIB II y el SNAPPE-II (Score for Neonatal Acute Physiology II); algunos de éstos cuestionan la utilidad última del CRIB5,12.
En este trabajo se planteó analizar la utilidad del CRIB como predictor de muerte hospitalaria y de hemorragia intraventricular (HIV) grave (de grado iii o presencia de infarto hemorrágico periventricular) en los RN de peso inferior a 1.500g, considerados tanto de forma global como estratificados por grupos de peso.
Pacientes y métodosPacientes. El estudio se llevó a cabo en todos los RN vivos con peso inferior a 1.500g que ingresaron de forma consecutiva entre enero de 2002 y diciembre de 2006 en las 68 unidades de cuidados intensivos neonatales (UCIN) de los hospitales adscritos a la Red Nacional Española SEN 1500. Se trata de un estudio prospectivo nacional, multicéntrico, de cohortes, que analiza la morbimortalidad en RN de menos de 1.500g11. Se registró un total de 12.191 RN. Se excluyeron 1.581 pacientes (13%): 150 RN porque fallecieron en la sala de partos y el resto porque no se les recogió el CRIB en las primeras 12h de vida. Los datos se recogieron siguiendo el formulario de morbimortalidad de la Red, aprobado previamente por los Comités de Investigación y Ética de los hospitales participantes.
Métodos. Se analizaron los datos de forma global y estratificada por intervalos o grupos de peso según los estándares internacionales asumidos por SEN 1500: inferior a 501g, entre 501 y 750g, entre 751 y 1.000g, entre 1.001 y 1.250g y entre 1.251 y 1.500g.
Variables. Se anotó el peso al nacer, la longitud y el perímetro cefálico. La edad gestacional se calculó a partir del primer día de la última menstruación (cuando hubo dudas clínicas o se desconocía la fecha, se estimó mediante los registros de las medidas ecográficas prenatales, así como con el examen físico posnatal). El CRIB se obtuvo a las 12h de vida, tras la valoración de sus 5 ítems: peso al nacer, edad gestacional, FiO2 máxima necesaria y mínima apropiada, déficit de bases y malformaciones congénitas. Como variables cualitativas se recogieron: sexo, parto múltiple y administración de corticoides prenatales. Se definió como muerte hospitalaria a toda defunción que ocurriera previa al alta del paciente independientemente de la edad. Para el diagnóstico de HIV y sus grados se utilizaron los criterios de Papile modificados por Volpe13. Se recogieron los estudios ecográficos cerebrales realizados a los 28 días de vida posnatal y al alta.
Análisis estadístico. Los datos registrados se han procesado con el programa informático SPSS 15.0 y Stata 9.0. Las variables cualitativas se describieron en términos de porcentajes y las variables cuantitativas se describieron mediante las medidas de tendencia central y la desviación estándar. Se corroboraron los supuestos de normalidad.
Se realizó un análisis univariado de Cox para estudiar el desenlace muerte (presente o ausente) y se calcularon los HR (hazard ratio ‘cocientes de riesgos instantáneos’) junto con sus intervalos de confianza (IC) del 95%. Para el desenlace presencia de lesión cerebral, las variables cuantitativas representadas con media se contrastaron con el test de la U de Mann-Whitney y las variables cuantitativas representadas con mediana se contrastaron con el test de la mediana. Para las variables cualitativas se realizó la prueba de la χ2 o la prueba exacta de Fisher. Se estimaron los riesgos relativos (RR) y su IC del 95%.
En el análisis multivariable se realizaron modelos de regresión logística múltiple para el desenlace presencia de lesión cerebral. Se evaluó la interacción entre CRIB y peso. Se estratificaron los resultados por intervalos de peso. Se realizó análisis multivariable de Cox para el desenlace muerte. Se evaluó la interacción entre el CRIB y el peso y se estratificaron igualmente los resultados por intervalos.
Finalmente, se evaluó el valor discriminativo del CRIB, peso al nacimiento y edad gestacional, mediante el cálculo del AUC (area under the curve ‘área bajo la curva’) de la curva de eficacia diagnóstica ROC (receiver operator characteristic) y su IC. La curva ROC se realizó contrastando la sensibilidad contra la proporción de falsos positivos de la prueba. Se realizó una comparación de curvas ROC para los 3 predictores (CRIB, peso al nacimiento y edad gestacional) y cada uno de los desenlaces (muerte y presencia de lesión cerebral) mediante el método DeLong, DeLong, Clarke-Pearson. Finalmente, se elaboraron curvas ROC para los 5 grupos de peso de interés. Todas las hipótesis estadísticas se probaron a 2 colas. Se admitieron como significativas diferencias con una p inferior a 0,05.
ResultadosSe incluyó un total de 10.608 niños con peso inferior a 1.500g al nacer que ingresaron de manera consecutiva en la UCIN, de los cuales 6.953 (65,5%) tuvieron un peso comprendido entre 1.001 y 1.500g y 3.655 (34,5%) pesaron menos de 1.001g. El estudio descriptivo de las variables cualitativas y cuantitativas en el modelo global y por grupos de peso se indica en la tabla 1. La mortalidad general fue del 15,6%. En los RN de peso comprendido entre 1.001 y 1.500g la mortalidad fue del 6,0% y en los RN de peso inferior a 1.001g fue del 33,9%, con diferencia significativa (p<0,001). De los 10.009 pacientes en los que se recogió y se tipificó la HIV, 850 pacientes (8,5%) presentaron grados iii o iv . En los RN de peso comprendido entre 1.001g y 1.500g la incidencia de HIV grave fue del 4,3% y en los RN de peso inferior a 1.001g la incidencia de HIV grave fue del 16,8%, con diferencia significativa (p<0,001).
Tabla 1. Estudio descriptivo global y por intervalos de peso
| Intervalos de peso al nacimiento | |||||||||||
| <501 | 501–750 | 751–1.000 | 1.001–1.250 | 1.251–1.500 | Total | ||||||
| n = 92 | n = 1.191 | n = 2.372 | n = 2.972 | n = 3.981 | n = 10.608 | ||||||
| Longitud (cm) | 28,84 (2,68) | 31,28 (3,81) | 34,24 (4,20) | 37,19 (3,82) | 39,58 (37,6) | 36,80 (48,0) | |||||
| Perímetro cefálico (cm) | 21,53 (16,9) | 2,39 (2,77) | 24,49 (3,05) | 26,46 (2,81) | 28,1,0 (2,68) | 2,621 (34,0) | |||||
| Edad gestacional (semanas) | 26,0 (2,2) | 25,9 (2,0) | 27,9 (2,2) | 29,9 (2,1) | 31,6 (2,1) | 29,6 (2,9) | |||||
| Índice CRIB a | 9,0 (7,0-14,0) | 8,0 (6,0-11,0) | 4,0 (1,0-6,0) | 1,0 (1,0-3,0) | 1,0 (0,0-1,0) | 2,0 (1,0-4,0) | |||||
| Sexo masculino b | 37 (40,2) | 570 (47,9) | 1.236 (52,1) | 1.508 (50,7) | 2.011 (50,5) | 5.362 (50,5) | |||||
| Parto múltiple b | 36 (39,1) | 389 (32,7) | 695 (29,3) | 1.097 (37,0) | 1.601 (40,3) | 3.818 (36,0) | |||||
| Esteroides prenatales b | 64 (70,3) | 834 (71,7) | 1.868 (80,7) | 2.368 (81,5) | 2.951 (76,4) | 8.085 (78,2) | |||||
| Bajo peso b | 74 (80,4) | 319 (26,8) | 609 (25,7) | 965 (32,5) | 1.667 (41,9) | 3.634 (34,3) | |||||
| Fallecidos al alta b | 63 (68,5) | 625 (52,5) | 551 (23,2) | 245 (8,2) | 174 (4,4) | 1.658 (15,6) | |||||
| HIV grave (grados iii y iv ) b | 16 (22,2) | 239 (22,6) | 312 (13,9) | 185 (6,5) | 98 (2,6) | 850 (8,5) | |||||
CRIB: Clinical Risk Index for Babies; DE: media; HIV: hemorragia intraventricular.
a RIC: mediana.
b n (%).
En la tabla 2 se muestra el análisis univariable de las variables relacionadas con la mortalidad. Ésta fue mayor en los varones que en las mujeres (HR 1,41; IC del 95%: de 1,29 a 1,54). Hubo diferencias en el uso de esteroides prenatales, que tuvo un efecto protector en aquellos que lo recibieron (HR 0,52; IC del 95%: de 0,48 a 0,57). No hubo diferencias significativas en relación con los partos múltiples. El promedio de peso y de edad gestacional fue menor en los pacientes fallecidos: 860 (DE 256) frente a 1.163 g (DE 240) (p<0,001) y 26,9 (DE 2,7) frente a 30,1 semanas (DE 2,06) (p<0,001), respectivamente. El valor mediano del CRIB fue superior en el grupo de los fallecidos: 8 (DE 4–11) frente a 1 (1–3) (p<0,001).
Tabla 2. Análisis de Cox univariable de los principales factores de riesgo relacionados con la mortalidad
| Variables cualitativas | Muerte hospitalaria n=10.608 | ||||||
| Sí | No | ||||||
| n (%) | n (%) | p | HR (IC del 95%) | ||||
| Sexo | <0,001 | ||||||
| Masculino | 978 (18,2) | 4.384 (81,8) | 1,41 (1,29–1,54) | ||||
| Femenino | 680 (13,0) | 4.566 (87,0) | 1,00 | ||||
| Parto múltiple | 0,661 | ||||||
| Sí | 589 (15,4) | 3.229 (84,6) | 0,99 (0,88–1,10) | ||||
| No | 1.067 (15,7) | 5.708 (84,3) | 1,00 | ||||
| Esteroides | <0,001 | ||||||
| Sí | 1.050 (13,0) | 7.035 (87,0) | 0,52 (0,48–0,57) | ||||
| No | 559 (24,9) | 1.690 (75,1) | 1,00 | ||||
| Intervalos de peso (g) | <0,001 | ||||||
| <501 | 63 (68,5) | 29 (31,5) | 21,96 (15,96–30,21) | ||||
| 501–750 | 625 (52,5) | 565 (47,5) | 14,18 (11,80–17,03) | ||||
| 751–1.000 | 551 (23,2) | 1.821 (76,8) | 5,12 (4,25–6,16) | ||||
| 1.001–1.250 | 245 (8,2) | 2.727 (91,8) | 1,78 (1,43–2,19) | ||||
| 1.251–1.500 | 174 (4,4) | 3.807 (95,6) | 1,00 | ||||
| Variables cuantitativas | Media (DE) | Media (DE) | p | HR (IC del 95%) | |||
| Peso al nacer (g) | 860 (256) | 1.163 (240) | <0,001 | 1,00 (1,00–1,00) | |||
| Edad gestacional (semanas) | 26,9 (2,7) | 30,1 (2,6) | <0,001 | 0,66 (0,65–0,68) | |||
| Mediana (RIQ) | Mediana (RIQ) | p | HR (IC del 95%) | ||||
| Índice de CRIB | 8 (4–11) | 1 (1–3) | <0,001 | 1,32 (1,30–1,33) | |||
CRIB: Clinical Risk Index for Babies; DE: desviación estándar; HR: hazard ratio ‘cociente de riesgos instantáneos’; IC: intervalo de confianza.
Las variables significativas del análisis univariante (peso al nacer, edad gestacional, CRIB, sexo y esteroides prenatales) se incluyeron en el modelo de Cox para predecir la mortalidad hospitalaria. En este modelo resultaron significativas todas las variables introducidas (tabla 3).
Tabla 3. Modelo de Cox ajustado por los principales factores de riesgo de mortalidad global y estratificado por intervalos de peso
| p | HR (IC del 95%) | |||
| Global | Edad gestacional | <0,001 | 0,89 (0,86–0,92) | |
| Índice de CRIB | <0,001 | 1,24 (1,22–1,26) | ||
| Sexo | <0,001 | |||
| Masculino | 1,40 (1,25–1,56) | |||
| Femenino | 1,00 | |||
| Esteroides | <0,001 | |||
| Sí | 0,70 (0,62–0,78) | |||
| No | 1,00 | |||
| Intervalos de peso | <0,001 | |||
| <501 | 0,002 | 1,83 (1,25–2,66) | ||
| 501–750 | 0,006 | 1,44 (1,11–1,86) | ||
| 751–1.000 | <0,001 | 1,64 (1,32–2,05) | ||
| 1.001–1.250 | 0,253 | 1,14 (0,91–1,42) | ||
| 1.251–1.500 | 1,00 | |||
| <501 | Edad gestacional | 0,255 | 0,90 (0,76–1,08) | |
| Índice de CRIB | <0,001 | 1,19 (1,10–1,28) | ||
| Sexo | 0,412 | |||
| Masculino | 0,78 (0,42–1,42) | |||
| Femenino | 1,00 | |||
| Esteroides | 0,793 | |||
| Sí | 0,91 (0,44–1,87) | |||
| No | 1,00 | |||
| 501–750 | Edad gestacional | <0,001 | 0,83 (0,78–0,88) | |
| Índice de CRIB | <0,001 | 1,15 (1,12–1,18) | ||
| Sexo | 0,002 | |||
| Masculino | 1,32 (1,11–1,58) | |||
| Femenino | 1,00 | |||
| Esteroides | <0,001 | |||
| Sí | 0,70 (0,58–0,84) | |||
| No | 1,00 | |||
| 751–1.000 | Edad gestacional | <0,001 | 0,91 (0,86–0,95) | |
| Índice de CRIB | <0,001 | 1,24 (1,21–1,28) | ||
| Sexo | <0,001 | |||
| Masculino | 1,65 (1,36–2,02) | |||
| Femenino | 1,00 | |||
| Esteroides | <0,001 | |||
| Sí | 0,65 (0,53–0,80) | |||
| No | 1,00 | |||
| 1.001–1.250 | Edad gestacional | <0,001 | 0,85 (0,78–0,92) | |
| Índice de CRIB | <0,001 | 1,37 (1,32–1,43) | ||
| Sexo | 0,004 | |||
| Masculino | 1,56 (1,15–2,10) | |||
| Femenino | 1,00 | |||
| Esteroides | 0,052 | |||
| Sí | 0,73 (0,54–1,00) | |||
| No | 1,00 | |||
| 1.251–1.500 | Edad gestacional | 0,238 | 0,95 (0,87–1,04) | |
| Índice de CRIB | <0,001 | 1,42 (1,37–1,48) | ||
| Sexo | 0,928 | |||
| Masculino | 1,02 (0,72–1,43) | |||
| Femenino | 1,00 | |||
| Esteroides | 0,002 | |||
| Sí | 0,58 (0,41–0,82) | |||
| No | 1,00 |
CRIB: Clinical Risk Index for Babies; HR: hazard ratio ‘cociente de riesgos instantáneos’; IC: intervalo de confianza.
Se evaluó la interacción entre el CRIB y el peso, que resultó significativa, por lo que se estratificó por grupos de peso, para evaluar el efecto del CRIB en cada intervalo. En los modelos estratificados, el CRIB (ajustado por edad gestacional, sexo y administración de esteroides prenatales) resultó significativo para todos los intervalos de peso (tabla 3).
Hemorragia intraventricular graveEn la tabla 4 se muestra el análisis univariable de los principales factores de riesgo relacionados con la HIV grave (grados iii y iv ). Se encontraron diferencias significativas en relación con el sexo, éstas fueron mayores en los varones (RR de 1,42; IC del 95%: de 1,24 a 1,62). No hubo asociación significativa con el parto múltiple. Hubo diferencias en la administración prenatal de esteroides y tuvieron menor riesgo de hemorragia los que los recibieron (RR de 0,46; IC del 95%: de 0,41 a 0,53). El promedio de peso y de edad gestacional fue menor en los pacientes con HIV grave: 916 (DE 249) frente a 1.139 g (DE 255) (p<0,001) y 26,9 (DE 2,3) frente a 29,9 semanas (DE 2,7) (p<0,001), respectivamente. El valor mediano del CRIB fue mayor en los pacientes con HIV grave: 6 (rango de 3 a 9) frente a 1 (rango de 1 a 4) (p<0,001).
Tabla 4. Análisis univariado de los principales factores de riesgo relacionados con la hemorragia intraventricular grave
| Variables cualitativas | Hemorragia intraventricular grave, n = 10.009 | ||||||
| Sí | No | ||||||
| n (%) | n (%) | p | RR (IC del 95%) | ||||
| Sexo | <0,001 | ||||||
| Masculino | 502 (9,9) | 4.545 (90,1) | 1,42 (1,24–1,62) | ||||
| Femenino | 348 (7,0) | 4.614 (93,0) | 1,00 | ||||
| Parto múltiple | 0,621 | ||||||
| Sí | 311 (8,7) | 3.269 (91,3) | 1,03 (0,91–1,18) | ||||
| No | 539 (8,4) | 5.878 (91,6) | 1,00 | ||||
| Esteroides | <0,001 | ||||||
| Sí | 526 (6,8) | 7.184 (93,2) | 0,46 (0,41– 0,53) | ||||
| No | 301 (14,7) | 1.478 (85,3) | 1,00 | ||||
| Intervalos de peso (g) | <0,001 | ||||||
| <501 | 16 (22,2) | 56 (77,8) | 5,87 (4,18–7,56) | ||||
| 501–750 | 239 (22,6) | 820 (77,4) | 5,93 (5,21–6,65) | ||||
| 751–1.000 | 312 (13,9) | 1.935 (86,1) | 4,23 (3,62–4,88) | ||||
| 1.001–1.250 | 185 (6,5) | 2.670 (93,5) | 2,29 (1,86–2,79) | ||||
| 1.251–1.500 | 98 (2,6) | 3.678 (97,4) | 1,00 | ||||
| Variables cuantitativas | Media (DE) | Media (DE) | p | RR (IC del 95%) | |||
| Peso al nacer (g) | 916 (249) | 1.139 (255) | <0,001 | 1,00 (1,00; 1,00) | |||
| Edad gestacional (semanas) | 26,9 (2,3) | 29,9 (2,7) | <0,001 | 0,66 (0,64; 0,68) | |||
| Mediana (RIQ) | Mediana (RIQ) | p | RR (IC del 95%) | ||||
| CRIB* | 6 (3–9) | 1 (1–4) | <0,001 | 1,24 (1,22; 1,27) | |||
CRIB: Clinical Risk Index for Babies; DE: desviación estándar; IC: intervalo de confianza; RR: riesgo relativo.
*RIQ: mediana.
Se realizó un modelo de regresión logística múltiple con las variables que resultaron significativas (peso al nacer, edad gestacional, CRIB, sexo y esteroides prenatales). En este modelo resultaron significativas todas las variables introducidas (tabla 5). Se evaluó la interacción entre el CRIB y el peso, la que resultó significativa, por lo que se estratificó por grupos de peso para evaluar el efecto del CRIB en cada uno de éstos. En los modelos estratificados, el CRIB (ajustado por edad gestacional, sexo y administración de esteroides prenatales) resultó significativo para todos los intervalos, excepto el de RN con peso inferior a 501g (tabla 5).
Tabla 5. Modelo logístico para los principales factores de riesgo de hemorragia intraventricular grave global estratificado por intervalos de peso
| p | OR (IC del 95%) | |||
| Global | Edad gestacional (semanas) | <0,001 | 0,71 (0,68–0,75) | |
| Índice de CRIB | <0,001 | 1,17 (1,14–1,19) | ||
| Sexo | 0,005 | |||
| Masculino | 1,26 (1,07–1,47) | |||
| Femenino | 1,00 | |||
| Esteroides | <0,001 | |||
| Sí | 0,52 (0,44–0,61) | |||
| No | 1,00 | |||
| Intervalos de peso (g) | <0,001 | |||
| <501 | 0,178 | 0,62 (0,30–1,25) | ||
| 501–750 | 0,003 | 0,56 (0,38–0,82) | ||
| 751–1.000 | 0,362 | 1,15 (0,85–1,55) | ||
| 1.001–1.250 | 0,046 | 1,32 (1,01–1,73) | ||
| 1.251–1.500 | 1,00 | |||
| <501 | Edad gestacional | 0,057 | 0,72 (0,51–1,01) | |
| Índice de CRIB | 0,088 | 1,17 (0,98–1,40) | ||
| Sexo masculino | 0,600 | |||
| Masculino | 1,41 (0,39–5,13) | |||
| Femenino | 1,00 | |||
| Esteroides | 0,978 | |||
| Sí | 0,98 (0,23–4,18) | |||
| No | 1,00 | |||
| 501–750 | Edad gestacional | <0,001 | 0,72 (0,65–0,81) | |
| Índice de CRIB | 0,001 | 1,08 (1,03–1,12) | ||
| Sexo masculino | 0,992 | |||
| Masculino | 1,00 (0,73–1,36) | |||
| Femenino | 1,00 | |||
| Esteroides | 0,113 | |||
| Sí | 0,76 (0,54–1,07) | |||
| No | 1,00 | |||
| 751–1.000 | Edad gestacional | <0,001 | 0,69 (0,64–0,76) | |
| Índice de CRIB | <0,001 | 1,16 (1,11–1,20) | ||
| Sexo masculino | 0,103 | |||
| Masculino | 1,25 (0,96–1,64) | |||
| Femenino | 1,00 | |||
| Esteroides | <0,001 | |||
| Sí | 0,38 (0,28–0,50) | |||
| No | 1,00 | |||
| 1.001–1.250 | Edad gestacional | <0,001 | 0,71 (0,65–0,78) | |
| Índice de CRIB | <0,001 | 1,23 (1,17–1,30) | ||
| Sexo masculino | 0,003 | |||
| Masculino | 1,67 (1,19–2,33) | |||
| Femenino | 1,00 | |||
| Esteroides | <0,001 | |||
| Sí | 0,45 (0,32–0,64) | |||
| No | 1,00 | |||
| 1.251–1.500 | Edad gestacional | <0,001 | 0,72 (0,64–0,81) | |
| Índice de CRIB | <0,001 | 1,34 (1,26–1,43) | ||
| Sexo masculino | 0,867 | |||
| Masculino | 1,04 (0,67–1,61) | |||
| Femenino | 1,00 | |||
| Esteroides | 0,124 | |||
| Sí | 0,69 (0,43–1,11) | |||
| No | 1,00 |
IC: intervalo de confianza; OR: odds ratio ‘oportunidad relativa’.
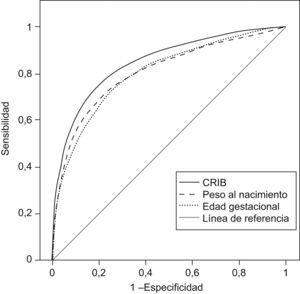
Para la predicción de la mortalidad en el estudio global, tanto las 2 variables fisiológicas (peso y edad gestacional) como el CRIB mostraron una capacidad predictiva estadísticamente significativa: el CRIB fue el mejor predictor (p<0,001), presentó el peso al nacer y la edad gestacional capacidades discriminativas similares (p = 0,508) (tabla 6) (figura 1).
Tabla 6. Área bajo la curva de los predictores de muerte hospitalaria y de hemorragia intraventricular grave global y por intervalos de peso al nacimiento
| Variables | Mortalidad | HIV grave | ||||||||||||
| Área | p | IC del 95% | Área | p | IC del 95% | |||||||||
| Intervalos de peso | Total (⩽1.500) | n = 10.578 | n = 9.982 | |||||||||||
| CRIB | 0,849 | <0,001 | 0,838–0,859 | 0,790 | <0,001 | 0,774–0,806 | ||||||||
| Peso al nacer | 0,802 | <0,001 | 0,790–0,814 | 0,735 | <0,001 | 0,718–0,751 | ||||||||
| Edad gestacional | 0,806 | <0,001 | 0,793–0,818 | 0,802 | <0,001 | 0,788–0,817 | ||||||||
| 501–750 | n = 1.189 | n = 1.057 | ||||||||||||
| CRIB | 0,724 | <0,001 | 0,695–0,752 | 0,651 | <0,001 | 0,611–0,691 | ||||||||
| Peso al nacer | 0,650 | <0,001 | 0,618–0,681 | 0,567 | 0,002 | 0,526–0,607 | ||||||||
| Edad gestacional | 0,716 | <0,001 | 0,687–0,745 | 0,685 | <0,001 | 0,650–0,721 | ||||||||
| 751–1.000 | n = 2.363 | n = 2.240 | ||||||||||||
| CRIB | 0,728 | <0,001 | 0,702–0,754 | 0,707 | <0,001 | 0,675–0,739 | ||||||||
| Peso al nacer | 0,574 | <0,001 | 0,546–0,601 | 0,567 | <0,001 | 0,533–0,601 | ||||||||
| Edad gestacional | 0,685 | <0,001 | 0,659–0,711 | 0,746 | <0,001 | 0,719–0,772 | ||||||||
| 1.001–1.250 | n = 2961 | n = 2.844 | ||||||||||||
| CRIB | 0,753 | <0,001 | 0,716–0,789 | 0,727 | <0,001 | 0,688–0,767 | ||||||||
| Peso al nacer | 0,585 | <0,001 | 0,549–0,622 | 0,544 | 0,045 | 0,501–0,587 | ||||||||
| Edad gestacional | 0,655 | <0,001 | 0,615–0,695 | 0,718 | <0,001 | 0,683–0,753 | ||||||||
| 1.251–1.500 | n = 3.973 | n = 3.769 | ||||||||||||
| CRIB | 0,785 | <0,001 | 0,744–0,826 | 0,752 | <0,001 | 0,695–0,810 | ||||||||
| Peso al nacer | 0,579 | <0,001 | 0,537–0,622 | 0,586 | 0,004 | 0,534–0,639 | ||||||||
| Edad gestacional | 0,598 | <0,001 | 0,551–0,646 | 0,713 | <0,001 | 0,662–0,764 | ||||||||
CRIB: Clinical Risk Index for Babies; HIV: hemorragia intraventricular; IC: intervalo de confianza.
Figura 1. Curva de eficacia diagnóstica. Predictores de mortalidad.
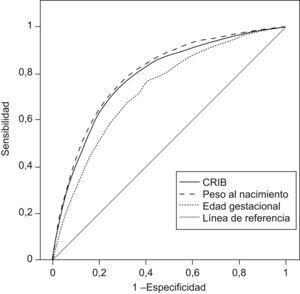
En relación con la HIV grave, en el estudio global, tanto las 2 variables fisiológicas (peso al nacer y edad gestacional) como el CRIB tuvieron un poder de predicción estadísticamente significativo: el menor poder predictivo fue para el peso (p<0,001) pero no se encontraron diferencias significativas entre el AUC de la edad gestacional y el AUC del CRIB (p = 0,114) (tabla 6) (figura 2).
Figura 2. Curva de eficacia diagnóstica. Predictores de hemorragia intraventricular grave.
Al estratificar por los grupos de peso establecidos, el valor predictivo para la muerte hospitalaria de las 3 variables analizadas (índice de CRIB, peso y edad gestacional) fue significativo en todos los grupos. El CRIB mostró la mayor capacidad de predicción en todos los estratos (p<0,001), salvo en el grupo de 501 a 750g en el que el AUC de la edad gestacional y el AUC del CRIB no mostraron diferencias significativas (p = 0,648). El peso presentó la menor AUC para todos los grupos, salvo en el de RN de peso comprendido entre 1.251 y 1.500g, en el que el AUC del peso y el de la edad gestacional no mostraron diferencias significativas (p = 0,519) (tabla 6).
Al estratificar por los grupos de peso establecidos, el valor predictivo para la HIV grave de las 3 variables analizadas (índice de CRIB, peso y edad gestacional) fue significativo en todos los grupos. En todos los grupos el AUC de la edad gestacional y del CRIB fue mayor que el del peso (p<0,001). No se encontraron diferencias significativas entre el AUC del CRIB y el de la edad gestacional, salvo para el grupo de peso comprendido entre 751 y 1.000g (p = 0,029) en el que el AUC de la edad gestacional fue mayor que el de los otros 2 predictores (tabla 6).
DiscusiónEn los últimos años han proliferado estudios que proponen la utilización de diferentes índices y marcadores específicos para los RN, muy especialmente para los de mayor riesgo de muerte y de afecciones que conlleven mayor probabilidad de secuelas neurológicas. Los candidatos a esta valoración son sin duda los pretérminos de muy bajo peso al nacer (inferior a 1.500g). En muchos países estos RN se valoran formando parte de estudios multicéntricos. Así, a la descripción original del CRIB3 se han sumado otros índices, como el SNAP, el Score for Neonatal Acute Phisiology Perinatal Extensión, el SNAP-II, el Neonatal Therapeutic Intervention Scoring System y una modificación del CRIB realizada por sus mismos autores para mejorar su capacidad predictiva: el CRIB II calculado a partir de 5 ítems: sexo, peso al nacer, edad gestacional, peor exceso de bases y temperatura al ingreso5,12,13,14,15,16,17,18,19.
Con respecto al CRIB, es importante considerar que tanto la necesidad máxima de oxígeno como la FiO2 mínima apropiada, contempladas por el índice como medidas de gravedad de la enfermedad, no están exentas de variabilidad en su interpretación, al ser su determinación arbitraria por parte del personal sanitario que atiende al RN. Las diferencias en el tipo de reanimación recibida o en la política de uso racional del oxígeno llevada a cabo en las diferentes unidades podrían de igual forma restar objetividad a los ítems. Por otro lado, la precisión del CRIB como evaluador de la gravedad de la enfermedad al ingreso podría verse alterada por el tratamiento muy precoz con agente tensioactivo en los RN de más riesgo (peso y edad gestacional inferior), lo que influiría sobre la FiO2 máxima necesaria y mínima apropiada en las primeras 12h de vida. En este estudio, el 51% de los RN recibió agente tensioactivo en algún momento.
De igual forma, la disminución de la mortalidad y las modificaciones en el tratamiento inicial de los RN de muy bajo peso en los últimos años hacen necesaria una reevaluación de los diferentes marcadores con el objeto de evitar una sobreestimación del riesgo de muerte de estos niños.
A pesar de estas limitaciones, la importancia de la valoración del índice CRIB estriba en que no sólo permite la evaluación de la gravedad de la enfermedad al ingreso de los RN menores de 1.500g, sino que posibilita la comparación entre los diversos centros incluidos en redes nacionales e internacionales (VON, Euroneonet y SEN 1500).
Muchos estudios, entre los que se encuentra este trabajo, otorgan al CRIB una utilidad superior al peso y a la edad gestacional en la predicción de muerte hospitalaria4,7,8,20,21, mientras que en otros no se consigue demostrar diferencias significativas entre el CRIB y otras variables5,14,22,23,24,25. La mayoría de estos trabajos siguen, al igual que éste, un diseño prospectivo. No obstante, el tamaño muestral de los estudios en los que se demuestra superioridad del CRIB es muy superior al de los trabajos que no lo demuestran. Por otro lado, las características clínicas y evolutivas de este grupo de RN difieren según el peso al nacimiento y la edad gestacional, situación no considerada en la mayoría de los trabajos, en los que se estudia a la población de peso inferior a 1.500g de forma conjunta.
Este grupo, en un estudio previo de una población de 163 RN de muy bajo peso, comunicó una mejor capacidad predictora de mortalidad del CRIB en los RN de peso comprendido entre 1.000 y 1.500g; sin embargo, no se encontró significación estadística en los menores de 1.000g. Tampoco pudo demostrarse superioridad del CRIB con respecto a las otras variables en la predicción de HIV grave25.
En este trabajo se planteó analizar de nuevo la utilidad del CRIB como evaluador de la gravedad de la enfermedad al ingreso y como predictor de morbimortalidad neurológica, por lo que se aumentó la población de estudio (10.608 pacientes) y se incluyó a las diferentes unidades neonatales de la red SEN 1500. De igual forma, el análisis estratificado en los grupos de peso referidos permitiría conocer la capacidad predictiva del CRIB en cada uno de éstos, aumentaría así la solidez de las asociaciones y eliminaría posibles factores de confusión derivados de la consideración de la población de RN menores de 1.500g como un todo global y homogéneo.
En el grupo de los RN con peso inferior a 500g, al igual que en series de las mismas características, hay un porcentaje alto de bajo peso para la edad gestacional, explicable por la mayor mortalidad en las primeras 12h de vida, de los adecuados a la edad gestacional con peso inferior a 500g. Es por esto que, aunque se ha incluido a este grupo tanto en los modelos logísticos como en los modelos de Cox para los principales factores de riesgo de HIV y de mortalidad, no se ha creído conveniente incluirlo en los cálculos del AUC para analizar el valor discriminativo de las variables estudiadas (CRIB, peso al nacimiento y edad gestacional). Sólo hay 16 RN con HIV grave, desde el punto de vista de la relevancia clínica no puede decirse que el CRIB no sea predictor de HIV grave, puesto que el efecto se parece al del grupo de peso de 751 a 1.000 g. La falta de significación puede estar producida por un problema de tamaño muestral, además de estar próxima a la significación (p = 0,088).
Así, el CRIB resultó el mejor predictor global de muerte hospitalaria, mantiene esta superioridad en los diferentes grupos de peso, excepto en el tramo de 501 a 750g, en el que no aportó ninguna ventaja con respecto a la edad gestacional. En cuanto a la predicción de HIV grave, no se encontraron diferencias entre edad gestacional y CRIB en el conjunto de los RN de peso inferior a 1.500g. Sólo al estratificar por pesos se encontró mayor capacidad predictora de la edad gestacional en el tramo de 751 a 1.000g, hallazgo hasta el momento no descrito, dado que la mayoría de los estudios considera a la población de RN de peso inferior a 1.500g de forma global. Es posible que en trabajos posteriores con amplios tamaños muestrales que permitan, como este trabajo, el establecimento de intervalos de peso, podrán finalmente confirmar o, por el contrario, cuestionar estos resultados.
Con respecto al CRIB II, al no contemplar las necesidades de oxígeno, podría suponer una estimación más objetiva del riesgo de muerte de estos RN. No obstante, hay estudios en menores de 1.500g considerados de forma global, que no demuestran superioridad con respecto al CRIB, en la predicción de muerte hospitalaria20, aunque sí se ha notificado una relación entre el CRIB II y las alteraciones de la sustancia blanca19. Dada la incorporación reciente de la variable temperatura al ingreso a la base de datos SEN 1500, se considera de interés en los próximos estudios analizar comparativamente la utilidad del CRIB II como predictor de muerte hospitalaria y anomalías cerebrales en un grupo numeroso de RN de peso inferior a 1.500g estratificados por tramos de peso.
En cuanto a los datos del presente estudio, se puede concluir que la capacidad del CRIB como predictor global de muerte hospitalaria en RN de peso inferior a 1.500g es superior a la de las variables peso o edad gestacional; esta superioridad se mantiene en los diferentes grupos de peso, salvo en el de 501 a 750g en el que no hay diferencias con la edad gestacional.
Las capacidades del CRIB y de la edad gestacional en la predicción global de HIV son similares y superiores al peso. Esta similitud se mantiene en todos los grupos, salvo en el intervalo de 751 a 1.000g, en el que la edad gestacional es el mejor predictor.
El peso es el peor predictor de mortalidad y de HIV grave en todos los grupos, salvo en el tramo de 1.251 a 1.500g en el que la capacidad predictora de mortalidad se iguala con la de la edad gestacional.
Agradecimientos
A todo el equipo de investigadores y coordinadores de la Red Neonatal SEN 1500, a los presidentes, vicepresidentes y vocales de la Comision SEN 1500.
Hospitales e investigadores de la Red Neonatal Española SEN 1500
Complejo Hospitalario Albacete (Andrés Martínez Gutiérrez); Complexo Hospitalario A Marcide (José Luaces González); Corporació Parc Taulí (Juan Badia, Carme Figaró); Fundación Hospital De Alcorcón (Ana Martín Ancel, José Martínez Horgado); Hospital Basurto (Gabriel Saitua Iturriaga); Hospital Bierzo(María Teresa González Martínez); Hospital Cabueñes (Adela Rodríguez Fernández); Hospital Cantabria (Javier Gómez-Ullate Vergara, Ricardo Galván); Hospital Carlos Haya (Tomás Sánchez Tamayo, Manuel García Del Río); Hospital Central Asturias (C Moro Bayón, José López Sastre); Hospital Clínic Barcelona (Josep Figuera Aloy, Francesc Botet Mussons); Hospital Clínico San Carlos (Tamara Carrizosa Molina, Eulalia Mariscal Ramos); Hospital Cruces (Carolina de Castro Laíz, Adolf Valls-I-Soler); Hospital de Granollers (Israel Anquela Sanz); Hospital de la Santa Creu i Sant Pau (Gemma Ginovart Galiana, Elisenda Moliner Calderon); Hospital de la Zarzuela (Marisa López Gómez); Hospital Donosita (Luis Paisan Grisolía); Hospital Elche (Josep Mut Buigues, Fernando Vargas); Hospital Germans Trias i Pujol (Coroleu, Antonio Natal Pujol); Hospital Getafe (Marta Muro Brussi, Lucía Cabanillas Vilaplana); Hospital Infanta Margarita (José María Barcía Ruiz); Hospital Trueta (Alberto Trujillo); Hospital Jerez (Joaquín Ortiz Tardío, Eugenia Valls Sánchez Puerta); Hospital Juan Canalejo (José Luis Fernández Trisac); Hospital Juan Ramón Jiménez (José Ángel Morilla Sánchez, Marisa Rosso); Hospital Juan XXIII (Juan Manuel Carretero Bellón); Hospital León (Emilio Álvaro Iglesias, Fernando Fernández Calvo); Hospital Miguel Server (José Julián Beltrán Crouset, Angel Marco); Hospital Montepríncipe (Marta García San Miguel); Hospital Móstoles (Lorenzo Sánchez de León, Juan Carlos Tejedor Torres); Hospital Mutua de Terrassa (Ángel Moral García); Hospital Nuestra Sra. de Sonsoles (Antonio Martín Sanz, Manuel Marrero); Hospital San Juan de Deu (Martín Iriondo Sanz); Hospital San Pedro (Fermín Cucalón Manzanos, María Yolanda Ruiz del Prado); Hospital San Pedro de Alcántara (Ana Barrio Sacristán, María Jesús López Cuesta); Hospital Severo Ochoa (María José Santos Muñoz); Hospital Son Dureta (Pere-Ramón Balliu Badía); Hospital Txagorritxu (María Mercedes Martínez Ayucar); Hospital Universitario Arnau de Vilanova (Eduard Solé Mir, Jordi García Martí); Hospital Vall Hebron (Anna Fina Martí, Josep Perapoch López); Hospital Valme (Antonio Gutiérrez Benjumea); Hospital Virgen de la Concha (Víctor Marugán Isabel, Trinidad Casanueva Pascual); Hospital Virgen de la Luz (Elisa Cueto Calvo); Hospital Virgen de la Macarena (Mercedes Granero Asencio, Antonia López Sanz); Hospital Virgen de la Salud (Alicia de Ureta Huertas, Antonio Arroyos Plana); Hospital Virgen de las Nieves (Luis Fidel Moltó Ripio, José Antonio Hurtado Suazo); Hospital Xeral Vigo (Socorro Ocampo Cardalda, Nieves Balado Insunza); Hospital Universitario de Valencia (Javier Estañ Capell); Hospital Universitario de Zaragoza (Purificación Ventura Faci); Hospital Universitario Santiago (José María Fraga, María Isabel Martínez Soto); Hospital General Castellón (Ramón Aguilera Olmos, Ricardo Tosca Segura); Hospital General Segovia (Miryam Hortelano, Alfonso Urbón Artero); Hospital General Yagüe (Bruno Alonso Álvarez, José María Montero Macarro); Hospital General Universitario Alicante (Manuela López Azorín, María González Santacruz); Hospital Universitario Gregorio Marañón (Amparo Rodríguez Herreras); Hospital Universitario La Paz (Jesús Pérez Rodríguez, Sofía Salas); Hospital Materno Infantil de Canarias (Gema González-Luis, Fermín García-Muñoz Rodrigo); Hospital Universitario Canarias (Pedro Amadeo Fuster Jorge); Hospital Universitario de San Cecilio (Eduardo Narbona, Angela Ruiz); Hospital Universitario La Fe (Vicente Roqués, Franscisco Morcillo); Hospital Universitario Reina Sofía (Juana María Guzmán Cabañas, María Dolores Huertas Muñoz); Hospital Universitario Río Hortera (Carmen González Armengol, María Fernanda Omaña); Hospital Universitario Salamanca (Pilar García González, Rubén García Sánchez); Hospital Universitario San Juan (Javier Gonzalez de Dios); Hospital Universitario Valladolid (José Luis Fernández Calvo); Hospital Universitario Virgen del Rocío (Carmen Macías Díaz); Institut Dexeus (Roser Porta, Eva Capdevila Cogul); Scias-Hospital Barcelona (Xavier Demestre, Silvia Martínez).