Actualización de los documentos de consenso de OMA (2012) y sinusitis (2013) tras la introducción de las vacunas antineumocócicas en el calendario vacunal, tras los cambios derivados de las variaciones epidemiológicas, colonización por serotipos no vacunales y la aparición de resistencias. Según la mayoría de los estudios, la introducción de la vacuna antineumocócica conjugada tridecavalente (VNC-13) se ha traducido en un descenso de la colonización nasofaríngea por neumococo, con un aumento porcentual de serotipos resistentes no cubiertos. El diagnóstico de la OMA continúa siendo clínico, aunque se proponen criterios más rigurosos, apoyados en la visualización de alteraciones en la membrana timpánica y la otoscopia neumática realizada por personal entrenado. El diagnóstico rutinario de la sinusitis es clínico y la realización de pruebas de imagen está limitada al diagnóstico de complicaciones asociadas. La analgesia con paracetamol o ibuprofeno es la base del tratamiento en la OMA; la conducta expectante o la prescripción antibiótica diferida podrían ser estrategias adecuadas en pacientes seleccionados. El tratamiento antibiótico de elección en niños con OMA y sinusitis aguda con síntomas moderados-graves continúa siendo la amoxicilina a dosis altas o la amoxicilina-clavulánico en casos seleccionados. En cuadros no complicados, sin factores de riesgo y con buena evolución se proponen pautas cortas de 5-7 días. En pacientes alérgicos se debe individualizar especialmente la indicación de tratamiento antibiótico, que dependerá del estado clínico y si existe o no alergia IgE-mediada. En la OMA recurrente, la elección entre un manejo expectante, profilaxis antibiótica o cirugía se debe individualizar según las características del paciente.
Update of the consensus on acute otitis media (AOM) (2012) and sinusitis (2013) following the introduction of pneumococcal vaccines in the immunization schedule, and related changes, such as epidemiological variation, colonization by of nonvaccine serotypes and emerging antimicrobial resistances. A majority of studies show that the introduction of the pneumococcal 13-valent conjugate vaccine has been followed by a reduction in the nasopharyngeal carriage of pneumococcus, with an increase in the proportion of drug-resistant nonvaccine serotypes. The diagnosis of AOM is still clinical, although more stringent criteria are proposed, which are based on the visualization of abnormalities in the tympanic membrane and the findings of pneumatic otoscopy performed by trained clinicians. The routine diagnosis of sinusitis is also clinical, and the use of imaging is restricted to the assessment of complications. Analgesia with acetaminophen or ibuprofen is the cornerstone of AOM management; watchful waiting or delayed antibiotic prescription may be suitable strategies in select patients. The first-line antibiotic drug in children with AOM and sinusitis and moderate to severe disease is still high-dose amoxicillin, or amoxicillin-clavulanic acid in select cases. Short-course regimens lasting 5–7 days are recommended for patients with uncomplicated disease, no risk factors and a mild presentation. In allergic patients, the selection of the antibiotic agent must be individualized based on severity and whether or not the allergy is IgE-mediated. In recurrent AOM, the choice between watchful waiting, antibiotic prophylaxis or surgery must be individualized based on the clinical characteristics of the patient.
En 2012 y 2013 respectivamente, se publican por el Grupo de Trabajo de Infecciones de Manejo Ambulatorio de SEIP «Documento de consenso sobre etiología, diagnóstico y tratamiento de la otitis media aguda» y «Documento de consenso sobre etiología, diagnóstico y tratamiento de la sinusitis», en colaboración con AEP, SEIP, AEPAP, SEPEAP, SEUP y SEORL-CCC1,2. Se ha considerado que debido a los cambios epidemiológicos tras la introducción de vacunas antineumocócicas sistemáticas, es pertinente realizar una actualización. Se prefirió un abordaje conjunto de ambas patologías, dado que la etiología microbiana es superponible, mediante 11 preguntas y respuestas sobre los aspectos más importantes que podrían haber cambiado desde entonces. Se estableció un nuevo grupo de expertos incluyendo las mismas sociedades participantes. Tras realizar una revisión bibliográfica específica, detallada en el anexo 2, los resultados se han expresado como recomendaciones. La calidad de la evidencia y la fuerza de las mismas han sido evaluadas mediante el sistema de calificación de la Infectious Diseases Society of America y de la US Public Health Service para recomendaciones en guías clínicas (tabla 1). Cada recomendación fue sometida a votación por todos los miembros del grupo para obtener un consenso.
Sistema de clasificación de la Infectious Disease Society of America y de la US Public Health Service para establecer recomendaciones en guías clínicas
| Fuerza de la recomendación. |
| A-->Buena evidencia para sostener una recomendación a favor o en contra del uso. |
| B-->Evidencia moderada para sostener una recomendación a favor o en contra del uso. |
| C-->Poca evidencia para sostener una recomendación. |
| Calidad de la evidencia |
| I-->Evidencia de uno o más ensayos controlados debidamente aletorizados. |
| II-->Evidencia de uno o más ensayos clínicos bien diseñados, sin aleatorización, de estudios analíticos con cohorte o controlados por caso (preferentemente de más de un centro), de series múltiples reiteradas o de resultados considerables de experimentos no controlados. |
| III-->Evidencia de autoridades respetadas basadas en la experiencia clínica, estudios descriptivos o informes de comités de expertos. |
Existe una amplia heterogeneidad en la bibliografía consultada puesto que vacunas y coberturas, pruebas microbiológicas, criterios diagnósticos, formas clínicas y tratamientos recomendados variaron en función de los países donde se realizaron los diferentes estudios. No obstante, la mayoría de los autores coinciden en tres aspectos sobre la vacunación con VNC-133–8:
- 1.
Ha demostrado un impacto mayor de lo esperado en la prevención de la OMA y un descenso en la colonización nasofaríngea por serotipos incluidos en las vacunas con la excepción del serotipo 19A (reducción más discreta de casos).
- 2.
Ha generado cambios en la etiología de ambas enfermedades. En la actualidad, Haemophilus influenzae no tipable (HiNT) y Streptococcus pneumoniae son los principales causantes de la OMA en niños sanos, con distribución de frecuencias que varían según diversos estudios. En muchos de ellos, HiNT emerge como primera causa de la OMA. En el caso del neumococo, existe además un aumento porcentual de casos producidos por serotipos no incluidos en las vacunas. En tercer lugar, seguiría situándose Moraxella catarrhalis, con aumento porcentual de casos respecto a la era prevacunal (en parte por detección molecular).
- 3.
No se ha observado un descenso significativo en las resistencias de Streptococcus pneumoniae a penicilina, que se mantienen entre el 15-30% según las publicaciones, debido a la emergencia de serotipos no cubiertos. En nuestro medio, la mayoría pertenecen a los serotipos 23B, 24F, 14 y 11A relacionados con el complejo clonal 156.
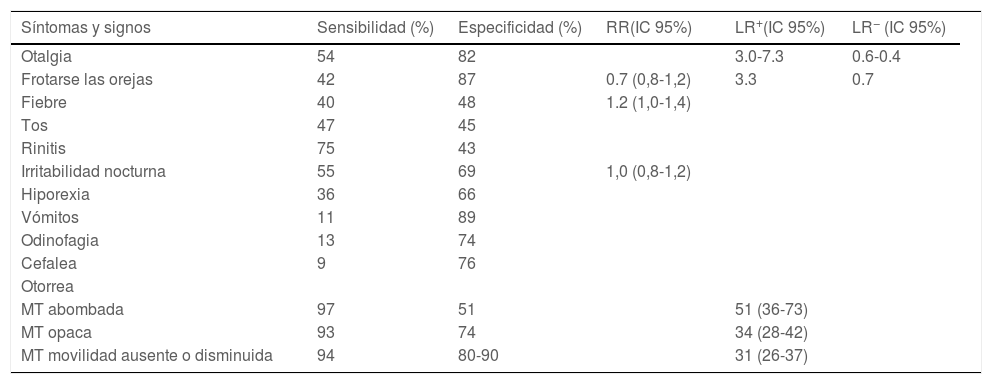
La OMA se encuadra dentro de un espectro de enfermedades que afectan al oído medio (OM) con diferentes definiciones (tabla 2)9,10. El diagnóstico rutinario se apoya en síntomas clínicos dado que el estándar de oro —timpanocentesis— no está justificado en la práctica habitual. Los síntomas son más inespecíficos cuanto menor es el paciente (tabla 3)11, y las alteraciones en la membrana timpánica en ocasiones son difíciles de distinguir e interpretar (tabla 4)12,13. Revisiones sistemáticas y guías clínicas recientes recomiendan aplicar criterios diagnósticos más precisos (tabla 5) siendo imprescindible el examen timpánico9,11,12. El abombamiento traduce la presencia de exudado, especialmente si se presenta con opacidad y alteración de la movilidad, y se considera el hallazgo más importante de la OMA bacteriana12. Se recomienda evitar utilizar los conceptos de «diagnóstico incierto o probable», prefiriéndose repetir la exploración en 48h10,13. La gravedad se estratificará según la tipología del paciente y el contexto clínico (tabla 6)9.
Definición de los cuadros inflamatorios del oído medio (OM)
| Clasificación | Definición |
|---|---|
| Otitis media | Espectro de enfermedades que se caracterizan por inflamación del OM sin referencia a etiología o patogenia. |
| OMA | Aparición rápida/brusca de signos y síntomas de inflamación del OM (ver tabla de criterios diagnósticos). |
| OMA no confirmada | Aparición rápida/brusca de síntomas sin evidencia de efusión en OM o con efusión pero sin abombamiento de MT o ligeramente hiperémica. |
| Fracaso del tratamiento antibiótico | OMA en los 30 días posteriores al inicio del tratamiento o síntomas graves que no se resuelven dentro de las 48 a 72h posteriores al inicio del tratamiento y persistencia de los hallazgos de inflamación y efusión en el examen de la MT. |
| Recaída | Síntomas y signos de la OMA en los primeros 16 días desde el diagnóstico y con una respuesta adecuada en las 48-72h iniciales. |
| Recurrencia | Reaparición de los síntomas y hallazgos exploratorios después de 16 días de curada (se consideran episodios diferentes). |
| OMA recurrente | Tres o más episodios de OMA separados y bien documentados en los últimos 6 meses, o ≥4 episodios de OMA separados y bien documentados en los últimos 12 meses con ≥1 en los últimos 6 meses. |
| OME | La presencia de líquido en el oído medio sin signos o síntomas de infección aguda del oído (OMA). |
| OMCE | OME que persiste durante ≥3 meses desde la fecha de inicio (si se conoce) o desde el diagnóstico (si se desconoce el inicio). |
Sensibilidad y especificidad de los síntomas y signos relacionados con otitis
| Síntomas y signos | Sensibilidad (%) | Especificidad (%) | RR(IC 95%) | LR+(IC 95%) | LR− (IC 95%) |
|---|---|---|---|---|---|
| Otalgia | 54 | 82 | 3.0-7.3 | 0.6-0.4 | |
| Frotarse las orejas | 42 | 87 | 0.7 (0,8-1,2) | 3.3 | 0.7 |
| Fiebre | 40 | 48 | 1.2 (1,0-1,4) | ||
| Tos | 47 | 45 | |||
| Rinitis | 75 | 43 | |||
| Irritabilidad nocturna | 55 | 69 | 1,0 (0,8-1,2) | ||
| Hiporexia | 36 | 66 | |||
| Vómitos | 11 | 89 | |||
| Odinofagia | 13 | 74 | |||
| Cefalea | 9 | 76 | |||
| Otorrea | |||||
| MT abombada | 97 | 51 | 51 (36-73) | ||
| MT opaca | 93 | 74 | 34 (28-42) | ||
| MT movilidad ausente o disminuida | 94 | 80-90 | 31 (26-37) |
La otalgia, fiebre, rechazo alimentación, sueño inquieto, e irritabilidad juntos: predicción estadísticamente significativa de OMA (p=0,006), con sensibilidad muy baja.
IC 95%: intervalo de confianza del 95%; LR: Likelihood ratio (razón de verosimilitud); MT: membrana timpánica; OMA: otitis media aguda; RR: riesgo relativo.
Fuente: Suzuki et al.11 (modificada de Routhman R, Owens T, Simel DL. Does this child have acute otitis media? JAMA 2003;290:1633-1640).
Hallazgos en la otoscopia normal y patológica
| MT | Otoscopia normal | Hallazgo sugestivo de OMA |
|---|---|---|
| Superficie MT | Cóncava | Abombada o plana |
| Color | Gris perla | Rojo, amarillento (ambarino), pálido |
| Transparencia | Translúcida | Turbia, opaca |
| Reflejo | Estrecho, triangular, bien definido | Ausente o extendido |
| Movilidad | Conservada | Ausente o disminuida |
MT: membrana timpánica; OMA: otitis media aguda.
Fuente: Gaddey et al.12.
Criterios diagnósticos de OMA confirmada
| 1. Otalgia reciente <48h. En etapa preverbal: llevarse la mano al pabellón auricular; o signos más inespecíficosa: irritabilidad, insomnio, rechazo ingesta. Con/sin fiebre2. Signos de inflamación de la MT: eritema intensob, coloración amarillenta (tabla 2).3. Signos de derrame en OM: abombamientoc, otorrea o movilidad escasa/nula de MT. |
MT: membrana timpánica; OM: oído medio; OMA: otitis media aguda.
Clasificación de la gravedad de la OMA
| OMA | Criterios |
|---|---|
| Leve-moderada | Niños sanos >24 meses.Niños sanos >6-24 meses con otitis unilateral.Otalgia reciente <48h o signos atribuibles a los oídos de baja intensidad, con buena respuesta al tratamiento analgésico.Fiebre <39°C. |
| Grave | Niño con apariencia de gravedad.Otalgia moderada-intensa, de difícil control o ≥48h.Fiebre ≥39°C.<6 meses con OMA confirmada.6-24 meses con OMA bilateral.Cualquier edad con OMA con otorrea.OMA confirmada con algún factor de riesgoa. |
En cualquiera de los supuestos es imprescindible la presencia de signos de inflamación de la MT + efusión en el OM.
MT: membrana timpánica; OM: oído medio; OMA: otitis media aguda.
Factores de riesgo: OMA recurrente, familiares de primer grado con secuelas óticas por OMA, inmunodepresión, anomalías craneofaciales, hipoacusia, implante coclear.
Fuente: Schilder et al.9.
La otoscopia neumática revela una movilidad de la membrana timpánica mínima o lenta cuando hay ocupación, que encontraremos tanto en la OMA como en otitis media con efusión (OME)14,15. En algunos casos, estas 2 entidades pueden considerarse diferentes fases de una misma enfermedad, considerándose OMA si involucra clínica de infección aguda, con implicaciones terapéuticas16.
La Academia Americana de Pediatría mantiene en 2013 para la otoscopia neumática un grado de recomendación B en el diagnóstico de la OMA, aunque algunos profesionales experimentados no la consideraron necesaria, con una menor sensibilidad y especificidad en profesionales no entrenados16,17. Simon et al. en 2018 recomiendan la otoscopia neumática en el diagnóstico de OME (evidencia A) en su consenso internacional del manejo de la otitis media con efusión en niños (ICON)18. Rosenfeld et al. mencionan en la actualización de 2022 de la guía sobre tubos de timpanostomía que la otoscopia neumática es el método de elección cuando existen dudas sobre si existe efusión en el OM19.
¿Ha cambiado el diagnóstico de la sinusitis?El diagnóstico de la sinusitis sigue siendo clínico: sugieren etiología bacteriana la persistencia de tos y rinorrea durante más de 10 días en una infección respiratoria de vías altas, o fiebre de 39oC y rinorrea purulenta durante 3-4 días.
El cultivo de punción-aspirado de los senos paranasales es el único método certero para el diagnóstico etiológico, aunque con indicaciones limitadas: se valorará cuidadosamente en pacientes con aspecto séptico, complicaciones intracraneales, inmunodepresión, sinusitis recurrente o falta de respuesta al tratamiento antibiótico habitual20. Aunque hay literatura que propone el análisis de los cultivos del meato medio obtenidos endoscópicamente como alternativa a la aspiración del seno, este procedimiento no es de utilidad en pediatría porque el meato está colonizado por otopatógenos incluso en niños asintomáticos20.
Las muestras nasofaríngeas tampoco son una alternativa adecuada: no existe correlación con las muestras sinusales, y un resultado negativo de una muestra nasofaríngea no excluye la existencia de sinusitis21.
En la actualidad, la sospecha de una complicación es la única indicación de una prueba de imagen en el paciente con sinusitis: las características de las diferentes exploraciones, sus ventajas e inconvenientes se muestran en la tabla 7 y sus recomendaciones se recogen al final del texto22,24.
Pruebas de imagen en el diagnóstico de la sinusitis
| Rx | Las clásicas proyecciones radiológicas de Waters y Caldwell no son buenas herramientas diagnósticas debido a su escaso valor predictivo positivo22. |
| Rx multivista | Pretende superar las limitaciones de la Rx convencional, si bien no es una técnica extendida y se ha descrito su uso solo en mayores de 16 años22. |
| TC | Ofrece el mejor rendimiento diagnóstico en las complicaciones de la sinusitis aguda. |
| RM | Aunque define peor el complejo osteomeatal que la TC, es más sensible en la detección precoz de complicaciones intracraneales, en la diferenciación entre inflamación y tumor y en la sinusitis crónica micótica (más habitual en pacientes inmunodeprimidos). |
| Ecografía | Debido a la escasa utilidad de la Rx y la alta radiación de la TC, la ecografía se ha posicionado como una técnica prometedora para el diagnóstico de la sinusitis maxilar, siendo su mayor limitación su incapacidad para el diagnóstico de la sinusitis esfenoidal y etmoidal y la escasa experiencia en el paciente pediátrico23. |
| TC con navegación | En la perspectiva diagnóstico-terapéutica, la aplicación de la TC con navegación ha abierto nuevas fronteras a los enfoques quirúrgicos endoscópicos de los senos paranasales, si bien la alta tasa de radiación es una desventaja significativa24. |
El dolor es el síntoma principal en la OMA y su mal control se relaciona con aumento del consumo de antibióticos, nuevas consultas y fracaso en la estrategia expectante25. La correcta analgesia debe emplearse siempre, siendo de elección paracetamol o ibuprofeno vía oral a las dosis e intervalos adecuados según edad y peso26. No hay evidencia de diferencia en la eficacia ni efectos secundarios entre ambos, ni se recomienda su alternancia, según la revisión sistemática de 2016 en Cochrane27.
La miringotomía, que clásicamente se consideraba una opción terapéutica para dolor mal controlado, no tiene este papel actualmente. Existe evidencia de su menor eficacia respecto al tratamiento oral para el control del dolor, además de las dificultades técnicas y los riesgos que implica26.
En los últimos años han aparecido estudios sobre un posible beneficio de los anestésicos tópicos (gotas óticas): revisiones sistemáticas aportan una evidencia limitada sobre su acción, estando contraindicadas en caso de perforación timpánica28. Apuntan a favor de su uso un posible mayor éxito en estrategias de prescripción diferida evitando el consumo de antibióticos y de sus efectos sistémicos29.
¿Podrían una conducta expectante inicial (wait and see o watchful waiting) o la prescripción antibiótica diferida optimizar el manejo terapéutico de la otitis media aguda?Alrededor del 80% de las OMA se resuelven espontáneamente. Por ello solo estaría indicada la prescripción antibiótica inmediata en: menores de 6 meses, otorrea, OMA bilateral, OMA unilateral grave (tabla 6), inmunodepresión o imposibilidad de un adecuado seguimiento1,30,31.
Durante los últimos años, son crecientes las publicaciones sobre el tratamiento diferido de infecciones respiratorias no complicadas en niños. En ellas se comparan generalmente tres grupos de pacientes en relación con el uso de antibióticos: «prescripción inmediata», «prescripción diferida» y «no prescripción»32–34.
En mayores de seis meses ante una otalgia con buen estado general, la bibliografía respalda pautar analgesia y demorar el inicio de antibioterapia durante 48-72 horas con un adecuado seguimiento ambulatorio (actitud expectante) siempre que la otalgia no tenga más de 48h de evolución16,34. En el grupo de edad entre 6-24 meses se ha evidenciado un mayor fracaso de esta actitud expectante debido a una mayor duración de síntomas, con mayor impacto en costes y absentismo laboral familiar, aunque sin mayor riesgo de complicaciones33,34.
La estrategia de prescripción diferida podría plantearse en mayores de 6 meses, sin OMA grave o bilateral ni otorrea, tras informar a la familia sobre los síntomas de alarma, ofreciendo iniciar antibioterapia si reconocieran un empeoramiento o persistencia de síntomas a pesar de analgesia (por lo tanto, condicionada por la fiabilidad y vigilancia de los cuidadores). Su empleo ha mostrando una reducción en el consumo de antibióticos hasta en un 30-50% en trabajos en nuestro medio, sin mayor duración de síntomas ni aumento de complicaciones32.
¿Podría emplearse también una conducta expectante o tratamiento diferido en la sinusitis en niños?La sinusitis aguda cura espontáneamente en el 60-80% de los casos2. El documento de consenso publicado en 2013 propuso iniciar antibióticos solo ante determinados casos (persistencia de sintomatología o empeoramiento clínico evidente)2. La guía de práctica clínica de la Academia Americana de Pediatría comparte los mismos criterios, añadiendo la posibilidad de mantener una conducta expectante a pesar de sintomatología catarral superior a 10 días, con el consenso de las familias o cuidadores y excluyendo pacientes con patología de base33.
Con independencia de la gravedad de los síntomas al diagnóstico, algunos estudios concluyen que no existen diferencias en la resolución clínica o el desarrollo de complicaciones32, mientras que en otros sí se encontraron algunas diferencias33. En cualquier caso, la estrategia diferida y la no prescripción siempre deben ir asociadas a un seguimiento clínico estrecho del paciente para vigilar la posible aparición de complicaciones34.
¿Cuál sería el tratamiento antibiótico de elección en la otitis media aguda y sinusitis tras la incorporación universal de VCN-13?En las guías europeas de la OMA, el 82% de los países recomiendan amoxicilina como tratamiento empírico de primera elección, de los cuales el 50% lo indica a dosis altas (80-90mg/kg/día en 2 o 3 dosis, máxima de 3g/día)10,31. El aumento serotipos no vacunales con susceptibilidad reducida a penicilina recogido en los estudios en la era posvacunación VCN-13 no respaldan actualmente cambiar la terapia a dosis estándar35–37. Si existen datos de gravedad, factores de riesgo o sospecha de infección por H influenzae (menores de 6 meses, no vacunación completa, asociación con conjuntivitis purulenta, recurrencia, antibiótico previo en 30 días): debería emplearse amoxicilina/clavulánico 8:1 (dosis 80-90mg amoxicilina/kg/día en 2 o 3 tomas)1,38. La utilización de amoxicilina sin clavulánico fuera de estas excepciones no se ha relacionado con un aumento de efectos adversos, complicaciones o fracaso terapéutico39.
¿Pueden emplearse con seguridad pautas de corta duración para el tratamiento antibiótico en otitis media aguda y sinusitis?Los trabajos actuales demuestran que los cursos cortos de antibióticos en infecciones ambulatorias pediátricas no se relacionan con mayores porcentajes de fracaso de tratamiento ni con complicaciones, y además disminuyen los efectos adversos40,41. Un ensayo clínico de Hoberman (2016) compara tratamiento de 5 vs 10 días con amoxicilina/clavulánico en pacientes entre 6-23 meses concluyendo que la pauta corta se relaciona con mayor fracaso clínico. Sin embargo, los cuadros con fallo clínico tenían más ambiente epidémico, mayor gravedad y características desfavorables al inicio, independientemente del grupo de tratamiento asignado: estas consideraciones sugieren que el fallo clínico guardaría mayor relación con factores individuales42. Un estudio italiano de 2019 (ProBA project) de implantación de guías de práctica clínica no encontró mayor porcentaje de mastoiditis en el tratamiento de la OMA con amoxicilina 5 días y sí lo relacionó con disminución del uso de antibióticos y de efectos adversos43. En sinusitis aguda, un metaanálisis de 2009 no evidenció más complicaciones en casos no complicados tratados con cursos cortos (5-6 días) versus cursos largos (10 días) de antibióticos, en pacientes con buena evolución clínica inicial44; aunque no existen publicaciones basadas en ensayos clínicos a fecha de elaboración de este consenso.
¿Cuáles serían las alternativas antibióticas para la otitis media aguda y sinusitis en alérgicos al tratamiento de primera línea?En pacientes alérgicos a amoxicilina el tratamiento alternativo seleccionado debe ajustarse en lo posible a la eficacia y el espectro antimicrobiano de la primera línea. Las diferentes alternativas se pueden ver en la tabla 8 y se seleccionarán en función del tipo de reacción alérgica (IgE-mediada o no) y de su intensidad16,45,46. En alergia no IgE-mediada y cuando la sensibilización no sea al anillo β-lactámico, se puede valorar una cefalosporina con una cadena (R) lateral diferente a la de las aminopenicilinas: siendo el antibiótico de elección cefuroxima axetilo (evitar cefadroxilo y cefaclor) y, si fracasa, ceftriaxona intramuscular. Esta decisión se adoptará bajo supervisión del servicio de alergología, siempre que las pruebas cutáneas sean negativas y con vigilancia estrecha del paciente. El riesgo de reactividad cruzada es probablemente cercano al 0,1-0,5%16,46.
Tratamiento de OMA y sinusitis en alérgicos a betalactámicos
| Alergia IgE mediada/retardada grave | Alergia no inmediata leve | |
|---|---|---|
| Elección | Azitromicina (10mg/kg/día, en una dosis, 3 días) oClaritromicina (15mg/kg/día, en 2 dosis) | Cefuroxima axetilo (30mg/kg/día en 2 dosis) |
| Fracaso terapéutico (no respuesta tras 48 a 72h del inicio del tratmiento) | Levofloxacinoa:<5 años:10mg/kg cada 12h>5 años: 10mg/kg cada 24h (máx 500mg) | Levofloxacinoa oCeftriaxona (50mg/kg/día IM, 1-3 días) |
| Fracaso terapéutico con pauta anterior | Timpanocentesis, antibiótico dirigido | Timpanocentesis, antibiótico dirigido |
OMA: Otitis media aguda.
Las estrategias preventivas más utilizadas son el manejo expectante, la profilaxis antibiótica y la cirugía. Otras medidas con evidencia científica y recomendación universal son: lactancia materna, evitar exposición al humo del tabaco, evitar chupete en mayores de 6 meses, educación sanitaria sobre los riesgos de una asistencia temprana a escuelas infantiles, vacunación antineumocócica y antigripal anual. No existe evidencia suficiente para recomendar el uso de probióticos, oligosacáridos, xilitol o vitamina D47.
- 1
Manejo expectante: observación estrecha o tratamiento antibiótico en cada episodio de OMA. Estrategia especialmente recomendable en mayores de 2 años (disminución de la frecuencia de episodios de OMA por madurez inmunológica y cambios anatómicos de la trompa de Eustaquio).
- 2
ProfiIaxis antibiótica: permite reducir la frecuencia de episodios, aunque la protección no persiste al interrumpir la profilaxis y puede ocasionar diarrea, reacciones alérgicas y selección de resistencias48. Debe restringirse a casos muy seleccionados, especialmente menores de 2 años con riesgo anestésico/quirúrgico, anatomía predisponente, inmunodeficiencia o implantes cocleares21. El fármaco más empleado es amoxicilina en dosis única 20mg/kg/día aunque pueden emplearse hasta 40mg/kg/día en áreas con elevada prevalencia de neumococo resistente. En nuestro medio no debería realizarse rutinariamente profilaxis con macrólidos o cotrimoxazol por la resistencia de neumococo a estos antibióticos. La profilaxis debe ser diaria, especialmente en invierno, intentando evitar periodos mayores de 6 meses.
- 3
Cirugía: de elección si fracaso o rechazo de la profilaxis, pacientes alérgicos a amoxicilina, y en OME persistente (especialmente si hipoacusia progresiva o repercusión en el lenguaje)47,49,50. Suele realizarse miringotomía con colocación de tubos de timpanostomía (TT). La intervención no parece disminuir claramente los episodios de OMA recurrente, aunque retrasa el tiempo hasta la primera recurrencia y disminuye el uso de antibióticos sistémicos (menor gravedad y duración de episodios); la otorrea es frecuente tras la cirugía, aunque permite el uso de antibioterapia tópica en gotas. Entre las desventajas de los TT, están la posibilidad de perforación persistente de la membrana timpánica, timpanoesclerosis, atrofia focal y colesteatoma47. La adenoidectomía aislada, con o sin amigdalectomía, no parece una medida preventiva eficaz para la OMA recurrente, y solo debe considerarse de entrada si existen síntomas directamente relacionados con hipertrofia adenoidea o cuando es necesaria la reinserción de TT por nuevos episodios de OMA recurrente en mayores de 2 años (algunos trabajos sugieren una reducción en hospitalizaciones y reinserciones)19,47.
A continuación se recogen las conclusiones tras la revisión de las preguntas anteriores y recomendaciones del grupo de trabajo sobre los aspectos clínicos más relevantes. La calidad de la evidencia sobre las que se apoya, la fuerza de la recomendación y el resultado de la votación del grupo de consenso sobre cada una de ellas aparecen recogidas en el anexo 3:
- •
El diagnóstico de OMA precisa de criterios clínicos más rigurosos, apoyados en la visualización de alteraciones en la membrana timpánica.
- •
Es preferible evitar términos como «diagnóstico incierto o probable», realizando en su lugar una nueva valoración en 48h siempre que el perfil del paciente lo permita.
- •
La otoscopia neumática realizada por personal entrenado es una prueba diagnóstica a considerar para el diagnóstico de exudado en el OM.
- •
El diagnóstico rutinario de la sinusitis es clínico y las indicaciones para la realización de un diagnóstico etiológico (cultivo de punción-aspirado sinusal) estarían solo justificadas en situaciones especiales.
- •
La TC es la prueba de imagen electiva para el diagnóstico de complicaciones en sinusitis, junto con la RM con indicaciones muy circunscritas.
- •
La ecografía es prometedora en sinusitis maxilar, aunque la experiencia en pediatría es limitada.
- •
La analgesia con paracetamol o ibuprofeno a dosis adecuadas es la base del tratamiento en la OMA.
- •
La miringotomía no es una opción recomendable de rutina en la OMA.
- •
Los anestésicos tópicos en gotas no deberían ser empleados rutinariamente en la OMA.
- •
La conducta expectante o la prescripción antibiótica diferida, precedidas de una información apropiada a cuidadores, podrían ser estrategias adecuadas en la OMA en mayores de 6 meses siempre que no existan factores de riesgo.
- •
Deben aplicarse criterios clínicos para individualizar y seleccionar pacientes con sinusitis que pudieran beneficiarse del tratamiento antibiótico.
- •
La prescripción diferida y la conducta expectante en sinusitis siempre deben ir asociadas a un seguimiento clínico estrecho para vigilar la posible aparición de complicaciones.
- •
El tratamiento antibiótico de elección en la OMA y sinusitis en niños con síntomas moderados sin factores de riesgo continúa siendo amoxicilina 80-90mg/kg/día en 3 dosis.
- •
Si existen datos de gravedad, factores de riesgo o sospecha de infección por H influenzae (menores de 6 meses, no vacunación completa, asociación con conjuntivitis purulenta, recurrencia, antibiótico previo en 30 días): debería emplearse amoxicilina/clavulánico 8:1 (dosis 80-90mg amoxicilina/kg/día en 2 o 3 tomas).
- •
Para pacientes pediátricos mayores de 2 años con OMA y rinosinusitis aguda no complicada con buena evolución clínica inicial y sin factores de riesgo se proponen pautas cortas de 5 días, y en los menores de 2 años pautas de 7-10 días.
- •
Se debe individualizar la duración del tratamiento antimicrobiano (especialmente en pacientes con evolución tórpida y grupos en riesgo de complicaciones) siempre atendiendo a la respuesta. Se recomienda individualizar la duración del tratamiento antimicrobiano en pacientes de riesgo o con evolución tórpida.
- •
En pacientes alérgicos a amoxicilina se debe individualizar especialmente la indicación de tratamiento antibiótico, y apoyarse en el cultivo en los casos en los que esté justificada su recogida.
- •
La presencia o no de alergia IgE mediada a amoxicilina, la gravedad de la misma y la evolución clínica deben guiar la decisión terapéutica.
- •
La detección de factores predisponentes, fomentar factores protectores y evitar conductas de riesgo, deben ser el primer paso en la OMA recurrente.
- •
Se debe individualizar según las características del paciente la selección de la estrategia ante la OMA recurrente: cirugía en menores de 2 años con repercusión funcional en lenguaje o audición y OME persistente, profilaxis antibiótica en menores de 2 años con repercusión funcional en lenguaje o audición y elevado riesgo quirúrgico, o actitud expectante en mayores de 2 años.
Revisores participantes:
Santiago ALFAYATE MIGUÉLEZ; IMIB. Sociedad Española de Infectología Pediátrica (SEIP).
Cándida B CABRAL SOARES; Otorrinolaringología, Hospital Universitario 12 de octubre, Madrid. Sociedad Española de Otorinolaringología y Cirugía de Cabeza y Cuello (SEORL-CCC).
Cristina CALVO; Servicio de Pediatría y Enfermedades Infecciosas, Hospital Universitario La Paz. Fundación Idipaz. CIBERINFEC ISCIII. Red de Investigación traslacional en Infectología Pediátrica, Madrid. Sociedad Española de Infectología Pediátrica (SEIP).
María J CILLERUELO ORTEGA; Hospital Universitario Puerta de Hierro-Majadahonda, Madrid. Universidad Autónoma de Madrid. Comité Asesor de Vacunas de la Asociación Española de Pediatría. Sociedad Española de Infectología Pediátrica (SEIP).
Josep DE LA FLOR I BRÚ; CAP El Serral Sant Vicenç dels Horts, Institut Català de la Salut, Barcelona. Sociedad Española de Pediatría extrahospitalaria y Atención Primaria (SEPEAP).
Ana M LLORENS CÓRCOLES; Hospital Universitario Príncipe de Asturias, Alcalá de Henares, Madrid. Sociedad Española de Urgencias de Pediatría (SEUP).
Olga RAMÍREZ BALZA; Asociación Española de Atención Primaria (AEPap). Grupo de Patología Infecciosa de la AEPap. Centro de Salud Collado Villalba, Madrid.
Marta CRUZ CAÑETE; Sociedad Española de Infectología Pediátrica (SEIP), Servicio de Pediatría. Hospital de Montilla, Córdoba.
- •
El documento de consenso se ha elaborado a partir de un listado de preguntas de investigación consensuadas por un equipo de trabajo formado por pediatras y otorrinolaringólogos de diversas sociedades científicas (AEP, SEIP, AEPAP, SEPEAP, SEUP y SEORL-CCC).
- •
Se realizó una búsqueda bibliográfica en Pubmed, Medline, Cochrane Library, Embase y Cinahl, desglosando la evidencia disponible para cada una de ellas.
- •
Las palabras clave utilizadas para la realización de la búsqueda en inglés han sido, siguiendo la terminología del Medical Subject Headings (MeSH), las siguientes: acute otitis media, sinusitis, consensus, guidelines; y para la búsqueda en español se ha utilizado el vocabulario estructurado y multilingüe Descriptores en Ciencias de la Salud (DeCS): consenso, otitis media aguda, sinusitis, guía de práctica clínica.
- •
Se seleccionaron publicaciones de los últimos 10 años, con prioridad en los últimos 5 años, sin excluir publicaciones más antiguas frecuentemente referenciadas. También se buscaron referencias de artículos relacionados identificados por nuestra estrategia de búsqueda. Se incluyeron referencias a páginas web y capítulos de libros porque brindan descripciones generales pertinentes al tema que nos ocupa.
- •
Se circunscribió la búsqueda aplicando filtro de edad de 0-18 años.
- •
El diagnóstico de la OMA precisa de criterios clínicos más rigurosos, apoyados en la visualización de alteraciones en la membrana timpánica. Calidad de la evidencia: II. Fuerza de la recomendación: A. Votación: acuerdo 17, abstención 0, desacuerdo 0. Consenso 100%.
- •
Es preferible evitar términos como «diagnóstico incierto o probable», realizando en su lugar una nueva valoración en 48 h siempre que el perfil del paciente lo permita. Calidad de la evidencia: III. Fuerza de la recomendación: C. Votación: acuerdo 17, abstención 1 (SAM, IJH), desacuerdo 0. Consenso 88%.
- •
La otoscopia neumática realizada por personal entrenado es una prueba diagnóstica a considerar para el diagnóstico de exudado en el OM. Calidad de la evidencia: II. Fuerza de la recomendación: A. Votación: acuerdo 15, abstención 2 (PKP, MCC), desacuerdo 0. Consenso 88%.
- •
El diagnóstico rutinario de la sinusitis es clínico y las indicaciones para la realización de un diagnóstico etiológico (cultivo de punción-aspirado sinusal) estarían solo justificadas en situaciones especiales. Calidad de la evidencia: II. Fuerza de la recomendación: A. Votación: acuerdo 17, abstención 0, desacuerdo 0. Consenso 100%.
- •
La TC es la prueba de imagen electiva para el diagnóstico de complicaciones en sinusitis, junto con la RM con indicaciones muy circunscritas. Calidad de la evidencia: II. Fuerza de la recomendación: B. Votación: acuerdo 17, abstención 0, desacuerdo 0. Consenso 100%.
- •
La ecografía es prometedora en sinusitis maxilar, aunque la experiencia en pediatría es limitada. Calidad de la evidencia: II. Fuerza de la recomendación: C. Votación: acuerdo 16, abstención 2 (JAA, SAM), desacuerdo 0. Consenso 88%.
- •
La analgesia con paracetamol o ibuprofeno a dosis adecuadas es la base del tratamiento en la OMA. Calidad de la evidencia: I. Fuerza de la recomendación: A. Votación: acuerdo 16, abstención 1 (CC), desacuerdo 0. Consenso 94%.
- •
La miringotomía no es una opción recomendable de rutina en la OMA. Calidad de la evidencia: II. Fuerza de la recomendación: B. Votación: acuerdo 17, abstención 0, desacuerdo 0. Consenso 100%.
- •
Los anestésicos tópicos en gotas no deberían ser empleados rutinariamente en la OMA. Calidad de la evidencia: III. Fuerza de la recomendación: C. Votación: acuerdo 17, abstención 0, desacuerdo 0. Consenso 100%.
- •
La conducta expectante o la prescripción antibiótica diferida, precedidas de una información apropiada a cuidadores, podrían ser estrategias adecuadas en la OMA en mayores de 6 meses siempre que no existan factores de riesgo. Calidad de la evidencia: II. Fuerza de la recomendación: A. Votación: acuerdo 14, abstención 1 (TCC), desacuerdo 1 (JFB, PKP). Consenso 82%.
- •
Deben aplicarse criterios clínicos para individualizar y seleccionar pacientes con sinusitis que pudieran beneficiarse del tratamiento antibiótico. Calidad de la evidencia: I. Fuerza de la recomendación: A. Votación: acuerdo 16, abstención 0, desacuerdo 1 (PKP). Consenso 94%.
- •
La prescripción diferida y la conducta expectante en sinusitis siempre deben ir asociadas a un seguimiento clínico estrecho para vigilar la posible aparición de complicaciones. Calidad de la evidencia: II. Fuerza de la recomendación: A. Votación: acuerdo 17, abstención 0, desacuerdo 0. Consenso 100%.
- •
El tratamiento antibiótico de elección en la OMA y sinusitis en niños con síntomas moderados sin factores de riesgo continúa siendo amoxicilina 80-90mg/kg/día en 3 dosis. Calidad de la evidencia: II. Fuerza de la recomendación: A. Votación: acuerdo 17, abstención 0, desacuerdo 0. Consenso 100%.
- •
Si existen datos de gravedad, factores de riesgo o sospecha de infección por H influenzae (menores de 6 meses, no vacunación completa, asociación con conjuntivitis purulenta, recurrencia, antibiótico previo en 30 días): debería emplearse amoxicilina-clavulánico 8:1 (dosis 80-90mg amoxicilina/kg/día en 2 o 3 tomas). Calidad de la evidencia: II. Fuerza de la recomendación: A. Votación: acuerdo 17, abstención 0, desacuerdo 0. Consenso 100%.
- •
Para pacientes pediátricos mayores de 2 años con OMA y rinosinusitis aguda no complicada con buena evolución clínica inicial y sin factores de riesgo se proponen pautas cortas de 5 días, y en los menores de 2 años pautas de 7-10 días. Calidad de la evidencia: II. Fuerza de la recomendación: B. Votación: acuerdo 16, abstención 1 (IJH), desacuerdo 0. Consenso 94%.
- •
Se debe individualizar la duración del tratamiento antimicrobiano (especialmente en pacientes con evolución tórpida y grupos en riesgo de complicaciones) siempre atendiendo a la respuesta terapéutica. Calidad de la evidencia: II. Fuerza de la recomendación: A. Votación: acuerdo 17, abstención 0, desacuerdo 0. Consenso 100%.
- •
En pacientes alérgicos a amoxicilina se debe individualizar especialmente la indicación de tratamiento antibiótico, y apoyarse en el cultivo en los casos en los que esté justificada su recogida. Calidad de la evidencia: II. Fuerza de la recomendación: A. Votación: acuerdo 16, abstención 1 (IJH), desacuerdo 0. Consenso 94%.
- •
La presencia o no de alergia IgE mediada a amoxicilina, la gravedad de la misma y la evolución clínica deben guiar la decisión terapéutica. Calidad de la evidencia: II. Fuerza de la recomendación: A. Votación: acuerdo 17, abstención 0, desacuerdo 0. Consenso 100%.
- •
La detección de factores predisponentes, fomentar factores protectores y evitar conductas de riesgo, deben ser el primer paso en la OMA recurrente. Calidad de la evidencia: II. Fuerza de la recomendación: A. Votación: acuerdo 17, abstención 0, desacuerdo 0. Consenso 100%.
- •
Se debe individualizar según las características del paciente la selección de la estrategia ante la OMA recurrente: cirugía en menores de 2 años con repercusión funcional en lenguaje o audición y OME persistente (calidad de la evidencia: I. Fuerza de la recomendación: A), profilaxis antibiótica en menores de 2 años con repercusión funcional en lenguaje o audición y elevado riesgo quirúrgico (Calidad de la evidencia: I. Fuerza de la recomendación: A), o actitud expectante en mayores de 2 años (Calidad de la evidencia: II. Fuerza de la recomendación: B). Votación: acuerdo 17, abstención 0, desacuerdo 0. Consenso 100%.
Los autores declaran no tener ningún conflicto de intereses.