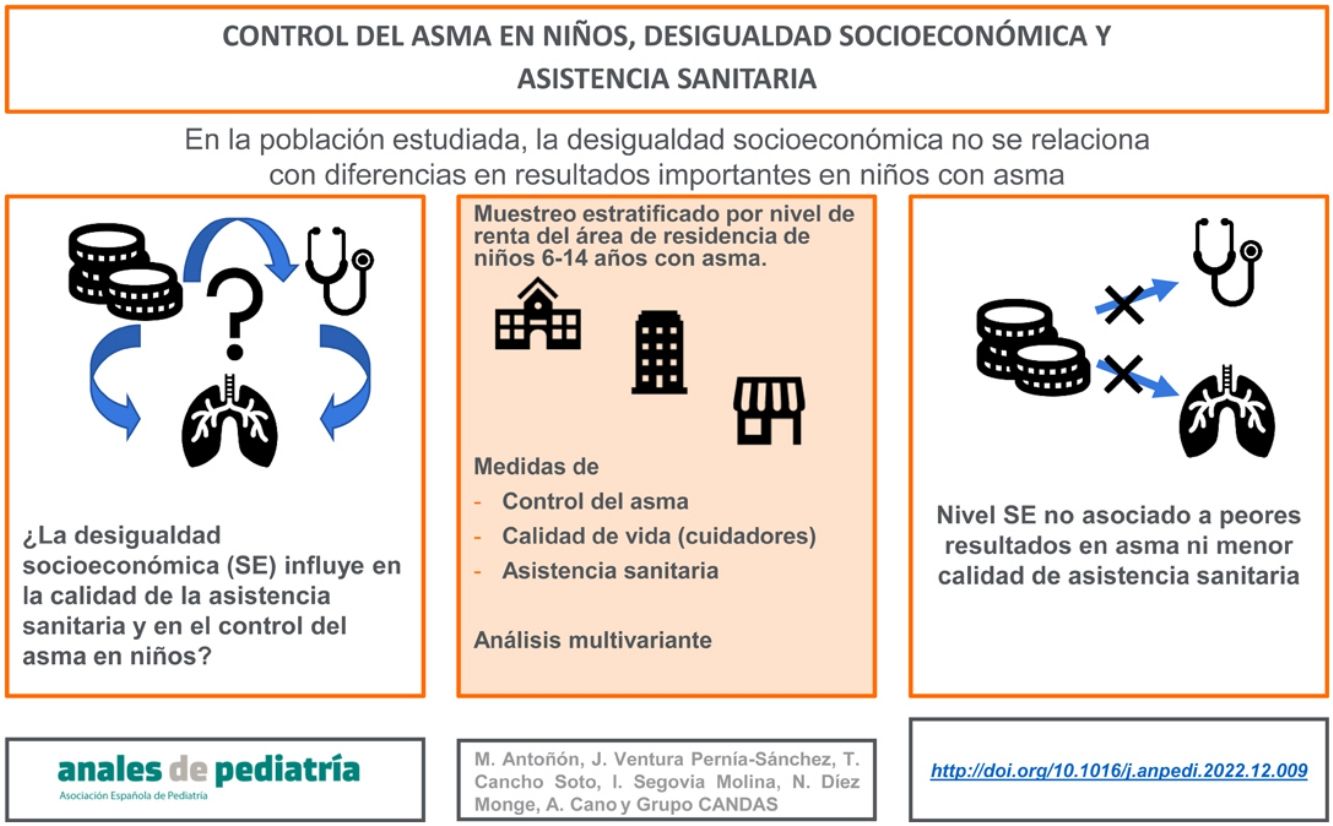
La desigualdad socioeconómica (DSE) puede afectar negativamente al control del asma. El objetivo de este estudio fue identificar la relación de la DSE con el control del asma y la calidad de vida de los cuidadores.
MétodosEl nivel socioeconómico se determinó por área de residencia, según la tasa de riesgo de pobreza (TRP). La población pediátrica de Castilla y León se estratificó en terciles de TRP, y se seleccionó una muestra mediante muestreo aleatorio estratificado, identificando a los niños (6-14 años) con asma activa en los registros clínicos de centros de atención primaria. La información se obtuvo mediante cuestionarios cumplimentados por los padres. Las variables primarias fueron el control del asma y la calidad de vida de los cuidadores. Se analizó su relación con la DSE, la calidad de la atención sanitaria y factores individuales (como el nivel educativo de los padres) mediante modelos multivariantes de regresión.
ResultadosEl tercil de TRP no se relacionó con ninguna medida de control del asma, calidad de vida ni calidad de la asistencia. El nivel educativo de la madre (educación media o superior) se asociaba a menor riesgo de consulta no programada/urgente (OR=0,50; IC 95%: 0,27-0,95; p=0,034) y el del padre a menor riesgo de asma mal controlada (OR=0,51; IC 95%: 0,28-0,94; p=0,030).
ConclusiónEn la población que hemos estudiado, no se encuentra asociación entre DSE, medida por área de residencia, y el control del asma en niños. Otros factores, como la educación de los padres, pueden ser factores protectores.
Socioeconomic inequality (SEI) can adversely affect asthma control. The aim of this study was to establish the association of SEI with asthma control in children and caregiver quality of life.
MethodsWe assessed socioeconomic status based on the area of residence, according to the at risk of poverty rate (ARPR). After stratifying the paediatric population of Castilla y León (an autonomous community in Spain) in ARPR tertiles, we selected participants by stratified random sampling, and identified children with asthma aged 6–14 years from the health records of primary care centres. We collected data through questionnaires completed by parents. The primary outcomes were asthma control and caregiver quality of life. We assessed their association with SEI, health care quality measures and individual factors (such as parental educational attainment) by means of multivariate regression models.
ResultThe ARPR tertile was not associated with asthma control, quality of life or health care quality. A medium or high maternal educational attainment was associated with a lower risk of making an unscheduled or urgent visit (OR=.50; 95% CI: .27-.95; P=.034) and paternal educational attainment was associated with a lower risk of uncontrolled asthma (OR=.51; 95% CI: .28-.94; P=.030).
ConclusionIn the sample under study, SEI assessed at the local level was not associated with asthma control in children. Other factors, such as parental educational attainment, may have a protective effect.
El asma es la enfermedad crónica más frecuente en pediatría1, con una prevalencia en España de alrededor del 10% en niños en edad escolar, aunque con variaciones geográficas (6-8% en Castilla y León)2. El objetivo de la atención sanitaria al asma es alcanzar el control de los síntomas y reducir el riesgo se aparición de crisis de asma, de manera que el paciente pueda mantener una vida normal para su edad3. Sin embargo, en países desarrollados entre el 30-50% de los escolares y adolescentes con asma tienen un control inadecuado de la enfermedad4,5.
Una parte importante de los casos de asma mal controlada se debe a factores modificables desde la asistencia sanitaria, como una técnica inadecuada de uso de la medicación inhalada6 o una baja adherencia terapéutica7. Por ello, la educación dirigida al automanejo de la enfermedad es un elemento clave para conseguir un buen control y un empleo eficiente de recursos sanitarios8,9, y las guías clínicas la recomiendan como uno de los pilares del manejo del asma3,10. En 2004 se creó en Castilla y León un programa específico de atención a niños y adolescentes con asma, incluyendo criterios de calidad asistencial como un plan escrito de manejo de las crisis, la revisión de la técnica de inhalación y la evaluación periódica de la función pulmonar. Sin embargo, la capacidad del sistema sanitario para implementar estas prácticas es muy heterogénea, sobre todo en los equipos de atención primaria (AP)11.
La desigualdad socioeconómica (DSE) puede dificultar la consecución de resultados de salud favorables, y en el asma pediátrica se ha identificado de manera consistente como un factor de riesgo de mal control de la enfermedad12–14. Algunos estudios también relacionan la DSE con servicios sanitarios de peor calidad para niños con asma15–18, lo que a su vez aumenta el riesgo de mal control19,20. En España, el Sistema Nacional de Salud (SNS) tiene entre sus fines declarados asegurar la equidad y la calidad de la asistencia sanitaria, lo que debería reducir cualquier efecto adverso de la DSE sobre la salud, incluyendo las diferencias en el control del asma en niños con distinto nivel socioeconómico.
El grado de control del asma a nivel poblacional podría servir como indicador de la calidad de la asistencia sanitaria, de modo que una alta prevalencia de asma mal controlada indicaría una mala adecuación de los recursos sanitarios empleados. En España no se conoce si la DSE se relaciona con la calidad de la asistencia sanitaria y con el control del asma en niños.
Este estudio tiene como objetivo identificar las relaciones de la DSE con medidas de control del asma, calidad de vida de los cuidadores y calidad de la asistencia sanitaria en escolares y adolescentes en una región española.
MétodosMuestraSe realizó un estudio transversal, entre marzo y abril de 2022. La población diana fueron los escolares y adolescentes (6-14 años) con asma activa atendidos por el sistema público de salud de Castilla y León.
La muestra se seleccionó mediante muestreo aleatorizado estratificado. Se establecieron 3 estratos correspondientes a los 3 terciles de distribución de la tasa de riesgo de pobreza (TRP) por sección censal en Castilla y León. La TRP es el porcentaje de la población <18 años que reside en hogares con ingresos <60% de la mediana de renta por unidad de consumo21. La distribución de la TRP de cada sección censal se obtuvo del Atlas de Distribución de Renta de los Hogares elaborado por el Instituto Nacional de Estadística (INE)22, que combina información procedente de dos fuentes23: 1) información fiscal de la Agencia Estatal de Administración Tributaria de España, y 2) datos del INE sobre población residente a fecha de 1 de enero del año siguiente al periodo de referencia de los datos de la renta. Para este estudio, se utilizaron los últimos datos publicados (ejercicio fiscal 2018).
Para identificar a los pacientes con asma dentro de cada estrato, se recurrió a los registros clínicos de los centros de atención primaria (CAP) que prestan atención sanitaria en cada sección censal. Las secciones censales se localizaron geográficamente mediante la aplicación Cartociudad24 (Ministerio de Transportes, Movilidad y Agenda Urbana del Gobierno de España), y se buscó la correspondencia con la zona atendida por cada CAP según la Guía de Ordenación Sanitaria del servicio de salud de Castilla y León25. Dentro de cada estrato (tercil de TRP) se realizó una selección aleatoria de CAP, repartidos de manera proporcional a la población de niños de 6-14 años de cada provincia (datos del INE a julio de 2020). Se excluyeron CAP que atendían zonas que incluían secciones censales con distinto tercil TRP. Los pediatras de los CAP seleccionados fueron invitados a participar en el estudio. Cuando declinaban o no respondían, eran sustituidos por otros de la misma provincia y tercil TRP, nuevamente seleccionados aleatoriamente. Los pediatras colaboradores identificaron a los todos niños atendidos en cada CAP que cumplían los criterios de inclusión, contactaron con sus padres, y les invitaron a participar en el estudio.
El criterio de inclusión fue tener registrado en el sistema informático de información clínica, a fecha 1/1/2022, un proceso clínico de asma por el cual, en 2021, hubieran recibido asistencia sanitaria (en AP o el hospital) o alguna prescripción de anti-asmáticos (corticoides inhalados o antileucotrienos), de modo que solo se incluía el asma con actividad actual o reciente. Se excluyeron niños cuya familia tuviera barreras lingüísticas que impidieran la comunicación escrita eficaz.
VariablesTras aceptar participar en el estudio, los cuidadores principales de los pacientes cumplimentaron los cuestionarios de los que se obtuvieron las variables del estudio, relativas a:
- 1.
Variables sociodemográficas: edad, sexo, ámbito de residencia (municipio urbano/rural, definido por el umbral de población de 20.000 habitantes), número de convivientes, exposición a tabaco (convivencia con algún fumador).
- 2.
Control del asma. Se evaluaron los componentes de deterioro y riesgo. El deterioro, o grado de control actual (en el momento de la encuesta en 2022), se midió con el cuestionario CAN26 (versión para padres/cuidadores). Este cuestionario de 9 ítems en escala Likert mide el control del asma en las 4 semanas anteriores, con respuestas puntuadas entre 0-4 (puntuación total del cuestionario 0-36), correspondiendo la mayor puntuación a un peor control. El asma mal controlada se definió como un CAN≥826. La valoración del riesgo se hizo a través de 3 variables relativas al año 2021: haber solicitado una consulta no programada o urgente (NPU) en AP o en el hospital, haber recibido algún ciclo de tratamiento con corticoides orales, y haber sido hospitalizado por asma.
- 3.
Calidad de vida de los padres/cuidadores relacionada con el asma. Evaluada con el instrumento Family Impact of Childhood Bronchial Asthma-Revised (IFABI-R), específico para medir el impacto en la calidad de vida de cuidadores de niños con asma durante los 3 meses previos27. Consta de 15 ítems en escala Likert que exploran las dimensiones funcional, emocional y socio-ocupacional de la calidad de vida. La puntuación oscila entre 1 y 4 (una puntuación más alta representa un mayor impacto del asma y peor calidad de vida de los cuidadores). El cambio mínimo clínicamente importante es de 0,3 puntos27.
- 4.
Variables de la asistencia sanitaria: recibir o no tratamiento diario de mantenimiento, y número de fármacos utilizados, médico con responsabilidad principal del tratamiento del asma (solo AP, participación de alergólogo), haber realizado alguna vez estudio alérgico (in vivo o in vitro), haber realizado espirometría (alguna vez y en 2021), comprobación por un sanitario del uso correcto de sistemas de inhalación (alguna vez y en 2021), disponer de un plan escrito de tratamiento para las crisis, saber qué hacer en caso de crisis, haber recibido consejo anti-tabaco, haber recibido alguna revisión médica programada en 2021.
- 5.
Otros aspectos sociofamiliares: Nivel educativo de los padres (tener al menos estudios medios o superiores), y si eran convivientes con el niño.
Se calculó el necesario para estimar la prevalencia de asma mal controlada, asumiendo una prevalencia de asma del 7% y una prevalencia de asma mal controlada del 30%, con una precisión del 5% y un nivel de confianza del 95%, para lo que se precisan 313 pacientes repartidos equitativamente entre los 3 terciles de TRP.
AnálisisLas variables principales del estudio fueron el control del asma (mal control en 2022 según el cuestionario CAN, y 3 medidas de riesgo relativas a 2021: consulta NPU, hospitalización, uso de corticoides orales) y la calidad de vida de los cuidadores en 2022. Su asociación con el tercil de TRP, con otras variables sociodemográficas (hábitat rural, nivel educativo de padres, exposición a tabaco en domicilio) y con variables de la asistencia sanitaria (atención exclusiva en AP) se estudió mediante pruebas bivariantes (Chi-cuadrado, tendencia lineal de Mantel-Haenzsel, correlación de Pearson, t de Student y análisis de varianza, según el caso) y mediante técnicas multivariantes de regresión (logística y regresión múltiple). Los modelos multivariantes se ajustaron por edad, sexo, tercil de TRP, hábitat rural/urbano, atención exclusiva en AP, convivencia con algún fumador y nivel de estudios de padre y madre. Los modelos del control del asma en 2022 y de calidad de vida de los cuidadores se ajustaron, además, por la historia de consultas NPU en 2021. Se acepto un error α<0,05 como significación estadística.
ÉticaEl estudio fue aprobado por el Comité de Ética en la Investigación Clínica del Hospital Universitario Río Hortega. Los padres de los pacientes incluidos recibieron información escrita del estudio y firmaron un consentimiento de participación.
ResultadosSe contactó con un total de 108 pediatras, obteniéndose la participación de 40 (37,0%). No hubo diferencias significativas de participación (p=0,971) entre los 3 terciles de TRP (41,0, 28,6 y 41,2%). De una de las 9 provincias no se obtuvieron datos porque no participó ningún pediatra. Los pediatras colaboradores identificaron a 586 pacientes que cumplían criterios de inclusión, de los que 80 (13,7%) no pudieron ser contactados y 349 (59,6%) aceptaron participar. Tampoco hubo diferencias significativas de participación de pacientes (p=0,418) entre los terciles de TRP (54,2, 68,6 y 58,1%). En la tabla 1 se muestran las características demográficas y clínicas de la muestra, que estaba bien equilibrada en la distribución de la TRP. Un 32,2% tenían asma mal controlada en 2022, y en 2021 un 52,0% solicitaron una consulta NPU, un 54,8% recibió corticoides orales y un 4,0% fue hospitalizado.
Características de la muestra
| Edad (años) (media, DE) | 10,0 (2,5) |
| Sexo varón (%) | 70,4 |
| Tasa de riesgo de pobreza (%) | |
| Riesgo bajo | 33,0 |
| Riesgo medio | 31,2 |
| Riesgo alto | 35,8 |
| Hábitat rural (%) | 51,6 |
| Quién contesta a la encuesta (%) | |
| Madre | 88,9 |
| Padre/ambos | 11,1 |
| Madre conviviente (%) | 99,1 |
| Padre conviviente (%) | 88,4 |
| Madre estudios medios/superiores (%) | 72,5 |
| Padre estudios medios/superiores (%) | 63,4 |
| Convivencia con algún fumador (%) | 34,3 |
| Atención solo por pediatra de atención primaria (%) | 48,2 |
| Tratamiento diario de mantenimiento (%) | 42,9 |
| Número de fármacos controladores diarios (%) | |
| Uno | 55,2 |
| Dos | 38,5 |
| Tres | 6,3 |
| Estudio alérgico (alguna vez) (%) | 82,3 |
| Espirometría (alguna vez) (%) | 49,7 |
| Espirometría en 2021 (%) | 19,6 |
| Plan de actuación escrito (%) | 54,1 |
| Sabe qué hacer en crisis (%) | 81,2 |
| Observado uso de inhaladores (alguna vez) (%) | 63,7 |
| Observado uso de inhaladores en 2021 (%) | 33,8 |
| Recibido consejo de evitar exposición al tabaco (%) | 73,8 |
| Hospitalización por asma (alguna vez) (%) | 33,2 |
| Acude a revisión programada en 2021 (%) | 42,0 |
| Consulta no programada/urgente en 2021 (%) | 52,0 |
| Hospitalización por asma en 2021 (%) | 4,0 |
| Corticoides orales en 2021 (%) | 54,8 |
| Puntuaciones IFABI-R (media, DE) | 1,61 (0,60) |
| Mal control del asma (CAN≥8) (%) | 32,2 |
DE: desviación estándar.
La DSE (mayor TRP) se asociaba significativamente (tabla 2) al hábitat rural, a que padre y madre convivieran con el paciente, más exposición a tabaco en el domicilio, menor nivel de estudios del padre, menor frecuencia de atención exclusiva en AP, más probabilidad de recibir politerapia, más realización de espirometría (alguna vez y en 2021), tener un plan de acción escrito y haber realizado consulta programada en 2021. No hubo diferencias en las variables de control del asma ni calidad de vida.
Asociación entre tercil de TRP y otras variables sociodemográficas y clínicas
| Tasa de riesgo de pobreza | Riesgo bajo | Riesgo medio | Riesgo alto | Valor de p* |
|---|---|---|---|---|
| TRP (%) (rango) | 11,1-22,3 | 22,6-29,9 | 31,6-38,3 | |
| Edad (años) (media, DE) | 10,1 (2,7) | 9,9 (2,4) | 10,0 (2,5) | 0,836 |
| Sexo varón (%) | 70,2 | 72,0 | 69,4 | 0,882 |
| Hábitat rural (%) | 44,3 | 45,9 | 63,2 | 0,003 |
| Quién contesta a la encuesta (%) | 0,094 | |||
| Madre | 94,6 | 84,3 | 87,5 | |
| Padre/ambos | 5,4 | 15,7 | 12,5 | |
| Número de convivientes (media, DE) | 3,7 (0,9) | 3,7 (0,7) | 3,9 (0,8) | 0,101 |
| Convivencia con algún fumador (%) | 30,7 | 28,0 | 43,1 | 0,041 |
| Madre conviviente (%) | 97,3 | 100,0 | 100,0 | 0,031 |
| Padre conviviente (%) | 80,8 | 87,9 | 95,7 | 0,001 |
| Madre estudios medios/superiores (%) | 75,4 | 77,9 | 65,3 | 0,076 |
| Padre estudios medios/superiores (%) | 67,7 | 72,8 | 52,2 | 0,015 |
| Médico responsable (%) | ||||
| Solo pediatra de atención primaria | 56,0 | 47,5 | 41,7 | 0,031 |
| Participa alergólogo | 19,3 | 33,7 | 28,3 | 0,135 |
| Tratamiento diario de mantenimiento | 43,8 | 40,6 | 44,3 | 0,925 |
| Número de fármacos diarios en combinación (%) | 0,023 | |||
| Uno | 65,2 | 60,5 | 42,6 | |
| Dos | 30,4 | 34,9 | 48,1 | |
| Tres | 4,3 | 4,7 | 9,3 | |
| Estudio alérgico (alguna vez) (%) | 80,7 | 82,4 | 83,7 | 0,541 |
| Espirometría (alguna vez) (%) | 41,1 | 46,6 | 60,2 | 0,003 |
| Espirometría en 2021 (%) | 11,9 | 19,0 | 27,0 | 0,004 |
| Plan de actuación escrito (%) | 48,2 | 52,3 | 61,0 | 0,049 |
| Sabe qué hacer en crisis (%) | 84,5 | 87,0 | 86,9 | 0,613 |
| Observado de uso de inhaladores (alguna vez) (%) | 66,1 | 54,6 | 69,4 | 0,566 |
| Observado uso de inhaladores en 2021 (%) | 36,0 | 28,3 | 36,6 | 0,896 |
| Recibido consejo de evitar exposición al tabaco (%) | 75,7 | 68,2 | 77,0 | 0,780 |
| Hospitalización por asma (alguna vez) (%) | 43,0 | 25,9 | 30,6 | 0,049 |
| Acude a revisión programada en 2021 (%) | 30,4 | 37,7 | 56,5 | <0,001 |
| Consulta no programada/urgente en 2021 (%) | 53,1 | 48,1 | 54,5 | 0,815 |
| Hospitalización por asma en 2021 (%) | 7,0 | 0,9 | 4,0 | 0,269 |
| Corticoides orales en 2021 (%) | 57,4 | 59,8 | 48,4 | 0,155 |
| Puntuación IFABI-R (media, DE) | 1,62 (0,52) | 1,61 (0,62) | 1,61 (0,65) | 0,999 |
| Mal control (CAN≥8) (%) | 25,7 | 34,6 | 36,0 | 0,092 |
DE: desviación estándar; TRP: tasa de riesgo de pobreza.
* Prueba de tendencia lineal de Mantel-Haenzsel o análisis de varianza, según el caso.
La atención exclusiva en AP se asociaba con menor frecuencia de varios criterios de calidad: consulta programada en 2021 (17,7 vs. 67,6%; p<0,001), haber realizado espirometría alguna vez (30,5 vs. 69,5%; p<0,001) y en 2021 (10,4 vs. 29,5%; p<0,001), tener un plan escrito de actuación en crisis (41,0 vs. 66,5%; p<0,001), saber qué hacer en caso de crisis (78,1 vs. 95,2%; p<0,001) y haber sido observada la técnica de inhalación en 2021 (28,4 vs. 40,0%; p=0,028).
Algunas variables sociofamiliares mostraron una asociación estadística con variables de resultado:
- -
Los pacientes que convivían con algún fumador solicitaron con más frecuencia una consulta NPU en 2021 (62,1 vs. 47,1%; p=0,009) y con más frecuencia tenían mal control del asma en 2022 (39,3 vs. 28,6%; p=0,044).
- -
Cuando la madre tenía estudios medios/superiores era menos frecuente la consulta NPU en 2021 (46,7 vs. 67,4%; p=0,001).
- -
Cuando el padre tenía estudios medios/superiores era menos frecuente un mal control del asma en 2022 (26,2 vs. 40,0%; p=0,013).
- -
La puntuación de calidad de vida del IFABI-R era algo peor (más alta) en el hábitat urbano que en el rural (media 1,68 [desviación estándar: 0,63] vs. 1,55 [0,56]; p=0,045) y mejoraba con la edad del paciente (coeficiente de correlación=−0,177; p=0,001).
Los resultados de los modelos multivariantes se muestran en la tabla 3. La probabilidad de consulta NPU en 2021 era menor si la madre tenía estudios medios/superiores. La probabilidad de asma mal controlada en 2022 era menor si se recibía atención solo en AP y con los estudios medios/superiores del padre, pero el mal control actual se asociaba sobre todo con el antecedente de consulta NPU en 2021. La calidad de vida de los cuidadores era mejor (menor puntuación IFABI-R) cuando se recibía atención solo en AP y con la mayor edad del niño/a, pero la única variable asociada a una diferencia clínicamente importante de la calidad de vida (>0,3 puntos en IFABI-R) era el antecedente de consulta NPU en 2021. En ninguno de los modelos multivariantes se encontró una asociación independiente de la DSE con las variables de resultado.
Análisis multivariante
| Variables en el modelo | Variables de resultado | ||||
|---|---|---|---|---|---|
| Consulta NPU (2021)a | Hospitalización por asma (2021)a | Corticoides orales (2021)a | Mal control (2022)a | IFABI-R (2022)b | |
| OR (IC 95%) | OR (IC 95%) | OR (IC 95%) | OR (IC 95%) | Coeficiente (IC 95%) | |
| Tasa de riesgo de pobreza | |||||
| Bajo riesgo | Ref | Ref | Ref | Ref | Ref |
| Riesgo medio | 0,86 (0,46-1,62) | c | 1,07 (0,56-2,04) | 1,37 (0,66-2,82) | 0,00 (−0,18-0,18) |
| p=0,645 | p=0,839 | p=0,396 | p=0,990 | ||
| Riesgo alto | 1,09 (0,59-2,02) | 0,45 (0,12-1,68) | 0,66 (0,36-1,21) | 1,11 (0,56-2,22) | −0,02 (−0,20-0,15) |
| p=0,784 | p=0,236 | p=0,177 | p=0,757 | p=0,778 | |
| Hábitat rural | 1,09 (0,65-1,80) | 3,00 (0,72-12,48) | 1,13 (0,68-1,89) | 0,99 (0,57-1,74) | −0,06 (−0,20-0,09) |
| p=0,753 | p=0,131 | p=0,625 | p=0,976 | p=0,450 | |
| Edad (cada año) | 0,92 (0,83-1,02) | 0,84 (0,65-1,09) | 0,92 (0,84-1,02) | 0,96 (0,86-1,08) | −0,04 (−0,06 a −0,01) |
| p=0,097 | p=0,191 | p=0,123 | p=0,477 | p=0,017 | |
| Sexo varón | 1,15 (0,67-1,99) | 5,80 (0,70-48,06) | 0,84 (0,49-1,45) | 0,79 (0,43-1,44) | −0,03 (−0,18-0,13) |
| p=0,616 | p=0,103 | p=0,532 | p=0,436 | p=0,729 | |
| Madre estudios medios/superiores | 0,50 (0,27-0,95) | 0,56 (0,11-2,78) | 0,88 (0,47-1,62) | 0,93 (0,48-1,82) | 0,07 (−0,11-0,24) |
| p=0,034 | p=0,480 | p=0,673 | p=0,841 | p=0,469 | |
| Padre estudios medios/superiores | 0,97 (0,55-1,70) | 2,51 (0,47-13,32) | 1,11 (0,64-1,94) | 0,51 (0,28-0,94) | −0,14 (−0,30-0,02) |
| p=0,910 | p=0,281 | p=0,701 | p=0,030 | p=0,077 | |
| Convivencia con algún fumador | 1,62 (0,91-2,88) | 0,89 (0,19-4,15) | 1,00 (0,57-1,75) | 1,30 (0,70-2,41) | −0,02 (−0,18-0,15) |
| p=0,100 | p=0,882 | p=0,998 | p=0,404 | p=0,831 | |
| Atención solo en AP | 1,48 (0,90-2,45) | 0,37 (0,09-1,51) | 0,89 (0,54-1,47) | 0,47 (0,27-0,83) | −0,17 (−0,32 a −0,03) |
| p=0,125 | p=0,166 | p=0,642 | p=0,010 | p=0,018 | |
| Consulta NPU en 2021 | N/A | N/A | N/A | 2,73 (1,52-4,88) | 0,42 (0,27-0,56) |
| p=0,001 | p<0,001 | ||||
AP: atención primaria; Consulta NPU: consulta no programada/urgente; IC 95%: intervalo de confianza del 95%; N/A: no aplicable (variable no incluida en ese modelo de regresión); OR: odds ratio; Ref: categoría de referencia en esa variable.
aModelo de regresión logística.
bModelo de regresión lineal.
cNo calculable (solo un paciente de este tercil fue hospitalizado).
En este estudio no encontramos evidencia de que la DSE se asocie con desigualdad en el control del asma en niños en nuestra población, ni con peor calidad de vida de sus cuidadores ni peor calidad de la asistencia sanitaria recibida. El nivel educativo de los padres parece relacionarse con un mejor control del asma.
LimitacionesEste estudio tiene algunas limitaciones que podrían reducir el efecto observado de la DSE:
- 1.
El nivel de renta identificado por el lugar de residencia se considera un método eficiente, con bajo riesgo de sesgo, y que da resultados en la misma dirección que las variables medidas a nivel individual28,29. Sin embargo, existe un riesgo de clasificación incorrecta cuyo resultado sería diluir el auténtico efecto de la DSE.
- 2.
El desajuste entre las zonas atendidas por los CAP y las secciones censales puede causar contaminación cruzada. Aunque se excluyó del muestreo a los CAP que atendían zonas pertenecientes a distintos terciles de TRP, no puede descartarse una contaminación que también disminuiría el efecto aparente del nivel económico.
- 3.
Los datos de renta por sección censal se refieren a 2018, pero las variables de control del asma se recogieron en 2022. Si ocurrieron cambios en la distribución de la renta, también harían menos probable encontrar una asociación entre renta y control del asma.
- 4.
La pandemia Covid ha afectado tanto a los servicios sanitarios prestados a los niños con asma como al control de la enfermedad, en todo el mundo30, y esto puede haber modificado la asociación entre DSE y control del asma.
- 5.
España es bastante diversa en aspectos socioeconómicos y sanitarios, y nuestros resultados no pueden generalizarse sin realizar estudios similares en otras regiones. Nuestra región está poco urbanizada, no existen grandes ciudades y no hay grandes zonas urbanas deprimidas, que son el objetivo principal de los estudios realizados en países como EEUU. Por tanto, el efecto de la pobreza urbana, que quizá sea muy importante, no está adecuadamente representado en nuestra muestra.
- 6.
Hemos utilizado instrumentos (CAN, IFABI-R) validados en español, por lo que se han excluido familias con barreras lingüísticas. Por tanto, nuestro estudio no es representativo de la población emigrante con estas barreras, que puede ser una población con especial vulnerabilidad socioeconómica.
Los sistemas sanitarios tipo Beveridge (modelo de SNS, como en España, Reino Unido, Dinamarca, Portugal, Suecia y otros países europeos) aspiran a una cobertura universal de prestaciones sanitarias que reduzcan el impacto de la DSE en la salud. Es importante confirmar que se alcanza este objetivo, pero en España la investigación de los condicionantes socioeconómicos de la salud es escasa, sobre todo en cuanto a la salud infantil31. En lo que se refiere al asma, la mayor parte de la información procede de países con modelos sanitarios distintos (especialmente de EE. UU.) y de adultos. Un metaanálisis reciente (61 estudios, la mayoría en EE. UU., solo 2 con población pediátrica), encontró que un peor estatus socioeconómico se asociaba a eventos adversos en el control del asma (urgencias, hospitalización, readmisión, necesidad de ventilación)32. Sin embargo, también en Europa se han identificado recientemente efectos adversos de la DSE sobre el control del asma en escolares y adolescentes33. Nuestros resultados no coinciden con los de esos estudios, y esto podría deberse a varias razones:
- 1.
En algunos estudios se señala una asociación entre menor nivel socioeconómico y menor uso de medicación controladora13, lo que podría contribuir a un peor control del asma. En nuestro estudio, sin embargo, encontramos una tendencia a un mayor uso de politerapia en los pacientes residentes en áreas de menores recursos.
- 2.
El efecto de la DSE sobre los resultados obtenidos en el asma está mediados, sobre todo, por factores como el apoyo social y familiar, el estrés en los cuidadores y la educación en autocuidados, y son menos importantes aspectos como el acceso al sistema sanitario, conductas individuales o hábitos de vida18,34. Quizá por eso, en EE. UU. se ha encontrado que la atención sanitaria protocolizada no elimina el efecto de la DSE en el control del asma14, mientras que intervenciones dirigidas a reducir riesgos sociales sí lo consiguen35. Todas esas circunstancias de apoyo socio-familiar y el estrés pueden ser bastante diferentes en nuestra población respecto a las de esos estudios.
- 3.
Existen peculiaridades del sistema sanitario en España, que cuenta con una alta implantación de especialistas en pediatría en la red de AP, lo que no sucede en otros países europeos36. Además, mientras que otros estudios encuentran que los pacientes de menor nivel socioeconómico son menos habitualmente atendidos por especialistas37, en nuestra muestra observamos lo contrario: menor atención exclusiva en AP a menor nivel económico. Hemos encontrado que la atención exclusiva en AP se relacionaba con menor cumplimiento de algunos criterios de calidad asistencial, pero al mismo tiempo se asociaba con mejores resultados en control del asma y calidad de vida de los cuidadores, lo que atribuimos a la menor gravedad del asma atendida solo en AP.
En conclusión, hemos encontrado que en nuestra población la DSE no se relaciona con resultados relevantes en el asma en niños, ni con una peor calidad en la asistencia sanitaria. Creemos que esto pone de manifiesto la efectividad del Sistema Nacional de Salud para reducir las desigualdades en salud que la DSE podría generar. Sin embargo, la calidad de los procesos asistenciales debería mejorar, sobre todo en AP.
FinanciaciónGerencia Regional de Salud de Castilla y León, ayuda a la investigación GRS 2349/A/21.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Ana Belén Camina Gutiérrez (CS Casa del Barco, Valladolid); Ana Rodríguez González (CS Lerma, Burgos); Ana Librán Peña (CS Circunvalación, Valladolid); David García Vaquero (CS Villarcayo, Burgos); Elena González García (CS Eras de Renueva, León); Francisco Fernández Pastor (CS Santa Elena, Zamora); Ignacio Ledesma Benítez (CS Trobajo del Camino, León); Isabel Redondo Díez (CS Peñafiel, Valladolid); José Francisco Colinas Herrero (CS Jardinillos, Palencia); José Francisco García de la Fuente (CS Ponferrada I, León); José Jorge Martín Martín (CS Alba de Tormes, Salamanca); José Luis Urquiza Físico (CS Huelgas, Burgos); Juncal Reguera Bernardino (CS Astorga I, León); Leyre López Villanueva (CS Miranda Este, Burgos); María Isabel Gómez Martin (CS Tudela de Duero, Valladolid); María Jesús Alonso Ballesteros (CS Medina del Campo, Valladolid); María Jesús Vaquerizo Pollino (CS Circular, Valladolid); María José Díez Huerga (CS Saldaña, Palencia); María José Martín Sierra (CS Tudela de Duero, Valladolid); María Montserrat Rodríguez Fernández (CS José Aguado I, León); María Romero Calvo Díaz (CS Miranda Este, Burgos); María Domínguez Villoria (CS Casto Prieto, Salamanca); María Polo de Dios (CS Zamora Sur, Zamora); María Rodríguez Rodríguez (CS Aguilar de Campoó, Palencia); María Teresa Sánchez Vélez (CS Béjar, Salamanca); Marta Esther Vázquez Fernández (CS Circunvalación, Valladolid); Marta Pascual Sánchez (CS Estación, Ávila); Miriam Mata Jorge (CS Magdalena, Valladolid); Montserrat Piriz Veloso (CS Peñafiel, Valladolid); Nieves San José Calleja (CS Huelgas, Burgos); Olga García Bodega (CS Soria Rural, Soria); Patricia González Ildefonso (CS Estación, Ávila); Pedro Florencio Martínez (CS Miranda Oeste, Burgos); Pilar Álvarez Mingorance (CS Medina del Campo, Valladolid); Pilar Gómez Sorrigueta (CS Eras de Renueva, León); Rafael Peñalver Penedo (CS Almazán, Soria); Raquel Rollón Casillas (CS Estación, Ávila); Sara Anibarro Pérez (CS Tordesillas, Valladolid); Soledad López Palacios (CS Alba de Tormes, Salamanca); Susana Alberola López (CS Jardinillos, Palencia) y Teresa Centeno Robles (CS Rondilla I, Valladolid).