La atrofia muscular espinal tipo 1 (AME-1) es una enfermedad progresiva e incurable que plantea problemas éticos entre los profesionales de Pediatría. Nuestro objetivo ha sido conocer las opciones éticas de los pediatras de UCIP ante los pacientes con AME-1 y fracaso respiratorio.
Material y métodosEstudio descriptivo transversal, mediante una encuesta anónima enviada a las UCIP de España y accesible en la web de la Sociedad Española de Cuidados Intensivos Pediátricos.
ResultadosAnalizamos 124 respuestas (70% mujeres, 51% menores de 40 años, 54% de UCIP con más de 10 camas, 69% con experiencia previa con estos niños y 53% con creencias religiosas). En el último caso atendido, la mayoría de los pediatras optó por la ventilación no invasiva (VNI), realizando después limitación del esfuerzo terapéutico (LET). Ante un hipotético caso futuro, la mitad de los pediatras apoyarían la misma opción (VNI+LET) y el 74% apoyaría la decisión de la familia, aunque no coincidiera con la suya. No se observaron diferencias según la edad, la experiencia previa o el sexo. Los pediatras con creencias religiosas son menos partidarios de la LET inicial. El 63% considera que la calidad de vida de un niño con AME-1 y ventilación invasiva es muy mala.
ConclusionesAnte un niño con AME-1 y fracaso respiratorio, la mayoría de los pediatras de UCIP están a favor de iniciar la VNI y realizar LET cuando dicho soporte no sea suficiente, pero apoyarían la decisión de la familia aunque no estuvieran de acuerdo con ella.
Spinal muscular atrophy type 1 (SMA-1) is a progressive and fatal disease that leads to ethical problems for Paediatric professionals. Our objective was to determine the ethical options of Paediatric Intensive Care Unit (PICU) paediatricians as regards a child with SMA-1 and respiratory failure.
Material and methodsA cross-sectional descriptive study was conducted using an anonymous questionnaire sent to PICUs in Spain (which can be accessed through the Spanish Society of Paediatric Critical Care web page).
ResultsOf the 124 responses analysed, 70% were from women, 51% younger than 40 years, 54% from a PICU with more than 10 beds, 69% with prior experience in such cases, and 53% with religious beliefs. In the last patient cared for, most paediatricians opted for non-invasive mechanical ventilation (NIV) and limitation of therapeutic effort (LET) in case of NIV failure. Confronted with a future hypothetical case, half of paediatricians would opt for the same plan (NIV+LET), and 74% would support the family's decision, even in case of disagreement. Age, prior experience and sex were not related to the preferred options. Paediatricians with religious beliefs were less in favour of initial LET. Less than two-thirds (63%) scored the quality of life of a child with SMA-1 and invasive mechanical ventilation as very poor.
ConclusionsFaced with child with SMA-1 and respiratory failure, most paediatricians are in favour of initiating NIV and LET when such support is insufficient, but they would accept the family's decision, even in case of disagreement.
La atrofia muscular espinal tipo 1 (AME-1) es una enfermedad neuromuscular incurable con herencia autosómica recesiva, en la que la degeneración de las motoneuronas de la médula espinal conlleva una atrofia muscular progresiva e irreversible. Aunque en los primeros meses de vida los pacientes pueden mantener la función respiratoria, si no se realiza algún tipo de soporte ventilatorio mecánico, la mayoría fallece en el primer año1,2.
La decisión de iniciar dicho soporte (ventilación no invasiva [VNI] o ventilación invasiva a través de traqueotomía)3,4 o bien realizar una limitación del esfuerzo terapéutico (LET) tiene importantes connotaciones éticas y suele plantear serias dudas, tanto a los profesionales sanitarios como a la familia del paciente5,6. Aunque en los últimos años se ha tratado de estandarizar los cuidados paliativos de los niños con AME-1, no existe un acuerdo sobre la indicación de la asistencia respiratoria y, en su caso, el momento y modo de realizarla1,3,4,7-12.
Dado que las experiencias y las opiniones de los pediatras pueden influir mucho en los procesos de toma de decisiones en los pacientes con AME-1 y que en España no se han realizado estudios previos sobre este tema, hemos realizado una encuesta sobre los aspectos éticos implicados en el cuidado inicial y a largo plazo de estos niños.
Material y métodosHemos diseñado un estudio descriptivo de corte transversal mediante una encuesta que se podía contestar y enviar directamente a través de un formulario electrónico, elaborado mediante la aplicación Drive de Google.
El cuestionario incluyó preguntas relativas a 3 ámbitos:
- 1.
Datos generales: comunidad de residencia, profesión, lugar de trabajo, número de camas de la Unidad, sexo, edad, existencia de limitación al ingreso para pacientes de AME-1, experiencia previa con estos enfermos y creencias religiosas.
- 2.
Experiencia con el último caso atendido con AME-1: información previa sobre la enfermedad, los cuidados directos, la intervención directa en la información, los desacuerdos acerca del tratamiento entre los profesionales o la familia, la opción preferida de tratamiento de cada grupo profesional y la familia, la decisión más influyente en la toma de decisiones.
- 3.
Actitud ante un caso futuro: opción preferida, apoyo a la decisión de la familia, calidad de vida del paciente, lugar donde debería vivir y morir el niño.
Una primera versión de la encuesta fue validada en un grupo de 15 pediatras y enfermeras de una Unidad de Cuidados Intensivos Pediátricos (UCIP) y revisada por los autores para mejorar la comprensión de las preguntas y su orden. Dado que los pacientes con AME-1 cuando presentan un fracaso respiratorio suelen ser atendidos en las UCIP, la encuesta se publicó en la página web de la Sociedad Española de Cuidados Intensivos Pediátricos (SECIP) y también se envió por correo electrónico a las UCIP españolas. La encuesta fue totalmente anónima y se mantuvo abierta desde el 1 de diciembre del 2014 hasta el 31 de marzo del 2015, dirigiéndose inicialmente a pediatras, residentes y enfermeras de UCIP. Para evitar sesgos en el análisis se excluyeron las encuestas realizadas desde países extranjeros y las cubiertas por enfermeras y residentes, debido al bajo número de encuestas recibidas de dichos colectivos (39 enfermeras y 15 residentes).
El análisis estadístico fue realizado con la versión 20 de SPSS statistical software (SPSS, INc, Chicago, EE. UU.).
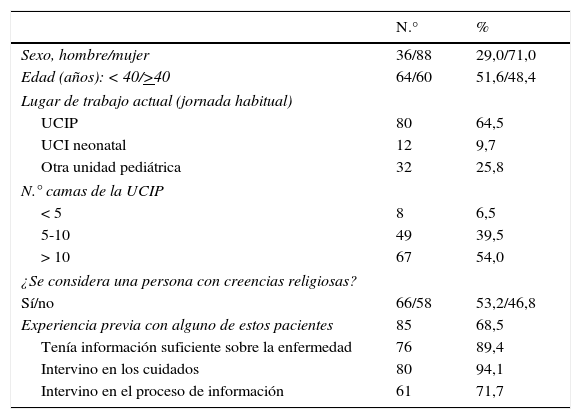
ResultadosSe analizaron las respuestas de 124 pediatras de las 15 comunidades autónomas peninsulares. El número de respuestas por comunidad fue superior a 10 en el caso de Andalucía, Cataluña, Extremadura, Madrid y Galicia. Los datos generales de la encuesta se muestran en la tabla 1.
Datos generales de la encuesta (N=124)
| N.° | % | |
|---|---|---|
| Sexo, hombre/mujer | 36/88 | 29,0/71,0 |
| Edad (años): < 40/>40 | 64/60 | 51,6/48,4 |
| Lugar de trabajo actual (jornada habitual) | ||
| UCIP | 80 | 64,5 |
| UCI neonatal | 12 | 9,7 |
| Otra unidad pediátrica | 32 | 25,8 |
| N.° camas de la UCIP | ||
| < 5 | 8 | 6,5 |
| 5-10 | 49 | 39,5 |
| > 10 | 67 | 54,0 |
| ¿Se considera una persona con creencias religiosas? | ||
| Sí/no | 66/58 | 53,2/46,8 |
| Experiencia previa con alguno de estos pacientes | 85 | 68,5 |
| Tenía información suficiente sobre la enfermedad | 76 | 89,4 |
| Intervino en los cuidados | 80 | 94,1 |
| Intervino en el proceso de información | 61 | 71,7 |
En la tabla 2 se muestran las respuestas de los 85 pediatras que habían atendido previamente a niños con AME-1, sobre la experiencia vivida con el último caso atendido. El 31,4% reconoció que hubo desacuerdo entre los padres y los pediatras y el 60,5% indicó que en el último caso hubo algún tipo de desacuerdo (profesionales/familia, pediatras/enfermería o madre/padre).
Opiniones sobre el «último caso» atendido con AME-1, según lo recuerdan los pediatras encuestados (N=85)
| N.° | % | |
|---|---|---|
| Desacuerdo entre los padres y los profesionales | 27 | 31,4 |
| Desacuerdo entre pediatras y personal de enfermería | 16 | 18,6 |
| Desacuerdo entre la madre y el padre | 9 | 10,5 |
| Presión de otros miembros del núcleo familiar hacia los padres en la toma de decisiones | 17 | 19,7 |
| ¿Quién influyó más en la toma de decisiones? | ||
| La familia | 40 | 46,5 |
| Los pediatras responsables del paciente | 38 | 44,2 |
| El Comité de Ética Asistencial | 1 | 1,2 |
| Lo desconozco | 6 | 7,0 |
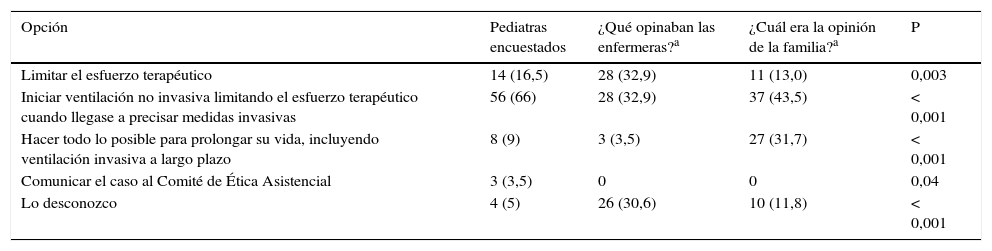
Las opciones terapéuticas escogidas por los pediatras, y las que estos recuerdan que había escogido el personal de enfermería y la familia en el último caso atendido, se muestran en la tabla 3. Se observaron diferencias estadísticamente significativas en las opiniones de los pediatras y lo que estos recuerdan sobre las opiniones de las enfermeras y los familiares del paciente. La principal opción de los pediatras fue el inicio de la VNI seguida de LET cuando dicho tratamiento no fuera efectivo. En cambio, las opciones de la enfermería (según los pediatras) eran 1/3 a favor de la LET, 1/3 de la VNI+LET y 1/3 no lo tenía claro. Por otra parte, el 43% de las familias (también según los pediatras encuestados) estaban a favor de VNI+LET y un considerable 31% prefería el soporte total de funciones a largo plazo.
Recuerdo de las opciones terapéuticas preferidasa por los profesionales de UCIP en un caso pasado con AME-1 (N=85)
| Opción | Pediatras encuestados | ¿Qué opinaban las enfermeras?a | ¿Cuál era la opinión de la familia?a | P |
|---|---|---|---|---|
| Limitar el esfuerzo terapéutico | 14 (16,5) | 28 (32,9) | 11 (13,0) | 0,003 |
| Iniciar ventilación no invasiva limitando el esfuerzo terapéutico cuando llegase a precisar medidas invasivas | 56 (66) | 28 (32,9) | 37 (43,5) | < 0,001 |
| Hacer todo lo posible para prolongar su vida, incluyendo ventilación invasiva a largo plazo | 8 (9) | 3 (3,5) | 27 (31,7) | < 0,001 |
| Comunicar el caso al Comité de Ética Asistencial | 3 (3,5) | 0 | 0 | 0,04 |
| Lo desconozco | 4 (5) | 26 (30,6) | 10 (11,8) | < 0,001 |
Resultados en número (porcentaje).
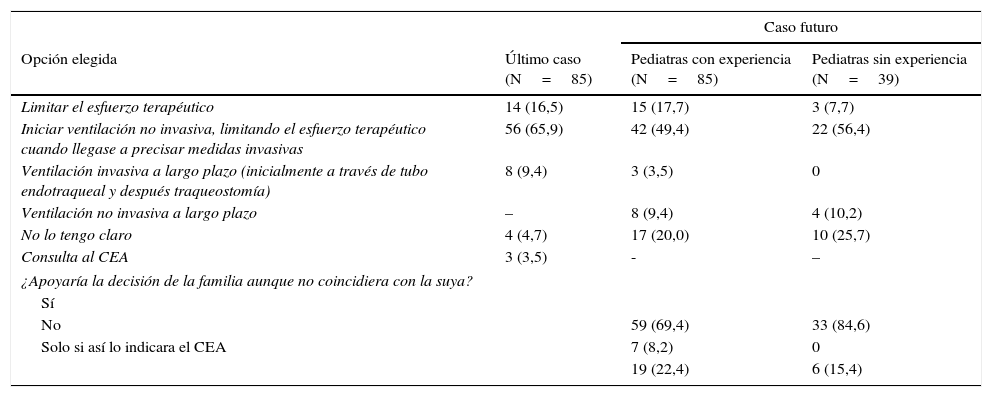
En la tabla 4 se comparan las actitudes terapéuticas ante un caso pasado y un posible caso futuro. La mitad (49%) de los encuestados con experiencia previa en el tratamiento de la AME-1 se decantaría por la opción mixta o de tratamiento limitado en el tiempo (VNI+LET), opción escogida por el 56% de aquellos sin experiencia previa. E 70% de los expertos y el 85% de los no expertos afirmaron que en un caso futuro apoyarían la decisión de la familia aunque no coincidiera con la suya, mientras que el 21% de los expertos y el 15% de los no expertos contestaron que solo lo harían si así lo indicara el Comité de Ética Asistencial.
Opciones terapéuticas de los pediatras en un hipotético caso futuro con AME-1
| Caso futuro | |||
|---|---|---|---|
| Opción elegida | Último caso (N=85) | Pediatras con experiencia (N=85) | Pediatras sin experiencia (N=39) |
| Limitar el esfuerzo terapéutico | 14 (16,5) | 15 (17,7) | 3 (7,7) |
| Iniciar ventilación no invasiva, limitando el esfuerzo terapéutico cuando llegase a precisar medidas invasivas | 56 (65,9) | 42 (49,4) | 22 (56,4) |
| Ventilación invasiva a largo plazo (inicialmente a través de tubo endotraqueal y después traqueostomía) | 8 (9,4) | 3 (3,5) | 0 |
| Ventilación no invasiva a largo plazo | – | 8 (9,4) | 4 (10,2) |
| No lo tengo claro | 4 (4,7) | 17 (20,0) | 10 (25,7) |
| Consulta al CEA | 3 (3,5) | - | – |
| ¿Apoyaría la decisión de la familia aunque no coincidiera con la suya? | |||
| Sí | |||
| No | 59 (69,4) | 33 (84,6) | |
| Solo si así lo indicara el CEA | 7 (8,2) | 0 | |
| 19 (22,4) | 6 (15,4) | ||
Resultados expresados como número (porcentaje).
CEA: Comité de Ética Asistencial.
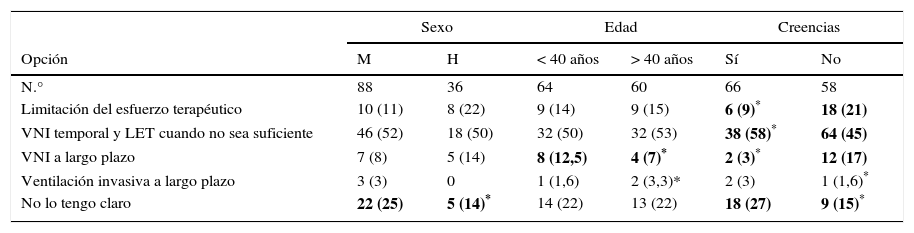
En la tabla 5 se muestran los resultados de las opciones ante un caso futuro según el sexo, la edad, las creencias religiosas y la experiencia previa de los participantes. En cuanto al sexo, la única diferencia significativa observada fue una menor proporción de indecisos entre hombres. Respecto a la edad, los menores de 40 años fueron más partidarios de la VNI a largo plazo que los mayores de esa edad. Los pediatras con creencias religiosas se mostraron más partidarios de la opción VNI+LET y menos a favor de la instauración de la LET desde el principio que sus colegas sin dichas creencias.
Opciones futuras según sexo, edad, creencias religiosas y experiencia previa en la atención a estos pacientes
| Sexo | Edad | Creencias | ||||
|---|---|---|---|---|---|---|
| Opción | M | H | < 40 años | > 40 años | Sí | No |
| N.° | 88 | 36 | 64 | 60 | 66 | 58 |
| Limitación del esfuerzo terapéutico | 10 (11) | 8 (22) | 9 (14) | 9 (15) | 6 (9)* | 18 (21) |
| VNI temporal y LET cuando no sea suficiente | 46 (52) | 18 (50) | 32 (50) | 32 (53) | 38 (58)* | 64 (45) |
| VNI a largo plazo | 7 (8) | 5 (14) | 8 (12,5) | 4 (7)* | 2 (3)* | 12 (17) |
| Ventilación invasiva a largo plazo | 3 (3) | 0 | 1 (1,6) | 2 (3,3)* | 2 (3) | 1 (1,6)* |
| No lo tengo claro | 22 (25) | 5 (14)* | 14 (22) | 13 (22) | 18 (27) | 9 (15)* |
Resultados expresados en número (porcentaje sobre el total en cada grupo).
H: hombre; LET: limitación del esfuerzo terapéutico; M: mujer; VNI: ventilación no invasiva.
En negrita se señalan los resultados más significativos.
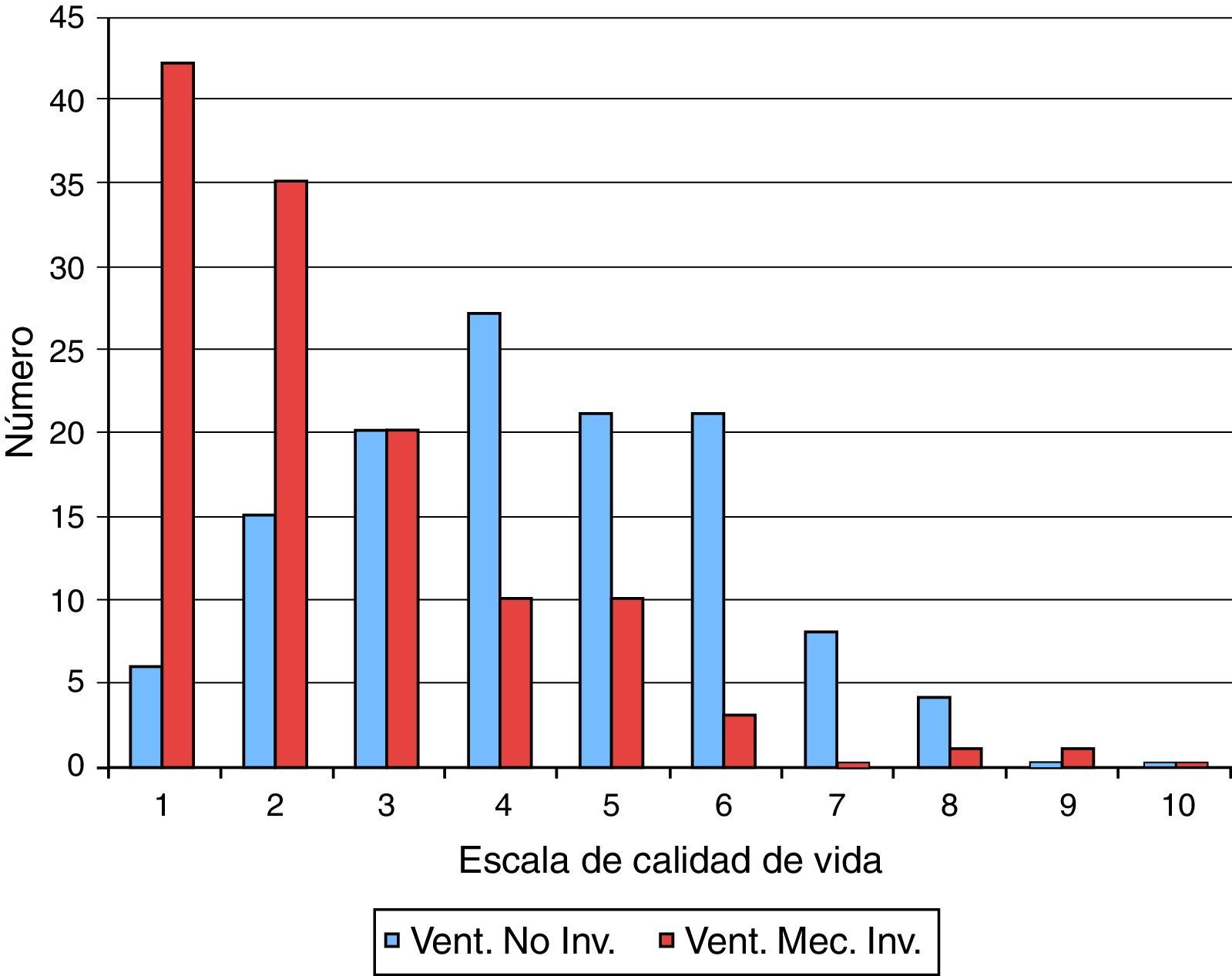
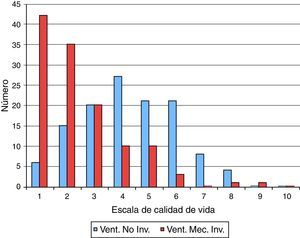
Los resultados de la estimación por parte de los encuestados de la calidad de vida de un niño con AME-1 sometido a soporte ventilatorio mecánico a largo plazo, bien sea VNI o ventilación invasiva, según una escala de 1 (muy mala) a 10 puntos (muy buena) se muestran en la figura 1. En el caso de la VNI, el 56% puntuó la calidad de vida por debajo de 5 puntos, mientras que con ventilación invasiva el 63% la puntuó por debajo de 3 puntos.
Finalmente, el 96% de los pediatras consideró que el niño con AME-1, cuando su estado sea estable, debería vivir en el domicilio familiar y no en el hospital. No se observaron diferencias significativas en las respuestas según la comunidad donde vivían los pediatras encuestados.
DiscusiónLa AME-1 o enfermedad de Werdnig-Hoffman se caracteriza por la degeneración de las motoneuronas de la médula espinal que lleva a una atrofia muscular que condiciona una insuficiencia respiratoria neuromuscular en pocos meses, sin afectación de las funciones cerebrales o de otros órganos7. Cuando estos pacientes presentan un fracaso respiratorio, los profesionales y la familia deben afrontar una situación en la que la toma de decisiones tiene un gran componente ético. Aunque la incidencia de la AME-1 es baja (aproximadamente 1/10.000 nacimientos)13, la mayor parte de los pediatras que atienden a neonatos o niños críticamente enfermos han tenido o van a tener contacto en su vida profesional con alguno de estos pacientes y sus familias, por lo que deberían estar preparados para proporcionarles la mejor atención, no solo técnica sino también ética.
En la actualidad, desde el punto de vista técnico, es posible apoyar o sustituir a largo plazo la función respiratoria de estos niños mediante dispositivos mecánicos, tanto de tipo no invasivo (con diversas interfases) como de tipo invasivo (a través de traqueotomía)3,14. Sin embargo, no está claro si dicho soporte es adecuado o, por el contrario, la opción más razonable es el establecimiento de un proceso de LET, que puede considerarse ya desde el inicio del proceso o cuando la VNI deje de ser efectiva3.
En la toma de decisiones con los pacientes con AME-1 influyen múltiples aspectos (culturales, morales, sociales, económicos, religiosos…) que pueden dar lugar a conflictos de ética asistencial y que hacen difícil el establecimiento de unas guías de tratamiento de aceptación general. En este sentido, un consenso de expertos de EE. UU. ha tratado de estandarizar los cuidados a estos niños, sin alcanzar un acuerdo respecto al soporte respiratorio1 y en 2010 el consenso de expertos de Reino Unido ha desaconsejado el soporte respiratorio invasivo, planteando la VNI como tercera vía4. Recientemente se han publicado varias encuestas a profesionales de EE. UU., la Commonwealth y Japón7-10, que muestran las diferentes actitudes ante este problema, según la cultura y el área geográfica que se trate. Por todo ello, y ante la ausencia de estudios similares en nuestro entorno, nos pareció importante tratar de conocer las actitudes de los pediatras españoles que tratan o pueden tener que tratar a niños con AME-1.
Nuestros resultados indican que la mayoría de los niños con AME-1 son ingresados en una UCIP al menos cuando presentan una situación de fracaso respiratorio. Existen, sin embargo, algunas Unidades que limitan el ingreso de dichos pacientes, posiblemente por considerarlos no susceptibles de cuidados intensivos, aunque sí de cuidados paliativos, que pueden ser realizados en otras unidades hospitalarias. En contraste, en Australia8, solo el 48% de los pacientes con AME-1 ingresaron en una UCIP, porcentaje que se redujo al 25% cuando el diagnóstico ya estaba genéticamente confirmado.
La toma de decisiones compartida entre el equipo profesional y las familias es el modelo éticamente aceptado para determinar un plan de tratamiento cuando existen varias opciones terapéuticas, cada una con su propia lista de los riesgos y beneficios15. En el caso de la AME-1, los profesionales deben estar preparados para situaciones en las que las familias se decanten por opciones diferentes de las preferidas por ellos mismos. Aunque afecta a todos los pediatras, esta necesidad de «preparación previa» es más marcada en aquellos pediatras que nunca se han enfrentado a uno de estos casos (según nuestra encuesta, casi uno de cada 3), ya que según las opiniones de los colegas que sí han atendido casos en el pasado los desacuerdos son frecuentes, especialmente entre los padres y los profesionales (casi en un tercio de las ocasiones).
A pesar de reconocer la existencia de desacuerdos entre profesionales y padres, pediatras y enfermería, o padres entre sí, en muy pocos casos (1% de los encuestados) se recurrió al Comité de Ética Asistencial para tratar de resolver el conflicto, lo que indica un cierto desconocimiento por parte de profesionales y pacientes de las funciones y utilidad del CE.
El hecho de que en el 44% de los casos se reconozca que fueron los pediatras quienes más influyeron en la toma de decisiones refleja la persistencia en nuestro medio de un cierto paternalismo en la relación clínica. En cambio, cuando se preguntó a los pediatras si en un caso futuro apoyarían la decisión de la familia aunque no coincidiera con su punto de vista, casi 3 de cada 4 contestaron afirmativamente, lo que indica el progresivo reconocimiento de la autonomía del paciente, de acuerdo con las bases de la ética asistencial y la legislación16.
En cuanto a las opciones terapéuticas preferidas en el pasado en casos de AME-1, los pediatras refieren que las enfermeras fueron más partidarias de la LET desde el inicio del fracaso respiratorio, mientras que los pediatras lo fueron de un intento terapéutico limitado en el tiempo con VNI seguido por LET cuando se precisaran medidas invasivas17. Esta opción también habría sido la preferida por las familias, si bien un significativo 31% de ellas eran partidarias de hacer todo lo posible para prolongar la vida del niño, aunque esto supusiera la ventilación invasiva a largo plazo, a través de traqueostomía.
Al preguntar por opciones terapéuticas ante un caso futuro, hemos incluido la VNI a largo plazo debido a que en los últimos años ha mejorado mucho la tecnología de la VNI con mejores dispositivos, interfases18 y formación de los profesionales, lo que ha aumentado su uso tanto en las UCIP como a nivel domiciliario.
Al ser preguntados por su preferencia ante un hipotético caso futuro, hemos comparado las respuestas de los pediatras con experiencia previa (CE) con las de los que no la tenían (SE). La opción mixta (inicialmente VNI y posteriormente LET) sigue siendo la preferida por los pediatras (49% CE-56% SE), mientras que se aprecian diferencias respecto a la LET, que sería escogida por el 18% CE frente a solo el 8% SE, si bien cerca del 20% CE y el 26% SE manifiestan que no tienen clara cuál sería su opción óptima, lo que concuerda con lo expresado en los documentos de consenso publicados en otros países acerca de la dificultad para decidir cuál es la mejor opción en estos casos y el curso de acción que pudiera ser más aceptado en el momento actual1,3,4.
Con nuestros datos hemos tratado de analizar la influencia de variables como el sexo, la edad, las creencias religiosas o la experiencia previa en la elección de una u otra opción de manejo de los pacientes con AME-1. Lo más relevante de este análisis ha sido que los pediatras con creencias religiosas están menos a favor de la LET como opción inicial y que los menores de 40 años son más partidarios de la VNI a largo plazo. Aunque no conocemos las razones de estas diferencias, es posible que las personas con creencias religiosas puedan ver la LET inicial como una actitud menos aceptable desde el punto de vista moral, aunque sí la aceptarían cuando la situación del paciente fuera tan mala que solo se pudiera mantener con ventilación invasiva. En cuanto a la preferencia de los pediatras jóvenes por la VNI a largo plazo, consideramos que puede estar justificada por su mayor conocimiento y confianza en las posibilidades de esta técnica ventilatoria, de crecimiento exponencial en los últimos años19.
Un aspecto esencial en la toma de decisiones de LET es la consideración de la calidad de vida presente y futura del paciente, teniendo en cuenta que dicha valoración es subjetiva, que debería prevalecer (cuando pudiera conocerse) la estimación del propio paciente y que, en general, los estudios realizados indican que los profesionales sanitarios tienden a puntuar la calidad de vida con valores menores que los pacientes y sus familias18,20. De todos modos, parece haber un acuerdo en que existen situaciones en las que la calidad de vida es «demasiado baja» y, por lo tanto, la LET sería una opción proporcionada3,4,18. En este sentido, nuestra encuesta indica que la mayoría de los pediatras consideran que la calidad de vida de un niño con AME-1 sometido a ventilación mecánica es muy baja (menor de 3 puntos en una escala de 1 a 10), mientras que dicha calidad podría ser aceptable en caso de VNI (cerca de la mitad la puntúan algo por encima de 5 en dicha escala). Aunque no disponemos de dichos datos, sería interesante conocer la valoración que hacen los padres de pacientes con AME-1 o incluso aquellos pacientes que han sobrevivido hasta la adolescencia o edad adulta gracias a la ventilación mecánica invasiva.
Un aspecto debatido es el grado de participación del personal de enfermería en la toma de decisiones difíciles desde el punto de vista ético21. Si bien existen guías europeas que recomiendan involucrar la enfermería en este proceso22, la realidad de su participación es muy variable, comunicándose cifras como el 96% en el Reino Unido, el 52% en un estudio europeo y el 16% en un estudio canadiense15. En nuestra encuesta, si bien el 81% de los pediatras refieren que no hubo desacuerdo manifiesto con las enfermeras, no podemos tener la certeza de que hayan sido consultadas. No tenemos datos sobre el grado de participación de la enfermería en nuestro país en este tipo de procesos, pero consideramos que en las UCIP cada vez más se trata de que las decisiones sean consensuadas y se tienen más en cuenta los puntos de vista del personal de enfermería.
Nuestro estudio tiene las limitaciones de una encuesta, que puede estar sesgada por diversos factores (la muestra obtenida, el modo de realización, el tipo de preguntas, el perfil de las personas que deciden contestarla, etc.). En nuestro caso, estimamos que el número de respuestas obtenidas está alrededor del 50% de la población a estudiar. Este hecho debe ser tenido en cuenta al valorar sus resultados. Por otro lado, al analizar solo las opiniones de los pediatras, es posible que obtengamos una visión sesgada de la realidad de lo ocurrido en los casos pasados, tanto cuando se trata de su propia opinión como cuando se trata del recuerdo de las opiniones de las familias y el personal de enfermería. Sería, por tanto, interesante realizar una encuesta similar entre el personal de enfermería de las Unidades de Cuidados Intensivos Pediátricos y Neonatales y, de un modo ideal, también lo sería conocer las experiencias, las actitudes y las opciones de los padres de niños con AME-1, tanto los fallecidos por un proceso de LET o por complicaciones, como aquellos que sobreviven con soporte ventilatorio. Dado la rareza de la AME-1, para reclutar un número significativo de padres sería preciso un estudio multicéntrico, prospectivo y prolongado, con una metodología específica de recogida y análisis de los datos.
Concluimos que ante un niño con AME-1 y fracaso respiratorio, la mayoría de los pediatras de UCIP españolas están a favor de iniciar la VNI y realizar LET cuando dicho soporte no sea suficiente y apoyarían la decisión de la familia aunque no estuvieran de acuerdo.
FinanciaciónEl presente trabajo no ha recibido ningún tipo de financiación por parte de instituciones públicas o privadas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.