Caso clínico
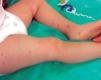
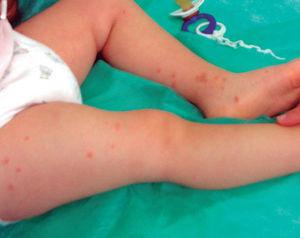
Niña de 18 meses de edad sin antecedentes de interés, que un día después de la administración de la cuarta dosis de la vacuna DTPa-HiB-IPV presenta varias lesiones papulovesiculosas no pruriginosas en el muslo derecho, alrededor de la zona de la inyección, de color marrón y de 2-4 mm de diámetro. Al día siguiente aparecen otros elementos con la misma morfología en cara anterior de pierna y dorso del pie contralaterales (fig. 1). Permaneció afebril y sin otra sintomatología. El resto de la exploración física fue normal. Fue diagnosticada de acrodermatitis papulosa. Pruebas complementarias dieron los siguientes resultados: 12.700 leucocitos/μl (55 % de linfocitos). VSG: 15 mm, GOT: 47 U/l, resto de analítica normal. Las serologías a hepatitis A, B, C y Epstein-Barr fueron negativas. Las lesiones desaparecieron paulatinamente tras ocho semanas de duración, sin tratamiento.
Figura 1. Paciente al segundo día de inicio del exantema.
Pregunta
¿Cuál es su diagnóstico?
Síndrome de Gianotti-Crosti o acrodermatitis papulosa infantil posvacunal
Tradicionalmente, el síndrome de Gianotti-Crosti ha sido relacionado con la infección por el virus de la hepatitis B. Sin embargo, estudios posteriores han demostrado que otros virus (Epstein-Barr, citomegalovirus, coxsackie, echovirus, parainfluenza y herpesvirus 6) pueden causar las mismas manifestaciones. Por esta razón se ha empleado el término de síndrome de Gianotti-Crosti para describir todas las dermatosis eruptivas de localización acral, clínicamente caracterizadas por lesiones papulovesiculares, papuloliquenoides o papuloedematosas, de color rosa o pardo, causadas por virus, que generalmente siguen un curso benigno y autolimitado de pocas semanas de duración1.
El diagnóstico diferencial se debe establecer fundamentalmente con los siguientes procesos: acrodermatitis enteropática, eritema infeccioso, eritema multiforme, enfermedad mano-pie-boca, púrpura de Schönlein-Henoch, enfermedad de Kawasaki, liquen plano, síndrome papular purpúrico en guante y calcetín, urticaria papular, escabiosis, enfermedad de Letterer-Siwe y reacciones cutáneas a medicamentos.
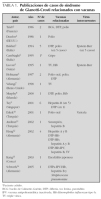
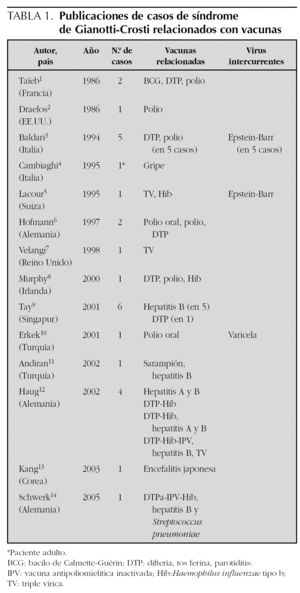
En el caso clínico que se presenta, el único antecedente fue la inmunización con la vacuna DTPa-Hib-IPV. Se han descrito en la literatura médica varios casos que relacionan el síndrome de Gianotti-Crosti con la vacunación previa (tabla 1).
Algunos autores opinan que para que se desarrolle la enfermedad se requiere una estimulación del sistema inmune (vacunación) y la coexistencia o interferencia con una infección viral4,6,11. Parece probable que la patogenia de la enfermedad se desencadene bien tras una antigenemia viral o por la circulación de inmunocomplejos en sangre11.
En el caso presentado es interesante el hecho de que la erupción empezara alrededor de la zona de la inyección de la vacuna, ante lo cual incluso la madre sugirió la posibilidad de la relación causal.
En el caso de las vacunas, todos los acontecimientos que suceden después de su administración son denominados "acontecimientos adversos después de la vacunación", sin que implique relación de causalidad, sino sólo de temporalidad1.
El caso se notificó al Sistema Español de Farmacovigilancia (Centro Regional de Castilla y León). En la evaluación allí realizada, la relación entre vacuna y acontecimiento adverso fue valorada como "probable" (las categorías de probabilidad eran improbable, condicionada, posible, probable y definida). Desde la aparición del Sistema Español de Farmacovigilancia solamente hay recogidos dos casos, ambos en niños, uno tras DTP y otro tras triple vírica.
No se ha encontrado referencia bibliográfica de casos publicados en España de la asociación entre vacuna y Gianotti-Crosti. Sin embargo, hay varias publicaciones internacionales en las que se describen casos de la aparición de este síndrome tras la administración de distintos tipos de vacunas en niños, incluidas las nuevas combinadas (tabla 1). Los intervalos descritos entre vacuna y erupción cutánea varían entre un día y dos semanas. En estos artículos se hace hincapié en la necesidad de considerar las vacunas como factores etiopatogénicos, aunque conviene mantener cierta precaución debido a que la edad en la que es más frecuente el síndrome de Gianotti-Crostti, por debajo de los cuatro años, muchos niños tendrán el antecedente de vacunación reciente.
La notificación y la publicación de nuevos casos podrá ayudar a conocer mejor la etiopatogenia del sindrome de Gianotti-Crosti.
Agradecimientos
Nuestro agradecimiento a la Dra. M. Sainz Gil, técnico del Centro Regional de Farmacovigilancia de Castilla y León.
Correspondencia: Dra. M.J. Redondo Granado.
Muro, 9, 3.º izq. 47010 Valladolid. España.
Correo electrónico: mredondo@gapva10.sacyl.es
Recibido en mayo de 2006.
Aceptado para su publicación en enero de 2007.