La población de prematuros tardíos (PT), aquellos nacidos entre las 340 y 366 semanas de gestación, representa el 70-74% de todos los prematuros, y no está incluida de forma específica en la mayoría de los protocolos de seguimiento para niños prematuros. Durante muchos años los PT han sido manejados como si de recién nacidos a término se tratasen, lo que ha llevado al desconocimiento de su evolución a medio y largo plazo. A la morbilidad neonatal se añade una mayor incidencia de afección posnatal, con una tasa de reingresos hospitalarios por malnutrición, hiperbilirrubinemia y problemas respiratorios superior a los nacidos a término. La inmadurez cerebral puede ser el principal responsable de los déficits observados en el neurodesarrollo a largo plazo en esta población y aumentar su vulnerabilidad. Se describen retrasos o discapacidades en la etapa preescolar, parálisis cerebral, retraso mental, discapacidad intelectual, esquizofrenia, trastornos del desarrollo psicológico, la conducta y la emoción.
El grupo SEN34-36 de la Sociedad Española de Neonatología, en colaboración con la Asociación Española de Pediatría de Atención Primaria, han desarrollado estas recomendaciones de seguimiento con el objetivo principal de disminuir el impacto de la prematuridad en el desarrollo de los PT. Los objetivos secundarios del documento son sensibilizar a neonatólogos y pediatras de los posibles riesgos de secuelas de los PT, determinar y unificar las evaluaciones y/o intervenciones que deberían realizarse, ofrecer herramientas de seguimiento clínico para detectar de manera precoz los déficits en el desarrollo y coordinar la atención de todos los profesionales implicados.
The population of late preterm infants (PT), those born between 34+0 and 36+6 weeks of gestation, accounts for 70-74% of all premature infants, and is not specifically included in most of the follow-up protocols for preterm infants. For many years, PTs have been handled as if they were term newborns, which has led to a limited knowledge of their outcome in the medium and long term. Their neonatal morbidity is associated with a higher incidence of postnatal complications, with an increased rate of hospital re-admissions due to malnutrition, hyperbilirubinaemia, and respiratory problems, when compared to term infants. Cerebral immaturity may be the main cause of the deficits observed in the long-term neurodevelopment of this population, making them more vulnerable. Several issues have been described, such as delays or disabilities in the pre-school stage, cerebral palsy, mental retardation, intellectual disability, schizophrenia, and psychological development of behavioural and emotional disorders.
The SEN34-36 Group of the Spanish Society of Neonatology, in collaboration with the Spanish Association of Primary Care Paediatrics, have developed these follow-up recommendations with the main objective of reducing the impact of prematurity on PT development. The secondary objectives of the document are to make neonatologists and paediatricians aware of the risks of sequelae of PTs, to determine and unify the evaluations and / or interventions that should be carried out, to offer clinical follow-up tools for the early detection of developmental delays, and to coordinate the care by all the professionals involved.
La prematuridad continúa siendo la primera causa de morbimortalidad neonatal e infantil, y constituye uno de los problemas de salud más importantes de la sociedad, especialmente en la más industrializada. La población de prematuros tardíos (PT), que incluye a los niños nacidos entre las 340 y 366 semanas de edad gestacional, representa el 70-74% de todos los prematuros y, de manera general, no se ha incluido en la mayoría de los protocolos y/o recomendaciones de seguimiento para niños prematuros. Esto es debido a que durante muchos años los PT han sido manejados como si de recién nacidos a término (RNT) se tratasen, lo que ha llevado al desconocimiento de su evolución a largo plazo. Sin embargo, este grupo de prematuros ha sido objeto de múltiples estudios en la última década, dejando constancia de que se trata de niños con un desarrollo diferente al de los RNT, y no están exentos de riesgo de presentar secuelas a largo plazo. La mayor incidencia de enfermedad que presentan los PT al ser comparados con los RNT no se limita exclusivamente al periodo neonatal, sino que continúa siendo mayor durante la infancia, con mayores tasas de rehospitalización y consulta a los servicios de urgencias, mayor riesgo de infecciones, de fallo de medro, de problemas respiratorios y de trastornos del neurodesarrollo, y la mortalidad infantil entre los PT es 2-3 veces mayor que la de los RNT1.
El grupo de trabajo SEN34-36 de la Sociedad Española de Neonatología, en colaboración con la Asociación Española de Pediatría de Atención Primaria, han desarrollado estas recomendaciones de seguimiento con el objetivo principal de disminuir el impacto de la prematuridad en el desarrollo de los PT. Estas recomendaciones se pueden consultar en su versión completa en: www.se-neonatal.es/Portals/0/Publicaciones/Protocolo_Prematuro_tardio.pdf. Los objetivos secundarios de este trabajo son: sensibilizar a neonatólogos y pediatras de los posibles riesgos de secuelas de los PT, determinar y unificar las evaluaciones y/o intervenciones que deberían realizarse a los PT, ofrecer herramientas de seguimiento clínico para detectar de manera precoz los déficits en el desarrollo y coordinar la atención de todos los profesionales implicados.
JustificaciónExiste evidencia suficiente para afirmar que los PT tienen mayor riesgo de déficits en su neurodesarrollo, con una relación inversamente proporcional a su edad gestacional. Los factores involucrados son múltiples, pudiendo atribuirse por una parte a la genética y a la epigenética. Pero en los recién nacidos prematuros el desarrollo neurológico hasta la edad de término se alcanza fuera del útero, y es probable que sea perturbado por el cambio de medio ambiente. De las 34 a las 40 semanas no solo aumenta el peso del cerebro, sino que es también un periodo crítico y muy sensible en la maduración de su estructura, pudiendo verse afectada2. Fuera del ambiente intrauterino existen otros factores que también pueden influir: la morbilidad asociada a la prematuridad, la ausencia de lactancia materna (LM) y el bajo nivel sociocultural de los padres, descritos como factores de riesgo para un peor neurodesarrollo en los PT1.
Los PT muestran un riesgo 2 veces superior de presentar retraso en el desarrollo neurológico que los RNT, y mayor probabilidad de manifestar déficits en la motricidad, la comunicación y el funcionamiento personal y social3,4. El riesgo de tener un cociente intelectual bajo y de padecer trastornos del aprendizaje y dificultades de regulación cognitiva y emocional es mayor en los PT que en los RNT5. La prematuridad tardía se ha asociado con puntuaciones más bajas en la memoria episódica, el funcionamiento ejecutivo y el funcionamiento neurocognitivo general en la vida adulta. Los adultos que fueron PT tienen un estatus socioeconómico más bajo, necesitan más prestaciones sociales, tienen un nivel de educación inferior y mayores tasas de desempleo en comparación con sus pares de término6.
La alimentación es un aspecto clave en la atención del PT porque condiciona su crecimiento7. Las ventajas de la LM para los PT son incluso mayores que para los RNT. Establecerla con éxito en este grupo poblacional frecuentemente es más problemático. La inmadurez va asociada a una mayor somnolencia, menor fuerza muscular y capacidad de succión, con dificultades en la coordinación succión-deglución que predisponen a una ingesta inadecuada y, a las madres, a una producción insuficiente de leche8. Todo ello puede ser causa de malnutrición, deshidratación e hiperbilirrubinemia, particularmente en hijos de primíparas añosas o en nacidos por cesárea8. Su vulnerabilidad nutricional específica, a menudo no reconocida, incrementa la tasa de mortalidad y reingresos hospitalarios, 2-3 veces mayores que los RNT en los primeros 15 días de vida9.
El riesgo de restricción del crecimiento del prematuro moderado y del PT es 2,5 veces más alto que el RNT10. La infranutrición al inicio de la vida tiene efectos irreversibles en el SNC y puede provocar un peor desarrollo cognitivo. A su vez, una ganancia excesivamente rápida de peso en los periodos de lactancia/primera infancia se han asociado con el síndrome metabólico en la edad adulta8.
La morbilidad respiratoria en el PT es frecuente tanto en el periodo neonatal como a medio y largo plazo. Las complicaciones neonatales respiratorias ocurren en un 10,5% de los PT frente a un 1,13% de los RNT. Distintos trabajos han sugerido que la administración de corticoides antenatales en esta población supondría una disminución de las complicaciones respiratorias en el periodo perinatal11. Se ha identificado un mayor riesgo en los PT de padecer bronquitis (RR 1,24) y asma (RR 1,68), de precisar esteroides inhalados (RR 1,66), y de ingresar por problemas respiratorios en los 2 primeros años de vida (RR 1,99) al compararlos con RNT12.
Las infecciones son una causa importante de morbimortalidad en los PT, siendo uno de los principales motivos de consulta médica y de reingreso hospitalario. En el PT las infecciones respiratorias son sin duda las infecciones más frecuentes, seguidas de las gastrointestinales, y las que mayor tasa de consultas médicas y reingresos provocan. El riesgo de ingreso por infección respiratoria es 3 veces mayor en el PT que en RNT durante el primer año de vida, con mayores tasas de ingreso en unidades de cuidados intensivos, necesidad de intubación y ventilación mecánica y mayor duración de la hospitalización que en el RNT13.
La vacunación sistemática en la infancia es una de las medidas que mayor impacto ha tenido en salud pública. El consenso general es que los prematuros, y por ende el PT, deben seguir el mismo calendario vacunal que los niños nacidos a término. La respuesta inmunológica a las vacunas en los prematuros es similar a la obtenida en el RNT para DTPa, polio 1 y 2, neumococo y meningococo, pero inferior para hepatitis B, Hib y polio. En general la reactogenicidad de las vacunas en el RNP es baja, similar a las del RNT y la seguridad de las vacunas satisfactoria14.
La tasa de muerte súbita es de 1,37 muertes por cada 1.000PT frente a las 0,69 muertes por cada 1.000RNT. También los episodios amenazantes para la vida son más comunes entre los niños prematuros (8-10%) que entre los RNT (≤1%)15.
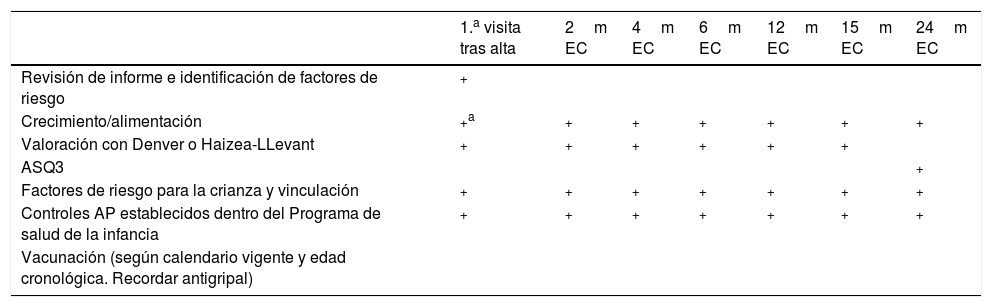
El equipo de pediatría de los centros de atención primaria (CAP) tiene un papel fundamental en el seguimiento del PT. El programa de seguimiento de los PT en los CAP tiene como finalidad el apoyo a los padres, facilitar unos hábitos y unas actitudes de salud positivas y saludables en los niños y detectar precozmente sus problemas de salud, facilitando su seguimiento y derivación, si es necesario. El programa de seguimiento comparte muchos de los contenidos del programa de actividades preventivas de la infancia (tabla 1).
Cronograma de seguimiento. Desde el alta hasta los 24 meses de edad corregida
| 1.a visita tras alta | 2m EC | 4m EC | 6m EC | 12m EC | 15m EC | 24m EC | |
|---|---|---|---|---|---|---|---|
| Revisión de informe e identificación de factores de riesgo | + | ||||||
| Crecimiento/alimentación | +a | + | + | + | + | + | + |
| Valoración con Denver o Haizea-LLevant | + | + | + | + | + | + | |
| ASQ3 | + | ||||||
| Factores de riesgo para la crianza y vinculación | + | + | + | + | + | + | + |
| Controles AP establecidos dentro del Programa de salud de la infancia | + | + | + | + | + | + | + |
| Vacunación (según calendario vigente y edad cronológica. Recordar antigripal) |
| 3 -4 años | 5-6 años | 9 años | 11-12 años | 14 años | |
|---|---|---|---|---|---|
| Crecimiento | + | + | + | + | + |
| Valoración ASQ3 | + | + | |||
| Controles AP establecidos dentro del Programa de salud de la infancia | + | + | + | + | + |
| Vacunación (según calendario vigente y edad cronológica. Recordar antigripal) | + | + |
Desde los 2 años a los 14 años
Seamos pues conscientes de que el riesgo de secuelas en la mayoría de los casos va a ser menor que el de aquellos de menor edad gestacional, pero no por ello lo debemos desestimar. Por ello, nuestro objetivo final debe ser poder realizar diagnósticos e intervenciones precoces, principalmente a nivel del neurodesarrollo, que incidirán en una mejor evolución a largo plazo de la población de PT (tabla 2).
Grados de recomendación (según la escala de gradación de la calidad de la evidencia científica de Agency for Healthcare Research and Quality):
| A | Existe buena evidencia basada en la investigación para apoyar la recomendación |
| B | Existe moderada evidencia basada en la investigación para apoyar la recomendación |
| C | La recomendación se basa en la opinión de expertos o en un panel de consenso |
| X | Existe evidencia de riesgo para esta intervención |
- •
Realizar un seguimiento específico a todos los PT programado desde el alta, teniendo en cuenta los recursos de cada zona, entre atención primaria y hospital (tabla 1). Grado de recomendación C.
- •
Las visitas de seguimiento se realizarán según la EC hasta los 2 años de edad, y a partir de esa edad, hasta los 6 años, según la edad cronológica (tabla 1).
- •
Identificar, previo al alta, los factores de riesgo asociados a un peor neurodesarrollo, así como la comprensión por parte de la familia de las necesidades para el cuidado de estos niños10. Grado de recomendación C.
- •
Todos los PT deben someterse a pruebas sencillas de cribado del desarrollo neurológico, como la prueba de Haizea Llevant, hasta al menos los 2 años de EC, durante las visitas rutinarias de atención primaria o en el marco de programas específicos de seguimiento hospitalario del PT16,17. Grado de recomendación C.
- •
Completar el cuestionario Ages and Stages Questionnaries® 3.ª edición (ASQ®, en español, disponible en: www.proyectoacuna.es) a la edad de 2 de EC y a los 4 y 5 años de edad cronológica, a todos los PT, o al menos a aquellos con factores de riesgo asociados a un peor neurodesarrollo (distrés respiratorio, crecimiento intrauterino restringido, hipoglucemia sintomática, hiperbilirrubinemia con necesidad de fototerapia, hipoxemia, hemorragia intraventricular, leucomalacia periventricular, lactancia artificial y/o bajo nivel socioeducativo materno)4,18,19. Grado de recomendación C.
- •
Con resultados por debajo de los puntos de corte especificados para el ASQ3®, en la puntuación global o en más de un dominio, se completará el estudio en los centros hospitalarios de referencia con cuestionarios específicos, como test de Bayley III, el Cuestionario de autismo en la infancia-modificado ante sospecha de trastorno del espectro autista o el cuestionario de Swanson, Nolan y Pelham de 1983 en su versión iv si se sospecha déficit de atención18,20. Grado de recomendación B.
- •
Si se detecta alguna alteración en el desarrollo neurológico se derivará a atención temprana, con el objetivo de minimizar secuelas a largo plazo18,21,22. Grado de recomendación B.
- •
Los PT con sospecha de trastorno del neurodesarrollo deberán ser evaluados por el equipo de orientación del centro educativo, al comenzar la escolarización primaria, para la detección temprana de déficits sutiles. Evaluar la memoria ejecutiva, la atención, el lenguaje o las habilidades de conducta, ya que los déficits en estas áreas pueden tener un impacto significativo en el rendimiento escolar3,5. Grado de recomendación B.
- •
Desarrollar un enfoque multidisciplinario coordinado por el pediatra y centrado en la familia y la escuela. El desarrollo neurológico de los PT debe optimizarse creando un ambiente familiar de apoyo seguro23. Grado de recomendación C.
- •
La leche materna es el alimento de elección, de forma exclusiva hasta los 6 meses de EC y, posteriormente, complementada con otros alimentos, hasta los 2 años o hasta que la madre y el niño deseen24. Grado de recomendación A.
- •
Los PT han de tener unas pautas de lactancia al pecho específicas y diferentes de las de los RNT7. Hay que animar a la madre a efectuarse extracción de leche y suplementar al neonato con su propia leche si es necesario. Suplementar con fórmula como último recurso. Recomendar el método canguro en casa después del alta es un método eficaz y fácil de aplicar, que fomenta la lactancia materna, la salud y el bienestar del RN y de sus padres25. Grado de recomendación C.
- •
Antes del alta hospitalaria hay que concienciar a los padres de que su hijo tiene un riesgo aumentado de dificultades de alimentación, hiperbilirrubinemia y deshidratación. La educación debe centrarse en desarrollar la habilidad de los padres para reconocer estos problemas, especialmente importante en las madres primerizas y, en ocasiones, requiere una hospitalización al nacimiento más larga7. Grado de recomendación C.
- •
Los padres deben ser remitidos a los grupos de apoyo a la lactancia existentes en la comunidad. Grado de recomendación C.
- •
Se ha de garantizar una valoración pediátrica a las 24-48horas del alta hospitalaria y se recomiendan revisiones semanales en atención primaria hasta las 40 semanas de edad posmenstrual o hasta haberse establecido satisfactoriamente una lactancia eficaz con ganancia de peso adecuada7,26. Grado de recomendación C.
- •
Después del alta hospitalaria, si el crecimiento es subóptimo, se debe revisar la técnica de lactancia materna. Si después de asegurar una técnica correcta el incremento de peso es<20g/día deben aportarse diariamente 2 o 3 tomas de fórmula enriquecida o fórmula de prematuro hasta las 40 semanas de edad posmenstrual. Grado de recomendación C.
- •
Introducir los alimentos sólidos no antes de los 6 meses de EC y cuando el niño muestre suficiente madurez del desarrollo, y animar a continuar la LM hasta al menos el año de vida o más allá, junto a la alimentación complementaria27. Grado de recomendación C.
- •
La monitorización del crecimiento es un componente esencial de buena práctica clínica y es un indicador fácil del estado de salud y el estado nutricional8:
- •
Deben efectuarse mediciones seriadas de peso, longitud-talla y perímetro cefálico en cada una de las revisiones pediátricas y trasladarlas a las gráficas de crecimiento. Grado de recomendación C.
- •
Para la evaluación del crecimiento tras el alta se recomienda el uso de las curvas de la OMS, de acuerdo con la EC hasta los 2 años8,27. Grado de recomendación B.
- •
Todos los PT deben recibir vitamina D y hierro7. Grado de recomendación C.
- o
Vitamina D (prevención de osteopenia y raquitismo): en niños que reciben LM, hasta la introducción de la alimentación complementaria. En los alimentados con fórmula, el suplemento de vitamina D puede suspenderse cuando el niño beba al menos 1l al día de fórmula fortificada con vitamina D.
- o
Hierro (prevención de anemia por déficit de hierro): suplementar en forma de sal ferrosa, desde las 2 semanas y hasta los 6-12 meses.
- •
Administrar corticoides antenatales a gestantes con riesgo de parto inminente entre las semanas 340 y 366 de gestación28. Grado de recomendación A.
- •
Identificar los PT con riesgo de morbilidad respiratoria derivada del periodo neonatal precoz.
- •
Establecer un circuito de seguimiento de enfermedad respiratoria multidisciplinar (neumólogo, neonatólogo, pediatra de atención primaria), especialmente entre aquellos pacientes con complicaciones respiratorias en el periodo posnatal11,12. Grado de recomendación C.
- •
Asegurar la correcta formación y la adecuada trasmisión de los conocimientos a los padres sobre la mayor vulnerabilidad a las infecciones de su hijo, y por ello la vital importancia de seguir las recomendaciones para la prevención de las infecciones respiratorias29. Grado de recomendación C.
- •
La LM protege de las infecciones respiratorias de vías bajas, incluida la bronquiolitis30. Grado de recomendación A.
- •
Mantener la LM más de 4 meses ofrece mayor protección contra las infecciones respiratorias de vías bajas30,31. Grado de recomendación A.
- •
Cada unidad de neonatología valorará seguir las recomendaciones para la administración de palivizumab de la Sociedad Española de Neonatología u otras32,33. Grado de recomendación C.
- •
Los PT deben recibir las mismas vacunas (dosis, intervalos y lugar de administración) que los RNT14. Fuerza de la recomendación A.
- •
La inmunización prenatal frente a la tosferina, a través de la vacunación materna durante la gestación con dTpa, es la medida más efectiva para la prevención de la tosferina en los primeros meses de vida34.
- •
Se recomiendan las vacunas frente al neumococo, gripe y rotavirus en la población de PT14,35. Grado de recomendación B.
- •
La vacuna frente al meningococo B también es recomendada en PT14.
- •
Se recomienda evitar retrasos en la vacunación para conseguir precozmente niveles de anticuerpos protectores suficientes y mantenidos en los primeros meses de vida, que son los de mayor riesgo14. Posicionamiento I.
- •
Se recomienda la vacunación con dTpa de los trabajadores sanitarios que estén en contacto con niños prematuros14. Posicionamiento I.
- •
Es importante promocionar la «estrategia de nido», vacunando a los convivientes y cuidadores, tanto en el seno de la familia como en las unidades neonatales14. Posicionamiento I.
- •
Revisar y afianzar los conocimientos de los padres sobre las recomendaciones para la prevención de la muerte súbita (recomendaciones grado A y B) y la adherencia a las mismas mediante entrevista corta en las visitas de seguimiento36.
- •
Realizar el programa de seguimiento del prematuro de 34 a 36 semanas (tabla 1)37–39. Grado de la recomendación C.
- •
Diseñar estrategias desde atención primaria para evitar los abandonos del programa de seguimiento38. Grado de la recomendación B.
- •
Mantener un sistema de formación continuada que asegure la adecuada implantación del programa de seguimiento en atención primaria. Grado de la recomendación C.
- •
En el informe de alta se especificarán las visitas programadas a realizar en el hospital según los antecedentes del niño, o por aquellas actuaciones que precisen la atención de unidades especializadas hospitalarias37,39. Grado de la recomendación C.
- •
Valoración por el pediatra de atención primaria de todos los PT dados de alta hospitalaria en un plazo nunca superior a las 48horas después del alta26. Grado de la recomendación C.
- •
En relación con el carnet/cartilla de salud se recomienda que además de cumplimentar los datos correspondientes hasta el alta hospitalaria, se adjunten los resguardos de los lotes de las vacunas administradas y el número de registro del test de cribado endocrino-metabólico y el resultado del cribado auditivo. La cartilla o carnet de salud es un documento válido para especificar el calendario de los controles posteriores. Grado de la recomendación C.
- •
Se recomienda que los profesionales implicados en el seguimiento del niño tengan acceso a una historia clínica electrónica común, para lo que disponemos de la plataforma Web Proyecto Acuna (www.proyectoacuna.es), de acceso libre tras la solicitud de acceso. Plataforma con titularidad de la Sociedad Española de Neonatología e inscrita en el Registro de la Agencia Española de Protección de Datos. Mientras esto no sea posible, se redactará un pequeño informe de las visitas realizadas, especificando la valoración clínica y las recomendaciones derivadas de la situación del niño39. Grado de la recomendación C.
- •
En situación de riesgo socioambiental se recomienda que el equipo del CAP confirme la implicación de los trabajadores sociales y que trabaje de forma coordinada con ellos37,39. Grado de la recomendación C.
Los autores declaran no tener ningún conflicto de intereses.