Barcelona, 21-23 mayo 2005
ORL
Otitis media aguda (OMA): propuesta de un protocolo racional basado en la evidencia
E. Castellarnau Figueras y X. Allué Martínez
Urgencias de Pediatría. Servicio de Pediatría. Hospital Universitari Joan XXIII. Tarragona. España.
Introducción: La OMA es la enfermedad que con más frecuencia se diagnostica en infancia después infección respiratoria superior, la infección bacteriana más frecuentemente diagnosticada en niños y motivo habitual de uso antibióticos.
Objetivo: En la práctica diaria, uno de los problemas a los que se enfrenta pediatra de urgencias es falta de acuerdo en criterios diagnósticos uniformes y correcto tratamiento de OMA. El objetivo de esta revisión es analizar y actualizar las recomendaciones terapéuticas basándonos en nivel de evidencia actualmente existente y proponer un protocolo de tratamiento racional.
Material y métodos: Este trabajo se ha realizado siguiendo la estrategia empleada en medicina basada en la evidencia para valoración de medidas terapéuticas: a) búsqueda bibliográfica; b) determinación del nivel de evidencia de estudios seleccionados; c) evaluación crítica de la calidad de cada estudio, y d) integración de evidencias en la recomendación final. La revisión bibliográfica se ha realizado a través de Medline y Cochrane Library.
Resultados: Es necesaria una estrategia para minimizar una prescripción innecesaria de antibióticos como es postergar éste durante 48-72 h, ya que la OMA tiene un alto índice de curación espontánea y el riesgo de complicaciones es muy bajo, siempre que se seleccionen los pacientes. La terapéutica actual en la OMA se basa en considerar la etiología más probable y el grado de resistencia antibiótica, para lo cual es imprescindible un diagnóstico clínico lo más certero posible para no tratar innecesariamente. Una vez razonablemente seguros del diagnóstico, hay que considerar presencia de factores de riesgo para diferenciar pacientes son tributarios de tratamiento antibiótico retardado de los que precisan antibiótico de entrada. Los tributarios de antibiótico deben ser cubiertos frente a S. pneumoniae con amoxicilina a dosis estándar en más de 2 años sin factores de riesgo, reservando dosis altas para la población con factores de riesgo y menos de 2 años. En determinadas situaciones se aconseja amoxicilina-ácido clavulánico 8:1 a dosis altas. El fallo terapéutico requiere una reconsideración del tratamiento para intentar cubrir tanto S. pneumoniae resistente como H. influenzae productor de betalactamasas.
Conclusiones: Este trabajo pretende facilitar y fomentar la aplicación de pediatría basada en evidencia en tratamiento de OMA hasta llegar a la propuesta de protocolo racional que nos ayude en nuestra práctica diaria en urgencias. Evidentemente sin olvidar la experiencia de cada profesional, intentando integrar las evidencias mostradas y el juicio clínico en la aplicación práctica en cada paciente de forma individual.
Nuevas recomendaciones en el tratamiento de la otitis: ¿reducen realmente la prescripción de antibióticos en urgencias?
R. Pino Ramírez, N. Conde Cuevas, J.J. García-García, A. Domingo Garau y C. Luaces Cubells
Sección de Urgencias. Servicio de Pediatría. Unidad Integrada Hospital Sant Joan de Déu-Clínic. Universidad de Barcelona. España.
Objetivo: La otitis media aguda (OMA) representa el motivo fundamental de prescripción de antibióticos en niños. En 2004, la Academia Americana de Pediatría ha publicado una Guía de Práctica Clínica (GPC) que contempla la posibilidad del tratamiento sin antibióticos de pacientes seleccionados. El objetivo es comprobar si su aplicación en los pacientes que acuden a urgencias disminuye la prescripción de antibióticos.
Material y métodos: En primer lugar se recogieron los informes de urgencias con diagnóstico de OMA durante una semana (23 al 28 noviembre de 2004). Se analizó la adhesión al diagnóstico (OMA clara: abombamiento + hiperemia + signos de ocupación retrotimpánica; OMA dudosa: tímpano eritematoso, deslustrado) y se recogió el tratamiento administrado. En segundo lugar se difundieron las recomendaciones de la GCP, que contempla la posibilidad de conducta expectante en mayores de 2 años o niños entre 6 y 24 meses con OMA dudosa sin fiebre elevada ni otalgia grave. Posteriormente se recogieron de forma prospectiva los informes de los pacientes con OMA diagnosticados entre los días 25 y 31 de enero de 2005. Los pacientes en que se siguió una conducta expectante fueron controlados telefónicamente. Por último se comparó la actuación seguida en cada caso con respecto a lo recomendado por la GPC.
Resultados: Se recogieron 201 casos (115 del primer período y 86 del segundo). Mediana de edad de 1,45 años (rango: 19 días-12,4 años). El 79 % presentaban fiebre (temperatura media de 38,9 °C [DE: 1 °C]). En el primer período se diagnosticaron como OMA clara 83 pacientes (72 %) y como OMA dudosa 32 (28 %). El 99 % (114/115) fueron tratados con antibioterapia. Constaba la prescripción analgésica en el 61,7 %. En el segundo período se diagnosticaron como OMA clara 69 pacientes (80 %) y como OMA dudosa 17 (20 %). El 95,3 % (82/86) fueron tratados con antibióticos. Constaba la prescripción de analgesia en el 72 %. Al aplicar las recomendaciones de la GPC, en el primer período existió un cumplimiento del 78,3 % y en el segundo del 90,7 %. Los pacientes que fueron enviados a su domicilio bajo tratamiento analgésico evolucionaron favorablemente.
Conclusiones: La adhesión a la GPC tras su difusión ha sido correcta. Las características de la población que acude a las urgencias pediátricas hacen que el impacto en la reducción de antibióticos que supone la GCP sea escaso.
Otohematoma: ¿tratamiento conservador o drenaje?
B. Balsera Baños, X. Codina Puig, M. Gispert-Saüch i Puigdevall, V. Pérez Herrera, M. Abad García y M. Català Puigbó
Servicio de Pediatría. Hospital General de Granollers. Barcelona. España.
Fundamento y objetivos: El otohematoma es una patología traumática poco frecuente. Los traumatismos craneales acompañados de un hematoma, en mayor o menor grado, son habituales y la actitud terapéutica es conservadora. Por contra, los otohematomas requieren un tratamiento activo para evitar la necrosis del cartílago auricular y sus consecuencias estéticas debido a las características anatómicas de la zona.
Caso clínico: Paciente varón de 6 años que sufre traumatismo accidental presentando hematoma del pabellón auricular izquierdo. Se procede a su desbridamiento, previa anestesia tópica, y se indica cobertura antibiótica y vendaje compresivo de la zona. La evolución es favorable, no presentando complicaciones ni deformidad del pabellón en los controles posteriores. Se revisa el algoritmo terapéutico en esta patología.
Comentarios: 1) A pesar de que el otohematoma no es una patología grave, sí pueden serlo las consecuencias estéticas de una conducta expectante. 2) Remarcamos la importancia, no solamente del drenaje, sino también de la compresión del pabellón y la cobertura antibiótica para evitar la recurrencia y la infección, respectivamente.
Análisis retrospectivo de niños diagnosticados de laringitis en un servicio de urgencias
D. Martínez, A. Merino, M. Herranz, E. Gembero, C. Lezaun y N. Clerigué
Servicio de Pediatría. Hospital Virgen del Camino. Pamplona. España.
Objetivo: La laringitis es el cuadro obstructivo de la vía aérea superior más frecuente en la infancia. A pesar de su elevada prevalencia, son pocos los niños que requieren hospitalización. El objetivo de nuestro estudio fue describir características de pacientes diagnosticados de laringitis en urgencias y analizar a niños ingresados en planta por dicho motivo.
Material y métodos: Se realiza revisión retrospectiva de pacientes diagnosticados de laringitis en urgencias durante el año 2003, analizando: sexo, edad, mes del año, pruebas complementarias realizadas, tratamiento y destino. De los pacientes hospitalizados se describe: sexo, edad, área geográfica, días de ingreso, patología de base, número de consultas durante el episodio. Se analizan resultados mediante SSPS.
Resultados: Durante el año 2003 fueron diagnosticados 1.067 niños de laringitis de un total de 33.703 urgencias (incidencia 3 %) con predominio masculino (65 %) y edad menor de 3 años (69 %). Existe un pico en otoño (49 % entre septiembre y noviembre, pico en septiembre, 27 %). Sólo 5 % eran derivados por otro especialista. Se solicitaron pruebas complementarias al 13 %, siendo la radiografía de tórax la más realizada (10 %). Los tratamiento más usados fueron: corticoterapia oral (52,5 %), budesonida nebulizada (30 %) y L-adrenalina nebulizada (14,3 %). Un 23 % de los niños no requirieron tratamiento. El 9,5 % (100 pacientes) precisaron ingreso en la sala de observación durante unas horas, y posteriormente hospitalización en planta el 11 % (11 pacientes). Los ingresados en planta suponen un 2 % (22 pacientes) proviniendo el 50 % de la sala de observación y el otro 50 % directamente de urgencias. La edad media fue 22 meses (mínimo 2 meses, máximo 7 años), siendo el 86 % menores de 3 años (59 % menores de 18 meses) con predominio de varones (68 %). El 82 % venían de Pamplona o área próxima. El mes con más ingresos fue septiembre (50 %). El 59 % de los ingresados acudieron a urgencias entre las 18:00 y las 6:00 h. El 36 % habían consultado por lo menos una vez durante el mismo proceso. El 50 % había estado ingresado en observación previamente. La media de días de ingreso fue 2,2 días (mínimo 1, máximo 6).
Conclusiones: 1) La laringitis supone un motivo de consulta frecuente en urgencias aunque con las actuales pautas de tratamiento y teniendo la posibilidad de observación durante unas horas, solamente un pequeño porcentaje requiere ingreso en planta. 2) Existe un claro predominio estacional (otoño) con una mayor incidencia en varones y menores de 3 años. 3) Un alto número de niños no se tratan o únicamente se les administra corticoides en el servicio de urgencias (oral y/o nebulizado) sin tratamiento domiciliario posterior salvo medidas higiénico-ambientales.
Estudio retrospectivo de flemones-abscesos peritonsilares
J. Lara Herguedas, J.C. Molina Caballero, G. Domínguez Ortega y M. de la Torre Espi
Hospital Infantil Universitario Niño Jesús. Madrid. España.
Objetivos: El absceso periamigdalino se caracterizada por la formación de una colección purulenta típicamente unilateral en un espacio comprendido entre los músculos constrictores de la faringe y la cápsula amigdalar.
Material y métodos: Se han revisado de forma retrospectiva las historias clínicas de los niños ingresados, en el Hospital Infantil Niño Jesús de Madrid en el período de tiempo comprendido entre enero de 1993 y abril de 2004, con el diagnóstico de flemón-absceso peritonsilar según la clasificación de los diagnósticos por la CIE-9-MC. Se han recogido los siguientes datos: edad, sexo, factores predisponentes, síntomas, exploración física, exploraciones complementarias, tratamiento, complicaciones y tiempo de estancia hospitalaria.
Resultados: Se han encontrado 62 niños diagnosticados de absceso peritonsilar. La media y la mediana de edad fue de 10 años y 6 meses (DE 3,94). Se hallaron 43 mujeres y 19 varones. Los síntomas más frecuentes fueron: odinofagia en 56 pacientes (90 %), fiebre y disfagia en 50 (80 %). Los hallazgos de la exploración al ingreso fueron: buen estado general 55 pacientes (89 %), exudado amigdalar 54 (87 %), desplazamiento de la úvula 53 (85 %), linfadenopatías 44 (71 %). El hemograma mostraba una leucocitosis ($ 15.000/ml) en 37 pacientes (60 %). Otras pruebas complementarias solicitadas fueron: radiografía lateral cervical en 32 pacientes (normal en 31, 97 %), radiografía de tórax en 11 (todas normales), ecografía cervical en cuatro (normal en 3), tomografía cervical en cinco (en todos alterada), frotis faríngeo en 25 niños (negativo en 19-76 %; Streptococcus pyogenes en tres, Streptococcus del grupo C, S. pyogenes y Staphylococcus aureus, Streptococcus grupo C y Haemophilus en los otros tres). Se pautó tratamiento intravenoso con amoxicilina-ácido clavulánico en 21 pacientes (34 %) y con penicilina en 20 (32 %). Nueve pacientes precisaron punción y drenaje (15 %); el resultado de los cultivos fue: negativo en cuatro, S. pyogenes, S. pyogenes y S. viridans, S. pyogenes y anaerobios, Streptococcus intermidis y bacilos gramnegativos, Streptococcus mitis y S. viridans en los otros cinco. Un paciente tuvo una rotura espontánea del absceso a la vía aérea y otro un cuadro de obstrucción de la vía aérea. La estancia media fue de 6 días.
Conclusiones: 1) Fiebre, disfagia y odinofagia son signos sugestivos de absceso peritonsilar. 2) La radiografía lateral de cuello es poco útil para el diagnóstico de esta enfermedad. 3) Un alto porcentaje de nuestros casos se resolvieron con tratamiento antibiótico sin drenaje. 4) Las complicaciones pueden llegar hasta el 3 % y afectan fundamentalmente a la vía aérea.
Síndrome de grisel. Una rara complicación de absceso retrofaríngeo
A. Pérez Casares, F.J. Travería Casanova, V. Pineda Solas, J. Ramírez Rodríguez, S. Argemí Renom y A. Mondéjar Rodríguez
Servicio de Pediatría. Corporació Sanitària Parc Taulí. Sabadell. Barcelona. España.
Introducción: El absceso retrofaríngeo es una complicación infrecuente pero que presenta una importante morbilidad y mortalidad. Se produce tras una infección previa del área orofaríngea (amigdalitis, faringitis,...) y extensión de ésta al espacio retrofaríngeo a través de los plexos venosos. El caso que exponemos a continuación se trata de una evolución muy atípica de esta complicación.
Caso clínico: Presentamos el caso de un niño de 5 años que ingresó para estudio de tortícolis de larga evolución. Presentaba antecedente de proceso infeccioso de orofaringe orientado como faringitis viral. La semana siguiente empieza un cuadro de tortícolis. Consultó repetidas veces en urgencias por tortícolis persistente refractaria al ibuprofeno y una importante dificultad para abrir la boca. Afebril en todo momento se realizó una radiografía de perfil a los 2 días de clínica (informada como normal) y una TC a las 3 semanas de sintomatología, en la que se observó una subluxación de C1 sobre C2, con ocupación del espacio retrofaríngeo derecho (síndrome de Grisel). Se instauró antibioterapia intravenosa con amoxicilina-ácido clavulánico durante 8 días, presentando una evolución favorable con total resolución del cuadro. Se completaron 13 días más de tratamiento antibiótico oral en casa.
Conclusiones: Queremos destacar en primer lugar, la importancia de la radiografía cervical de perfil, ya que es de gran valor diagnóstico y podía haber acelerado todo el proceso diagnóstico y posterior tratamiento. La realización de la TC completa el estudio y nos ayuda a definir con mayor precisión la localización y naturaleza del proceso inflamatorio. En segundo lugar, exponer la discusión que existen en la literatura especializada sobre las dos opciones terapéuticas empleadas en estos casos. Por un lado, el tratamiento conservador con antibioterapia intravenosa y por otro lado existen los defensores del desbridamiento quirúrgico en caso de absceso bien definido. Nosotros optamos por la opción más conservadora.
Epidemiología de las urgencias odontopediátricas
E. Martín Olivera1, M.J. Miñarro del Moral1, G. Álvarez Calatayud2, L. Taboada Castro2, G. Pinel Simón2 y A. Rivas Castillo2
Servicios de 1Odontopediatría y 2Urgencias de Pediatría. Hospital San Rafael. Madrid. España.
Objetivos: Cuantificar el número de urgencias atendidas en el Departamento de Odontopediatría. Analizar las patologías más frecuentes en la demanda asistencial urgente en odontopediatría. Descripción epidemiológica de las urgencias odontopediátricas atendidas.
Material y métodos: Todos los niños entre 0-14 años que acudieron a urgencias en nuestro departamento en el período comprendido de enero de 2004 a enero de 2005. Variables estudiadas: sexo, edad, tiempo de demora, época anual en la que se produce la demanda urgente, asistencia previa, ámbito de producción de la lesión, naturaleza de la lesión, localización, estructuras y dientes afectados, procedencia, pruebas complementarias. Análisis: estadística descriptiva.
Resultados: En el período de estudio se atendieron 788 procesos odontológicos urgentes, 576 de los cuales eran pediátricos. En su mayoría se trataba de varones (380), lo cual representa el 66 %. En cuanto a la edad, el 46,4 % de las urgencias ocurrieron en los primeros 5 años de vida. El lugar donde más frecuentemente se producen las lesiones es en el colegio en los niños mayores de 6 años y el domicilio, en los menores de 5 años. Las lesiones fueron básicamente de tipo traumático (90,4 % de los casos), el 7,1 %, la patología encontrada fue infecciosa y el 2,3 % de origen eruptivo. Prácticamente en todos los traumatismos, el mecanismo de producción de la lesión fue directo (98 %). Aproximadamente en el 48 % las lesiones afectaban a más de una estructura, siendo la más afectada el ligamento periodontal (61,48 %), seguida de tejidos blandos (44,3 %) y dientes (31,3 %). La fractura coronaria no complicada fue la lesión más frecuente encontrada (25 %). Los dientes más habitualmente involucrados fueron el 51-61 (incisivos centrales superiores temporales) y 11-21 (incisivos centrales superiores permanentes). Cerca del 89 % no habían recibido atención previa. La prueba diagnóstica más practicada fue la radiografía periapical (86 %), seguida de la ortopantomografía (3 %).
Conclusiones: Destaca el mayor predominio de las urgencias odontopediátricas en niños varones, en el ámbito escolar y con una localización preferente en los incisivos centrales superiores, tanto temporales como permanentes. Los traumatismos suponen el 90 % de las urgencias odontopediátricas, siendo la más frecuente la fractura coronaria sin afectación pulpar y las luxaciones. La importancia de una correcta actuación en la asistencia urgente de cara al pronóstico de las lesiones es de gran trascendencia, especialmente en el paciente pediátrico.
Linfoma de Burkitt frente a sinusitis bacteriana. Presentación de un caso clínico
L. Rodríguez-Zuloaga Montesino, A. Jiménez Moya, D. Tenas Bastida, M. Serra Córdoba y F. Gómez Sabrido
Servicio de Pediatría. Hospital Virgen del Toro. Mahón. Menorca. España.
Introducción: El linfoma de Burkitt aparece habitualmente como una masa abdominal, asociada con dolor u obstrucción abdominal. A veces puede presentarse como una masa facial con clínica de sinusitis o infecciones del área otorrinolaringológica.
Caso clínico: Motivo de consulta: niño de 8 años con cefalea y malestar general. Antecedentes personales: dermatitis atópica, convulsión febril típica en 1998, refieren estar en tratamiento antibiótico por sinusitis desde hace 2 meses, sin obtener mejoría alguna e incluso empeorando la situación del niño con vómitos y cefalea. Así mismo, hace una semana acude al odontólogo por "dolor en la boca", siendo diagnosticado y tratado de flemón periodontal. Consulta en urgencias 9 días antes de su ingreso por vómitos y cefalea, siendo dado de alta con el diagnóstico de sinusitis, tratamiento domiciliario y cita en consultas externas de ORL 10 días después. No alergias conocidas. Vacunado correctamente. Exploración física: peso, 22.500 g; temperatura: 36,7 °C; presión arterial: 115/68 mmHg; frecuencia respiratoria: 24 resp./min. Aceptable estado general, consciente, alerta y colaborador, refiere cefalea que no cede con analgésicos habituales. Gran distorsión facial, con abultamiento de toda la hemicara izquierda sin signos flogóticos de la piel, con palpación dura y adherida a planos profundos así como importante proptosis del ojo izquierdo y desalineación de ambos ojos de la línea media. Refiere visión doble desde hace 2 días. Importante hipertrofia de la mucosa yugal y amigdalar de la zona izquierda con desplazamiento de la úvula, la cual está impactada contra el techo de la zona más lateral derecha del paladar blando. Resto de exploración física por órganos y aparatos, normal. Analítica: anodina. TC craneal: masa de partes blandas que ocupa rinofaringe, parcialmente la fosa nasal derecha, totalmente la fosa nasal izquierda el seno maxilar izquierdo y protruye en la órbita, produciendo exoftalmos con destrucción de celdillas etmoidales, pared interna del seno maxilar, pared interna orbitaria, extendiéndose centralmente hacia la orofaringe, aunque siempre de forma más marcada en el lado izquierdo. Evolución y tratamiento: se deriva a hospital de referencia para diagnóstico final: linfoma de Burkitt craneal. Se inicia tratamiento con quimioterapia y radioterapia y posterior trasplante autólogo de médula ósea. Actualmente se encuentra en remisión completa.
Comentarios: Insistir en la importancia de realizar una anamnesis y exploración física detalladas con el fin de evitar demoras y errores en el diagnóstico y tratamiento de las enfermedades. Esta forma de presentación clínica de los linfomas en nuestro medio no es habitual.
Indicaciones y rendimiento diagnóstico del test de detección rápida de antígeno estreptocócico
J.A. Gil Sánchez, M. Segura Moreno, F. Ferrés Serrat, A. Ramírez Rosales, J.L. Pérez Saenz y J.M. Román Piñana
Servicios de Pediatría y Microbiología. Hospital Son Dureta. Palma de Mallorca. España.
Introducción: La utilización razonada y protocolizada del test de diagnóstico rápido de antígeno estreptocócico del grupo A (TDR) introduce racionalidad en la indicación de tratamiento antibiótico en las faringoamigdalitis agudas (FAA). Pero su utilidad se extiende al diagnóstico precoz de otras enfermedades estreptocócicas.
Objetivos: 1) Conocer las formas de presentación de las infecciones estreptocócicas diagnosticadas con TDR y/o cultivo del frotis de la lesión. 2) Conocer en nuestra serie la sensibilidad y especificidad del TDR. 3) Revisar la incorporación del TDR al protocolo diagnóstico de distintas entidades de posible etiología estreptocócica.
Metodología:1) Revisión de historias de menores de 15 años a quienes se practicó TDR junto con cultivo de frotis durante el año 2004. 2) Extracción de muestras, realización e interpretación del test por parte del facultativo que atiende al niño.
Resultados: Ochenta pacientes estudiados (49 niños, 31 niñas), con edad media de 5,5 años. Las indicaciones fueron: FAA 43, adenopatías cervicales aumentadas (ACA) sin FAA 11, erupción con FAA siete, fiebre sin foco (FSF) siete, FSF con erupción cuatro, urticaria dos, eritema nudoso uno, dermatitis perianal uno y varios cuatro. El número de cultivos positivos fue de 20 (12 varones y 8 mujeres) y correspondió a: 11 FAA, cuatro escarlatinas, dos ACA sin FAA, una FAA con exantema eritematoso inespecífico, una anitis estreptocócica y una varicela con fiebre prolongada. La sensibilidad del TDR fue del 85 % (valor predictivo negativo 94,6 %) y la especificidad 88,3 % (valor predictivo positivo 70,8 %). Se prescribió tratamiento antibiótico al 40 % de los pacientes estudiados.
Comentarios y conclusiones: 1) El TDR constituye un valioso instrumento diagnóstico para identificar a niños con enfermedad estreptocócica y reduce la prescripción de antibióticos. 2) Debe considerarse que hay niños con colonización faríngea por Streptococcus pyogenes, las limitaciones del test y los posibles fallos en la obtención de la muestra por frotis. 3) Si hay datos altamente sugestivos de enfermedad estreptocócica y/o afectación del estado general aunque el test sea negativo es prudente iniciar antibioterapia a la espera del resultado del cultivo y de la evolución de la enfermedad. 4) A parte de la FAA y los exantemas escarlatiniformes, otras indicaciones del TDR lo constituirían las ACA, dermatitis perianales, vaginitis en menores de 3 años y lesiones cutáneas de posible etiología estreptocócica.
Vértigo asociado a otitis media: dificultades y excesos en el diagnóstico
J.A. Peña Zarza, F. Ferrés Serrat, G. Jaume Bauzà, S. Mas Mercant y J.M. Román Piñana
Servicios de Pediatría y ORL. Hospital Son Dureta. Palma de Mallorca. España.
Introducción: La otitis media aguda (OMA) y la otitis media serosa crónica (OMSC) son dos de las causas más frecuentes de laberintitis en la infancia. En niños de corta edad se presenta como marcha inestable que puede ser difícil caracterizarla como vértigo. El retraso en el diagnóstico de vértigo por laberintitis o un tratamiento no adecuado puede conllevar complicaciones, hospitalizaciones prolongadas, pruebas innecesarias y/o recurrencias del vértigo.
Objetivos: 1) Conocer nuestra casuística de laberintitis asociada a otitis media (OM). 2) Revisar los retrasos en el diagnóstico, pruebas realizadas, tratamiento instaurado y evolución. 3) Analizar y revisar su manejo en urgencias. 4) Revisión bibliográfica del tratamiento más adecuado.
Metodología: Revisión de las historias de los menores de 15 años con vértigo asociado a OM desde febrero de 2003 a febrero de 2005.
Resultados: Se encontraron 6 pacientes, 3 niños y 3 niñas, con rango de edad entre 17 meses y 13 años y edad media de 2 años y 2 meses. Cinco presentaron OMA y una OMSC. Dos casos no diagnosticados inicialmente (OMA y OMSC) presentaron recurrencias del cuadro vertiginoso (2 y 3 respectivamente) hasta su correcta identificación y aplicación del tratamiento correspondiente, no habiendo presentado desde entonces más recurrencias. El niño con OMSC se trató con drenajes timpánicos. De los 5 pacientes con OMA a tres se les colocó drenajes y cuatro recibieron antibioterapia intravenosa. Se realizó TC craneal a cinco, EEG a cuatro, punción lumbar a tres y RM cerebral y estudios metabólicos a dos. Tres pacientes fueron diagnosticados correctamente en urgencias, aunque dos de ellos en la segunda y tercera recurrencia (al cabo de un mes y de 9 meses respectivamente desde el inicio del cuadro). Otros dos se diagnosticaron en planta a los 3 y 4 días de su hospitalización. Un paciente fue etiquetado de OMA bilateral más alteración de la marcha.
Comentarios y conclusiones: 1) Una adecuada identificación en urgencias de un cuadro vertiginoso y una pronta valoración de un eventual foco ótico resulta clave para una correcta orientación del cuadro y una rápida instauración del tratamiento correspondiente. 2) Los vértigos asociados a OM deben ser tratados siempre con colocación de tubos de ventilación. 3) Si existe OMA debe realizarse tratamiento antibiótico, valorando vía intravenosa y considerando punción lumbar si clínica compatible con meningitis. 4) En el vértigo asociado a OM otras pruebas sólo están indicadas de forma individualizada o si evolución no favorable de la sintomatología vertiginosa.
Neonatos y analgesia
Asistencia a neonatos en urgencias de pediatría
M. Estévez Domingo, N. Crespo Azpiroz, J.A. Muñoz Bernal y J. Landa Maya
Urgencias de Pediatría. Hospital Donostia. San Sebastián. España.
Objetivo: Conocer las características epidemiológicas y clínicas de los neonatos (0-28 días de vida) atendidos en el servicio de urgencias de pediatría de nuestro hospital.
Material y métodos: Estudio retrospectivo de los informes emitidos en nuestro servicio de urgencias a todos los pacientes con edad comprendida entre 0 y 28 días de vida, atendidos durante el año 2004. Solicitaron atención 556 niños menores de 28 días de vida (el 53,7 % < 15 días), lo que representa un 1,73 % del total de urgencias atendidas (32.061). El 56 % fueron varones. La mayoría acudieron por iniciativa propia (85 %). Los principales motivos de consulta fueron: patología digestiva (19,78 %), patología respiratoria (18,52 %), llanto (15,1 %) y fiebre (8,63 %). Se realizaron pruebas complementarias al 49 % de los pacientes, siendo las pruebas más utilizada el hemograma (147 casos) y la tira reactiva de orina (146 casos). Necesitaron ingreso en observación 31 pacientes (5 %) e ingresaron en el hospital 115 (21,22 %). Los diagnósticos más frecuentes fueron: patología digestiva (24,64 %), patología no objetivable (23,2 %), patología respiratoria (17,08 %), patología infecciosa (14,74 %) y patología del cordón umbilical (7,19 %). De manera individual los diagnósticos más frecuentes fueron: en relación con problemas de puericultura (19,24 %), infección aguda de vía aérea (8,27 %) y vómitos (7,19 %). Los motivos más frecuentes de ingreso fueron: síndrome febril (19,49 %), episodio de apnea (19,49 %), bronquiolitis (15,25 %), infección de orina (10,16 %) e ictericia (8,47 %).
Conclusiones: La demanda asistencial de los neonatos no es elevada en nuestro servicio y similar a la referida en otros centros. Los motivos de consulta en un importante número de casos corresponden a situaciones banales no patológicas propias de la edad, no precisando exploraciones complementarias y que se resuelven con consejos de puericultura. Aún así este grupo de edad tiene un mayor índice de ingreso que la población inferior a 14 años atendidos en nuestro servicio.
Uso del servicio de urgencias por los menores de un mes de vida
P. Chimenti Camacho, C. Iglesias Fernández, I. Marsinyach Ros, M. Crespo Medina, C. Míguez Navarro y R. Marañón Pardillo
Sección Urgencias. Hospital Infantil Gregorio Marañón. Madrid. España.
Objetivo: Describir las características de los pacientes menores de un mes de vida que acuden a urgencias y los factores asociados con su uso por patología no urgente.
Material y métodos: Estudio transversal realizado entre el 1 de octubre y el 30 de noviembre de 2004 de todos los niños menores de un mes que acudieron a nuestro servicio de urgencias. Variables recogidas: datos epidemiológicos de los pacientes, motivo de consulta, pruebas complementarias y tratamiento. Los motivos de consulta fueron clasificados como urgentes si cumplían alguno de los siguientes criterios: necesidad de pruebas complementarias; necesidad de control clínico a las 24-48 h; necesidad de ingreso hospitalario.
Resultados: De un total de 12.459 urgencias pediátricas el 3,5 % fueron menores de un mes de vida. El 55 % fueron niños y el 45 % niñas. Acudieron con mayor frecuencia a urgencias los recién nacidos de menor edad (el 30,4 % eran < 7 días). El 24,5 % de los pacientes acudieron a urgencias en más de una ocasión. El 88,4 % eran a término, el 8,8 % pretérminos y el 2,8 % postérminos. Los motivos de consulta más frecuentes: ictericia 18,8 %; cuadro catarral con o sin dificultad respiratoria 13,6 %; irritabilidad 13 %; vómitos 9,4 %; fiebre o febrícula 7,7 % y patología umbilical 5,8 %. El 45 % preciso pruebas complementarias y el 16 % preciso ingreso hospitalario, siendo las causas más frecuentes de ingreso: ictericia (32,7 %), fiebre sin foco (16,3 %), bronquiolitis (11 %), infección urinaria (9 %). El 23 % tratamiento médico o quirúrgico y el 76,8 % no. El 15,7 % preciso control en 24-48 h o ser derivado a consultas. Se clasificó como patología urgente el 49,6 % y no urgentes al 50,3 %. Se intentó relacionar distintos factores con un mayor uso del servicio de urgencias por motivos de consulta no urgentes, encontrando asociación solo con la primiparidad y la no disponibilidad de atención primaria, pero sin que estas diferencias sean estadísticamente significativas.
Conclusiones: El servicio de urgencias es utilizado frecuentemente por patología no urgente que podría ser manejada de forma más adecuada en atención primaria. Existe un mayor uso del servicio de urgencias por patología urgente por los neonatos de menor edad y por patología no urgente, por las madres primíparas y en los días en que no está disponible atención primaria, aunque estas diferencias no se ha podido comprobar que sean estadísticamente significativas. En nuestra muestra no se han encontrado otros factores asociados con el uso de urgencias por patología no urgente. Una mejor educación sanitaria podría contribuir a un uso más racional del servicio de urgencias.
Urgencias de recién nacidos en hospital pediátrico
L. Ruiz y N. Ruggeri
Servicio de Urgencias. Hospital Nens de Barcelona. España.
Introducción: El período de recién nacido (RN) es un período crítico en la vida del individuo y de la familia que lo acoge. En el RN la posibilidad de patología y la rápida evolución de los procesos patológicos pueden poner en peligro su vida. En la sociedad actual se ha perdido la formación no reglada sobre el cuidado de los niños y los padres se sienten con mucha frecuencia sin conocimientos mínimos de puericultura y manejo del bebé. Las rutinas hospitalarias que no favorecen la confianza y aprendizaje en el manejo del bebe y las altas precoces que se realizan en la mayoría de hospitales dejan a los padres en una situación a menudo estresante que les lleva a la visita en el servicio de urgencias.
Objetivos: Analizar los motivos de asistencia y diagnósticos de los RN en un servicio de urgencias hospitalario. Metodología: análisis de los motivos de consulta, diagnóstico y otros parámetros de la base de datos del servicio de urgencias en el HNB durante el año 2003.
Resultados: 602 RN fueron visitados en el SUHNB del 1 de enero al 31 de diciembre de 2003. Representaron el 1 % del total de las visitas (59.407). La distribución horaria de las visitas fue similar a lo largo del día con el 29 % de visitas nocturnas (21-9). Los motivos de consulta más frecuentes fueron: irritabilidad 7,8 %, fiebre 7,5 %, exantema 4,3 %, vómitos 4,8 %, tos 3,3 % accidente 2 % y dificultad respiratoria 1,7 %. En el resto de los casos la causa principal de consulta fue etiquetada de otros problemas. El cólico del primer trimestre, el niño con exploración normal, y los trastornos alimentarios son los diagnósticos más frecuentes al alta.
Conclusiones: Aunque la patología neonatal grave es motivo de consulta en el servicio de urgencias esta es un porcentaje bajo de las visitas. La puericultura, los trastornos de la lactancia y la angustia familiar son vividos por los padres como motivo de acudir a un servicio de urgencias sin presentar patología medica grave. La puericultura es una actividad que puede sobrecargar un servicio de urgencias pediátricas.
Absceso muscular en un neonato
M. Herrera López, A. Crespo Alonso, B. Martín Sacristán, E. Crespo Rupérez, M. Zamora y A. Pantoja Bajo
Servicio de Urgencias de Pediatría. Hospital Virgen de la Salud. Toledo. España.
Una de la etiologías de más frecuentes de masa muscular en la infancia son los tumores de partes blandas, entre los que se encuentran el rabdomiosarcoma, el fibrosarcoma congénito y el leiomiosarcoma. El absceso es una causa rara de masa muscular, más frecuente en adolescentes relacionado con traumatismos previo. Excepcionalmente aparece en neonatos, asociado con sepsis, artritis séptica y osteomielitis por contigüidad.
Caso clínico: Niña de 16 días de vida que acude a urgencias por presentar desde hace 2 h masa en zona paravertebral derecha a nivel dorsolumbar. A la exploración se observa una masa de 3 * 3 cm, fluctuante, mal delimitada, no dolorosa a la palpación con piel suprayacente normal. Antecedentes personales: Embarazo obtenido por fecundación in vitro (donación de ovocitos). Parto por cesárea. Pruebas complementarias: hemograma normal. Bioquímica sanguínea con transaminasas y Lactato deshidrogenasa normal. Proteína C reactiva elevada. Marcadores tumorales, incluidos enolasa, a-fetoproteína, CEA125 y antígeno carcinoembrionario normal. Radiografía dorsolumbar normal. Ecografía dorsolumbar en la que se observa tumoración de partes blandas, con abundante vascularización. Resonancia magnética en la que se visualiza una masa mal delimitada, localizada en musculatura paraespinal de intensidad similar al músculo liso, hipointenso con reborde hiperintenso y aumento de la intensidad de la señal en el músculo adyacente. Ecografía abdominal y raquídea normal. Gammagrafía ósea normal. Hemocultivo negativo. Ante la sospecha de masa tumoral se realiza intervención quirúrgica, encontrándose abundante material purulento, localizado en el músculo iliopsoas derecho. Se realiza drenaje de la cavidad con colocación de catéter percutáneo durante 5 días, iniciándose antibioterapia de amplio espectro durante 3 semanas. En el líquido de drenaje se aísla Staphylococcus aureus. Presenta una buena evolución, con resolución del cuadro infeccioso local.
Conclusiones: Ante la presencia de una masa muscular en el neonato debemos pensar en un proceso tumoral, siendo el más probable en nuestro caso, el fibrosarcoma congénito. Aunque no es la causa más frecente debemos pensar en un origen infeccioso. El abordaje ha de ser urgente, hospitalario y valorar intervención quirúrgica. En nuestro caso se debe descartar la presencia de otros focos de infección y valorar la realización de estudio inmunológico para descartar una enfermedad granulomatosa crónica.
Trombosis aórtica y cerebral asociadas a deshidratación hipernatrémica grave en neonato con lactancia materna exclusiva
C. Iglesias Fernández, P. Chimenti Camacho, S. Villar Castro, D. Blanco Bravo, D. Crespo Marcos y A. De la Huerga López
Servicio de Urgencias. Hospital infantil Gregorio Marañón. Madrid. España.
Fundamento y objetivo: La trombosis completa de la aorta es una entidad rara con alta morbimortalidad. La causa más frecuente en el período neonatal es la canalización de la arteria umbilical, produciendo trombosis parcial y generalmente asintomática. Una menos frecuente es la deshidratación hipernatrémica secundaria a una inadecuada técnica en la lactancia materna.
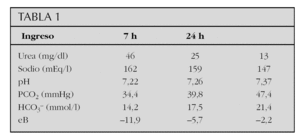
Observaciones clínicas: Neonato de 8 días de vida que acude a urgencias por dificultad para la alimentación e irritabilidad. En urgencias fiebre de 39 °C y deshidratación hipernatrémica severa (pérdida del 21 % del peso y sodio de 180 mEq/l). Ingresa en UCIN para rehidratación intravenosa. Al ingreso: creatinina de 0,9 mg/dl, urea 157 mg/dl, ácido úrico 6,4 mg/dl y eco abdominal con hiperecogenicidad del parénquima renal compatible con insuficiencia renal sin trombos venoarteriales. Inicia diuresis tras expansión de volumen. A las 72 h presenta signos de insuficiencia cardíaca, edema agudo de pulmón, fallo renal, trombocitopenia y acidosis metabólica, objetivándose en eco abdominal trombo en aorta abdominal que ocupa casi toda la luz desde la mesentérica superior hasta la bifurcación de las ilíacas. En eco cerebral trombosis del seno longitudinal superior. Precisa ventilación mecánica 4 días, heparina en perfusión 10 días, fibrinólisis con r-TPA durante 35 h que se sustituye, debido a sangrado, por urocinasa durante 48 h. A las 3 h del tratamiento recupera diuresis y la onda de pulso femoral. A los 10 días se inicia heparina de bajo peso molecular. Durante el tratamiento con r-TPA presenta sangrado que precisa transfusión y síndrome compartimental en brazo derecho por sangrado con lesión axonal parcial del mediano a nivel proximal del antebrazo en el electromiograma. Recibió tratamiento antibiótico empírico hasta obtención de cultivos negativos. Estudio de trombofilia y neurofisiológico normal.
Comentarios: La mala técnica alimentaria puede ser causa de deshidratación hipernatrémica en recién nacidos con lactancia materna exclusiva y debe sospecharse en todo neonato con importante pérdida de peso y signos de deshidratación. Aunque la lactancia materna es de elección en el recién nacido, es importante: educación materna, realizar screening al alta hospitalaria identificando factores de riesgo que dificulten la lactancia materna y asegurar un seguimiento del recién nacido precoz tras el parto. Se debe tener en cuenta la posibilidad de trombosis como complicación de una deshidratación hipernatrémica.
Hiponatremia, causa de crisis convulsivas en el recién nacido
M. Crespo Medina, R. Chacón Aguilar, S. Villar Castro, C. Menéndez Hernando, P. Chimenti Camacho y C. Iglesias Fernández
Sección Urgencias. Hospital Infantil Gregorio Marañón. Madrid. España.
Fundamento y objetivos: Las causas de convulsiones en el recién nacido más frecuentes son la asfixia perinatal y la hemorragia parenquimatosa en las primeras 48 h de vida, y posteriormente las infecciones del SNC. Las alteraciones metabólicas están presentes en un 6 % de los casos.
Observaciones clínicas: Neonato de 10 días de vida que acude al servicio de urgencias por episodios de movimientos clónicos del brazo derecho y revulsión ocular de 5-10 s de duración, somnolencia posterior. Asocia dificultad para la lactancia materna por pezones invertidos. En las últimas 48 h presenta rechazo de las tomas que se acompaña de alternancia de somnolencia e irritabilidad. AP: embarazo controlado. Parto: fórceps por no progresión. EG 39 semanas. PRN 3.380 g. Apgar 8/8. pH 7,22. Lactancia materna. Meconiorrexis y primera diuresis en las primeras 24 h de vida. Exploración física: peso, 3.510 g; presión arterial, 91/53 mmHg; frecuencia cardíaca, 129 lat./min; temperatura, 36,5 °C. Palidez e ictericia cutáneo mucosa. Mucosas húmedas, no signo del pliegue, edemas en dorso de manos. ACP y Abdomen normal. FANT. Irritable. Cefalohematoma parietotemporal derecho. Pruebas complementarias: hemograma: normal. Bioquímica: bilirrubina total 19,4, GOT 53, GPT 36. Na 118 mmol/l, K 5,2 mmol/l. Cl 86 mmol/l. Osmolaridad sérica 277. Orina: cetonuria 15 mg/dl, Na < 20, K 7, Cl < 2, Osmolaridad orina 14. EAB venoso: pH 7,35; pCO2 20; PO2 48. BIC 11,3 EB 11. LCR: normal. Cultivos (sangre, orina y LCR) estériles. Tóxicos en orina negativos. Amonio 37,17. OHP Normal. Aldosterona: 334 pg/ml. Catecolaminas en orina: normales. b-HCG y CEA: normales. a-fetoproteína: 774,8 ng/ml. Aminoácidos y ácidos orgánicos en sangre, orina y LCR normales. Ecografía transfontanelar y ecocardiografía sin hallazgos patológicos. Ecografía abdominal: engrosamiento mural polipoideo de la pared inferior vesical. RM abdominal: normal. Evolución: a su ingreso se pauta goteo de reposición corrigiendo el déficit de sodio y bicarbonato. Se realiza sondaje vesical: poliuria de hasta 21 ml/kg/h normalizándose en días posteriores. A las 12 h del ingreso presenta natremia dentro de límites normales. Se sospecha obstrucción vesical por masa vesical, descartándose tras RM. Buena evolución posterior.
Comentarios: 1) Las alteraciones metabólicas son una causa de crisis convulsivas afebriles en el período neonatal, siendo la hiponatremia una de las más frecuentes. 2) La causa más frecuente de hiponatremia en el período neonatal suele ser debido a una ingesta excesiva de líquidos, aunque se debe hacer el diagnóstico diferencial con otras etiologías.
Hemorragia intracraneal en el contexto de enfermedad hemorrágica neonatal tardía
I. Marín Valencia, N. Conde Cuevas, K. Juma Mohamed, C. Luaces Cubells y J. Pou Fernández
Sección de Urgencias. Servicio de Pediatría. Unidad Integrada Hospital Sant Joan de Déu-Clínic. Universidad de Barcelona. España.
Fundamento y objetivos: La enfermedad hemorrágica del recién nacido (EHRN) es una entidad secundaria al déficit de vitamina K, con tres formas de presentación: temprana, clásica y tardía. Se presenta el caso de un lactante de 5 semanas con hemorragia intracraneal como forma de presentación de EHRN tardía.
Observación clínica: Lactante de 5 semanas de vida que es traído por cuadro de vómitos, sin fiebre ni deposiciones diarreicas de un día de evolución. No constaba profilaxis con vitamina K posparto. Alimentado con lactancia materna exclusiva. La exploración y la analítica general fueron normales y se remitió a domicilio con normas. Acudieron 3 días más tarde por persistencia de los vómitos con deterioro del estado general y coloración pálida. Fontanela normotensa. Resto de exploración sin hallazgos significativos. La analítica presentaba anemia (Hb 6,6 g/dl), con serie blanca y plaquetaria normales. En el estudio de coagulación, TP 32 s (10-12) y APTT 60,2 s (25-45), objetivándose posteriormente niveles bajos de factores de coagulación vitamina K dependientes. Durante su estancia en urgencias presentó una convulsión tónico-clónica generalizada. Ante la sospecha de sangrado intracraneal se hizo una TC, objetivándose hemorragia corticosubcortical parietal izquierda y hematoma subdural interhemisférico posterior. Se inició tratamiento con concentrado de hematíes, plasma fresco, vitamina K y fenobarbital. El paciente mantuvo estabilidad clínica sin nuevas crisis convulsivas, sangrados sistémicos ni secuelas neurológicas normalizándose los tiempos de coagulación. Se descartaron enfermedades hepatobiliares y procesos malabsortivos. Se remitió a domicilio con el diagnóstico de EHRN tardía por deficiencia de vitamina K en tratamiento con fenobarbital y RM de control a los 3 meses, presentando cavidad quística parietal izquierda residual, manteniéndose clínicamente asintomático.
Comentarios: La forma tardía de EHRN es la segunda en frecuencia tras la clásica y aparece entre la tercera y sexta semana de vida. Los principales factores de riesgo son ausencia de profilaxis intraparto con vitamina K y lactancia materna exclusiva, si se excluyen las causas secundarias. Debemos pensar en esta entidad ante cuadros en período neonatal tardío y de lactancia. Las hemorragias intracraneales son la forma de presentación más frecuente y grave de EHRN tardía, constituyendo el 50 % de los casos.
Registro de analgesia y sedación para procedimientos en urgencias de pediatría
S. García González, M. Santiago Burrutxaga, B. Azkunaga Santibáñez, S. Mintegi Raso, J. Benito Fernández y S. Capapé Zache
Urgencias de Pediatría. Hospital de Cruces. Baracaldo. Bilbao. España.
Objetivo: Describir nuestra experiencia en analgesia con analgésicos mayores, sedación por vía parenteral y/o con óxido nitroso vía inhalada para procedimientos diagnósticos y/o terapéuticos realizados en UP.
Material y método: Estudio prospectivo de 93 procedimientos realizados en UP con analgésicos mayores, sedantes por vía parenteral y/o con óxido nitroso (ON) por vía inhalada en el período comprendido entre octubre de 2003 y diciembre de 2004. Los datos se extraen del registro de analgesia y sedación de UP.
Resultados: Se realizaron 93 procedimientos (70 % en menores de 6 años). De los 93, en 49 se utilizó el ON, sobre todo en la reparación de heridas en 32 casos (68,1 %). En 2 niños se asoció a ketamina + midazolam + atropina para la retirada de molluscum y una exploración genital. En la mayoría (90 %) se consiguió efecto en 5 min o menos y casi el 75 % de los niños reciben el alta en los primeros 30 min tras finalizar el procedimiento. En 46 casos se utilizó fármacos por vía parenteral. La asociación farmacológica más utilizada en 18 casos fue: ketamina + midazolam + atropina (dos junto con ON), seguida de la asociación fentanilo + midazolam en 11. En 13 se utilizó midazolam de forma aislada, en tres ketamina, en dos propofol y en uno tiopental. Globalmente el procedimiento más frecuente fue la reparación de heridas (15; 32,6 %), seguido de pruebas de imagen (10; 21,7 %) y reducción de fracturas (6; 13 %). En 44 (95,6 %) se consiguió el efecto deseado en 10 min o menos independientemente de los fármacos utilizados. La duración del procedimiento fue igual o inferior a 30 min en 44 casos (91,3 %). No hubo complicaciones hemodinámicas. En 9 niños ocurrieron efectos secundarios: vómitos (2), desaturación (3), nistagmo (2), clonías + vómitos (1), diplopía + nistagmo (1), todos ellos se resolvieron espontáneamente o tras administrar oxígeno. En una ocasión se requirió antídoto por un error de dosificación. Permanecen en la unidad de observación 31 (67,3 %), recibiendo el alta en 6 h o menos la mayoría (86,5 %) de los niños. Quince (32,6 %) ingresan en planta por su patología de base.
Conclusiones: La utilización de pautas de analgesia y sedación para procedimientos en UP ha sido satisfactoria. Existen diversas opciones farmacológicas útiles para la realización de estos procedimientos. Estos fármacos parecen seguros y eficaces ya que, consiguen el efecto deseado con pocos efectos secundarios y menores cuando se producen. La utilización inhabitual en UP de estos fármacos hace que puedan ocurrir errores con su utilización, por lo que una formación continuada en analgesia y sedación es necesaria.
Sedación con óxido nitroso para procedimientos realizados en urgencias de pediatría (UP)
S. García González, N. Trebolazabala Quitante, M.A. Vázquez Ronco, S. Mintegi Raso, J. Benito Fernández y S. Capapé Zache
Urgencias de Pediatría. Hospital de Cruces. Baracaldo. Bilbao. España.
Objetivo: Describir la utilización de óxido nitroso para procedimientos diagnósticos y/o terapéuticos realizados en UP.
Material y método: Estudio prospectivo de 49 procedimientos realizados en UP entre octubre de 2003 y diciembre de 2004 con óxido nitroso inhalado.
Resultados: Se realizaron 49 procedimientos en niños con edad media de 4 años 2 meses (rango: 11 meses-13 años). El procedimiento terapéutico para el cual más se utilizó óxido nitroso fue la reparación de heridas en 32 (68,1 %) casos. En 6 casos, se realizaron procedimientos diagnósticos (dos exploraciones genitales, dos vía intravenosa, una toracocentesis y una biopsia). Otros procedimientos realizados fueron: tres retiradas de cuerpos extraños, una retirada de molluscum, una extracción de fecaloma, dos drenajes de hematomas y dos retiradas de puntos. En 6 niños se utilizó el óxido nitroso junto con otros fármacos: ketamina + atropina + midazolam en 2 casos, para la retirada de molluscum y para una exploración genital, en una biopsia rectal y tres suturas se utilizó midazolam IN por no conseguir el efecto deseado con el óxido nitroso. De los 49, en 34 (72,3 %) se obtuvo buena sedación, en seis escasa sedación (cuatro suturas en lengua (2), labio y ceja, una extracción de cuerpo extraño en CAE y una biopsia rectal) y en siete no conseguimos el efecto deseado (cinco suturas en cara, labio y dedo (3), en una exploración genital y en una extracción de cuerpo extraño en CAE). En los casos que fue efectivo, se consiguió efecto en 5 min o menos en el 90 % (rango: 1-8 min). En el 70 % de los casos la duración del procedimiento fue de 15 min o menos y casi el 75 %de los niños reciben el alta en los primeros 30 min tras finalizar el procedimiento, 21 (45,7 %) en menos de 10 min. Todos excepto 6 reciben el alta directamente, cinco permanecen unas horas en observación y uno ingresa por su patología base. Tres niños vomitaron y dos tuvieron relajación de esfínteres. En todos se administró oxígeno durante 3-5 min tras el procedimiento.
Conclusiones: El óxido nitroso es una herramienta útil en UP para disminuir la ansiedad que ciertos procedimientos provocan en el niño, ya que es fácil de utilizar, rápido en su inicio de acción, con recuperación inmediata tras su retirada y escasos efectos.
Metahemoglobinemia y toxicidad neurológica secundarias a la aplicación de EMLA en una niña de cuatro años
S. Mintegi Raso, B. Azkunaga Santibáñez, E. Mora González, I. Canales Arrasate, M.I. Suinaga Errasti y M. Martí Carrera
Urgencias de Pediatría. Hospital de Cruces. Baracaldo. Bilbao. España.
Introducción: El alivio y la prevención del dolor son aspectos prioritarios en la pediatría de urgencias. El EMLA es un gel anestésico de amplio uso en los servicios de urgencias de pediatría cuyo objeto es prevenir la aparición de molestias y dolor en procedimientos superficiales potencialmente dolorosos realizados a los niños. El EMLA está compuesto por lidocaína al 2,5 % y prilocaína al 2,5 % y se aplica sobre piel íntegra, manteniéndose tapado con cura oclusiva durante al menos 60 min.
Caso clínico: Niña de 4 años con una dermatitis atópica que presenta una afectación extensa de molluscum contagiosum (hemitórax izquierdo anterior, axila y raíz de brazo izquierdo). Una hora antes de proceder a la exéresis de los molluscum su dermatólogo aplica a la niña 30 g de EMLA en la zona afectada, cubriéndola con un apósito. Cincuenta minutos tras la aplicación del EMLA, la niña comienza con cefalea, inestabilidad en la marcha y visión borrosa, por lo que acuden a urgencias. A su llegada a urgencias la niña está irritable, muestra una cierta inestabilidad al caminar, cianosis labial franca y lesiones sangrantes en hemitórax izquierdo. A su llegada a urgencias, se retira la ropa, se retiran restos de EMLA, se lava la piel, se administra oxígeno al 100 % y se practica determinación de metahemoglobina (19,0 %). La administración de una dosis de 1 mg/kg intravenosa de azul de metileno se acompaña de la desaparición de la sintomatología y normalización de los niveles de metahemoglobina.
Comentarios: El EMLA es un anestésico tópico de aplicación segura en la infancia. De todas formas, una dosis inadecuada y la presencia de una barrera cutánea no íntegra puede provocar efectos no deseados de gran intensidad.
Epidemiología
Urgencias en un hospital infantil
J.S. Parrilla Parrilla, M. Loscertales Abril, M. Alonso Salas,
J. Cano Franco, T. Charlo Molina y J.A. Soult Rubio
Servicio de Cuidados Críticos y Urgencias. Hospital Infantil Universitario Virgen del Rocío. Sevilla. España.
Introducción: La mayoría de las urgencias pediátricas atendidas suelen ser procesos banales, y sobre todo cuadros autolimitados, que acuden sin consulta previa a su pediatra, no precisan ningún tipo de pruebas complementarias, ni tratamiento de urgencias.
Objetivo: El objetivo del trabajo es analizar parámetros e indicadores derivados de la atención de niños en el área de urgencias y observación de nuestro hospital.
Pacientes y método: Estudio prospectivo de 70.452 pacientes atendidos en el servicio de urgencias nuestro hospital entre enero de 2004 y diciembre de 2004. Se realizó el análisis estadístico de los datos obtenidos del sistema de información y evaluación del área de urgencias del Hospital Infantil Virgen del Rocío de Sevilla.
Resultados: Durante el período de estudio se atendieron 70.452 pacientes, objetivándose una atención media que oscila entre 234 urgencias/día en el mes de enero y 154 urgencias/día en el mes de agosto. Fueron remitidos por su pediatra el 7,3 % y acudieron por decisión propia el 90 % de los pacientes. El 78 % de los niños atendidos eran menores de 4 años. Las urgencias que ingresaron en planta fueron el 4,5 % y las que ingresaron en el área de observación el 5,5 %. Desde el área de urgencias fueron derivados a consultas externas del propio hospital el 0,2 %, al domicilio el 82,6 %, a su pediatra de atención primaria el 4,4 % y a otros centros el 0,05 % de los niños atendidos. El porcentaje de urgencias no ingresadas ha sido el 94,16 %. En el área de observación, dotada con 15 camas, ingresaron un total de 3.908 pacientes. Se deduce que la rotación en observación es de 260,53 pacientes/cama. De ellos, el 25,7 % ingresaron en planta, se derivaron a consultas externas el 0,3 % y a su domicilio el 68 %.
Conclusiones: 1) El número de consultas al servicio de urgencias de pediatría es cada vez más elevado, con un incremento del 54 % en los últimos 10 años. Sin embargo, el 94,16 % son dados de alta a su domicilio en primera instancia. 2) Los porcentajes de ingreso en observación y planta son adecuados y el índice de rotación de pacientes en el área de observación es alto. 3) Se puede afirmar que más de dos tercios de las consultas de la sala de urgencias podrían ser inadecuados y en muchos casos, incluso se habrían tratado mejor fuera de dichos servicios, ya que la asistencia médica puntual que se presta en las salas de urgencias impide que los pacientes reciban la asistencia primaria continua y adecuada para tratar sus problemas no urgentes.
afluencia del servicio de urgencias pediátricas durante su primer año de actividad
L. Acosta Arroyo, F. Jurado Tudela, S. Mendoza Montes, M. Peña Olid, R. Lara Romero y M. Silva García
Servicio de Urgencias. Unidad de Pediatría. Hospital de San Juan de Dios de Bormujos. Sevilla. España.
Objetivo: Describir la afluencia y principales motivos de consulta de los usuarios que acuden a nuestro servicio de urgencias pediátricas en el primer año de actividad en un Hospital Comarcal de 2.º nivel que presta atención a una población de 250.000 habitantes.
Material y métodos: Estudio retrospectivo de 17.202 usuarios que acuden los servicios de nuestra urgencia de pediatría. Realizamos análisis estadístico de los datos para conocer la distribución de la afluencia por turnos de trabajo, días de la semana y meses del año, así como los principales motivos de consulta.
Resultados: Entre febrero de 2004 y enero de 2005, han llegado a nuestra urgencia de pediatría 17.202 niños, distribuidos en turnos de mañana (8-15 h), tarde (15-22 h) y noche (22-8 h), siendo la tarde, con una media mensual de 711 pacientes, el turno más frecuentado. El día de la semana de máxima afluencia es el domingo. El mes con mayor actividad desde su apertura es diciembre de 2004 con un total de 1.811 pacientes. Entre los principales motivos de consulta se encuentran: traumatismos (20,79 %); fiebre (18,70 %); vómitos (4,83 %); lesiones cutáneas (5,43 %); dolor abdominal (4,57 %); tos (3,91 %).
Conclusiones: Desde la apertura de nuestro servicio de urgencias pediátricas registramos un aumento progresivo de la afluencia, hasta llegar actualmente a cifras aproximadas de 1.433 niños al mes. Destacamos cifras muy elevadas los días de fines de semana y fiestas locales. Se observa una disminución significativa de casos los meses de verano, que relacionamos a la emigración vacacional típica de estas fechas. Los traumatismo y la fiebre son los motivos de consulta más frecuentes de los usuarios. Existe una relación del 26 % de patologías de traumatología frente al 74 % de patología no traumatológicas o pediatría.
Estudio de frecuentación nocturna en una unidad de urgencias pediátricas
J.J. Pardo Vázquez, M.D. Rodríguez Baz, L. Rey Cordo y A. Ruiz Conde
Complejo Hospitalario Universitario de Vigo. Pontevedra. España.
Objetivo: Análisis prospectivo de la demanda de asistencia urgente hospitalaria en horario nocturno en función de las siguientes variables: distribución geográfica, urgencia de la asistencia y vía de derivación.
Material y métodos: Registro mediante un cuestionario en el tramo de las 24:00 a las 8:00 h con los siguientes ítems: edad, sexo, centro de salud de referencia, motivo de consulta, derivación por orden facultativa o a petición propia, pruebas complementarias realizadas y tratamiento requerido, estancia en unidad de observación y/o ingreso hospitalario, diagnóstico final e interconsulta a otros servicios. El estudio se realizó entre los meses de marzo a mayo de 2004. Se recogieron un total de 407 cuestionarios, que fueron analizados con el programa estadístico EpiInfo 2002. Los diagnósticos fueron codificados según el manual de codificación diagnóstica de la Sociedad Española de Urgencias Pediátricas (SEUP). Consideramos como urgentes aquellas asistencias que cumplían alguno de los siguientes criterios: necesidad de pruebas complementarias no disponibles en atención primaria (analítica de sangre urgente, punción lumbar, pruebas de imagen), tratamiento intravenoso y/o nebulizado, observación y/o ingreso en planta de hospitalización.
Resultados: De las 407 asistencias realizadas, el 69 % pertenecían al municipio de Vigo, y el 31 % al resto del área sanitaria. El 53 % de las asistencias provenían de centros de salud próximos geográficamente al hospital. El 91 % de los pacientes acudieron por iniciativa propia, frente al 9 % remitidos por orden facultativa. De los pacientes remitidos por otro facultativo, el 88 % necesitaron atención hospitalaria, según los criterios antes expuestos, frente al 27 % de los que acudieron por iniciativa familiar, Los diagnósticos más frecuentes fueron gastroenteritis aguda (código 780.6), infección aguda de vías respiratorias superiores (465.9), faringoamigdalitis (465.8), síndrome febril (780.6), asma bronquial (493.90) y laringitis (464.21).
Conclusiones: La situación geográfica del hospital influye en la solicitud de demanda de asistencia urgente. Esta tendencia se hace más acusada entre los pacientes que acuden por iniciativa propia frente a los remitidos por un facultativo. El 51 % de nuestra población infantil carece de alternativa de atención en el tramo horario nocturno. La mayor parte de las asistencias no pueden considerarse como urgentes y por tanto, no deberían ser atendidos en medio hospitalario. Las causas más frecuentes de consulta son la fiebre, la dificultad respiratoria y los vómitos.
Análisis de la concordancia diagnóstica en los pacientes readmitidos en urgencias en 72 h
E. Rupérez García, M. Garatea Rodríguez, E. Gembero Esarte, J. Duarte Calvete, F. Gallinas Victoriano y M. Herranz Aguirre
Servicio de Pediatría. Hospital Virgen del Camino. Pamplona. España.
Objetivo: Analizar la concordancia diagnóstica en los pacientes readmitidos en urgencias en menos de 72 h y la adecuación del manejo médico inicial en aquellos que el diagnóstico varía tras la segunda visita.
Material y métodos: Se recogieron todos los pacientes que reconsultaron en urgencias en un plazo inferior a 72 h, durante un año (enero-diciembre de 2004). Se obtuvo una muestra aleatoria seleccionando los casos de los primeros 5 días de cada mes y se analizaron aquellos en los que constaba en la historia clínica informatizada el informe completo de las dos visitas. Para cada caso de la muestra se recogieron motivo de consulta, diagnóstico y destino. Los informes de los pacientes en los que el diagnóstico no era coincidente fueron valorados por dos médicos adjuntos de pediatría que determinaron la causa de la discordancia. Se analizaron los datos mediante paquete estadístico SPSS 11.0 para Windows.
Resultados: Del total de 1.811 reconsultas atendidas en urgencias durante el año 2004, se incluyeron en el análisis 219 casos. Los motivos de consulta en la readmisión fueron: persistencia de sintomatología (40 %), aparición de nuevas manifestaciones (27,6 %), empeoramiento clínico (12,8 %), citados para control (9,6 %), síntomas no relacionados con la primera visita (7,2 %) y otros (2,4 %). El diagnóstico en la primera y segunda visita fue el mismo en el 47 %. De los casos con un diagnóstico distinto, el 74,1 % se consideró el curso de la enfermedad, en el 13,8 % la segunda consulta no guardaba relación con la inicial, el 2,5 % habían sido citados para continuar estudio. En los 11 casos restantes (9,5 %) se consideró que la discordancia diagnóstica fue debida a una evaluación inicial inadecuada. De los pacientes con diagnósticos no concordantes que ingresaron tras la segunda visita, en el 18 % la valoración inicial no fue adecuada. De todos los pacientes en los que se evaluó la atención médica se realizó alguna prueba complementaria en el 53,5 % de los casos y en el 64 % de los pacientes con una orientación diagnóstica inicial no adecuada.
Conclusiones: La causa más frecuente de discordancia diagnóstica en los pacientes que reconsultan en urgencias, es la progresión de la enfermedad y por tanto, poco susceptible de modificarse por la actuación médica. En los casos en los que la valoración inicial no fue adecuada, la realización de más pruebas complementarias no supuso un mejor diagnóstico del paciente. Probablemente una anamnesis y exploración física más detalladas hubieran permitido una mejor orientación del cuadro.
Estudio de las patologías atendidas en el área de observación de una unidad de urgencias pediátricas
J.J. Pardo Vázquez, P. Lago Mandado, T. Palencia Ercilla y L. González Durán
Complejo Hospitalario Universitario de Vigo. Pontevedra. España.
Introducción: La unidad de urgencias de pediatría del CHUVI atiende a unos 40.000 niños al año. Dispone de 6 camas de observación donde los niños no permanecen nunca más de 24 h. Durante el período de estudio de 17 de diciembre de 2004 a 17 de enero de 2005 se atendieron 3.317 urgencias. De ellas 219 permanecieron en camas de observación.
Objetivos: Estudio prospectivo de las patologías que con más frecuencia determinan la estancia en observación en urgencias de nuestros pacientes y las variables relacionadas con éstos. 1) Proximidad de residencia del paciente al centro hospitalario. 2) Patologías más frecuentes. 3) Relación entre la hora de asistencia y la indicación de permanencia en observación.
Material y métodos: Registro mediante cuestionario de: edad, sexo, centro de salud de referencia, motivo de consulta, pruebas complementarias y tratamiento, tiempo de estancia, ingreso o no en planta, interconsultas y diagnóstico al alta en la unidad. Se recogieron 219 estancias. Se utilizó el manual de codificación diagnóstica de la SEUP. Los datos fueron analizados con el programa estadístico EpiInfo 2003.
Resultados: La edad media de los pacientes fue de 4 años. De los 219 pacientes, el 39,26 % residen en el municipio de Vigo, el 60,37 % restante en el resto del área sanitaria. En cuanto a su distribución por tramos horarios: llegan a nuestra unidad entre las 08:00 y 15:00 h el 29 %, de 15:00 a 22:00 h el 40 % y de 22:00 a 08:00 h el 31 %. Los diagnósticos más frecuentes fueron por este orden: GEA 25 %, síndrome febril 10 %, bronquiolitis 8 %, broncospasmo 6 %, dolor abdominal 5 %, infección aguda de la vía aérea superior 6 %. El tiempo de estancia media fue de 7 h. Ningún paciente en el que se decidiese ingreso en planta de hospitalización permaneció más de 12 h en el área de observación.
Conclusiones: La lejanía de residencia del paciente con respecto al hospital influye a la hora de decidir su permanencia en observación unas horas. La nocturnidad favorece la decisión de dejar al paciente en observación. Entre las patologías más frecuentes destaca gastroenteritis aguda 25 %, y los procesos respiratorios (bronquio-lits, broncospasmo) con el 14 %.
Motivos de ingreso del lactante menor de tres meses
M. Arriaga Redondo, M.A. Roa Francia, N. Gutiérrez Cruz, M. Sebastián Planas, M. Ortega Molina y P. Puyol Buil
Servicio de Pediatría. Hospital General de Móstoles. Madrid. España.
Objetivo: Conocer los motivos de ingreso, desde el servicio de urgencias, del lactante de corta edad en un hospital secundario de la periferia de Madrid.
Material y métodos: Se realiza estudio descriptivo retrospectivo de los lactantes menores de 3 meses ingresados en nuestro hospital en un período de 12 meses. Analizando los parámetros: número, sexo, edad, diagnósticos, motivo de consulta y pruebas diagnósticas.
Resultados: Se ingresaron en total 115 lactantes, que representaban el 0,55 % de las urgencias y el 9,34 % de los ingresos. Los motivos de consulta frecuentes fueron la sintomatología respiratoria con el 35,65 %, fiebre el 30 %, digestiva el 18,2 %, sospecha de infección de orina (ITU) en el 11,3 %, irritabilidad en el 5,2 %. Los diagnósticos finales más frecuentes fueron: bronquiolitis en el 21,7 %, ITU en el 15,65 %, gastroenteritis aguda (GEA) en el 12,1 %, infección respiratoria alta en el 19,1 %, meningitis y/o sepsis en el 5,2 %, alergia/intolerancia proteínas leche (IPLV) en el 6,95 %, reflujo gastroesofágico (RGE) en el 6,08 %. De los 115 lactantes 71 eran niños (61,7 %) y 44 niñas (38,3 %) con edad media de 40,6 días (rango: 6-88). De los pacientes con GEA el 12,5 % tenían coprocultivo positivo, habiéndose realizado cultivo de heces en 64 lactantes (55,7 %). Se realizó urocultivo en el 35 %, se realizó estudio de líquido cefalorraquídeo en 17 lactantes (14,8 %). Se realizó detección de virus respiratorio sincitial en 68 (59,1 %), siendo positivo en 15 muestras (22,1 %). Se realizó estudio radiológico torácico en 54 lactantes (47 %), mostrando patología en seis (5,2 % del total de lactantes y 11,1 % de las realizadas). El sedimento urinario estaba alterado en 18 pacientes coincidiendo con el 100 % de los urocultivos positivos. Se realizó hemocultivo en 23 pacientes, obteniéndose crecimiento en siete de ellos, aunque en cinco se consideraron probables contaminaciones. Se obtuvo un total de 52 cultivos positivos en 48 pacientes (41,7 %). Los días de estancia media fueron de 5,65 ± 3,96 y los días con clínica previos al ingreso de 3 ± 4,99.
Conclusiones: El lactante menor de 3 meses precisa especial consideración diagnóstica y de vigilancia, ello lleva a un número elevado de ingresos probablemente innecesarios, así como un número importante de cultivos y estudios radiológicos. Consideramos nuestros resultados acordes con los datos de hospitales con nuestro nivel asistencial.
Efecto de la epidemia de gripe en la presión asistencial en servicios de urgencias de pediatría de Álava, Guipúzcoa, Navarra y Vizcaya
Grupo de Trabajo de Urgencias de Pediatría de la Sociedad Vasconavarra de Pediatría. España.
Introducción: Las epidemias de gripe se asocian con un incremento de la afluencia de pacientes a los diferentes servicios de urgencias, pediátricos o generales. En ocasiones la atención sanitaria se incrementa con un mayor número de profesionales sanitarios y, menos, con una mayor dotación de recursos arquitectónicos.
Objetivo: Estudiar el efecto de la epidemia gripal sobre la frecuentación asistencial a los servicios de urgencias de pediatría de Álava, Guipúzcoa, Navarra y Vizcaya, y determinar si los efectos son similares en los diferentes servicios.
Pacientes y método: Estudio de las variaciones de flujo de pacientes de 11 servicios de urgencias de pediatría. Se recogen los episodios registrados en el año 2004 y se compara el flujo medio de pacientes con el registrado los días de máxima afluencia de niños coincidiendo con la epidemia gripal. Así mismo, se estudian las variaciones de flujo existentes en las horas de máxima presión asistencial.
Resultados: Se incluyen en el estudio 11 servicios de urgencias de pediatría. En los servicios citados se registraron en 2004 218.287 episodios (media 19.844 episodios; límites = 5.071 y 59.783). Los días y las horas de máxima afluencia fueron muy similares en todos los servicios (festivos y sábados, alrededor de las 12:00 y 18:00-19:00 h). Los episodios/hora registrados en 2004 oscilaron entre 0,57 y 6,82 en los diferentes servicios de urgencias y los episodios/hora/box de urgencias variaron entre 0,23 y 1,38. En los días de máxima afluencia de la epidemia gripal los episodios/hora registrados se multiplicaron por 2-3 veces según los servicios y en los fragmentos horarios de máxima afluencia de esos días el incremento fue de 5-6 veces (siendo cercano a 10 en un servicio).
Conclusiones: El efecto de la epidemia gripal es similar en los diferentes servicios estudiados. Los picos de presión detectados son similares y predecibles. La calidad de la atención urgente proporcionada en épocas epidémicas requiere una adecuación de diferentes recursos sanitarios.
Utilización del servicio de urgencias en un hospital comarcal en su primer año de funcionamiento
C. Torres, A. Varona, I. Nieto, M.C. Muñoz, M.C. Jover y J.L. García Garmendia
Servicio de Urgencias. Unidad de Pediatría. Hospital San Juan De Dios del Aljarafe. Sevilla. España.
Introducción y objetivos: El 4 de diciembre de 2003 se inaugura el servicio de urgencias de un hospital comarcal en la zona del Aljarafe de Sevilla, situado a 6 km del núcleo de la ciudad. Dicho servicio es atendido por 3 o 4 médicos de familia y un pediatra. El hospital ofrece asistencia pediátrica en el área de urgencias, labor realizada conjuntamente con los médicos de familia, y cuenta con una observación de 5 camas. Presta atención sanitaria a una población de 250.000 habitantes, siendo una de las zonas de mayor crecimiento demográfico. El objetivo de este estudio es conocer el uso que se hace de este servicio y los motivos de consulta más frecuentes.
Material y método: Estudio retrospectivo de los episodios de urgencia en niños menores de 14 años en el 2004. Se analiza la distribución por meses, días de la semana y turnos, así como la estancia media, tiempo de espera y destino final del episodio.
Resultados: Se registraron 81.152 episodios en urgencias, de los que 15.682 (21 %) fueron urgencias pediátricas, con una media de 43,6 pacientes al día. Los meses de mayor incidencia fueron noviembre y diciembre. Los días de mayor frecuentación fueron los del fin de semana. El turno de mayor presión asistencial fue el de tarde con el 50 % del total diario. Los niños menores de 5 años suponen el 54,6 % de las urgencias, siendo su distribución por edades: primer año 15,2 %, segundo año 7,5 %, tercer año 14,2 %, cuarto año 10 % y quinto año 7,7 %. Las urgencias traumatológicas supusieron el 25 % de las consultas y del 75 % de las médicas, la distribución fue la siguiente: fiebre 30 %, vómitos y diarrea 11,8 %, tos y dificultad respiratoria 9,2 %, lesiones cutáneas 8,8 %, dolor abdominal 7,4 %, heridas 4,8 %, TCE 4,4 % y otalgia 3,9 %. Del total de niños atendidos en urgencias, el 95,5 % fue dado de alta a su domicilio, el 4,5 % fue ingresado en la unidad de observación pediátrica y el 0,5 % fue trasladado al hospital de referencia. La estancia media en el servicio de urgencias fue de 111 min, y la media de tiempo en ser visto por primera vez por un médico fue de 32 min.
Conclusiones: La presión asistencial ha ido en aumento progresivo desde la apertura del hospital. Como se recoge en otros estudios, la demanda es alta sin estar justificada, dado que un elevado número de pacientes son remitidos al domicilio. Tan sólo 6 pacientes han sido derivados a la UCIP directamente. La estancia media en el centro pensamos que es razonable, porque se atienden adultos y niños; en los últimos meses esta media se ha reducido considerablemente gracias a la organización en perfiles de los médicos de urgencias.
Hábitos poblacionales en el uso de las soluciones de rehidratación oral para el tratamiento de las gastroenteritis agudas en la infancia
J. de las Heras Montero, B. Azkunaga Santibáñez, S. Capapé Zache, M. Santiago Burrutxaga, S. Mintegi Raso y J. Benito Fernández
Urgencias de Pediatría. Hospital de Cruces. Baracaldo. Bilbao. España.
Objetivo: Conocer el grado y adecuación de las soluciones de rehidratación oral (SRO) para el tratamiento de las gastroenteritis agudas (GEA) por parte de los padres en nuestra población.
Material y método: Estudio prospectivo aleatorio de 199 encuestas realizadas a los acompañantes de los niños que consultaron en urgencias de pediatría (UP) en el período comprendido entre el 15 de diciembre de 2004 y el 31 de enero de 2005.
Resultados: Se encuestaron 199 familias, en más de la mitad de los casos (67,2 %) la persona encuestada fue la madre. De los 199, 97 (48,7 %) habían tomado en alguna ocasión SRO, siendo la edad media de estos niños 50,46 ± 42,59 meses (rango: 2 meses-180 meses) y la distribución por sexos similar (47,7 % varones frente a 52,3 % mujeres). Las SRO más utilizadas fueron las soluciones líquidas en algo menos de la mitad de los casos (42; 47,2 %). La mayoría de los niños (92,7 %) toman SRO según indicación de su pediatra (62; 63,9 %) o por indicación en UP (28; 28,9 %). La mayoría (94; 96,9 %) administran la SRO según cantidades pautadas por pediatra (54; 55,7 %) o a demanda (40; 41,2 %). Algo más de la mitad (53; 54,6 %) encuentran dificultad para la administración de SRO. Casi el 80 % cree en la utilidad de las SRO. Del total de encuestados 64 (72,1 %) han tomado en alguna ocasión SRO casera y/o coca-cola o zumos para el manejo de las GEA. Cerca de la mitad de los niños 15 (42,8 %) que toman SRO casera lo hacen por indicación de un pediatra.
Conclusiones: El uso de las SRO para el tratamiento de las GEA está extendido en nuestra población, haciéndose en general un buen uso de éstas siguiendo las indicaciones de los profesionales. En el ámbito poblacional se valora la utilidad de las SRO a pesar de encontrar en ocasiones dificultades para su administración. Hoy en día se siguen utilizando SRO no óptimas como SRO caseras o coca/zumos para el tratamiento de las GEA, siendo éstas incluso recomendadas por los pediatras.
Cooperación española pediátrica en el sureste asiático
J. Sánchez de Toledo Sancho1, A. Aramburo Caragol1, J. Fábrega Sabaté2, A. Martínez Rodríguez3, M. Galbe Sada4 y F. García-Muñoz Rodríguez5
Servicios de Pediatría de 1Hospital Vall d'Hebron, Barcelona; 2Hospital Mútua de Terrassa, Barcelona; 3Centro de Saúde de Cambre, A Coruña; 4Hospital Universitario Central de Asturias, Oviedo; 5Hospital Materno-Infantil de Canarias, Las Palmas de Gran Canaria. Sociedad Española de Medicina de Catástrofes (SEMECA). España.
Introducción: El 26 de diciembre un maremoto de 9 puntos en la escala de Richter, arrasó el sureste asiático dejando una ola de destrucción en más de 11 países, con un balance de víctimas que supera las 200.000 personas. El tsunami levantó una ola de cooperación internacional que ha alcanzado un nivel de respuesta no conocido con anterioridad. La Agencia Española de Cooperación Internacional junto con la SEMECA, Bomberos Unidos sin Fronteras y el SAMUR de Madrid han representado un pilar básico en la asistencia sanitaria a la catástrofe.
Material y métodos: Presentamos la experiencia de la cooperación española pediátrica en dos de las zonas más afectadas por el tsunami, representando los dos modelos de trabajo clásico en zonas de catástrofe: 1) asistencia de emergencia y triaje de las víctimas, realizado en Banda Aceh, norte de Sumatra (Indonesia) y 2) asistencia sanitaria y soporte logístico al campo de refugiados de Kinniya, noreste de Sri Lanka.
Resultados: Con más de 150.000 víctimas, Banda Aceh es la zona más afectada. La Cooperación Española dio asistencia en puestos médicos avanzados en el aeropuerto militar de la ciudad del 2 al 12 de enero. Se realizó el triaje de los pacientes evacuados por vía aérea por las fuerzas aéreas del ejército norteamericano desde la costa oeste de Sumatra. Se realizaron 400 emergencias (40 casos pediátricos) asistiendo principalmente cuadros de insuficiencia respiratoria y sobreinfección respiratoria por ingestión de agua marina, politraumatismos, desbridamientos de heridas, amputaciones y cuadros de ansiedad. Los pacientes eran evacuados a campos de refugiados o centros hospitalarios según su gravedad. Se realizaron 150 transportes con vehículo medicalizado. En Kinniya, población de 85.000 habitantes con 503 fallecidos, 50 desaparecidos, 2.850 heridos, 100 huérfanos, 8.241 familias desplazadas (38.543 personas) y que sufrió la destrucción del hospital local, se prestó asistencia sanitaria al campo de refugiados de Al-Hira, entre el 5 de enero y el 18 de febrero, traspasándose los poderes a las autoridades locales. Se asistió a 5.764 pacientes (3.228 varones, 2.536 mujeres), 2.155 niños. La patología pediátrica asistida fue: respiratorio (29,7 %), heridas y curas (19,8 %), traumatología (12,2 %), dermatología (8,7 %), diarrea (8,3 %), síndromes febriles (3,8 %), oftalmología (2,8 %), cirugía (2,2 %) y odontología (1,3 %).
Conclusiones: Ante las emergencias sanitarias internacionales es importante estar preparado, tanto técnica como logísticamente para prestar la asistencia necesaria con un tiempo de respuesta corto. El papel del pediatra en la asistencia sanitaria en las zonas de catástrofe se ha convertido en un punto clave de las expediciones de SEMECA. Una vez superada la fase de emergencia, los esfuerzos de la cooperación internacional deben ir encaminados a mantener activo el trabajo iniciado y a impulsar el desarrollo sanitario de las zonas devastadas.
Nefrourología
Adhesión al protocolo de pielonefritis aguda
L. Salamanca Fresno, A. García Pose y P. Rubio Aparicio
Servicio de Urgencias. Hospital Infantil La Paz. Madrid. España.
Objetivos: Llevar a cabo un estudio acerca del seguimiento del protocolo de pielonefritis aguda en el servicio de urgencias de nuestro hospital. Analizar posibles modificaciones de dicho protocolo.
Material y métodos: Nuestro estudio parte de un análisis del protocolo de pielonefritis en función de la edad del niño (menores y mayores de 2 años). En segundo lugar se establecen sobre el protocolo 15 puntos de decisión a evaluar. Para llevar a cabo el estudio se revisaron 98 historias clínicas realizadas en el servicio de urgencias de nuestro hospital entre los días 1 y 19 de agosto de 2004. Los criterios de inclusión en el protocolo parten de una sospecha clínica de pielonefritis (fiebre asociada o no a otros síntomas como vómitos, anorexia, dolor lumbar o abdominal, irritabilidad, pérdida de peso o de apetito... sin olvidar la existencia de una fiebre sin foco en niños < 2 años). Se consideró como leucocituria un resultado en la tira reactiva de orina igual o mayor a dos cruces.
Resultados: Llegamos a que el 67 % de las historias se adherían correctamente al protocolo, mientras que en el 33 % restante se recogen uno o más errores. Analizando los puntos de decisión establecidos sobre el protocolo se observa cómo el error más frecuente (61 %) aparece dentro de la rama de pacientes menores de 2 años y consiste en enviar a urocultivo una orina normal según la tira reactiva en mayores de 3 meses. El segundo error en frecuencia (18 %) se localiza en pacientes mayores de 2 años en los que tras realizar una tira reactiva normal se envía para cultivar. El tercer error (9 %) radica en la comprobación de una primera muestra de orina alterada con un sondaje vesical u obtención de orina a mitad de chorro en vez de realizar una punción suprapúbica que aparecía como método de elección en el protocolo.
Conclusiones: Como hemos podido comprobar la adhesión al protocolo de pielonefritis es más que aceptable (67 % adheridas correctamente). Los errores se concentran en su mayoría en la rama de pacientes menores de 2 años, y consiste en solicitar en niños mayores de 3 meses cultivo (± Gram) siendo la tira reactiva de orina normal. Discusión acerca del protocolo: 1) ¿Deberían tenerse en cuenta los antecedentes nefrourológicos? 2) ¿Pueden considerarse equivalentes para obtener una muestra estéril la punción suprapúbica, el sondaje vesical y la obtención de orina a mitad de chorro? 3) ¿Qué hacer ante una tira reactiva normal en niños mayores de 2 años? 4) ¿A partir de cuántas cruces en la tira reactiva se puede considerar leucocituria?
Tratamiento empírico de la infección del tracto urinario en pediatría
M.E. May Llanas1, A. Moreira Echeverría1, M.J. Comesías González1, A. Gasós Rubio2 y C. Veciana García-Boente1
Servicios de 1Pediatría y 2Microbiología. Hospital Sant Joan de Déu. Martorell. Barcelona. España.
Introducción: La infección del tracto urinario (ITU) es una de las patologías que atendemos con más frecuencia en nuestro servicio de urgencias, constituyendo la segunda causa de ingreso en pediatría.
Objetivos: Revisar la casuística propia de ITU que requiere ingreso y la política antibiótica empírica.
Material y métodos: Revisión retrospectiva de 69 historias clínicas correspondientes a los ingresos por ITU en los años 2003-2004, recogiendo edad, sexo, antecedentes de uropatía, sintomatología, pruebas complementarias y tratamiento.
Resultados: Se revisaron 69 pacientes (32 niños y 37 niñas) con edad media de 15,42 meses (62 < 24 meses). Uropatía previa en 6 casos. Síntomas: fiebre (62) con temperatura media 38,42 °C, rechazo del alimento (22), vómitos (14), irritabilidad (7), disuria (5) y dolor lumbar (2). Sondaje vesical a 59 pacientes. Sedimento de orina: superior a 50 leucocitos/campo (33), 15-50 (22), 5-15 (13) e inferior a 5 (1). Gram: abundante proliferación bacteriana (26), moderada (19) y escasa (24). Urocultivo: E. coli (52), P. mirabilis (8), K. pneumoniae (3), dos contaminaciones, E. faecalis (2), E. hormaechei (1) y E. aerogenes (1). Las cepas aisladas de E. coli mostraron una resistencia a la ampicilina del 57,4 %, al cotrimoxazol del 22,2 % y a la amoxicilina-ácido clavulánico del 3,7 % total e intermedia del 7,4 %. Todas fueron sensibles a cefuroxima, cefotaxima, ceftriaxona y gentamicina. Analítica sanguínea: 15.088,40 leucocitos/ml (510.037.200) con neutrofilia de 54,8 % y PCR de 62,825 mg/l (3-230.3). Urea y creatinina normales en todos los casos. Hemocultivo positivo en 5 casos (tres E. coli, una P. mirabilis y una E. hormaechei). Tratamiento empírico: amoxicilina-ácido clavulánico (54), cefotaxima (5), ampicilina y gentamicina (4), amoxicilina-ácido clavulánico y gentamicina (2), gentamicina (1), cefuroxima (1), cefotaxima y gentamicina (1) y ceftriaxona (1). Tras el alta se indicó profilaxis hasta la realización de la cistografía en 48 pacientes. Se realizó ecografía en 68 casos (patológica en 20), cistouretrografía retrógrada en 60 (nueve reflujos vesicoureterales y dos pendientes de realización) y gammagrafía renal con DMSA en 41 (ocho mostraron focos de pielonefritis y 18 están pendientes de realizarse).
Conclusiones: La sensibilidad in vitro de la E. coli a la amoxicilina-ácido clavulánico ha disminuido en los últimos años en nuestro medio del 96,3 % en 2002 (fuente propia) al 86,8 % en 2004 (p: NS), por lo que tal vez deberíamos plantearnos una alternativa como tratamiento empírico. En nuestra serie existe una sensibilidad del 100 % a la cefuroxima, por lo que consideramos que podría ser una buena elección.
Infecciones del tracto urinario en la edad pediátrica. Utilidad de las diferentes pruebas diagnósticas
A.M.ª Cueto1, A. García1, J. Fàbrega1, S. Quintana2 y L. Tobeña1
1Servicio de Pediatría. 2Unidad de Cuidados Intensivos. Hospital Mútua de Terrassa. Barcelona. España.
Objetivos: Realizar una casuística de las infecciones de tracto urinario (ITU) hospitalizadas desde nuestro servicio de urgencias, valorando la utilidad de las diferentes pruebas diagnósticas realizadas según los diferentes grupos de edad y analizando la frecuencia de los diferentes patógenos así como su antibiograma.
Material y métodos: Estudio descriptivo retrospectivo de los pacientes diagnosticados e ingresados por ITU en nuestro servicio durante el período comprendido entre el 1 de enero de 2002 y el 31 de diciembre de 2004. Se define ITU como la presencia de un urinocultivo positivo a más de 10.000 UFC/ml de un solo germen, obtenido por método estéril (sondaje vesical, punción suprapúbica) o más 100.000 UFC/ml por micción espontánea en niños continentes. Se han analizado según los diferentes grupos de edad los siguientes datos epidemiológicos: sexo, presencia o no de pielonefritis aguda (PNA) (definida como fiebre > 38 °C axilar o rechazo del alimento asociado a ITU); datos analíticos: leucocitosis, proteína C reactiva, procalcitonina y leucocituria; urinocultivo, hemocultivo y su antibiograma. Análisis estadístico mediante SPSS Windows v12.0. Se predetermina la significación estadística como p < 0,05.
Resultados: De los 177 pacientes revisados el 82 % (146) presentaban PNA, con edades comprendidas entre los 6 días y los 15 años (media 1,7 años, DE 2,89 años), de ellos un 58 % fueron niñas y un 42 % niños. La etiología por orden de frecuencia fue: Escherichia coli 86 %, Proteus mirabillis 6,2 %, Pseudomonas 1,7 %, enterococo 0,6 % y otros 5,6 %. Siendo la resistencia encontrada de Escherichia coli más frecuente a ampicilina (33,3 %). Sólo el 6,8 % (10) de los pacientes diagnosticados de PNA presentó hemocultivo positivo, correspondiendo en todos los casos al mismo germen hallado en el urinocultivo. No se encontraron diferencias significativas de la edad, sexo o parámetros analíticos en los pacientes con hemocultivo positivo.
Conclusiones: En nuestra serie, al igual que en la literatura médica publicada, el germen más frecuente hallado es el Escherichia coli. Sólo el 6,8 % de las PNA presentan una bacteriemia asociada. No se han encontrado diferencias significativas de edad, sexo o parámetros analíticos en los pacientes con hemocultivo positivo, probablemente porque el tamaño de nuestra muestra es pequeño. Los pacientes que presentan bacteriemias presentan los mismos gérmenes que los encontrados en los urinocultivos y con la misma sensibilidad, por lo que no han supuesto necesidad de cambio de cobertura antibiótica.
Estudio descriptivo de los cultivos orina recogidos en un servicio de urgencia
C. Ignacio del Cerro1, M. Jiménez Carrascosa1, C. Míguez Navarro2, O. Acero Medina1, C. Pascual Fernández1 y V. Cañadas Franco
1DUE de Urgencias. 2Adjunto de Urgencias. Sección de Urgencias. Hospital Infantil Gregorio Marañón. Madrid. España.
Objetivo: La realización de cultivo de orina es una prueba muy solicitada en urgencias pediátricas, sobre todo en lactantes, por lo que decidimos analizar los resultados de cultivos de orina realizados en un servicio de urgencias pediátricas y relacionar dichos resultados con las distintas técnicas de recogida de orina.
Material y métodos: Se realiza estudio descriptivo transversal desde el 1 de octubre al 31 de diciembre de 2004 de los niños a los que se recogía cultivo de orina en el servicio de urgencias pediátricas del Hospital Infantil Gregorio Marañón. Se recogían los urocultivos realizados en urgencias y posteriormente se revisaban las historias clínicas de urgencias de esos niños. Las variables recogidas son: edad, método de recogida de la muestra de orina (bolsa de orina, sondaje vesical, micción espontánea), resultado del cultivo, diagnóstico, ingreso o no y tratamiento. Los datos se introdujeron en una base de datos Microsoft Access 2002 y se analizaron estadísticamente en SPSS. Se consideraron cultivos positivos: más de 100.000 col./ml si era recogido por bolsa o micción espontánea, más de 10.000 col./ml si era recogida por sondaje.
Resultados: Se analizaron 1.522 urocultivos de los cuales el 47,1 % eran recogidos por bolsa, el 30,9 % micción espontánea, el 9,7 % sondaje vesical y el 12,2 % sin datos. Resultados de los cultivos: negativos el 70,6 %, positivos 9,1 %, contaminados el 10,7 % y derramados el 9,5 %. Del total de muestras contaminadas el 25,3 % eran recogidas por bolsa (segunda bolsa) y el 1,1 % por sondaje vesical. Fue el grupo de niños diagnosticados de síndrome febril el de mayor número de contaminaciones en el urocultivo con el 26 %, mientras que la diarrea y la infección de orina presentaban contaminaciones en el 7,5 y el 7,4 % respectivamente. Los niños diagnosticados de infección de orina presentaban cultivo negativos el 36 %, positivo el 46 % y contaminados el 8,8 %.
Conclusiones: En nuestro estudio hay un 70 % de urocultivos negativos lo que nos hace pensar en un alto número de indicaciones innecesarias. Existe un elevado porcentaje de muestras derramadas (9,4 %), siendo necesaria la supervisión de la cadena de transporte. El cultivo por sondaje vesical debe ser el método de elección de recogida de orina en niños incontinentes ya que es un indicador básico de calidad. La indicación innecesaria de urocultivos aumenta la yatrogenia, costes, tiempo y sufrimiento de los niños.
Hematuria macroscópica como forma de presentación de esquistosomiasis vesical
M. Garatea Rodríguez1, N. Viguria Sánchez1, D. Martínez Cirauqui1, L. Torroba Álvarez2, J. Esparza Estáun3 y E. Bernaola Iturbe1
Servicios de 1Pediatría, 2Microbiología y 3Radiología. Hospital Virgen del Camino. Pamplona. España.
Introducción: La esquistosomiasis vesical es una infección por Schistosoma haematobium, parásito endémico de África Central y Oriental. La infección se contrae al bañarse en aguas dulces que contienen el parásito, emitido por el huésped intermediario (caracol). El parásito atraviesa la piel y a través del torrente sanguíneo llega a la vejiga donde realiza la puesta de huevos. Los huevos se acumulan en la vejiga y provocan la hematuria y la disuria. El cúmulo de huevos en la vejiga puede producir obstrucción de las vías urinarias e insuficiencia renal e incluso por la irritación continua puede llegar a producir adenocarcinoma vesical. Presentamos 2 casos clínicos en 2 hermanos procedentes de Mali (África).
Casos clínicos:Caso 1. Varón de 12 años que acude a urgencias de pediatría por presentar hematuria macroscópica al final de la micción de 15 días de evolución asociado a disuria y sensación febril no termometrada. Exploración física por aparatos normal. En la analítica de sangre realizada se aprecia anemia microcítica e hipocroma y marcada eosinofilia (19,9 %). En el sedimento de orina se aprecia hematuria superior a 100 hematíes/campo y proteinuria moderada. En la ecografía abdominal se visualiza formación nodular sésil en pared de vejiga. El estudio microbiológico de la orina reveló la infección por S. haematobium, Balantidium coli y Salmonella typhi.
Caso 2. Varón de 10 años, hermano del anterior, con misma sintomatología pero sin alteraciones analíticas ni ecográficas. Schistosoma y Balantidium en análisis microbiológico de la orina. Ambos reciben tratamiento con Prazicuantel y TMP-SMX desapareciendo la sintomatología. Pendientes de control ecográfico y microbiológico.
Conclusión: Ante una hematuria en un paciente inmigrante hay que descartar esquistosomiasis vesical. Con el aumento de la población inmigrante cada vez se ve más patología importada de otros países en los servicios de urgencias. Es importante conocerla para poder tratarlas adecuadamente. Creemos necesario aplicar un protocolo de detección de enfermedades importadas en los pacientes inmigrantes.
Edemas e hipoproteinemia. Caso clínico
E. Gembero Esarte, B. Solís Gómez, N. Clerigué Arrieta, M. González Villar, J.M. Del Moral Aldaz y F. Sánchez-Valverde Visus
Servicio de Pediatría. Hospital Virgen del Camino. Pamplona. España.
Introducción: El edema es la acumulación excesiva de líquido intersticial. Puede ser el resultado de un aumento de la presión capilar (insuficiencia cardíaca congestiva) o de la disminución de la concentración de proteínas en el plasma, que a su vez puede deberse a un incremento de las pérdidas (renales, cutáneas o digestivas), a un aporte disminuido (malnutrición) o trastorno del flujo linfático.
Caso clínico: Niña de 12 años, que consulta por edemas palpebrales y en extremidades inferiores de una semana de evolución, astenia, sensación nauseosa sin pérdida de apetito, y dolor abdominal posprandial en epigastrio. Antecedentes personales: atopia y asma. Hematemesis a los 3 años tras la ingesta de antiinflamatorios no esteroideos. Antecedentes familiares: padre, ulcus duodenal. Exploración física: peso, 62,9 kg; talla, 152,2 cm; presión arterial, 129/69 mmHg; frecuencia cardíaca, 64 lat./min; frecuencia respiratoria, 14 resp./min; SaO2: 97 %. Edemas con fóvea en extremidades inferiores (hasta muslos), y en párpados. Auscultación cardiopulmonar no se apreciaron alteraciones. Abdomen doloroso a la palpación en epigastrio. Resto de la exploración fue normal. Análisis sanguíneos: eosinofilia (17,3 %), hipoproteinemia (33 g/l) e hipoalbuminemia (18 g/l). Orina: normal. Radiografía de tórax y ECG: normal. Evolución: durante su ingreso se objetivó una pérdida digestiva de proteínas (a1-antitripsina: 0,71 mg/g de heces). La serología y determinación de antígeno de H. pylori en heces fueron positivas. Se detectó sangre oculta en heces y se hizo una esofagogastroduodenoscopia con toma de biopsias, siendo sugestiva de gastritis linfocítica hipertrófica con presencia de H. pylori en cuerpo gástrico. Diagnóstico: gastritis linfocítica hipertrófica perdedora de proteínas. Enfermedad de Ménétrier. Tratamiento: restricción de los aportes hídricos, seroalbúmina (1g/kg/día) en perfusión continua y furosemida (1 mg/kg/día). La infección por H. pylori se trató con omeprazol (20 mg/12 h), claritromicina (15 mg/kg/día) y amoxicilina (50 mg/kg/día). La evolución fue adecuada.
Comentarios: 1) La enfermedad de Ménétrier, aunque infrecuente es una causa de edemas en la infancia. 2) En ausencia de otras alteraciones, ante presencia de síntomas dispépticos, edemas e hipoproteinemia, debemos sospechar esta entidad. 3) H. pylori es uno de los microorganismos más frecuentemente asociados a esta patología. 4) A diferencia de los adultos, en los niños es un cuadro benigno y autolimitado.
Papel de la ecografía en el diagnóstico del escroto agudo en los servicios de urgencias
I. Loverdos Eseverri, C. Durán Feliudabaló, T. Muñoz Espín, P. Abad Calvo, J. Pérez Sánchez y M. Vilà de Muga
Servicio de Medicina Pediátrica. Hospital de Sabadell-Corporació Sanitària Parc Taulí. Sabadell. Barcelona. España.
Introducción: El escroto agudo, definido como dolor o edema escrotal, representa sólo el 0,5 % de las consultas a los servicios de urgencias, pero plantea un reto diagnóstico para el pediatra ya que su etiología es muy variada. La ecografía Doppler representa el método diagnóstico de elección en la patología escrotal por ser rápido, sensible y permitir valorar el flujo vascular testicular. La gran mayoría de niños con clínica de escroto agudo presentan causas no subsidiarias de cirugía; sin embargo, ante una clínica sugestiva de torsión testicular la ecografía Doppler puede resultar de gran ayuda.
Material y métodos: Presentamos una revisión retrospectiva de los niños que acudieron al servicio de urgencias con clínica de escroto agudo durante el año 2004. Se recogieron datos acerca de la edad, horas de evolución de la clínica, tratamiento recibido, realización de ecografía urgente y derivación a cirugía pediátrica.
Resultados: De un total de 44.354 visitas al servicio de urgencias, 88 pacientes (0,2 %) consultaron por clínica de escroto agudo. Se diagnosticaron 4 niños (4,5 %) de torsión testicular mediante clínica y ecografía. Tres de ellos requirieron orquiectomía: una torsión prenatal y 2 niños que acudieron a urgencias con clínica de más de 12 h de evolución. En el cuarto caso se realizó orquidopexia de teste viable en un niño que consultó a las 5 h de inicio del cuadro. Se diagnosticaron 2 pacientes de 10 años de orquiepididimitis mediante ecografía, pautándose tratamiento antibiótico. Quince casos se orientaron como epididimitis (17 %), siete de ellos con ayuda de la ecografía, presentando una edad media de 10 años y 70 h de evolución al diagnóstico. La torsión de hidátide fue el diagnóstico más frecuente, 35 casos (39,7 %), con clínica de dolor de unas 40 h de evolución y edad media al diagnóstico de 10 años; sólo en 2 casos en que la clínica fue dudosa se realizó ecografía urgente. El resto de pacientes que consultaron fueron diagnosticados de dolor testicular idiopático (18 casos) realizándose ecografía urgente en seis de ellos, varicocele (2 casos), hernia inguinal (1 caso) e hidrocele (11 casos).
Conclusión: La ecografía se ha convertido en una herramienta básica en el diagnóstico de la patología escrotal que debería estar al alcance de todo médico de urgencias. Debería ser un recurso al alcance de todo médico de urgencias, pero no deberá reemplazar al criterio clínico ni semiológico.
Presentación atípica de púrpura de Schönlein-Henoch. Revisión de la casuística de un hospital comarcal
G. Sarquella Brugada, A. García Henares, L. Tobeña Boada y A. Díaz Conradi
Servicio de Pediatría. Hospital Mútua de Terrassa. Barcelona. España.
Introducción: La púrpura de Schönlein-Henoch (PSH) suele presentarse clínicamente como púrpura cutánea, pero puede debutar como afectación articular, abdominal o renal.
Caso clínico: Varón de 8 años, sin antecedentes, que consulta al servicio de urgencias por dolor abdominal cólico y vómitos biliosos de 24 h de evolución, sin fiebre ni diarreas. La exploración física es anodina, salvo dolor a la palpación abdominal, sin peritonismo. No presenta lesiones cutáneas ni signos de artritis. La analítica sanguínea es normal. Dada la persistencia de vómitos, se realiza ecografía abdominal evidenciándose duodenitis. A las 24 h aparece artritis de rodilla derecha. A los 4 días se observa exantema petequial, con lo que se diagnostica de PSH de presentación atípica. Se instaura tratamiento corticoideo para la sintomatología abdominal, con mejoría del cuadro. En el seguimiento en consultas externas de pediatría, se observa proteinuria en rango nefrótico, sin insuficiencia renal, por lo que se inicia tratamiento con enalapril, con buena evolución.
Material y métodos: Se han recogido los pacientes diagnosticados de PSH en urgencias de pediatría, valorando la clínica de debut. Se ha revisado la evolución, valorando la afectación renal, uso de corticoides y nuevos brotes de PSH.
Resultados: Se han recogido 12 casos de PSH, siendo sólo tres de ellos niñas (25 %). La edad al diagnóstico del primer brote está comprendida entre 3 y 8 años (media 5,2 años). La forma clínica de presentación más frecuente ha sido púrpura (92 %), seguido de artritis (42 %). En un solo caso la clínica de presentación fue duodenitis aislada. En 3 casos (25 %) fueron necesarios tratamiento corticoideo para la mejoría de la clínica de dolor abdominal. Cuatro de los 12 pacientes (33 %) tuvieron una recidiva cutánea en al menos una ocasión. En cuatro pacientes (33 %) se detectó proteinuria en rango nefrótico, que obligaron a realizar tratamiento con enalapril. Ninguno de ellos ha desarrollado insuficiencia renal en 6 años de seguimiento. Sólo un caso se biopsia, apareciendo lesiones mínimas.
Conclusiones: La PSH tiene un debut cutáneo en la mayoría de los casos, facilitando su diagnóstico. A pesar de esto, hay que tener en cuenta otras formas de presentación articular o abdominal. La duodenitis acompañada de artritis es muy sugestiva de PSH por lo que se debe vigilar la posible afectación cutánea posterior que nos confirma el diagnóstico y evita exploraciones complementarias innecesarias.
Pólipo antrocoanal: diferentes formas de presentación en urgencias
R. Rossich Verdés1, A. Vázquez Reverter1, C. Barceló Cañellas2, F. Pumarola Segura3, X. Perramón Montoliu1 y E. Vara Robles1
Servicios de 1Urgencias, 2Cirugía Pediátrica y 3Otorrinolaringología. Hospital Materno-Infantil Vall d'Hebrón. Barcelona. España.
Fundamento y objetivos: El pólipo antrocoanal (PAC) o pólipo de Killian se origina principalmente en el seno maxilar y en su crecimiento pasa y se extiende a cavidad nasal. Es benigno y más frecuente en niños y adultos jóvenes. Presenta poca o ninguna asociación con historia de alergias. Aunque la clínica más frecuente es la obstrucción nasal unilateral, en casos graves puede comportar compromiso respiratorio como síndrome de apneas obstructivas del sueño e incluso riesgo vital. Presentamos 5 casos que muestran la heterogeneidad en sus formas de presentación.
Observaciones clínicas:Caso 1. Niña de 10 años que consulta por sensación de cuerpo extraño en faringe y tos irritativa de pocas horas de evolución.
Caso 2. Niña de 5 años diagnosticada de PAC, pendiente de cirugía, acude a urgencias por extrusión aguda de masa poliposa por narina derecha.
Caso 3. Niño de 5 años con cuadro catarral de vías altas. La madre aprecia masa en fosa nasal izquierda.
Caso 4. Niño de 7 años con rinolalia cerrada, cefalea, rinorrea purulenta y estornudos de 4 meses de evolución.
Caso 5. Niño de 9 años con obstrucción nasal izquierda, de predominio nocturno y ronquidos de 3 meses de evolución. La presentación clínica en urgencias fue aguda (caso 1-2-3) o subaguda (4-5).
En todos los casos la exploración física mostró una masa polipoidal y la TC, masa unilateral que ocupaba completamente antro maxilar. Todos los pacientes fueron tratados quirúrgicamente.
Comentarios: 1) Debe considerarse el PAC en el diagnóstico diferencial de cualquier niño con masa nasal. Pese a la importancia de la historia clínica completa y detallada y la endoscopia nasal, las pruebas de imagen son imprescindibles para confirmar el diagnóstico. 2) El diagnóstico diferencial entre los pólipos nasales simples y el PAC se fundamenta en las características observadas en las pruebas de imagen, ya que no existen diferencias ni macro ni microscópicamente entre estas dos entidades. La prueba indicada en primer lugar es la radiografía simple de senos. Posteriormente, sobre todo antes a la cirugía, se debería realizar una TC o RM. 3) El propio crecimiento del pólipo y el compromiso de espacio de la misma pueden ocasionar la aparición de complicaciones graves como la torsión, estrangulación y posterior autoexpulsión del pólipo o parte del mismo: vía anterior (nariz) o vía posterior (boca) con el consiguiente riesgo de asfixia.
Quiste omental: formas de presentación clínica
J. Ruiz Jiménez, M.L. Mompó Marabotto, M. Vega Senra, A. Sánchez Lorente, J. Marín Serra y J.R. Bretón Martínez
Servicio de Pediatría. Hospital Universitario Dr. Peset. Valencia. España.
Introducción: Quiste omental, es una masa abdominal quística benigna. Los quistes de epiplón, mesenterio y retroperitoneo son poco frecuentes, y a veces, de diagnóstico difícil. En pediatría, estas masas corresponden a linfangiomas quísticos que pueden adherirse a los tejidos, pero no los invaden. Raramente son masas provenientes del tejido mesotelial o epiplón.
Casos clínicos:Caso 1. Varón de 14 meses con crisis de llanto asociadas a enrojecimiento facial, flexión de piernas (dolor abdominal) y defensa a la palpación abdominal. Intercrisis asintomática. No asocia otra clínica ni otros hallazgos a la exploración. Estudios de laboratorio normales. Radiografía simple y ecografía abdominal: imagen quística 5 x 2 x 4 mm en hemiabdomen izquierdo de localización mesentérica profunda sin calcificaciones. RM con contraste: lesión de 3 * 3,5 mm localizado en cola de páncreas y anterior al riñón izquierdo sin depender de ellas, compatible con imagen quística mesentérica intraabdominal. Actualmente actitud expectante.
Caso 2. Varón de 2 años, distensión abdominal de un mes de evolución y aumento de su hernia umbilical. No otras manifestaciones clínicas. En la exploración intensa palidez cutaneomucosa, gran distensión abdominal con signo de la oleada positivo, hernia umbilical protruida, resto anodino. Anemia hipocrómica-microcítica con 8 g de Hb, 25 % de hematócrito y VCM de 78 fl, serie blanca normal y 524.000 plaquetas. Ferropenia. Resto parámetros biológicos normales. Radiografía abdomen: desplazamiento medial de colon ascendente compatible con líquido ascítico. Ecografía Doppler abdominal: abundante líquido libre intraperitoneal con contenido ecogénico sugestivo de ascitis no serosa. TC abdominopélvica: importante cantidad de líquido intraabdominal, resto anodino. Paracentesis: líquido hemorrágico, pH 8,5, proteínas 5,6 g/dl, glucosa 30 mg/dl, LDH 3.260 mU/l. Cultivo negativo. En la laparotomía exploradora: quiste omental de 12 * 8 cm de contenido hemorrágico. Se practicó quistectomía, siendo la evolución favorable.
Comentarios: Las manifestaciones clínicas del quiste mesentérico suelen presentarse en la primera infancia y más raramente en el período neonatal. Los síntomas más comunes son dolor abdominal, distensión abdominal y menos frecuentemente, ascitis hemorrágica. La radiografía suele mostrar imagen no calcificada de características quísticas. La ecografía es la prueba de imagen de elección. A veces se requiere la laparotomía exploratoria para llegar al diagnóstico. El tratamiento será quirúrgico.
Maltrato y metabolismo
Episodio aparentemente letal como forma de presentación del síndrome del niño agitado
O. Ordóñez Sáez, R. González Escudero, I. Jiménez López, G. López González y S. Prieto Martínez
Servicio de pediatría. Hospital Universitario 12 de Octubre. Madrid. España.
Fundamento y objetivos: Los niños que son sacudidos por sus cuidadores presentan un cuadro clínico muy variable, aunque existe una serie de características que aparecen en la mayoría de casos: ocurre en lactantes (sobre todo menores de 6 meses) que no suelen presentar signos externos de maltrato pero sí hemorragias subdurales y retinianas. En ocasiones pueden debutar con un episodio aparentemente letal para el observador (ALTE), como en el caso clínico que a continuación presentamos.
Observaciones clínicas: Lactante de 5 meses con crisis de llanto y un ALTE, que ingresa para estudio. En la exploración se evidencia hematoma en mejilla izquierda y escasas petequias en cara y tronco. A los 2 días del ingreso inicia crisis convulsivas motoras focales del hemicuerpo derecho, que no ceden a pesar del tratamiento anticonvulsivo, por lo que se traslada a la unidad de cuidados intensivos. Se realiza una resonancia magnética que muestra hemorragias subdurales hemisféricas e interhemisféricas y lesiones hemorrágicas corticales así como dilatación del sistema ventricular, sugerentes de traumatismo no accidental o síndrome del niño agitado. En el fondo de ojo se observan hemorragias retinianas. El paciente evoluciona favorablemente recuperando la movilidad del hemicuerpo afectado previamente al alta. Se da parte al juzgado que realiza las investigaciones precisas y al no encontrarse indicadores de riesgo se mantiene la custodia favorable a los padres. Actualmente sigue revisiones en consulta y no presenta hasta el momento ningún tipo de secuela.
Comentarios: Es importante tener en cuenta la posibilidad del maltrato en el diagnóstico diferencial de los niños con ALTE. Los lactantes poseen unas características anatómicas que les hacen más vulnerables a las fuerzas de aceleración-desaceleración que se producen cuando se les agita. A partir de este punto todo lo referente a este síndrome es muy confuso, ya que existen pocos estudios de calidad que nos indiquen las fuerzas y mecanismos implicados en su producción. Lo que sí queda claro es la importancia de informar a los cuidadores de los riesgos que conlleva sacudir a los lactantes ya que en ocasiones pueden hacerlo de forma inconsciente y ofrecerles alternativas para superar el estrés que les produce el llanto.
Deterioro neurológico agudo como forma de presentación de maltrato infantil
A. Torrent Vernetta, R. Rossich Verdés, A. Vázquez Reverter, J. Quintero Bernabeu, E. Vara Robles y X. Perramón Montoliu
Servicio de Urgencias. Hospital Materno-Infantil Vall d'Hebron. Barcelona. España.
Fundamento y objetivo: El deterioro neurológico agudo en pediatría puede ser una situación potencialmente mortal que requiere la identificación rápida de su origen: traumatismo craneoencefálico, infecciones del sistema nervioso central, hipoxia, convulsiones y encefalopatía metabólica. Nuestro objetivo es exponer el caso de un lactante de 2 meses con deterioro neurológico agudo en el que es necesario hacer el diagnóstico diferencial de estas patologías y reconocer los hallazgos que orientan hacia el síndrome del niño maltratado.
Observaciones clínicas: Lactante de 2 meses remitida por depresión neurológica con irritabilidad, hipoactividad generalizada, desviación de la mirada y rechazo del alimento de 4 días de evolución. Como antecedentes patológicos consta ingreso en otro centro 15 días antes por fiebre e irritabilidad, catalogado de otitis media tratada con cefotaxima intravenosa. En la exploración física destaca: mal estado general, aspecto distrófico, sequedad cutánea y frialdad acra. Neurológicamente destacan fontanelas amplias, diastasis de suturas, pupilas midriáticas lentamente reactivas, estrabismo convergente bilateral, ptosis derecha y nula fijación de la mirada, marcada hipotonía y episodios de somnolencia e irritabilidad oscilantes. Otros datos: tumefacción a nivel de sexta costilla derecha y dos lesiones ulceradas en pilares palatinos de distribución simétrica. Las exploraciones complementarias más relevantes al ingreso fueron: radiografía tórax: fracturas costales (sexta y séptima derechas), TC craneal: colección líquida subdural. Ingresa en cuidados intensivos con el diagnóstico de hipertensión endocraneal secundaria a hidrocefalia externa. Ante el posible origen traumático se practica fondo de ojo que evidencia hemorragias retinianas bilaterales, y serie esquelética que muestra fracturas en diferentes estadios de consolidación en fémur izquierdo, húmero izquierdo y costillas. La RM cerebral confirma hematoma subdural subagudo tributario de tratamiento quirúrgico. Todas las exploraciones orientan el cuadro como un caso de síndrome del niño apaleado.
Comentarios: El maltrato infantil, ya sea en el contexto del síndrome del niño apaleado o en su variante, el síndrome del niño sacudido, es una de las causas importantes de daño cerebral de origen traumático en pediatría. Pueden no tener signos externos de traumatismo y manifestarse con cambios del nivel de conciencia, falta de apetito, convulsión o apnea. Ante la sospecha de esta entidad es básica la exploración sistemática por aparatos, y la práctica de fondo de ojo, TC cerebral y serie esquelética.
Síndrome de Münchhausen por poderes en urgencias: un reto diagnóstico y de implicación
R. Rossich Verdés, A. Torrent Vernetta, A. Morales La Madrid, J. Quintero Bernabeu, E. Vara Robles y X. Perramón Montoliu
Servicio de Urgencias. Hospital Materno-Infantil Vall d'Hebrón. Barcelona. España.
Fundamento y objetivos: El síndrome de Münchhausen por poderes (SMP) es una forma de maltrato infantil en el que el cuidador, habitualmente la madre, simula o provoca síntomas o signos de enfermedad en el niño. El abuso no empieza propiamente hasta que el médico se implica activamente en el proceso diagnóstico-terapéutico por lo que estos pacientes presentan una alta frecuentación hospitalaria, sobre todo del servicio de urgencias. Nuestro objetivo es presentar un caso de sospecha de SMP para destacar los signos de alarma y dificultades diagnósticas que caracterizan esta patología.
Observaciones clínicas: Niño de 7 años que acude a urgencias por dificultad respiratoria. Antecedentes patológicos: alergia a los betalactámicos, látex y algunos alimentos. Ex prematuro de 35 semanas. Bronquitis. Asma bronquial que requiere tratamiento de base y presenta exacerbaciones frecuentes. Reflujo gastroesofágico que ha requerido cirugía en cuatro ocasiones. Reflujo vesicouretral grado II, últimos controles dentro de la normalidad. Herniorrafia bilateral. Adenoidectomía. Amigdalectomía. Estudios de apneas, bradicardias y hematuria: negativos. Hiperglucemias-hipoglucemias no filiadas. (58 ingresos, consultas a urgencias 78, consultas externas 54). Exploración física: eupneico. A la auscultación respiratoria: sibilantes bilaterales. Se realiza en presencia de la madre una nebulización (1.º) con salbutamol sin mejoría auscultatoria. Se repite nebulización (2.º) observándose cómo a los pocos segundos la madre interrumpe el tratamiento. Posteriormente se realiza otra nebulización (3.º) en presencia de la madre y de personal sanitario, presentando una importante mejoría auscultatoria. Se activa la revisión y estudio del caso para posterior comunicación a los órganos judiciales correspondientes si procede.
Comentarios: El abordaje del SMP es complejo. El primer paso es identificar los signos de alarma y documentarlos. 1) Signos de alarma: clínica inventada, incongruente, persistente, que no responde al tratamiento habitual o que presenta una evolución inusual e inexplicable. Desaparición de la clínica cuando el cuidador no está en contacto con el niño. Hospitalizaciones y consultas frecuentes sin llegar a ningún diagnóstico. 2) Documentación eficiente: debe describir el comportamiento de la madre incluyendo la interacción con su hijo y con el personal sanitario así como los síntomas del niño en presencia y ausencia de la madre. Es un diagnóstico difícil por las importantes implicaciones médico-legales y por la necesidad de la implicación, cooperación y convencimiento del personal médico.
Ingesta de cuerpo extraño en urgencias pediátricas del Hospital de Sabadell
M. Torrabías Rodas, V. Vila Miravet, J. Travería Casanova, T. Gili Bigatà, M. Fletas Torrent y A. Pérez Benito
Servicio de Pediatría. Unidad de Urgencias pediátricas. Corporació Sanitària Parc Taulí. Sabadell. Barcelona. España.
Objetivos: La ingesta de cuerpo extraño es un motivo de consulta relativamente frecuente en los servicios de urgencias pediátricas. Analizaremos los casos diagnosticados en nuestro servicio.
Material y métodos: Revisión retrospectiva de las historias clínicas de los pacientes menores de 15 años diagnosticados de ingesta de cuerpo extraño en el servicio de urgencias pediátricas de nuestro centro entre los años 2001 y 2004.
Resultados: Se han revisado 50 casos con el diagnóstico de ingesta de cuerpo extraño. No se han incluido en el análisis un total de 26 casos que por sus características no se ha considerado la práctica de estudio radiológico. Se analizan 24 casos, 46 % niños y 54 % niñas, de edad media 4 años. Tres cuartos de los casos han ocurrido entre los 4 meses y los 5 años. Cuatro (17 %) presentaron síntomas persistentes como sialorrea y disfagia; dos (8 %) referían síntomas transitorios como náuseas, vómitos o disfagia; la mayoría, 18 (75 %), se encontraron asintomáticos en todo momento. La forma de visualización del cuerpo extraño fue por radiografía simple en 23 casos (96 %) y por endoscopia en un caso (4 %). Dieciséis (67 %) se encontraban en estómago, cinco (21 %) en esófago (tres en su trayecto cervical y dos en su tercio inferior) y tres (12 %) en intestino. Los cuerpos extraños ingeridos fueron: monedas (16), pilas de botón (2), canicas (2), trozo de carne (1), mercurio (1), cremallera (1) y un colgante (1). Se indicó extracción en 6 pacientes (25 %), cuatro de ellos mediante endoscopia y una con sonda de Foley bajo control escópico. Las indicaciones de extracción fueron: localización en esófago (4), persistencia en estómago más de 2 semanas (1) y pila de botón en estómago (1). Destacaríamos los siguientes hallazgos endoscópicos: un anillo de Schatzky y erosiones en mucosa gástrica por pila de botón a las 12 h de su ingesta. Ningún caso requirió cirugía.
Conclusiones: La ingesta de cuerpo extraño es un accidente que ha afectado sobre todo a niños por debajo de 6 años. Los objetos que se han ingerido con más frecuencia son las monedas. La mayoría se han eliminado espontáneamente pero el 12 % han requerido extracción. La endoscopia además de ser terapéutica, en 2 casos ha permitido diagnosticar lesiones secundarias así como malformaciones digestivas. Las pilas de botón pueden producir lesiones gástricas a las pocas horas de su ingesta haciendo recomendable su extracción. Proponemos un algoritmo diagnóstico-terapéutico.
Manejo de la ingesta de cuerpo extraño en edad pediátrica en un servicio de urgencias
D. García Aldana, C. Herráiz Perea, F.M. Pérez Fernández, S.M. Calero Cortés, A. Molina Jurado y E. Castuera Jurado
Servicio de Críticos y Urgencias. Hospital Universitario Reina Sofía. Córdoba. España.
Objetivos: Establecer un protocolo de actuación de la ingesta de cuerpo extraño, por ser un motivo frecuente de consulta en los servicios de urgencias y abarcar distintas situaciones según localización y características del objeto y la edad del paciente.
Métodos: Estudio retrospectivo de 124 casos atendidos en nuestro servicio durante un período de 13 meses, analizando su manejo terapéutico.
Resultados: Ciento diez casos (88,7 %) sólo requirieron control y seguimiento radiológico, sin precisar ingreso ni tratamiento. El cuerpo extraño, en 45 de estos casos (40,91 %) fueron monedas; en 59 casos (53,64 %), pequeños objetos romos (canicas, piezas de juguetes) y en 6 casos (5,45 %) se trataba de pilas de botón. Todos ellos alojados en estómago o intestino. En 14 pacientes (11,3 %) fue necesario ingreso para aplicar el tratamiento oportuno. De estos casos, en nueve (64,29 %) el cuerpo extraño se hallaba en tercio proximal de esófago y más de la mitad de estos pacientes (55,6 %) presentaban sintomatología (sialorrea, disfagia); en 3 casos (21,43 %) se situaban en tercio distal de esófago, y 2 (14,29 %) en estómago.
Conclusiones: 1) A pesar de ser una situación frecuente en la edad pediátrica, la mayoría de los casos sólo precisan actitud expectante y controles radiográficos seriados. 2) Los objetos alojados en esófago son susceptibles de extracción, debiendo distinguir la urgente de la diferida en cada caso. 3) La actuación ante un cuerpo extraño localizado en estómago va a depender de su tamaño y características morfológicas, así como de la edad del paciente. 4) Las pilas de botón son motivo de controversia en cuanto a su manejo, inclinándonos hacia el control radiológico a las 48 h si no existen manifestaciones clínicas.
Diabetes mellitus tipo 1: características de su debut
C. Gutiérrez Regidor1, L. Márquez de la Plata Alonso1, C. López-Menchero1, A. Rodríguez Sánchez2, D. Rodríguez Arnao2 y R. Marañón Pardillo1
1Servicio de Urgencias Pediátricas. 2Unidad de Metabolismo y Desarrollo. Hospital General Universitario Gregorio Marañón. Madrid. España.
Objetivos: Analizar la incidencia y características epidemiológicas, clínicas y analíticas de los nuevos casos de diabetes mellitus (DM) tipo 1 en niños de 0 a 16 años diagnosticados en el servicio de urgencias del 1 de enero al 31 de diciembre de 2004.
Material y métodos: Revisión retrospectiva de los nuevos casos de DM tipo 1 durante dicho período. Analizamos: edad, sexo, estación, clínica de presentación, días de sintomatología antes del diagnóstico, procesos intercurrentes previos, antecedentes personales y familiares de enfermedades autoinmunes, parámetros bioquímicos (glucemia, equilibrio ácido-básico y hemoglobina glucosilada), si precisó ingreso en unidad de cuidados intensivos (UCIP) y si acudían remitidos por su pediatra.
Resultados: Se diagnosticaron 17 casos de DM tipo 1 de 62.360 urgencias, 57 % niñas, edad media al diagnóstico 7,5 años (18 meses-15 años). Variación estacional: verano 41 %, otoño 29 %, invierno 12 %, primavera 18 %. Tiempo medio de sintomatología previa: 23 días. El 35 % presentó alguna situación estresante los días previos. El 23,5 % tenían antecedentes personales de otras enfermedades autoinmunes (2 pacientes hipotiroidismo y uno enfermedad celíaca). El 11 % presentaba antecedentes familiares de DM tipo 1 y el 29 % DM tipo 2. Clínica de presentación: 53 % poliuria, polidipsia, polifagia y pérdida de peso, 23,5 % asociaba nicturia; dolor abdominal aislado 12 %. Glucemia media al ingreso 457 mg/dl (298-596). El 17 % tenía glucosuria aislada, el 6 % cetonuria aislada y el 64 % glucosuria y cetonuria. El 6 % presentó acidosis metabólica grave, el 35 % acidosis metabólica moderada y leve y el 59 % un equilibrio ácido-base normal. Hemoglobina glucosilada media 9,2 % (6,7-15,5). Tres pacientes ingresaron en UCIP (18 %), uno por cetoacidosis grave, uno por deshidratación grave y uno por edad menor a 2 años. El 59 % de los pacientes acudían remitidos por su pediatra.
Conclusiones: En nuestra serie, la mitad de los niños presentaban edades de 5 a 10 años. El tiempo transcurrido entre los primeros síntomas y el diagnóstico fue de 23 días, similar a lo encontrado en la literatura. En el 30 % la primera manifestación fue la cetoacidosis y el 60 % fue diagnosticado por el pediatra, por lo que se deben realizar controles en población con factores de riesgo o síntomas cardinales. En nuestro estudio la DM tipo 1 predomina en niñas y su debut es más frecuente en verano. 4 pacientes (23,5 %) asociaban enuresis secundaria, síntoma importante y precoz que nos debe hacer sospechar el diagnóstico.
Complicaciones agudas de la diabetes mellitus (DM) que requieren ingreso hospitalario: formas de presentación clínica y factores asociados
M. Jiménez Ximenis, L. Martí Mas, S. García Arnaldich, E. Castellarnau Figueras, R. Monné Gelonch y X. Allué Martínez
Urgencias de Pediatría. Servicio de Pediatría. Hospital Universitari Joan XXIII. Tarragona. España.
Introducción: La DM tipo 1 es la enfermedad crónica más frecuente en edad pediátrica.
Objetivos: Estimar la frecuencia, características y factores asociados a complicaciones agudas de niños con DM que requieren ingreso hospitalario.
Material y métodos: Estudio descriptivo retrospectivo de menores de 15 años ingresados por DM en 5 años (2000-2004). Se recogen variables epidemiológicas (sexo, edad, distribución) y clínicas (motivo ingreso, causa desencadenante, síntomas, datos laboratorio, estancia). Los datos se registran en una base de datos Microsoft Excel y se analizan con el programa estadístico SPSS v11.5.
Resultados: Se registran 53 casos, 33 niñas y 20 niños, con edad de 1-15 años y distribución anual en aumento (casi el doble de casos en los últimos 2 años). Destacan 2 casos con múltiples reingresos. Las complicaciones que motivan ingreso pueden resumirse en tres entidades: patología que no causa descompensación (7,54 %), descompensación hiperglucémica (75,47 %) e hipoglucemia (16,98 %). En el primer grupo se encuentra: biopsia intestinal para el diagnóstico de celiaquía, crisis comicial, cólico nefrítico y fibrosis quística. En el grupo de hiperglucemia: la mayoría presenta cetoacidosis (23), de estos seis debuts, seguido de cetosis (12) e hiperglucemia aislada (5); en este grupo, la mayoría tiene hiperglucemia superior a 250 mg/dl (31), acidosis metabólica (23) con pH > 7,10 (16), deshidratación (26) y vómitos (27); y la minoría presenta shock (1), alteración de la consciencia (4), hiponatremia inferior a 135 mEq/l (10) y causa desencadenante (15) mayoritariamente GEA. En el grupo de hipoglucemia, la mayoría son sintomáticas (7): síntomas vegetativos (2), pérdida de consciencia (2), alteración de sensorio (2) y convulsión (1); la hipoglucemia es inferior a 60 mg/dl (7), y hay causa desencadenante (8), (viaje [3], vómitos [3], virasis [1], mal control de debut reciente [1]). La estancia media hospitalaria es de 4 días.
Conclusiones: Las complicaciones agudas DM son más frecuentes en niñas. Destaca frecuentación de ingresos por parte de 2 niños. Las complicaciones que motivan ingreso en DM son: cetoacidosis, cetosis, hipoglucemia e hiperglucemia aislada, por orden de frecuencia, siendo la prevalencia de cetoacidosis inaceptablemente alta, lo que puede ser debido a múltiples descompensaciones de sólo 2 pacientes. Los factores asociados son mayoritariamente las infecciones gastrointestinales en la descompensación diabética, mientras que no existe un factor mayoritario para la hipoglucemia.
Enfoque diagnóstico de la hipoglucemia en el servicio de urgencias de pediatría
L. Asso Ministral, R. García Puig, M. Arellano Pedrola, Y. Hernández Vega, R. Puigarnau Vallhonrat y L. Tobeña Boada
Servicio de Pediatría. Hospital Mútua de Terrassa. Barcelona. España.
Fundamento y objetivos: La hipoglucemia en edad pediátrica puede resultar difícil de identificar debido a la inespecificidad de la sintomatología. El diagnóstico y el tratamiento precoces son de gran importancia dadas las graves consecuencias de una hipoglucemia mantenida.
Caso clínico: Niña de 8 meses que sufrió convulsión tónico-clónica con mirada fija. Refería algunos episodios previos de desviación de la mirada, en el contexto de una gastroenteritis aguda y de ayuno prolongado. Como antecedentes personales, presentaba alergia a las proteínas de leche de vaca. Se apreció estancamiento de la curva ponderoestatural de los últimos 2 meses. A la exploración física destacaba el aspecto distrófico y una hepatomegalia de 3 cm. A su llegada a urgencias se realizó glucemia capilar que resultó indetectable, confirmada por análisis sanguíneo (14 mg/dl). Se administró glucosa intravenosa, cediendo el cuadro comicial. El ionograma fue normal y el equilibrio ácido-base mostró una leve acidosis metabólica. Se apreció una disminución del tiempo de protrombina y un aumento leve de las transaminasas. En orina, los cuerpos cetónicos fueron positivos. La paciente fue ingresada para estudio y control metabólico. El estudio metabólico en sangre y orina permitió llegar al diagnóstico de tirosinemia, con lo que inició tratamiento dietético y con NTBC, consiguiéndose normalización de la coagulopatía y de las glucemias plasmáticas.
Comentarios: Para llegar al diagnóstico etiológico de la hipoglucemia son necesarios una serie de estudios complementarios que generalmente requieren el ingreso del paciente. Sin embargo, es en urgencias cuando debemos llevar a cabo la primera aproximación diagnóstica mediante un algoritmo basado en exámenes complementarios no complejos, y cuando deben recogerse las muestras plasmáticas y urinarias que permitirán llegar al diagnóstico etiológico en la mayoría de los casos. Ante sintomatología sugestiva debemos realizar una glucemia capilar. Si existe hipoglucemia, recogeremos muestras de sangre para comprobar la determinación, valorar el ionograma, equilibrio ácido-base, reservaremos sangre para el estudio metabólico e iniciaremos la recogida de orina para detectar la presencia de cuerpos cetónicos, reservando también muestra para el estudio metabólico. La recogida de muestras en fase aguda aumenta la rentabilidad diagnóstica. La somatometría y la exploración física pueden sernos de gran utilidad. Estas actuaciones nos permitirán enfocar el diagnóstico, evitando su demora y la realización de exploraciones complementarias innecesarias y/o peligrosas. Así mismo, contribuiremos al tratamiento etiológico precoz y a la prevención de nuevos episodios.
Coma hipoglucémico en una lactante de ocho meses: un reto diagnóstico
D. Tenas Bastida, A. Jiménez Moya, M.L. Rodríguez-Zuloaga Montesino, Serra Córdoba y F. Gómez Sabrido
Servicio de Pediatría. Hospital Virgen del Toro. Mahón. Menorca. España.
Introducción: Las alteraciones agudas en el nivel de conciencia presentan grados variables que van desde el letargo leve y la confusión hasta el coma profundo. La realización de una historia clínica y exploración física detalladas aporta generalmente datos suficientes para diferenciar las tres principales categorías diagnósticas que pueden causar coma: metabólicas o tóxicas, infecciosas y estructurales.
Caso clínico: Lactante de 8 meses de edad que desde hace 48 h presenta vómitos esporádicos (dos al día) y en las últimas 24 h tres deposiciones líquidas y rechazo de la ingesta. Esta mañana los padres la encuentran inconsciente e hipotónica. Exploración física: peso, 9.475 g; temperatura, 35,6 °C; frecuencia respiratoria, 60 resp./min; frecuencia cardíaca, 159 lat./min; presión arterial, 74/37 mmHg; SatO2 con FiO2 21 %: 90-94. Glasgow 3/15, paciente inconsciente que no responde a estímulos, pupilas mióticas e hiporreactivas. Hipotonía generalizada con contractura mandibular. Color normal de piel y mucosas. Meníngeos negativos. Resto de exploración, anodina. Analítica sanguínea: hemograma: 44.810 GR, 36.000 L (fórmula normal) PCT: 2-10. Bioquímica: glucemia 21; creatinina 0,5; Na 142; K 4,2; Ca 9,5; Cl 110. Gasometría venosa: pH 6,86; pCO2 17; HCO3 3. Orina: D 1.030; C. cetónicos: 4+, sangre 4+, resto negativo. Urocultivo, hemocultivo, TC craneal y LCR: normales. Evolución: se estabiliza y se corrige la hipoglucemia así como la acidosis mediante la administración de sueroterapia intravenosa y bicarbonato. Recuperación progresiva del nivel de conciencia siendo el Glasgow 15/15 a las 30 h de su ingreso. Normalización de las glucemias y buena tolerancia oral. Se inicia tratamiento antibiótico intravenoso de amplio espectro ante la sospecha de infección. Se remite a hospital de referencia para completar estudio, siendo diagnosticada de déficit de b-cetotiolasa.
Comentarios: El déficit de b-cetotiolasa es un defecto mitocondrial de la acetoacetil coenzima A tiolasa, la cual participa en el metabolismo de la cetona y la isoleucina. Clínicamente se presenta como episodios intermitentes de cetoacidosis que pueden llegar a coma, siendo asintomática en los períodos intercrisis. El tratamiento de los episodios es tratar la hipoglucemia y acidosis metabólica. Además el manejo de estos pacientes incluye la restricción moderada de proteínas en la dieta y el aporte profiláctico de glucosa en caso de enfermedad intercurrente.
Deshidratación hipertónica por rehidratación inadecuada
J.A. Villegas Rubio, J.A. Soult Rubio, J.S. Parrilla Parrilla, E. Sánchez Valderrábanos, M. Alonso Salas y M. Loscertales Abril
Servicio de Cuidados Críticos y Urgencias. Hospital Infantil Universitario Virgen del Rocío. Sevilla. España.
Introducción: La gastroenteritis aguda (GEA) es una entidad nosológica de gran importancia en nuestro medio por su prevalencia, siendo uno de los motivos de consulta más frecuente en urgencias pediátricas, tanto hospitalarias como extrahospitalarias. La principal complicación es la deshidratación, siendo la terapia de rehidratación oral el método de elección para reemplazar las pérdidas de líquidos y electrólitos. En 1975, la Organización Mundial de la Salud (OMS) acordó promover una única solución que contenía 90 mEq/l de Na+ y una osmolaridad de 330 mM. A pesar del éxito de esta solución para reducir su morbimortalidad en los países en desarrollo, en nuestro medio sigue habiendo controversias, sobre todo en cuanto a la concentración de Na+ y osmolaridad de esta solución. Por este motivo la Sociedad Europea de Gastroenterología y Nutrición Pediátrica (ESPGAN) recomienda una fórmula con un contenido en Na+ de 60 mEq/l. Presentamos el caso clínico de un lactante que ingresó en nuestro servicio por cuadro de deshidratación hipertónica tras rehidratación con solución no hipotónica.
Caso clínico: Lactante de 10 meses y 9 kg de peso, que acude a urgencias por cuadro de fiebre, deposiciones patológicas y vómitos de 4 días de evolución, con irritabilidad y sensación de sed en las últimas horas. Los padres refieren que, en los 4 días previos al ingreso, le han administrado hasta 2 l de una solución comercial que contiene 90 mEq/l de Na+. En la exploración destaca un decaimiento importante, sequedad de mucosas y fiebre; siendo el resto normal, excepto un ligero aumento del peristaltismo intestinal. Ingresa en el hospital con diagnóstico de GEA y deshidratación; se inicia rehidratación con sueroterapia intravenosa, corrección de la acidosis y tratamiento antitérmico. Los exámenes complementarios más relevantes se detallan en la tabla 1. Su evolución fue favorable, respondiendo al tratamiento y siendo alta tras 2 días de ingreso.
Comentarios: Es necesario recordar que existen en el mercado fórmulas de rehidratación con contenido inadecuado de sodio, sobre todo para lactantes. La concentración de 60 mEq/litro de Na+, propuesta por la ESPGAN, es la más apropiada en nuestro medio. También es importante tener en cuenta que muchos remedios caseros no reúnen la composición recomendada por la ESPGAN.