Introducción
Las neumonías son la causa más frecuente de derrame pleural en los niños. Su asociación con derrames pleurales paraneumónicos y empiemas ha ido en aumento en los últimos años. En estudios realizados en Europa se ha observado que entre el 0,6 y el 2 % de las neumonías se complican con empiema y aproximadamente el 40 % de las neumonías que precisan hospitalización en niños presentan derrame pleural1. Streptococcus pneumoniae es la primera causa de neumonía bacteriana adquirida en la comunidad en la infancia. En España la incidencia es de 5, 10 y 17 casos por 100.000 niños menores de 15, 4 y 2 años de edad, respectivamente; en el 40 % de los casos se dan en niños menores de 2 años2.
El tratamiento clásico de los derrames pleurales paraneumónicos complicados y de los empiemas era el drenaje torácico a través de un catéter percutáneo. Cuando fracasaba esta técnica se recurría al drenaje en quirófano mediante toracotomía, realizándose decorticación pleural en un elevado porcentaje de los casos. La utilización de fibrinólisis intrapleural (FIP) para el tratamiento de los derrames pleurales fue descrito por primera vez por Tillet and Sherry en 19493 que estudiaron el efecto de la estreptocinasa y la desoxirribonucleasa en diferentes tipos de exudados pleurales. Su utilización fue en aumento a partir de un estudio realizado por Bergh et al4 en 1977 en el que mediante el empleo de estreptocinasa purificada demostraron su eficacia en 10 de 12 pacientes. Posteriormente se ha ido utilizando la urocinasa por producir menos efectos adversos5. Su aplicación en pediatría ha sido bastante más reciente6 y todavía no hay un claro consenso en la pauta de tratamiento7,8.
El objetivo de nuestro estudio fue evaluar la utilidad de la urocinasa intrapleural como tratamiento del derrame pleural complicado en niños ingresados en una unidad de cuidados intensivos pediátricos (UCIP).
Material y métodos
Se realizó un estudio retrospectivo de los pacientes diagnosticados de neumonía con derrame pleural paraneumónico ingresados en la UCIP durante un período de 4 años (de enero de 2000 a diciembre de 2003).
El diagnóstico se confirmó mediante radiografía simple y/o ecografía torácica. Se excluyeron los pacientes que presentaban derrame pleural no infeccioso. Ingresaron en nuestra unidad aquellos casos que presentaron deterioro clínico (persistencia de la fiebre, dificultad respiratoria), empeoramiento radiológico (persistencia o aumento del derrame) y/o disminución de la saturación transcutánea de oxígeno (SatO2) para la realización de toracocentesis diagnóstica y drenaje pleural.
Aunque inicialmente no existía en la unidad un protocolo unificado de actuación en los pacientes con derrame pleural paraneumónico, desde enero de 2001 la pauta de actuación de los pacientes ingresados se basó en el protocolo modificado de Light9 propuesto por la Sociedad Española de Neumología Pediátrica10. Se instauró drenaje pleural con drenaje torácico (Argyle® o Pleuro-cath® de 6 F en menores de 6 meses, 8 F hasta los 5 años y 10 F en el resto) en aquellos derrames con aspecto purulento y/o tinción de Gram positiva y/o glucosa inferior a 50 mg/dl y/o pH < 7,0. En los casos de no mejoría o en los que inicialmente se ponía de manifiesto tabicaciones se instauraba tratamiento con urocinasa intrapleural diluida en suero fisiológico, pinzando el tubo durante 4-6 h y conectando a aspiración tras desclamparlo. Las dosis oscilaron según la edad entre 20, 50 y 100.000 U diluidas en suero fisiológico (1.000 U por cada 1 ml) durante 3 o 5 días según la respuesta, o bien hasta que el drenado era inferior a 40 ml/día y se confirmaba la desaparición por control ecográfico. Se instauró analgesia con metamizol magnésico en perfusión intravenosa continua y paracetamol intravenoso, siendo adecuada en todos los casos.
Se recogieron las variables de edad, sexo, fecha de ingreso, sintomatología previa, pruebas de laboratorio (incluido cultivos), pruebas de radiodiagnóstico, tiempo y resultado de los procedimientos invasivos, respuesta al tratamiento con urocinasa (drenaje 24 h antes y 48 h después de su aplicación), días de ingreso y evolución durante su ingreso. Los resultados se analizaron con el programa estadístico SPSS.10; se consideraron estadísticamente significativos los valores de p < 0,05.
Resultados
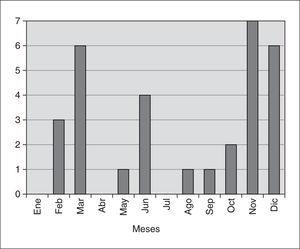
Durante los 4 años estudiados ingresaron 28 niños con derrame pleural paraneumónico, siete de los cuales reingresaron, tres de ellos fueron analizados como casos diferentes por presentar un derrame pleural recidivante que precisó un nuevo tratamiento. De este modo el número total de episodios de derrame pleural evaluados fue 31. La edad media de los pacientes fue de 38,1 meses (desviación estándar [DE]: 22), con una edad mínima de 2 meses y una edad máxima de 8 años y 6 meses. El 61 % eran menores de 3 años, 18 varones (58 %) y 13 mujeres (42 %). La presentación de los casos fue predominantemente estacional, siendo noviembre el pico de máxima frecuencia (22 %) seguido de diciembre y marzo; durante los meses de verano solamente apareció un caso (fig. 1). Existió un aumento considerable del número de casos en los últimos 2 años, doblándose las cifras de los años 2000/2001.
Figura 1.Mes de ingreso de los derrames pleurales paraneumónicos ingresados.
La media de días de evolución de síntomas antes del diagnóstico de neumonía fue de 6,3 (DE: 3,9). La media de días desde el inicio del cuadro hasta el ingreso en el hospital resultó de 5,7 (DE: 3,5). De los 31 casos, 14 de ellos (45 %) habían iniciado antibioterapia oral domiciliaria recomendada en todos los casos por algún pediatra, destacaba que 12 de ellos (85 %) pertenecían a los diagnosticados en los últimos 2 años. Los más utilizados fueron amoxicilina-ácido clavulánico y cefixima en el 57 % de los casos, seguidos de cefuroxima y azitromizina. Excepto uno de los niños que padecía una encefalopatía crónica no progresiva de origen no filiado, el resto estaban previamente sanos. Ingresaron inicialmente en planta de hospitalización 24 de los niños, administrándose en todos ellos antibioterapia intravenosa, siendo la asociación de cefotaxima y vancomicina la utilizada más frecuentemente (41 %) seguida de cefotaxima (16 %). Los 7 niños restantes ingresaron directamente en la UCIP desde el servicio de urgencias o trasladados desde otros hospitales.
Entre los exámenes complementarios realizados destacar que la ecografía torácica se realizó en todos los casos, y se detectaron tabicaciones en 14 de ellos (45 %), de los que en 12 casos (85 %) se observaron en los últimos 2 años. El 35 % de los pacientes con antibioterapia en domicilio presentaba tabicaciones frente al 55 % en los que no recibieron antibióticos previos, aunque estas diferencias no fueron estadísticamente significativas. La media de tiempo en que se detectó la tabicación desde el ingreso en UCIP fue de 1,64 días (DE: 1,39). Se realizó una tomografía computarizada (TC) torácica en 7 casos que presentaban dudas al diagnóstico o bien una evolución tórpida.
En todos los casos se realizó cultivo del líquido pleural y hemocultivo, con resultado positivo en 14 (45 %). El germen más frecuentemente aislado fue S. pneumoniae en 11 casos, con 9 cultivos positivos en líquido pleural y siete en sangre, cinco de esos niños habían recibido antibioterapia oral domiciliaria. La detección del antígeno neumocócico en orina fue positivo en 23 de los 26 casos en los que se realizó; de ellos sólo en 8 casos creció S. pneumoniae en algún cultivo. De los 3 casos en que el antígeno neumocócico fue negativo, en una ocasión creció S. pneumoniae en líquido pleural. No se consiguieron los datos de los serotipos de S. pneumoniae cultivados.
Se colocó tubo de drenaje torácico en 29 casos y en los dos restantes se realizó únicamente toracocentesis diagnóstica. El primero de ellos no cumplía criterios diagnósticos de derrame pleural complicado o empiema, siendo diagnosticado de neumonía neumocócica asociada a derrame pleural simple. En el segundo de los casos se obtuvo aire al realizarse la toracocentesis, y fue diagnosticado de neumonía bullosa sin confirmación etiológica y derrame pleural asociado.
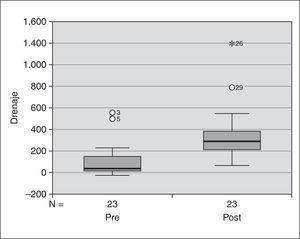
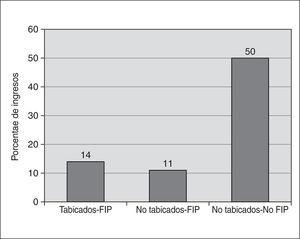
Se realizó tratamiento con urocinasa intrapleural en 23 casos (74,2 %); 14 estaban tabicados, iniciándose el tratamiento fibrinolítico el mismo día en el que se detectó la tabicación. En un paciente se detectó la presencia de una fístula broncopulmonar en la tomografía computarizada torácica por lo que no se administró urocinasa. La pauta de administración más frecuente fue la de 3 veces al día, que se realizó en 19 casos. Se obtuvo una buena respuesta con aumento del drenaje en 21 casos (91 %), con un aumento significativo del drenaje pleural tras su aplicación, siendo el drenaje medio 24 h previo a la urocinasa de 140 ml (DE: 175) frente a 406 ml (DE: 289) 48 h después (p < 0,05) (fig. 2). Al estudiar la evolución de los derrames pleurales no tabicados también se encontró un aumento significativo de la cantidad de líquido pleural drenado tras la urocinasa. La duración media del drenaje torácico fue de 5,2 días (DE: 2,9), sólo se produjo una complicación que fue la presencia de neumotórax tras la retirada del drenaje, precisando mantener otro drenaje pleural durante otros 14 días. La estancia media en la UCIP fue de 5,8 días (DE: 2,98) y no hubo ninguna muerte. Reingresaron 7 pacientes; un caso por presencia de neumotórax y 6 casos por reaparición del derrame pleural, que se resolvieron con drenaje pleural con FIP en 3 casos y en tres con toracocentesis evacuadora. Del total de reingresos, cuatro eran derrames no tabicados que no se habían tratado con FIP, un derrame no tabicado tratado con FIP y dos derrames tabicados tratados con FIP (fig. 3).
Figura 2. Cantidad drenada antes y después del tratamiento con urocinasa.
Figura 3. Porcentaje de reingresos en relación al tratamiento realizado.
Discusión
Los derrames pleurales paraneumónicos son una causa cada vez más frecuente de ingreso en las UCIP y en nuestro estudio hemos observado un importante incremento en los últimos 2 años. Posiblemente uno de los factores implicados sea el aumento de la incidencia de neumonías por S. pneumoniae que evolucionan con derrame pleural paraneumónico; en nuestra serie observamos no solamente un aumento de su incidencia sino también del porcentaje de derrames con tabicaciones intrapleurales en los últimos 2 años (85 %). No hemos encontrado otras referencias bibliográficas que refieran este hecho ni ninguna causa que lo justifique, aunque existió un menor porcentaje en aquellos que habían recibido antibioterapia en domicilio. El porcentaje de cultivos positivos en nuestro estudio fue similar a lo descrito en la literatura especializada, a pesar de que la mayoría de ellos estaba en tratamiento con antibiótico oral en el momento del diagnóstico, quizá por el aumento de cepas resistentes de S. pneumoniae o de serotipos más agresivos en su evolución aunque esto no se pudo demostrar en nuestro estudio.
La radiografía de tórax como prueba diagnóstica exclusiva ante la sospecha de derrame pleural es insuficiente; la ecografía permite delimitar el derrame, así como diferenciarlo del engrosamiento pleural, descartar la existencia de tabicaciones y dirigir la toracocentesis percutánea10. En nuestro estudio, se realizó ecografía torácica en todos los casos. En 3 pacientes en los que la radiografía de tórax parecía reflejar la existencia de línea de derrame pleural se comprobó por ecografía que se trataba de paquipleuritis sin detectar líquido intrapleural. La TC está indicada solamente en los casos en los que exista duda de la presencia de derrame pleural activo, en los derrames de tórpida evolución o ante la sospecha de la existencia de fístulas broncopleurales.
El manejo del derrame pleural en niños depende de las características del mismo y del estadio en el que este se encuentre. La historia natural del derrame pleural abarca cuatro fases: pleuritis seca, exudativa, fibrinopurulenta y organizativa. En las dos primeras estaría indicado el tratamiento antibiótico y/o el drenaje torácico. En la tercera fase podría utilizarse el tratamiento fibrinolítico y en la fase organizativa sólo cabría utilizar la toracoscopia o la toracotomía. No está claro si se debe actuar de forma conservadora inicialmente o realizar un tratamiento más agresivo de entrada para reducir la morbilidad y el tiempo de estancia hospitalaria de estos pacientes con el empleo precoz de fibrinólisis intrapleural, toracoscopia guiada por vídeo (VATS) o intervención quirúrgica a cielo abierto11,12. No existe ningún estudio comparativo sobre la eficacia de estas diferentes estrategias en niños excepto uno retrospectivo de Doski et al13, en el que demostraron en un estudio sobre 139 niños la mayor eficacia de la VATS como tratamiento inicial del derrame pleural paraneumónico frente al tratamiento con FIP, aunque esta técnica precisa de especialistas con experiencia en su realización.
La FIP está justificada en el derrame con tabicación por ser un tratamiento efectivo y poco agresivo14,15. Sin embargo, en nuestro estudio también se observó una mejoría significativa en los casos de derrames no tabicados. Este hecho coincide con lo referido por Montero et al16 en adultos, y podría deberse a que en las fases iniciales no se detecten los tabiques o bien porque la instilación diluya el empiema y mejore su evacuación, aunque Bouros et al17 demostraron la efectividad de los fibrinolíticos al compararlos con el suero fisiológico.
Los fibrinolíticos más utilizados son la estreptocinasa y la urocinasa que tienen una eficacia similar, aunque se ha descrito una menor incidencia de efectos secundarios con esta última18. También se ha referido la utilidad del activador del plasminógeno (alteplasa) que actúa directamente sobre los depósitos de fibrina19, Wells y Havens20 comprobaron en 71 niños que su eficacia era similar a la urocinasa. La pauta de administración de urocinasa en niños no está claramente establecida. Krishnan et al7 utilizaron dosis de 20.000 U cada 8 h durante 3 días con media de 6.332 ± 901 U/kg/día. Barbato et al15 utilizaron como dosis media 18.556 U/kg. En nuestro caso la pauta más utilizada fue administrar 20.000, 50.000 o 100.000 U según el peso del paciente (la más próxima a 3.000-4.000 U/kg) de una dilución de 1.000 U de urocinasa por mililitro de suero fisiológico cada 8 h durante 3 días o más si persistía un drenaje mayor de 40 ml/día21. En el caso de que antes de los 3 días de tratamiento el líquido drenado fuera menor de 40 ml se suspendía siempre que se confirmara por ecografía la desaparición del derrame.
En el 91 % de los derrames pleurales la FIP con urocinasa se asoció a un incremento significativo de la cantidad media de líquido pleural drenado tras su administración. La duración media de colocación de tubo de drenaje torácico y de tratamiento fibrinolítico fue menor que en otras series7,22, demostrándose la utilidad de los catéteres de calibre considerablemente menor que los que se utilizaban previamente. Este hecho también se ha comprobado en series de pacientes adultos21,23. No aparecieron efectos secundarios con el empleo de urocinasa. La formación de anticuerpos neutralizantes de agentes fibrinolíticos, con el uso prolongado de estreptocinasa intrapleural, no se ha descrito con la urocinasa aunque sí otras complicaciones como hidroneumotórax, infección en la inserción del catéter y reacciones adversas inespecíficas23. En nuestro caso, sólo evidenciamos en un paciente la aparición de neumotórax por presencia de fístula broncopleural tras la extracción del drenaje torácico. Existen varias contraindicaciones para el uso de fibrinolíticos, siendo una de ellas la existencia de fístula broncopulmonar, que presentaba uno de los casos y que se ha publicado también como complicación derivada de este tratamiento8. Cabe destacar que hubo un mayor número de reingresos dentro del grupo de derrames no tabicados que no se trataron con urocinasa, aunque las diferencias no fueron significativas.
Concluimos que existe una mayor incidencia en los últimos años de derrames pleurales tabicados siendo la urocinasa intrapleural un tratamiento efectivo incluso en empiemas no tabicados, que no precisó en ningún caso la intervención quirúrgica y con escasos efectos secundarios. Son necesarios estudios comparativos que puedan definir la indicación, momento y dosis de fibrinolíticos en el derrame pleural paraneumónico.