Introducción
El diagnóstico rápido de las infecciones del tracto urinario (ITU) en la infancia resulta fundamental, ya que permite realizar un tratamiento precoz, con el que se mejora el pronóstico del paciente. Sin embargo, con frecuencia, la clínica de la ITU en la primera infancia es inexpresiva y no nos orienta en el diagnóstico inicial, por lo que, mientras esperamos los resultados del urocultivo, necesitamos recurrir a pruebas diagnósticas rápidas.
El grado de validez de las pruebas diagnósticas va a condicionar nuestra actitud, ya que en pacientes comprometidos o con clínica muy sugerente de ITU, si una prueba diagnóstica válida es positiva puede estar justificado el inicio de un tratamiento empírico. Por el contrario, en pacientes sin afectación general o con clínica inespecífica, o en los que la prueba diagnóstica no es lo suficientemente válida, parece aconsejable esperar al resultado del urocultivo. Entre ambos escenarios podemos encontrarnos con múltiples combinaciones de verosimilitud clínica y/o analítica, en los que la incertidumbre diagnóstica no parece probable que va a ayudarnos en la toma de decisiones.
Las pruebas diagnósticas de ITU se basan fundamentalmente en el examen de la orina con reactivos o su observación al microscopio. El método más empleado es la impregnación con orina de una serie de reactivos secos dispuestos a lo largo de una tira, que reaccionan cambiando de color, en función de la existencia o ausencia de distintos componentes: leucocitos (estearasa leucocitaria), nitritos, sangre y proteínas. El examen microscópico es menos utilizado, porque consume más tiempo y requiere la disponibilidad de instrumental y adiestramiento adecuados; consiste en la identificación de leucocitos o bacterias en la orina. Existen otras pruebas menos utilizadas, entre las cuales merece la pena destacar el cultivo semicuantitativo en lámina, que permite la siembra directa de la orina en consultorios carentes de infraestructura de laboratorio, si bien no ofrece resultados hasta pasadas al menos unas horas.
En el diagnóstico de ITU, los resultados de los distintos parámetros pueden ser interpretados individualmente o en conjunto (en serie o en paralelo). En función de los resultados; podremos estimar la probabilidad de que un determinado paciente tenga una ITU; sin embargo, al menos en la infancia, el diagnóstico se sustenta en el cultivo de orina.
Bases para la toma de decisiones
Una reciente revisión sistemática, realizada por Whiting et al1, ha analizado los estudios de evaluación de pruebas diagnósticas de ITU en pediatría. Otras revisiones sistemáticas previas2-5 han analizado trabajos incluidos en esta revisión y algunos no incluidos. Deville et al2 analizaron estudios realizados en la población general, y presentaron algunos datos específicos de unos pocos estudios pediátricos, que incluyen cuatro6-9 no analizados en la revisión de Whiting et al. Gorelick et al3 presentaron unos años antes datos ponderados sobre una selección de 26 estudios publicados en inglés, de los que sólo ocho10-17 no estaban incluidos en la revisión de Whiting et al. Huicho et al4 ampliaron la revisión previa, incluyendo trabajos realizados en otros idiomas (de los que 17 no estaban incluidos6,10,14-16,18-29 en la revisión de Whiting et al), fundamentalmente en español; en este estudio sólo se efectuaron análisis comparativos entre diversos parámetros urinarios, pero sin ofrecer estadísticos ponderados, que faciliten la interpretación de su relevancia clínica. Finalmente, Whiting et al publicaron un año antes un análisis parcial de su revisión sistemática más reciente5.
La mayoría de los estudios presenta algunas deficiencias como la inclusión de muestras de pacientes inadecuadas, la ausencia de información sobre criterios de selección o sobre mecanismos de control de sesgos, como el enmascaramiento en la interpretación de las pruebas diagnósticas. Predominaba la valoración visual de los reactivos sobre la valoración automática. Casi todos emplearon como patrón de referencia el urocultivo con un punto de corte de más de 100.000 ufc/ml; algunos consideraron diferentes puntos de corte en función de la técnica de recogida de orina empleada (chorro miccional, punción suprapúbica o cateterismo). En algunos trabajos se empleó un patrón de referencia combinado urocultivo-microscopia. En general, la mayoría de los trabajos que incluían lactantes, empleaban en éstos técnicas de recogida invasivas.
Para integrar la información de los distintos estudios se calcularon estadísticos de validez ponderados, fundamentalmente cocientes de probabilidades (CP) y áreas bajo la curva operativa del receptor (aROC). Es preciso advertir que los estudios incluidos en las revisiones eran heterogéneos entre sí, por lo que las estimaciones de CP y aROC ponderados podrían presentar cierto grado de error. Tratando de valorar la contribución a la heterogeneidad de distintas variables relacionadas con el diseño y muestras de los estudios, se realizaron varios modelos de regresión multivariante para las aROC, y se encontraron diferencias significativas para algunas variables, que comentaremos con cada parámetro.
Tira reactiva
En la revisión de Whiting et al1 se incluyeron 38 trabajos (35 con información detallada30-64) que han evaluado distintos parámetros de la tira reactiva. En la tabla 1 se presentan los indicadores de validez de los mejores parámetros o combinaciones de parámetros, para los que fue posible calcular CP ponderados, y en la tabla 2, los indicadores de otros parámetros. En la tabla 1 se presentan además los cálculos de probabilidades posprueba (Ppos) positiva o negativa, para el escenario clínico del lactante con fiebre (probabilidad preprueba de 5 %65) y para un escenario de mayor riesgo (probabilidad 20 %; esperada en niños mayores con clínica de ITU y cercana a la prevalencia en la muestra de pacientes incluidos en la revisión sistemática).
Como ya era conocido, la presencia de nitritos en la orina muestra bajas sensibilidades con altas especificidades: el CP positivo agrupado, muy por encima de 10, mientras que el CP negativo, en torno a 0,5. Esto puede interpretarse como que cuando hay nitritos es muy probable la existencia de ITU, pero su ausencia apenas discrimina. En el escenario habitual del lactante febril, la probabilidad de ITU en presencia de nitritos subiría del 5 al 45,6 %, pero su ausencia sólo la bajaría hasta el 2,6 %. El hecho de que sólo en la mitad de las ITU encontremos nitritos va a limitar la utilidad clínica de este parámetro.
En el modelo de regresión multivariante se encontró que las aROC de la presencia de nitritos en los estudios realizados en Estados Unidos eran superiores a las de los efectuados en Europa, en probable relación con diferencias, sea en la técnica de recogida de orina, sea en el espectro de pacientes (diferencias en la población masculina circuncidada).
La prueba de la estearasa leucocitaria presenta mejor sensibilidad que los nitritos, a expensas de una pérdida de especificidad. Esto se traduce en una mejoría del CP negativo pero se refleja también en un descenso importante del CP positivo. En el escenario del lactante febril, la presencia de leucocitos en orina incrementa el riesgo de ITU hasta un 22,4 %, estimación que no permite mejorar la incertidumbre diagnóstica. Por otro lado, aunque la ausencia de leucocitos en orina ofrece un mayor descenso de la probabilidad (hasta un 1,3 %), esta disminución puede que sólo tenga utilidad clínica en escenarios de mayor riesgo, ya que en el lactante febril no nos va a permitir prescindir de la realización de urocultivo. Una limitación importante de cara a la aplicabilidad clínica de este parámetro es la técnica de recogida de orina, pues existe una discordancia entre las técnicas empleadas en los estudios revisados y las empleadas en nuestra práctica clínica habitual. Como se ha visto en algún estudio, la validez de este parámetro se reduce si la orina se ha recogido con una técnica no estéril66.
En cuanto a las posibles combinaciones de nitritos y leucocitos, sólo la presencia simultánea de ambos parámetros mejora el rendimiento individual de cada uno de ellos por separado. Esta mejoría se expresa en un alto CP positivo y, por consiguiente, en que la presencia de nitritos y leucocitos aumenta la probabilidad de ITU hasta un 59,7 %. Por el contrario, su ausencia simultánea apenas mejora el rendimiento diagnóstico.
Los trabajos que han analizado la utilidad de la presencia de glucosa se llevaron a cabo hace más de 30 años38,42,53,58 y con tiras no disponibles actualmente, calibradas para detectar pequeñas cantidades de glucosa, en muestras tomadas en ayunas a primera hora de la mañana, debidas a la presencia de bacteriuria. Los trabajos tienen algunas limitaciones en cuanto a las muestras de pacientes estudiadas o a la no documentación del patrón de referencia empleado. A pesar de los buenos indicadores de validez que mostraba la presencia de glucosa en la orina en esos estudios, resulta arriesgado juzgar la aplicabilidad de este parámetro en nuestra práctica clínica, en ausencia de trabajos actuales que puedan confirmar sus resultados.
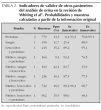
En la tabla 2 se presentan los indicadores de validez de otros parámetros o combinaciones de parámetros. Son pocos los estudios valorados, por lo que no se pueden establecer recomendaciones generalizables. No obstante, puede verse en la tabla que parámetros cómo la presencia de sangre o de proteínas en la orina aportan poco a la presencia de nitritos o leucocitos.
En la revisión sistemática de Deville et al2 se presentan algunos resultados de 10 trabajos sobre población pediátrica. Para los nitritos, la sensibilidad agrupada era del 50 % (intervalo de confianza del 95 % [IC 95 %]: 42-60 %), mientras que la especificidad, del 92 % (IC 95 %: 87-98 %). Para la presencia de nitritos o leucocituria, la sensibilidad era del 83 % (IC 95 %: 78-89 %) y la especificidad, del 85 % (IC 95 %: 79-91 %), mientras que para la presencia simultánea de ambos, la sensibilidad era 46 % (IC 95 %: 30-71 %) y especificidad, 94 % (IC 95 %: 94-94 %). Los resultados de esta revisión se encuentran en el intervalo de los de Whiting et al1.
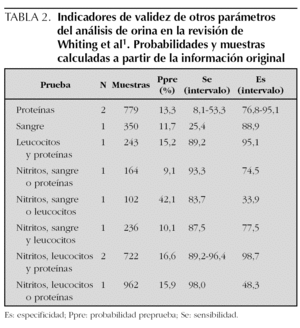
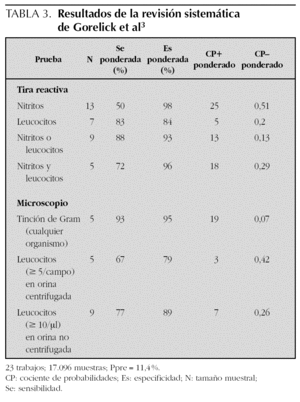
Los resultados de la revisión sistemática de Gorelick et al3 se recogen en la tabla 3. Al estar la mayoría de los trabajos revisados en el estudio de Whiting et al1, sus resultados son concordantes. Sin embargo, la revisión de Huicho et al4 no presenta análisis detallados relativos a la tira reactiva. Otros trabajos no incluidos en revisiones encuentran indicadores de validez de los componentes de la tira reactiva en el intervalo de lo anteriormente resumido67-69.
En una revisión retrospectiva68 sobre 375 muestras de orina (recogidas con bolsa o a chorro), analizadas mediante tira reactiva con lectura automática y sometidas a urocultivo (prevalencia de ITU del 15 % y 7 % en menores y mayores de 2 años), se encontró que la probabilidad posprueba negativa (ausencia de nitritos, leucocitos, sangre y proteínas) era del 0 % en niños mayores de 2 años frente al 5,3 % en menores de 2 años. Según estos resultados, los autores sugieren que en los niños mayores de 2 años sin afectación general, una tira reactiva normal podría excluir la ITU. Los resultados de este estudio contrastan con los de las revisiones de Whiting et al1 y Huicho et al4, en las que la piuria presentaba mayor validez global en los menores de 2 años; las diferencias podrían radicar en la frecuente utilización de cateterismo o punción en menores de 2 años en los estudios revisados. No obstante, podría haber diferencias en el comportamiento de los distintos parámetros en función de la edad, al margen de la técnica de recogida de orina; en un estudio efectuado en menores de 5 años con fiebre y con orinas recogidas mediante cateterismo, todos los indicadores eran mejores en los mayores de 12 meses comparado con los niños menores de 12 meses70.
En algunos trabajos se ha valorado la utilidad de la tira reactiva como prueba de cribado de ITU y/o anomalías nefrourológicas en lactantes o niños sanos, alguno de ellos realizado en España71-73. En el estudio de Bonilla et al71, de 1.835 muestras de orina obtenidas con bolsa adhesiva en lactantes sanos, el 11,2 % mostraba algún parámetro alterado, de las que sólo en una de cada 10 se comprobaba la existencia de bacteriuria, aunque sólo se encontró en el 1,3 % de las alteradas uropatía subyacente. En el trabajo de Piñero et al72, estaban alteradas el 21,1 % de las muestras, y estaban infectadas sólo el 14 % de ellas. En otro estudio nacional sobre niños de más de 3 años sanos, la prevalencia de alteraciones en la tira reactiva era mayor en niñas (16,5 %) que en niños (6,8 %), pero ninguna tenía significado patológico73. Como se ve, la probabilidad de que encontremos alteraciones en la tira urinaria es elevada, incluso en el niño asintomático.
Microscopio
En la revisión de Whiting et al1 se incluyeron 39 trabajos30-32,34-36,40,47,48,52,55,56,60-62,74-98 que han evaluado la piuria, la bacteriuria o combinaciones de ambos. En la tabla 1 se presentan los indicadores de validez de los mejores parámetros o combinaciones de parámetros, con sus CP ponderados.
Los resultados de la presencia de piuria eran similares a los observados con la estearasa leucocitaria en la tira reactiva, por lo tanto, su contribución diagnóstica era también limitada. En el escenario del lactante febril, la piuria incrementaría la probabilidad de ITU desde un 5 % hasta un 23,7 % y su ausencia la reduciría hasta un 1,4 %. En el modelo de regresión multivariante se encontró que las orinas sin centrifugar ofrecían mejores resultados que las centrifugadas. Este hallazgo también se evidenció en otras revisiones sistemáticas previas3,4.
La presencia de bacteriuria, sin embargo, ofrece un alto rendimiento diagnóstico, con CP+ por encima de 10 y CP por debajo de 0,2. La probabilidad de ITU en el lactante febril con bacteriuria se aproxima al 50 % (43,6 %) y en su ausencia desciende hasta el 1 %. En el modelo de regresión se comprueba que la validez de la bacteriuria mejora si se realiza a la muestra una tinción de Gram. No obstante, es preciso advertir que este parámetro se va a ver muy influido por la contaminación de la muestra, si ésta no es recogida correctamente.
La combinación de piuria o bacteriuria no mejora el comportamiento de las pruebas por separado, pero sí su presencia simultánea. Su alto CP+ y bajo CP supone que en muestras de orina correctamente recogidas, el hallazgo en microscopio de piuria y bacteriuria sea una herramienta diagnóstica muy válida.
De los resultados de la revisión sistemática de Gorelick et al3 (tabla 3) merece la pena destacar que la bacteriuria, identificada mediante tinción de Gram, era el parámetro con mejor rendimiento diagnóstico, mejorando sus CP los referidos genéricamente para la bacteriuria en la revisión de Whiting el al1. Con todo, la validez de la piuria en examen microscópico no mejoraba la de los parámetros de la tira reactiva.
Por su parte, en el análisis comparativo de la revisión de Huicho et al4, los parámetros con mejor rendimiento diagnóstico eran la bacteriuria y la combinación de bacteriuria y piuria. Otros trabajos recientes encuentran indicadores de validez de los componentes de la tira reactiva en el intervalo de lo anteriormente revisado67,68.
Otros estudios
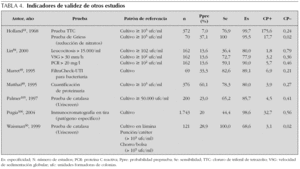
En la revisión de Whiting et al1, se incluyeron 8 trabajos39,59,99-104 que analizaron la validez del cultivo semicuantitativo en lámina (dipslide culture; Uricult) con respecto al urocultivo estándar. Los trabajos evaluados presentaban importantes deficiencias metodológicas y los estimadores ponderados, una importante heterogeneidad. Considerando la lectura a las nueve horas, los CP ponderados fueron CP+ 14,6 y CP 0,23, con intervalos de sensibilidad entre el 56,3 y el 100 % y de especificidad entre el 70,7 y el 100 %. Otros trabajos no incluidos en esta revisión muestran resultados similares69. Estos estimadores de validez sitúan el cultivo en lámina a la altura de otros parámetros del análisis de orina vistos previamente. Teniendo en cuenta que esta prueba no da resultados inmediatos y que no ofrece la información que nos aporta el urocultivo estándar, su utilidad práctica parece muy limitada.
En la tabla 4 se presentan los resultados de otros estudios de pruebas diagnósticas de ITU. Pruebas como la del cloruro de trifenil de tetrazolio (TTC)41, la prueba de la catalasa (Uriscreen)60,105, la prueba de Griess de reducción de nitratos41, el FiltraCheck-UTI para bacteriuria49 o la cuantificación de proteinuria89 han sido analizadas en pocos trabajos con escaso número de ITU. Asimismo, estos estudios presentan importantes deficiencias metodológicas, por lo que resulta arriesgado juzgar la validez y aplicabilidad de estas pruebas.
En un informe técnico realizado por la American Academy of Pediatrics65 se evaluaba la rentabilidad de distintas estrategias diagnósticas para prevenir casos de muerte, hipertensión o enfermedad renal terminal en lactantes con sospecha de ITU. La estrategia de realizar urocultivo a todos, comparada con la de hacerlo sólo a los pacientes con tira reactiva anormal, permitía prevenir 2,5 casos más por 100.000 niños, aunque a un coste de 434.000 dólares por caso prevenido (la estrategia selectiva prevenía 20 casos a 261.000 dólares por caso).
En la tabla 5 se presentan las recomendaciones de distintas guías de práctica clínica, con respecto a la aplicación de los diferentes parámetros de infección urinaria. Puede comprobarse cómo se mantiene el papel fundamental del urocultivo en el diagnóstico, aunque en algunas circunstancias el resultado del análisis de orina condiciona la elección de la técnica de recogida de orina y el inicio o no de tratamiento empírico. Sin embargo, apenas se establecen diferencias en el tratamiento de los pacientes, en función del parámetro urinario alterado.
Como hemos visto, existen múltiples estudios de evaluación de la validez de distintos parámetros del análisis de orina. Aunque muchos de ellos tienen deficiencias metodológicas, podemos asumir que los indicadores de validez estimados en las diversas revisiones sistemáticas parecen aplicables a la práctica clínica, a pesar de que el grado de evidencia en que se sustentan no sea el óptimo. Hay algunos parámetros o combinaciones de parámetros que tienen una mejor sensibilidad o especificidad, aunque pocos presentan simultáneamente capacidades predictivas positiva y negativa lo bastante buenas como para basar el diagnóstico de modo exclusivo en ellos. La bacteriuria observada al microscopio presenta cierta ventaja con respecto a otros parámetros aunque no es una prueba habitualmente disponible, y en muestras no estériles pierde validez.
Sin embargo, hay diversas circunstancias que van a condicionar la aplicabilidad de estas pruebas en la práctica clínica. Por un lado, la edad del paciente influirá en la calidad de las muestras urinarias; así, si en el lactante utilizamos una técnica de recogida de orina no estéril, se puede comprometer la validez del análisis de orina; por otra parte, en el lactante el tiempo de retención de la orina en las vías urinarias va a ser menor, por lo que algunos parámetros no podrán expresarse y no serán detectados en el análisis. Asimismo, la situación clínica del paciente condicionará la interpretación de las pruebas diagnósticas: si el niño precisa un diagnóstico urgente y válido, cualquier procedimiento diagnóstico que reduzca nuestra incertidumbre puede resultar útil; sin embargo, si el diagnóstico y el tratamiento puede ser demorado, tendremos que ser más exigentes, y a menudo esperar la confirmación diagnóstica.
Considerando las limitaciones y circunstancias de aplicación de las pruebas diagnósticas de ITU, la estimación clínica del riesgo de infección (probabilidad preprueba) va a resultar fundamental en el proceso diagnóstico.
Preguntas al panel de expertos
1.¿Existe algún parámetro urinario o combinación de parámetros que en alguna circunstancia permita establecer el diagnóstico de ITU, sin recurrir al urocultivo?
2.En el lactante febril ¿qué parámetros o combinación de parámetros sugieren el diagnóstico de ITU y aconsejan el inicio de tratamiento empírico?
3.¿Debe condicionar el resultado del análisis de orina la técnica de recogida de orina para cultivo?
4.La existencia de alteraciones en el análisis de orina ¿justifica la realización de urocultivo en el caso de un niño asintomático?
5.En presencia de alteraciones en la tira reactiva, ¿es necesario recurrir al examen microscópico de la orina?
6.¿Debe influir el resultado del análisis de orina en el tipo de tratamiento y seguimiento que reciban los pacientes con ITU?
Miembros del Grupo Investigador del Proyecto "Estudio de la Variabilidad e Idoneidad del Manejo Diagnóstico y Terapéutico de las Infecciones del Tracto Urinario en la Infancia"
C. Ochoa Sangrador (Hospital Virgen de la Concha, Zamora); C. Pérez Méndez y G. Solís Sánchez (Hospital de Cabueñes, Gijón, Asturias); J.C. Molina Cabañero y J. Lara Herguedas (Hospital del Niño Jesús, Madrid); F. Conde Redondo, R. Bachiller Luque, J.M.ª Eiros Bouza, V. Matías del Pozo y B. Nogueira González (Hospital Clínico Universitario, Valladolid); M.ªC. Urueña Leal, J.M. Andrés de Llano, P. Rostami y J.F. Sáenz Martín (Complejo Asistencial de Palencia); E. Formigo Rodríguez, M. Cueto Baelo y M.ªC. González Novoa (Hospital Xeral-Cies, Vigo, Pontevedra); N. Silva Higuero y H. González García (Hospital de Medina del Campo, Valladolid); J. González de Dios (Hospital de Torrevieja, Alicante); M. Brezmes Raposo (Hospital La Fe, Valencia); M.ªM. Urán Moreno y J.M. Gea Ros (Hospital Universitario San Juan, Alicante); M.ªV. Barajas Sánchez, M.ªF. Brezmes Valdivieso y M.ªA. Fernández Testa (Hospital Virgen de la Concha, Zamora).
Financiado parcialmente por una beca de la Gerencia Regional de Salud de la Junta de Castilla y León (año 2006).
Correspondencia: Dr. C. Ochoa Sangrador.
Unidad de Investigación. Hospital Virgen de la Concha.
Avda. Requejo, 35. 49029 Zamora. España.
Correo electrónico: cochoas@meditex.es
Recibido en mayo de 2007.
Aceptado para su publicación en junio de 2007.