Según datos de la Organización Mundial de la Salud, la incidencia global de tuberculosis (TBC) está en descenso. La mayor carga de enfermedad corresponde a Asia y África, predominando entre los 15 y 44 años1. La forma congénita es una presentación infrecuente de la enfermedad2, que no debe ser desestimada, sobre todo en países donde hay resurgencia de TBC. Presentamos a un paciente con tuberculosis congénita internado en el Hospital de Pediatría J.P. Garrahan, Argentina.
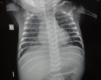
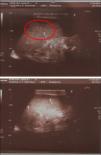
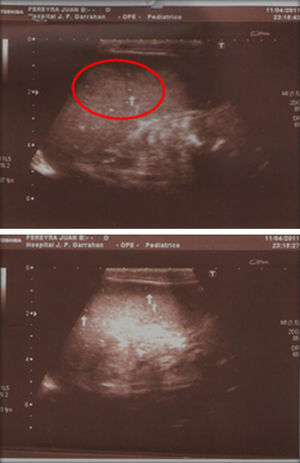
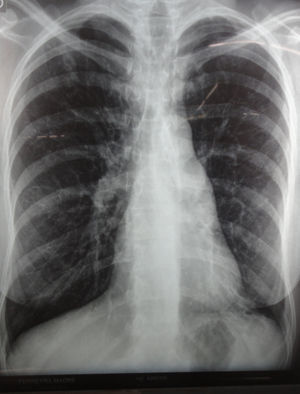
Es derivado a los 39 días de vida un niño con adelgazamiento, hepatoesplenomegalia y dificultad respiratoria. Se encontraba hospitalizado desde los 15 días de vida por pérdida de peso del 16%. Se trataba de un nacido a término, con peso adecuado para la edad gestacional. El embarazo había sido controlado, con serologías frente a VIH, VDRL, Chagas, virus de la hepatitis B del primer trimestre negativas. El niño se alimentaba con lactancia materna exclusiva. En el examen físico del ingreso el bebé se presentaba pálido, taquicárdico y taquipneico. Se palpaban adenopatías axilares y esplenomegalia. El laboratorio mostraba: glóbulos blancos 21.360/ μl (55% neutrófilos, 18% linfocitos, 23% monocitos), hemoglobina 9 g %, plaquetas 360.000/ μl, GOT 18 U/l, GPT 23 U/l, creatinina 0,6mg/dl. Se realizaron hemocultivos y urocultivo, que fueron negativos. El estudio citoquímico de líquido cefalorraquídeo mostró 34 células/μl, con predominio linfocitario, proteínas 96mg/dl y glucorraquia 30mg/dl. Se realizaron una radiografia de tórax (fig. 1), donde se evidenciaba un patrón reticulonodulillar bilateral, y una ecografía abdominal, que informó esplenomegalia heterogénea con imágenes hipoecoicas, con centro ecogénico (fig. 2). Se realizaron lavados gástricos que fueron positivos para Mycobacterium tuberculosis (M. tuberculosis). La PPD fue negativa. Se indicó tratamiento con isoniazida, rifampicina, pirazinamida, etambutol y dexametasona, con diagnóstico de TBC congénita con compromiso de sistema nervioso central. El niño completó 12 meses de tratamiento, con buena evolución clínica y resolución de las lesiones radiológicas.
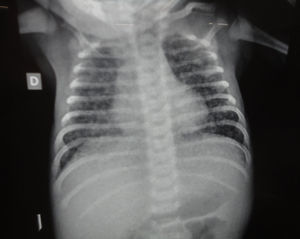
La madre del niño se encontraba adelgazada y con tos seca. Refería episodios de broncobstrucción durante el embarazo, pero no había realizado tratamiento específico. La radiografía de tórax (fig. 3) de la misma mostraba una imagen radiolúcida en el vértice izquierdo. La PPD fue de 15mm. Los cultivos de esputo de la madre fueron positivos para M. tuberculosis. Se realizó una biopsia de endometrio, cuya anatomía patológica informó granulomas caseificantes, con cultivo positivo para M. tuberculosis. La madre inició isoniazida, rifampicina, pirazinamida y etambutol simultáneamente con su hijo. Completó 9 meses de tratamiento. No fue necesario separar a la madre del niño durante la enfermedad, ya que ambos se encontraban bajo tratamiento. En los controles posteriores, se constató la resolución de los síntomas.
No se han encontrado evidencias de que el embarazo aumente el riesgo de contraer TBC, aun en mujeres con infección VIH3. Los síntomas en la mujer embarazada pueden ser muy variables, siendo frecuente la enfermedad extrapulmonar4. Las embarazadas con TBC tienen mayor riesgo de presentar complicaciones, muerte perinatal y prematurez. La definición de TBC congénita, enunciada por Beitzke, y modificada por Cantwell et al.5, requiere infección confirmada y al menos uno de los siguientes: a) lesiones en la primer semana de vida; a) complejo primario o granuloma caseificante hepático; c) infección de la placenta o tracto genital femenino, y d) exclusión de adquisición posnatal. El paciente presentado evidenciaba el complejo primario esplénico por ecografía y la infección fue confirmada en el endometrio materno, es por ello que los autores consideran que se trató de una infección fetal. Los síntomas en el recién nacido se presentan entre la segunda semana de vida y los 4 meses. Son frecuentes6: hepatoesplenomegalia, fiebre, distrés respiratorio, linfadenopatías, irritabilidad, supuración ótica y lesiones en la piel; el compromiso de sistema nervioso central es variable. El diagnóstico de TBC congénita es un verdadero desafío. El 50% de los recién nacidos presentan un patrón miliar en la radiografía de tórax, pero pueden presentar adenopatías con o sin infiltrados pulmonares, derrame pleural acompañado o no de patrón miliar. Una radiografía inicial normal no descarta la enfermedad3.
El tratamiento de la TBC congénita puede homologarse con el de la TBC adquirida7. Los corticoides están recomendados en caso de compromiso meníngeo u obstrucción de la vía aérea y en la enfermedad miliar8.
Ante la alta sospecha de TBC activa durante el embarazo, se debe indicar fármacos tuberculostáticos no teratogénicos y realizar la evaluación del entorno6. El tratamiento inicial debe indicarse según las recomendaciones habituales y de acuerdo con la epidemiología local7. No debe contraindicarse el amamantamiento si la madre y el niño reciben tratamiento adecuado6-9. La TBC congénita es una forma de presentación poco habitual, con alta morbimortalidad, que requiere un alto índice de sospecha para el diagnóstico y tratamiento.
Al Dr. Fernando Gónzalez por su contribución científica.