El síndrome de hiperinmunoglobulinemia E (hyper-IgE syndrome, HIES o síndrome de Job) es una inmunodeficiencia primaria que representa menos del 2% del registro de la Sociedad Europea de Inmunodeficiencias1, con una incidencia superior a 1:1.000.0002 y menos de 300 casos comunicados3. La forma más habitual se caracteriza clínicamente por manifestaciones inmunológicas (elevación de IgE, eccema precoz, abscesos cutáneos estafilocócicos recurrentes, infecciones respiratorias con formación de neumatoceles y bronquiectasias) y no inmunológicas (retención de dentición primaria, escoliosis, fracturas patológicas y craneosinostosis, entre otros)4,5. Son frecuentes las infecciones recurrentes por Staphylococcus aureus, Staphylococcus pneumoniae, Pseudomonas aeruginosa y otros patógenos oportunistas4. La infección por micobacterias no tuberculosas (MNTBC) es poco habitual, con escasas referencias bibliográficas y en pacientes adultos6.
Presentamos un caso de HIES diagnosticado tras una infección diseminada por MNTBC con manifestaciones respiratorias y digestivas.
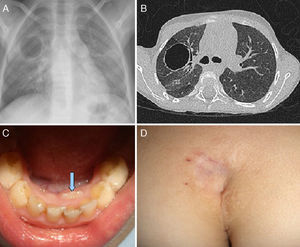
Niña de 6 años, remitida a consulta de Neumología por neumonía en lóbulo inferior derecho (LID) de evolución tórpida, que requirió ingreso durante 14 días. Antecedentes personales: fosita sacra y angioma espinal. Eccema neonatal refractario al tratamiento habitual, otitis medias supuradas y orzuelos-conjuntivitis de repetición durante primera infancia. Dos abscesos cutáneos en el muslo que requieren drenaje. Dos episodios de gastroenteritis por Campylobacter con ingreso a los 12 y 18 meses. Intervenida a los 19 meses por craneosinostosis y a los 28 meses por camptodactilia de manos bilateral, en cuyo preoperatorio se observa incidentalmente un neumatocele en el lóbulo superior derecho (LSD). Ingreso por neumonía de LSD a los 2 años y 8 meses. Desde ese momento asocia estancamiento pondoestatural, iniciándose estudio incluyendo inmunoglobulinas y test del sudor (normales) y cribado de celiaquía, con marcadores positivos y biopsia intestinal compatible. Recibe dieta sin gluten durante 2 años, que se interrumpe ante la ausencia de mejoría, sin otras intercurrencias de interés hasta los 6 años.
En su primera visita a consulta presenta subcrepitantes en el plano posterior derecho, confirmándose bronquiectasias cilíndricas en LID en la tomografía pulmonar. Se realizan hemograma, química completa, alfa1-antitripsina, proteinograma, Mantoux, test del sudor, cultivo de esputo, aclaramiento mucociliar, serología habitual incluyendo VIH y estudio funcional con poblaciones linfocitarias, normales. Estudio de inmunoglobulinas normal, salvo elevación de IgE (> 2.000 UI/ml). Clínicamente asocia dolor abdominal cólico limitante, distensión abdominal, deposiciones diarreicas, fractura de tibia y peroné tras mínimo traumatismo y cifoescoliosis toracolumbar que precisa tratamiento ortopédico. Ecografía abdominal y coproparasitológico de heces negativo. Se realiza nueva biopsia duodenal donde se observa una infiltración en lámina propia por macrófagos con inclusiones intracitoplásmicas positivas para Ziehl-Neelsen, descartando celiaquía. Dados sus antecedentes, ante la sospecha de inmunodeficiencia como origen del cuadro respiratorio y digestivo, se remite a unidad de referencia. Se realiza una fibrobroncoscopia con biopsia pulmonar, donde se identifican bacilos ácido-alcohol resistentes en el estudio microscópico. La secuenciación de PCR identifica Mycobacterium genovense. Ante la confirmación de infección diseminada por MNTBC, se inicia tratamiento con rifampicina, etambutol, ciprofloxacino y claritromicina, que tras 12 meses se mantiene en la actualidad. Presenta sobreinfección de bronquiectasias a las pocas semanas, con buena respuesta a antibióticos. Posteriormente presenta lenta pero buena evolución tanto respiratoria como digestiva.
La última clasificación internacional de inmunodeficiencias primarias divide al HIES en 2 formas7: a) autosómica dominante (HIES-AD), relacionada con mutaciones del gen STAT3, asociada a manifestaciones inmunológicas y extrainmunológicas3,4, y b) autosómica recesiva (HIES-AR), en la que no hay neumatoceles ni alteraciones esquelético-conectivas. Esta se ha vinculado a mutaciones en 2 genes: DOCK8 (predisposición a carcinomas escamosos y susceptibilidad a infecciones víricas extensas cutáneas)3-6y TYK2 (susceptibilidad a infecciones por micobacterias, hongos y virus)7.
La evolución de nuestra paciente, sus características fenotípicas, con múltiples manifestaciones extrainmunológicas (fig. 1), y la presencia de neumatocele orientan el caso como un HIES-AD. Grimbacher et al.8 desarrollaron en 1999 un score clínico, recientemente revisado y aceptado para su diagnóstico4. La obtención de > 40 puntos hace el diagnóstico probable (en nuestro caso 75 puntos; tabla 1). Aproximadamente un 95% de estos pacientes presentan mutaciones en el gen STAT34, siendo la mayoría de ellas de novo3-6. Aunque el estudio genético de nuestra paciente fue negativo, más de un 5% de los casos con elevada sospecha clínica de HIES-AD no presentan esta mutación4 y los últimos datos orientan a que este porcentaje podría ser mayor, por lo que otros loci aún desconocidos pueden estar implicados9,10.
Score clínico para el diagnóstico de HIES-AD
| Puntuación hallazgos | 0 | 1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | 10 |
| IgE (nivel más alto, UI/ml) | < 200 | 200-500 | 501-1000 | 1.001-2.000 | > 2.000a | |||||
| Número de abscesos cutáneos | No | 1-2a | 3-4 | > 4 | ||||||
| Número de neumonías | 0 | 1 | 2 | 3a | > 3 | |||||
| Anomalías pulmonares | Ausentes | Bronquiectasias | Neumatocelea | |||||||
| Dientes primarios retenidos | 0 | 1 | 2 | 3 | > 3a | |||||
| Escoliosis (ángulo) | < 10° | 10-14° | 15-20°a | > 20° | ||||||
| Fracturas patológicas | 0 | 1-2a | >2 | |||||||
| Eosinófilos (nivel más alto) | < 700 | 700-800 | > 800a | |||||||
| Facies característica (frente y raíz nasal ancha, extremo nasal carnoso) | Ausente | Incompleta | Presentea | |||||||
| Anomalías línea media | Ausente | Presentea | ||||||||
| Erupción neonatal | Ausente | Presentea | ||||||||
| Eccema (peor momento) | Ausente | Leve | Moderado | Severoa | ||||||
| Infecciones vía respiratoria superior (por año) | 1-2 | 3 | 4-6a | > 6 | ||||||
| Candidiasis | Noa | Oral-vaginal | Ungueal | Sistémica | ||||||
| Otras infecciones graves | Ausentes | Presentesa | ||||||||
| Infección fatal | Ausentea | Presente | ||||||||
| Hiperextensibilidad | Ausentea | Presente | ||||||||
| Linfoma | Ausentea | Presente | ||||||||
| Ancho nasal interalar | < 1DE | 1-2 DEa | > 2 DE | |||||||
| Paladar alto | Ausente | Presentea | ||||||||
| Corrección por edad (años) | > 5a | 2-5 | 1-2 | < 1 |
Menos de 20 puntos: diagnóstico poco probable. Entre 20 y 40 puntos: diagnóstico dudoso. Más de 40 puntos: diagnóstico probable.
Fuente. Grimbacher et al.8.
El tratamiento del HIES-AD es de sostén: profilaxis antiestafilocócica con trimetoprim-sulfametoxazol, suplementos por vía oral de calcio-vitamina D para prevenir la osteopenia y tratamiento precoz, intensivo y prolongado de las infecciones respiratorias. En el caso de infección diseminada por MNTBC, se recomienda tratamiento antibiótico en politerapia durante un mínimo de 12 meses3-5.