El tratamiento convencional de la mediastinitis poscirugía cardiaca incluye la terapia antimicrobiana, el desbridamiento quirúrgico y cierre esternal diferido con o sin injerto de tejido vascularizado1.
Desde su introducción en 1997, la aplicación de presión negativa local, conocida como terapia de vacío o vacuum-assisted closure (VAC), ha sido incorporada al algoritmo de manejo de la infección de herida quirúrgica2. Los beneficios de esta técnica en el manejo de infecciones esternales profundas ya han sido previamente comunicados3. Sin embargo, los casos publicados en niños son excepcionales4–8.
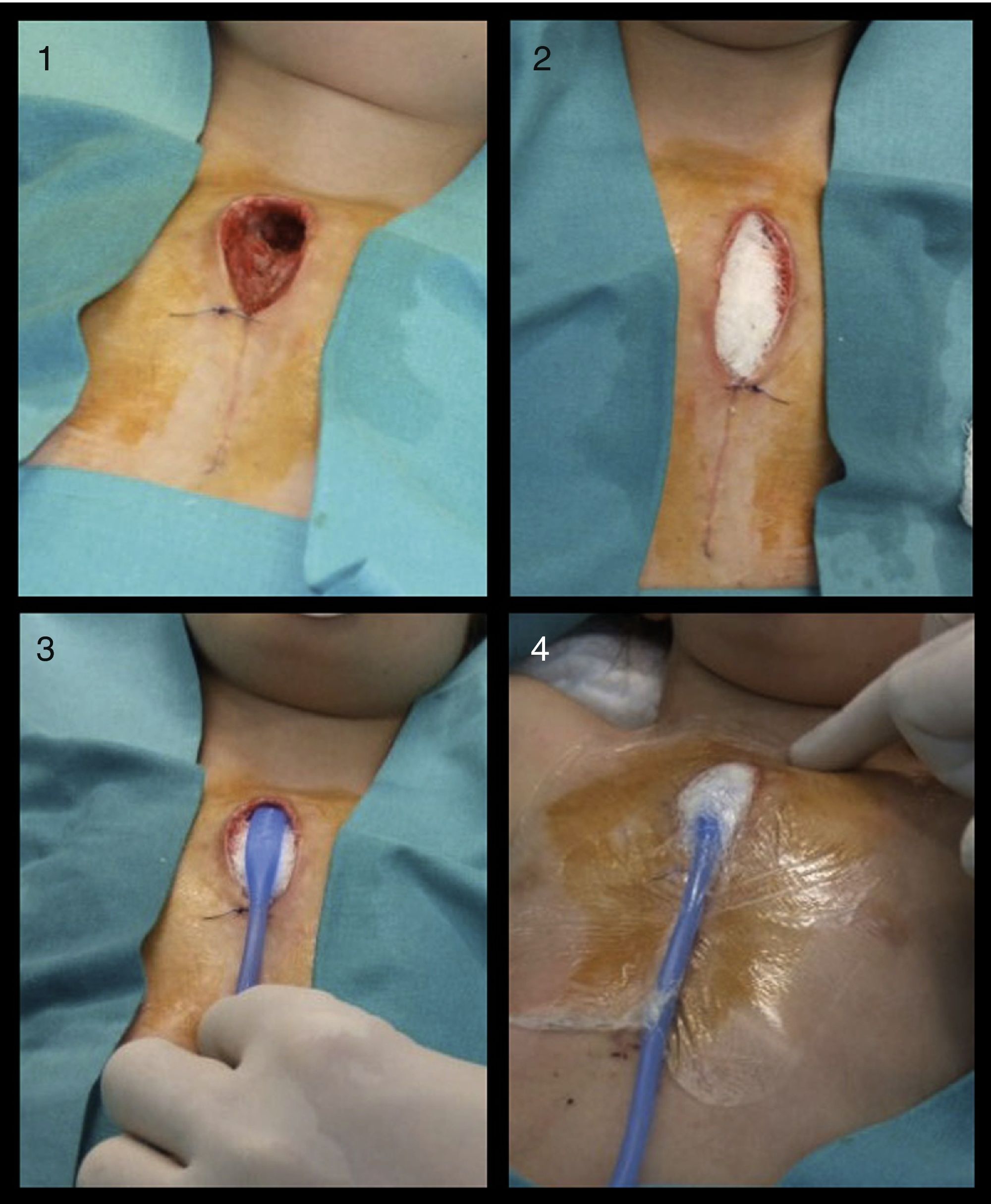
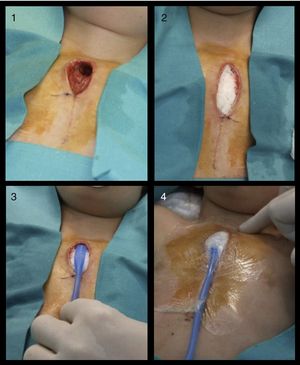
Presentamos el caso de una niña de 2 años de edad con una cardiopatía congénita tipo «complejo Shone» a la que se realizó una intervención quirúrgica. Recibió profilaxis antibiótica perioperatoria con vancomicina, que sustituyó a la cefazolina por antecedentes de alergia a betalactámicos. El postoperatorio inmediato transcurrió sin incidencias reseñables. Después de 3 días, inició un cuadro de fiebre, con aumento de la cifra de leucocitos y otros reactantes de fase aguda, por lo que se comenzó tratamiento antibiótico con vancomicina y gentamicina, pero la evolución fue desfavorable. Presentó progresivamente supuración local e inestabilidad esternal, además de compromiso respiratorio moderado. Se llevó a cabo en ese momento un desbridamiento quirúrgico y una limpieza profunda de la herida y del tejido necrótico. Se realizaron curas locales y se reavivaron bordes de la herida cada 8h durante 2 días, tras los cuales se implantó un sistema de presión negativa portátil (Renasys Go®, Smith & Nephew), como se observa en la figura 1. En lugar de una esponja de poliuretano para rellenar la herida, utilizamos unas láminas de gasas impregnadas en una pomada de neomicina y polimixina, sobre las que colocamos el tubo de succión. Finalmente sellamos la herida con un filme transparente y aplicamos una presión de succión de –60 a –80 mmHg.
Composición en la que se aprecian los pasos en la instauración de la terapia vacuum-assisted closure. 1) Desbridamiento de la herida. 2) El defecto se rellena con gasas estériles impregnadas en antibiótico tópico. 3) El tubo de succión es posicionado sobre las gasas. 4) Un filme transparente sella la zona y permite la aplicación de presión negativa.
Una vez que los datos de repercusión sistémica mejoraron, se permitió a la paciente deambular por la unidad, mientras se mantenía el tratamiento con presión negativa. Tanto la paciente como la familia mostraron su aceptación y excelente tolerancia a la terapia. El sistema se cambió cada 2 días en condiciones asépticas y bajo sedación superficial, procediéndose a cierre del defecto a los 7 días de tratamiento. La paciente evolucionó favorablemente y no se observó recurrencia de la infección a los 3 meses tras el alta hospitalaria.
La incidencia de mediastinitis postoperatoria varía ampliamente según las diferentes series publicadas; oscila entre el 1 y el 10% en adultos y el 0,1 y el 5% en niños1. Está asociada con un aumento de la morbimortalidad, especialmente en el postoperatorio de neonatos y lactantes pequeños. En estos pacientes, la terapia habitual presenta diversas limitaciones. Las curas y los desbridamientos quirúrgicos muchas veces requieren sedación profunda y conllevan un retraso en la movilización del paciente, con una indudable repercusión física pero también psicológica en el paciente y su familia. Por otro lado, la utilización de injertos de tejido vascularizado en niños conlleva un riesgo potencial de desarrollo de anomalías musculoesqueléticas en una caja torácica en crecimiento. El cierre primario con desbridamiento profundo de tejidos blandos, cartílago y hueso presenta unos buenos resultados, si bien puede requerir reintervenciones para estabilización esternal1. Además, la adecuada conservación del hueso y del área de acceso quirúrgico es esencial en un paciente que seguramente requiera nuevas cirugías.
La terapia VAC es un tratamiento relativamente novedoso en el manejo de la infección de herida quirúrgica, cuya base consiste en la aplicación de presión negativa local. De esta forma, ofrece varias ventajas teóricas sobre las terapias convencionales: permite un sistema de drenaje continuo del exudado de la herida, estimula la producción de tejido de granulación y favorece la estabilización esternal2. La movilización precoz en pacientes que reciben terapia de vacío es con frecuencia imposible con los sistemas clásicos. En nuestro caso, hemos utilizado un nuevo sistema de terapia de vacío portátil (Renasys Go®, Smith & Nephew). Aunque ha sido diseñado para pacientes adultos, posee algunas características que lo hacen especialmente atractivo para niños en los que la movilización precoz constituye un objetivo fundamental. Pesa 1,1kg y porta una batería con 20h de autonomía y un reservorio de 300 cc. En nuestra paciente, fue muy bien tolerado y permitió la realización de pequeños paseos a lo largo de la unidad mientras se mantenía la presión negativa. En nuestra opinión, y en la de la propia familia, este aspecto mejoró la tolerancia y la aceptación del tratamiento y del ingreso hospitalario.