Introducción
Los trastornos que cursan con una alteración o pérdida del estado de conciencia, sensación de giro de objetos o inestabilidad en el adolescente, configuran un capítulo de gran trascendencia en la práctica pediátrica habitual y su manejo constituye un reto asistencial, tanto por sus implicaciones diagnósticas como terapéuticas. Cuando evaluamos un episodio de esta naturaleza, nos enfrentamos a términos como "crisis", "mareo", "desmayo", "ataque" o "vértigo", todos ellos ambiguos y carentes de sentido localizador. Esto nos plantea problemas para una correcta interpretación del evento, en la que concurren dos tipos de factores:
1.Información incompleta o modificada. En relación con las limitaciones propias del afectado (amnesia del episodio o recuerdo fragmentado del mismo, dificultad para expresar síntomas subjetivos sin experiencia previa) o de los testigos (carencia de objetividad, relato de "cómo debe ser una crisis", más que de la crisis en sí misma, pérdida o magnificación de la información).
2.Actitud médica. Ante el problema el profesional puede prescindir de la información indispensable para afirmar o negar un proceso en concreto en función del hallazgo o negatividad de una determinada exploración complementaria.
Bajo esta actuación simplista, puede subyacer un desconocimiento de las causas condicionantes de crisis de "mareo" en la adolescencia. Básicamente, los procesos etiológicos se engloban en alguna de las categorías siguientes 1:
1.Presíncope o síncope: relacionados con alteración en el aporte de oxígeno cerebral.
2.Vértigo: ilusión de movimiento habitualmente relacionado con disfunción vestibular.
3.Crisis de desequilibrio: alteración en la estabilidad relacionada con disfunción cerebelosa, vestibuloespinal o propioceptiva.
4.Procesos de índole psicológica.
Síncope
El síncope se define como una pérdida del estado normal de conciencia, brusca y breve, provocada por un insuficiente aporte de oxígeno cerebral, asociado a una pérdida del tono postural y seguida de recuperación espontánea sin que medien maniobras de reanimación. El presíncope, situación que habitualmente precede al síncope, aunque puede presentarse de forma aislada, consiste en un acceso brusco y transitorio de sensación subjetiva de mareo, debilidad e inminente pérdida de conciencia, que puede acompañarse de síntomas o signos vegetativos como molestia epigástrica, náuseas, palidez o sudoración 2,3.
Las estimaciones sobre la incidencia real del síncope son variables, pero se ha referido que hasta el 50 % de los adolescentes ha presentado al menos en una ocasión un episodio sincopal 2,4. Representa, pues, un proceso común, responsable de hasta el 3 % de consultas en los servicios de urgencias. Si bien se trata de una enfermedad asumida como benigna en la mayoría de las ocasiones, no puede obviarse la enorme carga de ansiedad y preocupación que desencadena, tanto en quien los sufre como en sus padres, compañeros o profesores, que interpretan lo sucedido como un evento grave e incluso amenazante para la vida. Las dudas de interpretación que suscita, la investigación extensiva, inapropiada e infructuosa que habitualmente se asocia a su evaluación o la iatrogenia derivada de los diagnósticos y, por ende, tratamientos erróneos que en ocasiones conlleva, le confieren a su manejo una trascendencia adicional. Por otra parte, si tenemos en cuenta el antecedente de síncopes o presíncopes en hasta el 25 % de muertes súbitas por causas cardíacas, la identificación y adopción de medidas terapéuticas en los pacientes de riesgo elevado constituye un reto ineludible 5.
Cuando se abordan los trastornos hipóxicos o anóxicos cerebrales en la edad pediátrica, cobran una importancia sustancial los espasmos de sollozo, tanto pálidos como cianóticos. En la presente revisión, centrada en el síncope en el adolescente, su importancia queda relegada a su consideración como antecedente personal en hasta el 17 % de los casos que presentan síncopes mediados neurológicamente 6.
Clasificación del síncope
Las causas de síncope son múltiples y los mecanismos subyacentes, heterogéneos y no completamente dilucidados. Aunque se han realizado diversas clasificaciones, nos parece práctica y razonable la que agrupa los síncopes en función de la existencia o no de una anomalía o disfunción cardiovascular (tabla 1).
Algunos procesos que habitualmente se incluyen dentro de las clasificaciones del síncope, como trastornos metabólicos (hipopotasemia, hipomagnesemia) o procesos de índole psicológico o psiquiátrico (seudocrisis, reacciones de conversión) o trastornos del sueño (narcolepsia) representan en realidad procesos de fisiopatología diferente y no relacionados con un inadecuado aporte de oxígeno al territorio cerebral. Se mantienen, sin embargo, porque sus manifestaciones se solapan con las del síncope y han de considerarse en su diagnóstico diferencial.
Síncopes no cardiovasculares
Si obviamos su trascendencia en cuanto a morbimortalidad y se atiende a su frecuencia, constituyen el grupo principal que da acogida a la mayoría de los síncopes en la infancia y adolescencia.
Síncope neurocardiogénico
Constituye la forma más común y prototípica de síncope en la adolescencia, también denominado síncope común o vasovagal. Es más frecuente en el sexo femenino y habitualmente tiene lugar en bipedestación, aunque puede presentarse también estando sentado o al incorporarse desde esta posición o desde la posición horizontal a bipedestación. Se reconocen, sin embargo, toda una serie de factores favorecedores o precipitantes, que actúan en presencia del factor posicional ortostático previamente aludido, y que incluyen entre otros: estrés emocional (ansiedad, miedo, dolor) o estrés físico (hambre, deshidratación, anemia, enfermedad intercurrente, fatiga). Los episodios pueden guardar relación con el ciclo menstrual o asociarse a ayuno prolongado u otra modalidad de ingesta inapropiada en casos con trastornos de conducta alimentaria 6. Aunque alarmantes en principio, no se asocian a morbilidad significativa, salvo cuando concurre un traumatismo secundario.
La pérdida de conciencia no suele superar los 15-30 s y viene en general precedida de una percepción subjetiva de mareo en la que suele referirse un malestar indefinido, frío, cansancio, debilidad o flojedad en las piernas, así como sensación de audición de voces lejanas, acufenos, alteraciones en la visión (borrosa, nublada, oscura o en blanco), cefalea fugaz, náuseas, malestar abdominal o sensación de estar flotando. La pérdida del tono muscular subsiguiente es habitualmente progresiva, condicionando una caída lenta al suelo en la que puede producirse un traumatismo de significación variable en función de las circunstancias concretas. El episodio se acompaña de palidez y sudoración, siendo raros pero posibles la mordedura de la punta de la lengua y la incontinencia urinaria. En algunos casos, que parecen ligados a una hipoxia de duración mayor a 20-25 s, el episodio se acompaña de rigidez generalizada, desviación ocular y unas leves clonías de miembros, configurando el llamado síncope convulsivo. Estas manifestaciones son independientes del tipo de respuesta evidenciada en el test de provocación ortostática (tilt-test o prueba de la cama basculante) y tienen lugar acompañando al máximo descenso de la saturación de oxígeno cerebral 7. Es esta situación o la asociada a mordedura de lengua y/o incontinencia urinaria, así como la relacionada con una pérdida del estado de conciencia más brusco, con fase premonitoria breve o no reconocible, la que con frecuencia conlleva un falso diagnóstico de epilepsia 2,8-11. Aunque el error diagnóstico es frecuente, síncope y epilepsia dos procesos muy diferentes tanto en sus bases etiopatogénicas como en sus repercusiones clínicas. Así, durante el registro en el electroencefalograma (EEG) simultáneo en casos de síncope convulsivo, se asiste a un enlentecimiento progresivo y hasta aplanamiento del trazado, secundario al déficit transitorio de oxigenación cerebral, lo que contrasta con la actividad epileptiforme típica (hiperactividad neuronal) que acompaña a una crisis de base epiléptica. En los minutos siguientes y eventualmente, incluso durante algunas horas especialmente en casos de síncope convulsivo, el paciente puede aquejar cefalea o fatiga, si bien lo habitual es una recuperación rápida y reintegración a la actividad normal. La adopción espontánea de la posición de decúbito o cuclillas en la fase presincopal suele abortar el episodio.
Una situación excepcional, que se debe considerar en individuos susceptibles, la constituye la posibilidad de que la anoxia que acompaña a una crisis sincopal, que puede ser convulsiva en sí misma, desencadene una crisis epiléptica anóxica, que sea erróneamente interpretada como una crisis epileptógena primaria 12.
Síncope situacional
En algunas ocasiones, el síncope se desencadena bajo circunstancias específicas como la micción, deglución, ingesta de bebidas frías, defecación, tos o peinado. Estas variantes específicas se agrupan bajo la denominación de síncope situacional y parecen estar mediadas por una combinación de hiperestimulación vagal, precarga reducida y/o aumento en la actividad simpática 2,13,14. El síncope deglutorio se asocia especialmente a la ingesta de sustancias frías o calientes. El síncope miccional tiene lugar durante o inmediatamente tras la micción, generalmente en varones en que concurren factores favorecedores como ayuno o ingesta reducida, infección del tracto respiratorio superior reciente, fatiga o ingesta de alcohol. No suelen ser recurrentes y no precisan tratamiento. El síncope tusivo ocurre habitualmente en relación con procesos subyacentes como asma, laringitis o fibrosis quística. Otras situaciones como el estornudo, los baños en agua caliente, el peinado u otras maniobras de cuidados del cabello, así como tocar algún instrumento musical que conlleve maniobra de Valsalva pueden asociarse a síncope 15.
Síncope cerebral
La introducción en la metodología de estudio del síncope de técnicas como el tilt-test multiparamétrico, ha supuesto un importante avance en el conocimiento de los mecanismos íntimos implicados en su fisiopatología. Un avance sustancial lo ha supuesto la demostración de la implicación de la autorregulación cerebral en el desencadenamiento del síncope. Así, la incorporación de la medición del flujo sanguíneo cerebral mediante Doppler transcraneal a los parámetros monitorizados habitualmente en el tilt-test permitió demostrar en algunos pacientes adultos una respuesta de vasoconstricción cerebral en ausencia de modificaciones significativas en los parámetros hemodinámicos periféricos (presión arterial y frecuencia cardíaca) 16. Del mismo modo, nuestro grupo ha aportado el primer caso pediátrico de disfunción en la autorregulación cerebral, como causante de síncope, mediante la demostración de una disminución de la saturación de oxígeno cerebral por espectrometría en la región del infrarrojo cercano 17. Esta situación, asociada a una "vasoconstricción arteriolar cerebral paradójica", ha recibido distintas denominaciones, como síncope ortostático normotensivo, síndrome de disregulación neurovascular o más recientemente, síncope cerebral 16,17. Aunque posiblemente constituye una causa infrecuente de síncope en la adolescencia, parece razonable asumir que se trata de un trastorno infradiagnosticado, pues la metodología exigible para su diagnóstico no es de aplicación habitual. De esta forma, es probable que algún síncope inducido durante el tilt-test (en ausencia de alteraciones en la frecuencia cardíaca y presión arterial) corresponda a un síncope cerebral y no a la interpretación errónea como un episodio psicógeno.
Síndrome de taquicardia postural ortostática
El síndrome de taquicardia postural ortostática (POTS) constituye la principal causa de intolerancia al ejercicio en adultos 18. Su descripción en la adolescencia es relativamente reciente y dista mucho de ser conocido y asumido en toda su relevancia. Aunque implica manifestaciones relacionadas con el ortostatismo, es decir, síntomas que se instauran con la adopción de la bipedestación y cesan con el decúbito, sus implicaciones prácticas trascienden a las de la intolerancia aguda al ortostatismo. Este último proceso se manifiesta como un episodio sincopal o presincopal agudo en relación con una alteración en la perfusión cerebral y con repercusión hemodinámica, bien en forma de vasodepresión, cardioinhibición o mixta, demostrable mediante el tilt-test. El POTS, por el contrario, conforma un proceso de curso crónico, con síntomas de presentación diaria, que sin llegar al síncope, se acompañan de alguna manifestación de tipo presincopal (sensación de cabeza hueca, visión borrosa), taquicardia o palpitaciones, dolor torácico, ansiedad, fatiga extrema, intolerancia al ejercicio y un bajo rendimiento cognitivo 18,19. Los criterios utilizados para su diagnóstico incluyen la demostración durante el tilt-test de un aumento de la frecuencia cardíaca en 30 lat./min o más (o bien una frecuencia absoluta > 120 lat./min) en los primeros 10 min de la adopción de la posición de bipedestación, en ausencia de hipotensión significativa y asociándose la reproducción del complejo sintomático descrito 18. La importancia de su reconocimiento radica en la posibilidad de un tratamiento terapéutico adecuado y en su diferenciación con el síndrome de fatiga crónica, con el que comparte diversos síntomas. En este sentido, existen investigaciones que indican que algunas manifestaciones clínicas de los pacientes con síndrome de fatiga crónica son secundarias al menos en parte a una alteración en la regulación de la frecuencia cardíaca y de la presión arterial 19. Si bien sus mecanismos fisiopatológicos se conocen de forma incompleta, probablemente represente una forma leve de disfunción autonómica crónica con fallo en la normal vasoconstricción periférica que debe de seguir a la incorporación a bipedestación 19.
Los fallos autonómicos puros y la atrofia sistémica múltiple son muy raros en la adolescencia y se acompañan de otros signos de fallo autonómico, incluyendo pérdida de sudoración, problemas en la termorregulación y disfunción vesical e intestinal 20.
Síncopes neurovasculares
Migraña basilar
Define una forma específica de migraña con aura que cursa con manifestaciones relacionadas con el territorio irrigado por la arteria basilar y sus ramas y condicionante, por tanto, de síntomas atribuibles a disfunción de tronco, cerebelo y región hemisférica cerebral posterior. Se conoce también bajo las denominaciones de migraña de la arteria basilar, migraña vertebrobasilar o migraña de Bickerstaff en honor al autor que acuñó su nombre al describir un cuadro que afectaba preferentemente a adolescentes de sexo femenino que experimentaban crisis de alteraciones del campo visual, diplopía, disartria, vértigo rotatorio, parestesias bilaterales y ocasionalmente alteración del estado de conciencia con cuadros sincopales o convulsiones 21,22.
Otros procesos
Las crisis catapléjicas en el marco de una narcolepsia, pueden remedar crisis sincopales. Se caracterizan por la repentina y reversible disminución o pérdida total del tono muscular, habitualmente provocada por emociones intensas como la risa, el enfado o el miedo, y el paciente permanece consciente durante la crisis. Las irrupciones bruscas de sueño diurno, otra de las características de la narcolepsia, pueden contribuir también a un diagnóstico erróneo con crisis sincopales. En ocasiones, crisis sincopales pueden también remedar crisis catapléjicas 23.
Síndrome de bradicardia ictal
Su incidencia real es desconocida, pero posiblemente represente un proceso infradiagnosticado. Se denomina también síncope del lóbulo temporal y se refiere a un síndrome epiléptico potencialmente grave que puede asociar una asistolia a otras manifestaciones más comunes de crisis epilépticas del lóbulo temporal 24,25. Clínicamente puede cursar con síncope secundario a una asistolia que en este caso concreto tiene una base epileptógena. Este proceso debe distinguirse de situaciones más frecuentes en las que pueden coexistir manifestaciones epileptiformes intercríticas en pacientes con síncope vasovagal puro 8. En casos seleccionados, el diagnóstico apropiado sólo podrá sustentarse mediante el registro crítico tilt-test-EEG simultáneo.
Causas psicógenas
Diversos trastornos de índole psiquiátrica, incluyendo seudocrisis, reacciones de conversión, crisis de pánico o depresión mayor pueden asociarse a manifestaciones sincopales o seudosincopales. En las crisis histéricas, el síncope puede estar relacionado con la hiperventilación inducida que acompaña al cortejo del evento, ilustrando la contribución de este factor al desencadenamiento de una hipotética hipoperfusión cerebral. Nuestro grupo ha podido demostrar, en una serie de 34 pacientes sometidos a un tilt-test con monitorización capnográfica y de la frecuencia respiratoria, la presencia de hiperventilación en 15/22 casos con tilt-test positivo, tanto al comienzo de los síntomas como durante la crisis sincopal, ilustrando la contribución de este factor a los mecanismos relacionados con el síncope 26.
En procesos que interfieren significativamente con la conducta alimentaria, como la anorexia nerviosa o la bulimia, pueden presentarse cuadros sincopales o seudosincopales que parecen ligados a una disregulación metabólica ocasionada por una conducta alimentaria aberrante. Otros factores como el cansancio, fatiga o debilidad pueden contribuir a su presentación.
Síncope relacionado con tóxicos, fármacos o drogas de abuso
Además de los fármacos que se detallarán a continuación (véase "Síndrome de intervalo QT largo") y que se han asociado con taquicardia ventricular polimorfa o torsades de pointes, aquellos fármacos que pueden causar hipotensión e hipovolemia pueden ser, a su vez, causantes de síncope. Cualquier antihipertensivo o diurético puede causar síncope, bien a dosis terapéuticas o como resultado de sobredosificación. Drogas de abuso como la cocaína, marihuana (entre otras), así como el alcohol también pueden ser causantes de síncope en el adolescente 2. Otros fármacos como fenotiazinas, antidepresivos tricíclicos, litio u opiáceos, pueden asimismo ser agentes causales de síncope 6.
Síncope en relación con causas metabólicas
La hipoxia, en relación con enfermedades que asocian una deficiente ventilación y/o perfusión alveolares (neumonía, atelectasias, hipertensión pulmonar) puede inducir un síncope por defecto energético y sin que coexista alteración en la perfusión cerebral.
La hipoglucemia se asocia inicialmente a signos de liberación de adrenalina (ansiedad, taquicardia y sudoración) u otras manifestaciones autonómicas (palidez, temblor, debilidad, náuseas, vómitos o hambre). La depleción cerebral de glucosa, tras una hipoglucemia mantenida, puede asociarse a cefalea, confusión mental, alteraciones visuales, dificultades para la concentración, inmovilidad, somnolencia, letargia y crisis convulsivas. Todo este cortejo sintomático puede remedar manifestaciones de índole sincopal.
La hipopotasemia puede conllevar debilidad muscular, parálisis y dificultad respiratoria. La hipomagnesemia, aislada o en asociación con hipocalcemia puede acompañarse de tetania, convulsiones, movimientos atetoides y espasmo carpopedal, que en situaciones particulares puede ser interpretado como sugerente de naturaleza sincopal 2,6.
Fisiopatología del síncope reflejo
En los últimos años se han producido avances importantes en el conocimiento de los mecanismos íntimamente ligados al síncope, contribuyendo el tilt-test de forma significativa al esclarecimiento de algunos factores implicados. El estado de conocimiento actual, sin embargo, todavía dista de ofrecer una explicación completa y convincente de los mecanismos implicados. Algunos aspectos han sido ya referidos e ilustran el papel de la autorregulación cerebral o la hiperventilación como factores contribuyentes. La demostración en estimulación animal de la evocación de una respuesta vasovagal por estimulación eléctrica de la circunvolución cingulada anterior o del sistema límbico, apuntan a un papel del sistema nervioso central todavía no bien esclarecido 27. Del mismo modo, la provocación en seres humanos de un síncope en relación con emociones intensas, visión de sangre o un traumatismo a distancia, así como la mencionada asistolia del síndrome de bradicardia ictal, apoyan la implicación de estructuras centrales. En este sentido, algunos estudios han focalizado su atención en los receptores opioides endógenos y la serotonina. Así, se ha referido un aumento de los niveles de β -endorfina previo a síncopes inducidos en el tilt-test28. Por otro lado, se ha sugerido la existencia de un bajo nivel de serotonina en pacientes con síncope neurológicamente mediado. Dado que la serotonina interviene en la regulación de la presión arterial y la frecuencia cardíaca ocasionando un efecto vasoconstrictor, su posible implicación en la fisiopatología del síncope merece una especial consideración 27.
Las hipótesis fisiopatológicas clásicamente invocadas siguen estando vigentes para explicar algunas modalidades de síncope y apuntan a que la adopción de la posición erecta condiciona (a través de una redistribución del flujo sanguíneo), un remanso venoso (hasta 10 ml/kg) en las extremidades inferiores, que condiciona una disminución
brusca de la precarga cardíaca. Esta hipovolemia relativa, a través de una disminución de la presión arterial, desencadenaría una liberación catecolaminérgica con la finalidad de mejorar el inotropismo y cronotropismo cardíaco. Las contracciones cardíacas vigorosas, sin embargo, en presencia de unos ventrículos relativamente vacíos estimulan los mecanorreceptores del ventrículo izquierdo condicionando por vía vagal aferente (fibras C no mielinizadas) al tronco cerebral una doble respuesta: estimulación vagal eferente que produce bradicardia y/o inhibición simpática eferente que condiciona vasodilatación. La primera conforma una respuesta cardioinhibidora y la segunda una vasodepresora; en ocasiones la respuesta es mixta, pudiendo predominar cualquiera de ellas en un determinado individuo o variar en diferentes episodios 2.
Síncopes cardiovasculares
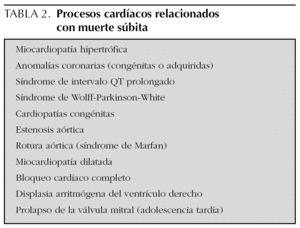
Constituyen un grupo de trastornos más relevante en la edad adulta que en la pediátrica. Su baja frecuencia, sin embargo, no debe conducir a su subestimación ya que su morbimortalidad es muy importante. Están en relación con cardiopatías estructurales o bien con alteraciones en el ritmo cardíaco 2,6. El análisis de cada una de las causas enumeradas en la tabla 1 excede de las pretensiones de este texto. En la tabla 2 se muestran los procesos de base cardiológica relacionados con muerte súbita. Es importante destacar que hasta el 25 % de los casos de muerte súbita relacionada con sucesos cardiológicos se habían manifestado previamente por síncope 15. Este hecho realza la necesidad de su correcta identificación y tratamiento.
Taquiarritmias
Deben sospecharse ante la presentación de un síncope con el ejercicio. Merecen una consideración especial las taquicardias ventriculares inducidas por el ejercicio y, de mayor relevancia, los síndromes de intervalo QT largo, diagnosticables mediante electrocardiograma (ECG) y causa de síncopes, convulsiones o muerte súbita a cualquier edad y directamente relacionados con paroxismos de taquicardia ventricular. Se deben a trastornos en la repolarización ventricular y se caracterizan por una prolongación del intervalo QT, con valores de QT (corregido) mayores de 0,44 s en el adolescente. En ocasiones tienen un carácter familiar, siguiendo un patrón de herencia autosómico dominante (síndrome de Romano-Ward) o recesivo y asociado a sordera (síndrome de Lange-Nielsen); en otros casos, se han visto asociados al uso de distintos fármacos, como quinidina, antidepresivos tricíclicos, astemizol, eritromicina, trimetoprima-sulfametoxazol, ketoconazol o cisaprida. Aunque los síntomas suelen asociarse con actividad física y estado de vigilia, pueden presentarse también en reposo 6.
Bradiarritmias
En niños y adolescentes con anomalías de conducción cardíaca de base (bloqueo auriculoventricular congénito, prolongación del espacio PR), ciertas enfermedades subyacentes (Kearns-Sayre, enfermedad de Lyme, distrofia miotónica), cardiopatías congénitas intervenidas (transposición de grandes vasos, tetralogía de Fallot, etc.), enfermedad del seno sinusal o disfunción del marcapasos pueden presentarse bradicardias y/o bloqueos cardíacos episódicos con síncope secundario 3.
Alteraciones cardíacas estructurales
Cualquier cardiopatía congénita o adquirida que implique una reducción brusca del gasto cardíaco puede cursar con síncopes recidivantes. De particular importancia es la estenosis aórtica grave, responsable del 18 % de las muertes por cardiopatía congénita no intervenida y cuyas manifestaciones estarían en relación con una obstrucción al flujo de salida del ventrículo izquierdo, su asociación a taquicardia ventricular y/o la isquemia miocárdica secundaria, especialmente durante el ejercicio 2.
Algunos procesos como el prolapso de la válvula mitral merecen una consideración especial, pues aunque se incluyen dentro de las anomalías cardíacas estructurales, pueden estar presentes en ausencia de signos clínicos evidentes. Pueden sospecharse en individuos con hábito corporal fino y alargado, pectus excavatum y/o escoliosis. Es más frecuente en mujeres si bien en el varón se asocia a un riesgo más elevado de arritmias y muerte súbita por fibrilación ventricular. En el ECG pueden demostrarse signos de contracción ventricular prematura, aisladas o multifocales, ondas T bifásicas en II, III, aVF y V6. El ecocardiograma es diagnóstico y muestra prolapso valvular posterior 6.
Diagnóstico del síncope
La piedra angular la constituye la historia clínica, con una anamnesis detallada que ha de incluir el relato de testigos directos y siempre del afectado 3. La obtención de datos relacionados con la postura previa al evento y las posibles circunstancias intercurrentes, ya referidas, son obligadas. El relato del episodio en sí mismo ha de incluir la existencia o no de fenómenos premonitorios, que pueden ser descritos por el afectado o por el testigo. La fase de pérdida de conciencia debe ser un relato exclusivo del testigo directo, siendo nuestro objetivo el obtenerlo de él y no de terceras personas. Es importante dilucidar la existencia de palidez y/o sudoración, así como de la presencia o no de hipertonía, clonías y/o revulsión ocular. Cuando están presentes, el factor primordial que hay que valorar es su duración, habitualmente sobreestimada pero de crucial importancia, pues suele ser breve (< 1 min) una vez que el paciente yace acostado. Cuando se acorta la posición de decúbito porque se incorpora precozmente al sujeto, la duración puede ser mayor y las consecuencias más graves. Debe incluirse la historia familiar en búsqueda de antecedentes de muerte súbita, procesos sincopales, migraña o epilepsia. Su existencia así como los datos reseñados en la tabla 3 constituyen signos de alarma y exigen una evaluación cuidadosa dirigida a la exclusión de un síncope de naturaleza cardiogénica o neurogénica.
TABLA 3. Signos de alarma en la evaluación del síncope
La exploración física es normal en los síncopes neurológicamente mediados, mientras que puede mostrar datos orientadores en casos de cardiopatía o proceso neurológico subyacente. La medición de la frecuencia cardíaca y presión arterial sistólica en decúbito y tras 5-10 min de bipedestación pueden sugerir una causa ortostática del síncope cuando desciende más de 30 mmHg sobre la basal o es inferior a 80 mmHg en el adolescente.
Exploraciones complementarias
De forma ineludible, se considera que cualquier aproximación inicial debería incluir una anamnesis y exploración física adecuadas y se complementaría con la obtención de un hemograma, perfil bioquímico convencional (glucemia, ionograma) y ECG de 12 derivaciones. La concurrencia o no de los factores de riesgo señalados y el carácter aislado o recurrente de los síntomas marcará la actuación posterior, que en casos seleccionados puede requerir una evaluación neurológica, psiquiátrica o monitorización cardiológica específica 15.
La prueba principal para el estudio de los episodios sincopales es el tilt-test o prueba de la tabla o mesa basculante 2,29-31. Existen diversos procedimientos cuyo objetivo común es la provocación del síncope en individuos predispuestos y bajo una situación controlada, con un factor provocador básico que es la bipedestación estática en un ángulo de inclinación determinado y otros estímulos eventuales físicos, psíquicos o farmacológicos. En nuestro protocolo 32, tras un período basal de 10 min en decúbito supino, se efectúa una basculación hacia bipedestación a 80° y se mantiene al paciente en esta posición indicándole que no mueva los pies y que refiera cualquier situación anormal que experimente. Cuando esto ocurre o se instaura el síncope sin fenómenos premonitorios, se restablece la posición de decúbito o Trendelenburg hasta que se produce la recuperación completa del paciente. Durante todo el procedimiento se efectúa monitorización continua de los siguientes parámetros: presión arterial no invasiva latido a latido, frecuencia cardíaca, frecuencia respiratoria, saturación periférica de oxígeno, saturación cerebral de oxígeno mediante espectrometría en la región del infrarrojo cercano, capnografía nasal, Doppler transcraneal (arteria cerebral media) y registro EEG (en casos seleccionados). En los pacientes con respuesta positiva se puede dilucidar inequívocamente la naturaleza sincopal o no del evento. Con independencia de que la respuesta sea vasodepresora, cardioinhibidora, se asocie o no a hiperventilación, sea mixto o sea posible encontrar una alteración en la autorregulación cerebral (síncope cerebral) únicamente se considerará positiva la prueba (para afirmar la naturaleza sincopal del evento) cuando reproduce de forma subjetiva los síntomas previamente experimentados por el paciente 8.
La referencia clásica de que el EEG es normal en los pacientes con síncope ha de ser tomada con cautela sobre la base de que existen diferentes trazados de características paroxísticas que pueden ser observados en individuos que nunca han presentado ni presentarán crisis de base epileptógena, y que han sido señalados con frecuencia variable (hasta en el 8 % de niños entre 1-15 años) 9,33. Asumiendo que los síncopes son eventos frecuentes, resulta factible la aceptación de que ambas situaciones puedan coexistir en un individuo determinado. La asunción de la naturaleza epileptógena de un episodio de pérdida de conciencia asociado o no a hipertonía y/o clonías de miembros en base a la demostración de un EEG intercrítico anormal, puede ser causa de errores diagnósticos relevantes. Si bien en la mayoría de estas ocasiones el diagnóstico correcto se desprende de una anamnesis adecuada, el tilt-test puede resultar de gran ayuda por constituir un método objetivo y fiable que sustente la decisión de retirar o de no instaurar un tratamiento antiepiléptico crónico en casos seleccionados 8,33.
Tratamiento
Los principios generales de manejo terapéutico del síncope mediado neurológicamente incluyen la adopción de estrategias encaminadas a evitar los desencadenantes reconocidos. La bipedestación estática se verá implicada en muchas ocasiones y debe instruirse al afectado a que la evite en lo posible. Maniobras como dar pequeños pasos de delante atrás, cruzar las piernas, incorporaciones sobre las puntas de los pies o sacudidas de los mismos pueden contribuir a la movilización del remanente sanguíneo en extremidades inferiores. El reconocimiento de los síntomas premonitorios es crucial para la inmediata adopción de la posición de decúbito o al menos de cuclillas o sedestación con la cabeza emplazada entre las piernas 3. Un aumento en la ingesta líquida y de sal pueden ser beneficiosos al contribuir a un aumento de la volemia efectiva. Cuando los signos premonitorios son fácilmente reconocibles y no se han detectado episodios en situaciones de especial riesgo para el paciente, las mediadas profilácticas indicadas pueden ser suficientes, sin considerar necesaria una intervención farmacológica complementaria. La reafirmación de la naturaleza habitualmente benigna del proceso ante el adolescente y su familia, contribuyen a que esta actitud conservadora pueda ser bien aceptada. La propia experiencia de la provocación del síncope durante el tilt-test suele ser esclarecedora para el paciente, además de mostrarle el beneficio en cuanto a reversión de los síntomas de la adopción precoz de la posición horizontal. Situaciones de recurrencia frecuente, fallo en la adopción de medidas preventivas o riesgo inherente a determinadas actividades, pueden beneficiarse de un apoyo farmacológico 2,6,15,18. En este sentido, el arsenal utilizado es amplio, como reflejo de los distintos mecanismos fisiopatológicos implicados. Entre los fármacos utilizados se incluyen los siguientes:
Fludrocortisona
Por su efecto mineralocorticoide y en dosis única de 100 μg al día se ha mostrado eficaz en la mayoría de los adolescentes, reduciendo la frecuencia y gravedad del síncope, si bien estudios recientes hacen dudar de su eficacia 34. Ocasionalmente puede conllevar retención de líquidos y aumento de peso que desaconsejen su administración continuada. A priori, aquellos pacientes con presiones arteriales basales normales o bajas parecen los candidatos ideales 2. Han de considerarse otros posibles efectos adversos como hipertensión arterial, hipopotasemia o hipomagnesemia.
Bloqueadores β
Su uso en el síncope está ampliamente extendido, basándose su hipotético beneficio en el bloqueo de la respuesta taquicárdica e inotrópica que tiene lugar en algunos casos, impidiendo la subsiguiente estimulación de los mecanorreceptores ventriculares. Bajo esta perspectiva, se ha referido la eficacia del atenolol (25-100 mg/día) o del metoprolol (50-100 mg/día) 2,18,19. En diversos estudios controlados en adultos, sin embargo, no se ha podido demostrar su superioridad frente al placebo 35,36. En nuestra experiencia, el atenolol parece ser eficaz en el control de las recurrencias espontáneas de síncope. Sin embargo, no hemos podido demostrar mejoría en la recurrencia del síncope inducido por el tilt-test. En el análisis de esta aparente contradicción puede argumentarse que en situaciones normales pueden ponerse en marcha mecanismos compensatorios aprendidos que abortan el síncope y que se impiden al obligarse a una bipedestación estática durante el tilt-test. Por otro lado, la importancia de un posible efecto placebo no puede subestirmarse.
Estimulantes adrenérgicos
Su uso está menos extendido que el de fludrocortisona o los bloqueadores β. Su efecto se relaciona con su efecto vasoconstrictor y posiblemente también por aumento de la frecuencia cardíaca. Se han referido buenos resultados con etilefrina 37 a la dosis de 15-30 mg/día y con efedrina (25 mg 4 veces al día) 38. Del mismo modo, un estudio controlado con midodrina, un agonista α1-adrenérgico selectivo, ha demostrado su eficacia en el síncope reflejo inducido por tilt-test en adultos 39. Debido a que la presión arterial en supino no se ve modificada por el midodrina, su eficacia no parece deberse a un efecto vasoconstrictor y se relaciona con una disminución de la capacitancia venosa, reduciendo el remanso sanguíneo en extremidades inferiores durante el tilt-test40.
Metilfenidato
Bajo su administración sostenida durante 7 meses se ha referido un efecto beneficioso en 7 mujeres con síncope recurrente y tilt-test positivo, resistentes a otras pautas terapéuticas 41.
Inhibidores de la recaptación de serotonina
En estudios no controlados, la sertralina a dosis de 50 mg/día ha sido eficaz en el control del síncope inducido por tilt-test en un grupo de niños y adolescentes que previamente no habían respondido a otras pautas farmacológicas 42,43. Recientemente, un estudio a doble ciego, controlado con placebo demostró la eficacia de la paroxetina en el control del síncope inducido por tilt-test44.
Disopiramida
Su administración a pacientes con síncope se fundamenta en sus efectos anticolinérgicos e inotrópicos positivos. Aunque se ha señalado su eficacia en casuísticas pequeñas, un estudio a doble ciego cruzado en 21 pacientes, seguidos durante un tiempo medio de 29 meses, no mostró superioridad sobre el placebo en el control de la recurrencia de síncopes 45. Sus efectos secundarios anticolinérgicos (glaucoma, retención de orina) así como la posibilidad de prolongación del intervalo QT y el desencadenamiento de arritmias ventriculares graves desaconsejan su uso en el síncope del adolescente 40.
Anticolinérgicos
A pesar de algunas evidencias puntuales sobre la eficacia de la atropina o los parches de escopolamina, su uso no se ha extendido, en parte por su elevada tasa de efectos secundarios, entre ellos, sequedad de boca, cansancio, diplopía o reacciones cutáneas locales. Su baja tolerancia y la eficacia no completamente demostrada le confieren un papel limitado en el manejo del síncope pediátrico 40.
Marcapasos
La implantación de un marcapasos debe reservarse para pacientes con episodios frecuentes, graves y que no responden a la terapia farmacológica. Debe tenerse en cuenta que la modalidad de marcapasos utilizada es crucial y su selección e indicación debe recaer en equipos de amplia experiencia. En el adolescente se recomienda la utilización de un marcapasos bicameral con algoritmo de control de frecuencia. Mientras no existan argumentos firmes que avalen la eficacia en los casos de síncope sin asistolia demostrada, parece aconsejable su indicación exclusiva sólo ante la evidencia de asistolia o bradicardia graves durante un episodio típico. Por ello, algunos autores abogan por la implantación previa de un sistema de monitorización de eventos (Reveal plus monitor), con funciones automatizadas, capaz bajo programación de reconocer y grabar bloqueos significativos, bradicardias y taquicardias, incluso en ausencia de la utilización de un activador externo. Se señala como ventaja en el adolescente la no concurrencia, de este modo, de los frecuentes olvidos en accionar el activador externo o pulsar el mecanismo de grabación 18. Frente a estudios previos que no han demostrado una eficacia superior al placebo, aportaciones recientes como el estudio INVASY parece demostrar claramente la eficacia de una modalidad de marcapasos bicameral frente a otras 46.
A tenor de las consideraciones expuestas, la selección de un tratamiento farmacológico ha de basarse en las evidencias reseñadas. A falta de estudios controlados que ofrezcan las suficientes garantías en el adolescente, la cautela debe primar nuestra actuación. Así, parece prudente la utilización de fludrocortisona en casos en que predomine una respuesta vasodepresora, en presencia de una presión arterial normal o baja. Del mismo modo, en casos de presión arterial levemente incrementada y/o cuando se identifiquen signos o síntomas de hiperfunción simpática, el atenolol podría resultar beneficioso. El uso de bloqueadores de la recaptación de serotonina podría tener su indicación idónea cuando se asociasen manifestaciones obsesivas o compulsivas o un cuadro depresivo a síncope recurrente.
Aunque no existen unos criterios claros que apoyen un tiempo determinado de tratamiento, algunos autores son de la opinión de mantenerlo al menos hasta completar 1 o 2 años libres de recurrencias 15,47. De esta forma, se ha señalado que hasta el 80 % de los casos no precisarán más apoyo farmacológico. Es conveniente señalar que incluso síncopes graves de inicio en la adolescencia pueden evolucionar de manera óptima espontáneamente, no mostrando recurrencias después de la tercera década. Asimismo, debe asumirse la posible recurrencia en situaciones como el embarazo, estrés físico o psíquico significativos, quimioterapia o exposición al calor intenso 15.