Introducción
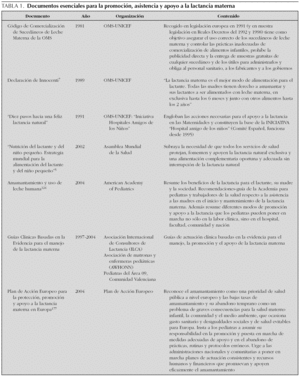
Desde las primeras llamadas de alerta en 1974 y 1978 de la Asamblea Mundial de la Salud 1, en las últimas tres décadas las bajas tasas de incidencia y duración de la lactancia materna son reconocidas como un problema de salud pública y diversos organismos internacionales han publicado recomendaciones y planes de acción dirigidas a la solución del mismo (tablas 1 y 2). La evidencia científica acumulada en años recientes avala la superioridad nutricional de la leche materna (especificidad de nutrientes, máxima biodisponibilidad, aporte de células vivas: linfocitos y macrófagos, enzimas digestivas, inmunomoduladores, factores de crecimiento y receptores análogos 2) para la alimentación del recién nacido y lactante 3. Conscientes de los grandes beneficios que el amamantamiento comporta para la salud de las madres, sus hijos y la sociedad en general; de las bajas tasas de prevalencia y duración del amamantamiento en nuestro país y de la responsabilidad que los pediatras tenemos en la prevención y promoción de la salud infantil, el Comité de Lactancia Materna de la AEP publica este documento (a la luz de la evidencia científica más reciente y conociendo que el amamantamiento puede ser protegido y apoyado de manera eficaz mediante actuaciones coordinadas) y siguiendo las recomendaciones internacionales vigentes. Nuestro objetivo es proporcionar una guía básica de actuación que contribuya a la encomiable labor del manejo, la protección y el apoyo a la lactancia materna que ya realizan numerosos pediatras españoles.
Situación actual de la lactancia materna. Barreras y problemas del amamantamiento
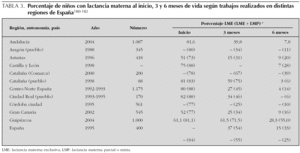
En España, los datos obtenidos en varias comunidades, en la encuesta dirigida por el Comité de Lactancia de la Asociación Española de Pediatría en 1997, recogen una prevalencia de lactancia materna de alrededor del 20 % a los 4 meses 4. La prevalencia y duración de la lactancia materna en todos los países europeos está muy por debajo de lo recomendado por la Organización Mundial de la Salud (OMS) según diversos informes 5 y los resultados de estudios recientes 6 dibujan una situación poco alentadora: los países europeos no cumplen las políticas y recomendaciones de la Estrategia Global para la Nutrición del lactante y niño pequeño que suscribieron durante la 55.ª Asamblea Mundial de la Salud en 2002 5, no se cumplen las metas de la Declaración de Innocenti 7, la formación de los profesionales sanitarios es inadecuada e incompleta, la iniciativa Hospitales Amigos de los Niños está poco implantada (en nuestro país sólo 12 maternidades tienen el galardón de Hospital Amigo de los Niños) y la incidencia y prevalencia de lactancia materna es muy baja a los 6 meses en todos los países 8. En España no se dispone de un sistema adecuado de monitorización de la situación de la lactancia por lo que los datos de los que disponemos provienen de estudios locales con mayor o menor rigor y obtenidos con diferente metodología. Sólo es posible dibujar un mapa aproximativo de la situación real (tabla 3).
En la instauración y el mantenimiento de la lactancia influyen negativamente: la falta de información y apoyo prenatal y posnatal a la madre y su familia; las prácticas y rutinas inadecuadas en las maternidades 9, en atención primaria y en otros ámbitos de la atención sanitaria 10; la escasa formación de los profesionales y autoridades sobre lactancia materna 11,12; el escaso apoyo social y familiar a la madre que amamanta; la utilización inapropiada de la publicidad de sucedáneos de leche materna en instituciones sanitarias y fuera de las mismas; la visión social de la alimentación con biberón como norma en medios de comunicación, en publicaciones para padres y en libros infantiles 13; la distribución de muestras de leche artificial, tetinas o chupetes en centros de salud, maternidades, farmacias y comercios; la escasez de medidas de apoyo a la madre lactante con trabajo remunerado en la legislación vigente y en los lugares de trabajo; algunos mitos sociales (miedo a perder la silueta o la deformación de los senos) y el temor a la pérdida de libertad de la mujer que amamanta 14,15.
Además, existen grupos sociales con mayor riesgo: algunos grupos étnicos o emigrantes que ven en la alimentación artificial un signo externo de progreso o riqueza, progenitores con bajo nivel de estudios o con trabajos precarios, familias sin figura paterna (madres adolescentes o solteras) y problemas en el recién nacido como el bajo peso al nacimiento, la prematuridad, el nacimiento por cesárea y los partos múltiples, hacen más difícil la lactancia desde el principio 16.
En el abordaje de muchas de estas barreras, el pediatra se encuentra en una situación privilegiada para influir positivamente con su actuación. Mantener al día la formación en lactancia materna y ser un agente activo, capaz de apoyar y promover la lactancia y ayudar en la resolución de los problemas, es un reto gratificante que deparará grandes beneficios para todos: niños, madres, pediatras y sociedad.
Problemas derivados de la alimentación del lactante sano con sucedáneos
En la actualidad, existiendo evidencia científica suficiente para afirmar que la lactancia materna beneficia al lactante amamantado desde el nacimiento y que sus efectos se prolongan durante años después de haberse producido el destete, deberíamos contemplar como norma biológica el amamantamiento y, por ello, parece preferible hablar de los problemas o perjuicios causados por la lactancia artificial que podrían evitarse si aumentara el número de niños amamantados y la duración de la lactancia materna. Comparados con los lactantes amamantados, los no amamantados tienen más enfermedades 17 y además estas son más graves y más largas, no sólo durante la época de lactancia, sino muchos años después. La lactancia artificial, pues, debería ser la excepción y los médicos y pediatras deberíamos indicarla con el cuidado y conocimiento de los riesgos y complicaciones con el que recomendamos el uso de otros sustitutos de sustancias biológicas cuando no son sintetizadas en cantidad suficiente por el cuerpo humano.
Problemas a corto plazo
La alimentación con sucedáneos eleva el riesgo de muerte súbita del lactante 18, la mortalidad posneonatal durante el primer año de vida (en países desarrollados) 19 y la mortalidad infantil en menores de 3 años 20. Los lactantes alimentados con fórmulas artificiales tienen más procesos infecciosos (fundamentalmente gastroenteritis, infecciones respiratorias e infecciones de orina 21-25), estos son más graves 26-32 y generan más hospitalizaciones 33-38 en comparación con los niños que son alimentados con lactancia materna exclusiva 39. Los niños no amamantados padecen más dermatitis atópica, problemas respiratorios y asma si pertenecen a una familia de riesgo alérgico 40-44. El 83 % de los casos de enterocolitis necrosante son debidos a la alimentación neonatal con sucedáneos de leche materna 45-47.
Problemas a más largo plazo
Al no recibir lactancia materna, el sistema inmunitario digestivo y sistémico del lactante no es estimulado activamente en los primeros días y meses tras el nacimiento 48 mediante la transferencia de anticuerpos antiidiotipo y linfocitos 49,50 lo que explicaría por qué los niños no amamantados desarrollan una respuesta inmunitaria menor a las vacunas y tienen mayor riesgo de padecer enfermedad celíaca, enfermedades autoinmunes, enfermedad inflamatoria intestinal 51, diabetes mellitus y algunos tipos de cáncer 52 como leucemias 53, o esclerosis múltiple en la edad adulta 54. Se ha descrito también un riesgo mayor de padecer cáncer de mama premenopáusico o posmenopáusico en la edad adulta en las niñas no amamantadas 55. La lactancia artificial provoca una mayor prevalencia de caries y peor desarrollo orofacial y mandibular y ocasiona una mayor necesidad de correcciones ortodónticas durante la infancia y adolescencia 56-58. Además, la lactancia artificial se ha asociado con una mayor incidencia de hernias inguinales 59.
Los lactantes alimentados con sucedáneos tienen peor desarrollo psicomotor y social durante el primer año de vida 60 y obtienen puntuaciones inferiores en los tests cognitivos y de coeficiente intelectual (con diferencias de hasta 3,16 puntos) y peores resultados en matemáticas y menor agudeza visual en la etapa escolar 61-63. El vínculo maternofilial parece ser menor en los lactantes no amamantados 64 lo que ha sido asociado con un riesgo más elevado de maltrato y abuso sexual en algunos estudios 65.
La OMS trabaja en la confección de nuevos estándares de desarrollo físico 66 (probablemente se publiquen en 2006), tras demostrarse en estudios recientes que el crecimiento de los lactantes amamantados es diferente del de sus congéneres alimentados con sustitutos, de manera que los niños amamantados ganan menos peso y son más delgados al final del primer año de vida 67. Lejos de constituir un problema, es posible que esta sea la causa de la disminución de hasta el 20 % del riesgo de obesidad en la adolescencia, en los niños que fueron amamantados 7 meses o más frente a 3 meses o menos 68-70 y de que los niños alimentados con fórmulas artificiales tengan mayor nivel de riesgo cardiovascular a los 13 años 71 y cifras más altas de presión arterial en la edad adulta 72.
Perjuicios para la madre
Pero los lactantes no son los únicos que salen perjudicados con la administración de sucedáneos. Las madres que no amamantan dejan de recibir también beneficios físicos y hormonales, por lo que presentan un aumento de riesgo de hemorragia uterina posparto, mayor tiempo de hemorragia menstrual a lo largo de la vida (la lactancia proporciona largos períodos de amenorrea con importante efecto en las reservas férricas), aumento de riesgo de diversas infecciones, de fractura espinal y de cadera posmenopáusicas, de cáncer de ovario 73 y de cáncer de mama (la lactancia disminuye el riesgo en un 4,6 % por cada 12 meses de amamantamiento) 74. Recientemente se ha descrito una disminución del riesgo de artritis reumatoide proporcional al número total de meses de amamantamiento 75.
Perjuicios para la comunidad y el medio ambiente
La lactancia artificial supone un aumento importante del gasto sanitario (el gasto generado por el incremento de la morbilidad debido al uso de las fórmulas infantiles se ha estimado en 3,6 billones de dólares anuales en Estados Unidos 76). Dicha morbilidad ocasiona un aumento del absentismo laboral de los progenitores que, además, disponen por el mismo motivo, de menos tiempo libre para dedicar a sus otros hijos y a los asuntos familiares y cuyo gasto familiar se ve incrementado innecesariamente por la compra de medicamentos, sucedáneos y los utensilios necesarios para su administración, esterilización, etc. (biberones, calienta-biberones, esteriliza-biberones, etc.). La fabricación, transporte y utilización de sucedáneos genera basura, gasta agua y electricidad y contribuye a la contaminación medioambiental.
Contraindicaciones para la lactancia
Aunque la mayoría de nuestros lactantes se beneficiarán de la alimentación al seno materno, existen una serie de circunstancias que contraindican la misma. La lactancia está contraindicada en nuestro país en casos de enfermedad materna por virus de la inmunodeficiencia humana (VIH), así como por virus de la leucemia humana (HTLV) I y II 77, en madres dependientes de drogas de abuso 78, isótopos radiactivos mientras exista radiactividad en la leche materna (consultar tiempos) o con algunos fármacos como los quimioterápicos o antimetabolitos hasta que estos se eliminan de la leche 79-81 (ver www.e-lactancia.org). La galactosemia clásica (déficit de galactosa-1-uridil transferasa) del lactante también contraindica la lactancia 82.
Falsas contraindicaciones para la lactancia materna
Por otra parte, a menudo por desconocimiento o miedo, se suspende la lactancia por causas no justificadas a la luz del conocimiento científico, por lo que parece importante destacar que no contraindican la lactancia:
La infección materna por virus de la hepatitis B (VHB). Los hijos de madre con hepatitis B deben ser vacunados y recibir inmunoglobulina al nacimiento 83.
La infección materna por virus de la hepatitis C (VHC). No hay casos descritos de transmisión de VHC a través de la leche ni el amamantamiento aumenta la incidencia de transmisión vertical, a pesar de haberse aislado en leche materna, por lo que desde hace años el Center for Disease Control and Prevention (CDC) de Estados Unidos no contempla esta enfermedad como contraindicación para la lactancia, independientemente de la carga viral materna 84,85.
La infección materna por citomegalovirus (CMV). La madre portadora de anticuerpos frente a CMV (sin seroconversión reciente) 83 puede amamantar sin riesgo a su lactante sano a término. No se ha demostrado que los prematuros con peso al nacimiento menor de 1.500 g, hijos de madre portadora de anticuerpos de CMV, tengan peor evolución si son amamantados 86 y, en la mayoría de los casos, el contagio se produce en el momento del parto y no durante el amamantamiento. Además, se debe tener en cuenta que la madre posee anticuerpos frente al CMV, por lo que en general los beneficios de la lactancia superan a los riesgos 87. La congelación y la pasteurización de la leche materna disminuyen considerablemente el riesgo de transmisión 88.
La tuberculosis activa en la madre no contraindica la lactancia materna. Si la madre es bacilífera, se debe iniciar tratamiento antituberculoso inmediatamente y administrar al lactante profilaxis con isoniacida durante 6 meses y bacilo de Calmette-Guérin (BCG) después de terminado el tratamiento 89.
La fiebre materna, salvo si la causa es una de las contraindicaciones del apartado anterior 90.
La enfermedad materna que precisa medicación compatible con la lactancia. Para la mayoría de los procesos existe tratamiento adecuado compatible con el amamantamiento. Si bien, en muchos casos la instauración de estos tratamientos queda fuera del ámbito de actuación del pediatra, este es consultado a menudo por la madre, la familia o por el médico que la trata; es conveniente estar informado y ser capaz de dar una respuesta adecuada consultando fuentes apropiadas 91,92 o la web: www.e-lactancia.org (el vademécum no es una fuente apropiada).
El tabaquismo materno no es una contraindicación para la lactancia si bien deberá advertirse a la madre y al padre para que fumen siempre fuera de la casa y alejados del niño y animarles a buscar ayuda para abandonar el hábito. En cualquier caso, el lactante hijo de madre fumadora estará más protegido si su madre le da el pecho 93.
La ingesta de alcohol debe desaconsejarse a la madre lactante ya que se concentra en la leche materna, puede inhibir la lactancia y puede perjudicar el desarrollo cerebral del recién nacido, pero la toma ocasional de alguna bebida alcohólica de baja graduación (vino, cerveza) puede admitirse advirtiendo a la madre para que no amamante en las 2 h siguientes a la ingesta 94.
La mastitis no sólo no contraindica la lactancia, sino que el tratamiento más eficaz es el vaciado del pecho afectado por el lactante y se debe favorecer un mayor número de tomas de dicho pecho 95.
La ictericia neonatal no justifica la supresión de la lactancia, pudiendo ser tratada mientras esta se mantiene y si se desarrolla durante la primera semana, puede ser necesario aumentar el número de tomas al pecho. Si el neonato precisara fototerapia, se debe procurar el ingreso conjunto con la madre que permita un amamantamiento a demanda frecuente y la fototerapia doble para reducir la estancia hospitalaria y minimizar el riesgo de abandono 96.
La fenilcetonuria no contraindica la lactancia. Los lactantes fenilcetonúricos alimentados con leche materna complementada con fórmula pobre en fenilalanina en las cantidades que determinan los controles analíticos mantienen un mejor control de la enfermedad. La madre fenilcetonúrica también puede amamantar a su bebé, manteniendo un adecuado control dietético 97.
Papel del pediatra en la protección a la lactancia. Prácticas recomendadas
Todos los pediatras deberían adquirir formación teórica y práctica en lactancia que les capacite para informar adecuadamente y ayudar a resolver los problemas técnicos que se presenten. A modo de guía de actuación, y siguiendo las recomendaciones anteriormente mencionadas de distintos organismos y comités internacionales, el Comité de Lactancia de la Asociación Española de Pediatría recomienda las siguientes pautas de actuación.
Durante el embarazo
1. El pediatra es una figura especialmente relevante en la educación prenatal y es deseable que comparta la responsabilidad junto con las enfermeras, matronas y obstetras de ayudar a las madres a realizar una elección informada sobre el método de alimentación de sus hijos. La educación de los progenitores antes y después del parto es esencial para el éxito de la lactancia. Estas actuaciones pueden incluirse en el programa de control del embarazo como aconseja PREVINFAD 98. El pediatra recomendará la lactancia materna informando a madres y familias sobre sus beneficios, deshaciendo mitos y ayudándoles a establecer expectativas realistas sobre la misma. Además, se asegurará de que las familias poseen la información necesaria y conocen la técnica de la lactancia y las prácticas que hay que evitar en prevención de futuros problemas, favoreciendo una decisión informada sobre la forma de alimentar a su futuro hijo. El apoyo del padre a la lactancia es esencial y es importante involucrarlo siempre que sea posible 99,100.
Durante el parto y posparto inmediato
2. Todos los recién nacidos sanos necesitan ser colocados encima de la madre en contacto piel con piel, inmediatamente tras el parto, allí se les puede secar y realizar la ligadura del cordón umbilical y mientras se extrae la placenta valorar la necesidad o no de reanimación evitando técnicas innecesarias que interfieran en el establecimiento del vínculo 101,102.
a) La valoración del Apgar y las prácticas de identificación del recién nacido, se pueden realizar con el recién nacido encima de la madre. La profilaxis ocular y la vitamina K pueden esperar a que se haya producido la primera toma de pecho 103. Es aconsejable evitar aspirar la orofaringe, practicar lavado gástrico o introducir sondas para descartar malformaciones de coanas o esofágicas, de modo sistemático, a recién nacidos con Apgar adecuado para evitar lesiones de la mucosa que podrían interferir con el establecimiento de un patrón adecuado de succión 104.
b) En el momento actual, alrededor de la cuarta parte de los niños de nuestro país nacen por cesárea, la mayoría sin anestesia general y no suelen presentar problemas al nacer, obteniendo puntuaciones de Apgar superiores a 7. Es recomendable examinarlos, secarlos, ponerles la pinza de cordón cortando el exceso del mismo y llevarlos a ser reconocidos por la madre poniéndolos encima de su pecho, siempre que la situación clínica de madre y niño lo permitan. Para ello, se pueden poner los electrodos de monitorización fuera de la zona del tórax, liberar una o las dos manos de la madre y, a ser posible, ponerla en un ligero Trendelenburg negativo.
3. Es aconsejable mantener al recién nacido en contacto piel a piel encima de su madre hasta que realice la primera toma de pecho durante el período de posparto inmediato, siempre que el estado del niño y de la madre lo permitan, y se animará al padre a permanecer junto a ellos. El neonato sano es capaz de agarrar el pezón y realizar la primera toma al pecho inmediatamente después del parto 105, siempre que se evite el exceso de medicación a la madre durante el parto 106,107 y que se permita el contacto estrecho entre madre e hijo inmediatamente tras el mismo. Conviene recordar que la mejor fuente de calor para el recién nacido es el cuerpo de su madre por lo que el baño se debe retrasar hasta que el recién nacido haya realizado la primera toma al pecho y haya estabilizado su temperatura.
a) Se ha comprobado que si se coloca al recién nacido a término nada más nacer en contacto piel con piel con su madre, se estrechan los lazos afectivos entre madre e hijo, se preserva la energía y se acelera la adaptación metabólica del recién nacido. Si no es separado de su madre durante los primeros 60-70 min, el recién nacido repta hasta el pecho y hace una succión correcta 108, hecho que se ha relacionado con una mayor duración de la lactancia materna. No hay evidencia científica de que restringir la interacción madre-hijo posnatal precoz tenga efecto beneficioso alguno 109.
Primeros días en la maternidad
4. Durante los primeros días de vida es importante animar a la madre a ofrecer el pecho con mucha frecuencia, entre 8 y 12 veces al día y siempre que el bebé muestre signos de hambre (chupeteo, bostezo, movimientos de búsqueda o de las manos a la boca) sin esperar a que llore desesperadamente (el llanto excesivo es un signo tardío de hambre). Se animará a la madre a mantener a su hijo al pecho todo el tiempo que desee. Es mejor ofrecer ambos pechos en cada toma, permitiendo al lactante tomar del primer pecho durante el tiempo que desee y ofreciendo el segundo después, también tanto tiempo como desee, pero no obligándole. Se instruirá a las madres para alternar el orden de los pechos en las tomas. Durante las primeras semanas de vida, los lactantes que no piden con frecuencia deben ser estimulados y despertados para ofrecerles el pecho al menos cada 4 h.
5. Todos los lactantes amamantados deben recibir una dosis intramuscular de 1 mg de vitamina K110,111 en las primeras 6 h tras el nacimiento y después de haber realizado la primera toma de pecho.
6. En la maternidad no es aconsejable ofrecer al recién nacido alimentado al pecho suplementos de suero, agua o sucedáneos salvo en casos de estricta indicación médica y en este caso es preferible administrarlos con vaso, cuchara, jeringa o suplementador, evitando el uso de chupetes o tetinas112. Éstas no se deben facilitar al recién nacido amamantado. Es importante desaconsejar su uso y explicar a padres y familiares la interferencia que pueden ocasionar en el establecimiento de la lactancia. Los registros hospitalarios pueden ser utilizados por el pediatra para el control de la cantidad y forma de administración de los suplementos en el caso de indicación médica 113-116.
a) El llanto excesivo en el neonato amamantado puede indicar problemas con la lactancia que necesitan ser evaluados y corregidos. Es aconsejable explicar a la madre y sus familiares la función de la succión no nutritiva para aliviar la ansiedad que causa el llanto del bebé.
7. Es fundamental que el neonato permanezca durante las 24 h con su madre en la misma habitación, y los controles de peso, exploraciones físicas y analíticas necesarios pueden realizarse allí mismo, en presencia de sus padres 117.
8. Es aconsejable realizar la evaluación de, al menos, dos tomas de pecho cada 24 h, para detectar precozmente problemas de agarre o de succión. Los problemas detectados pueden ser así resueltos precozmente por el pediatra u otros profesionales expertos en lactancia. Es útil que las observaciones de la toma, los problemas detectados y cómo han sido resueltos o las instrucciones para su seguimiento queden adecuadamente documentadas en la historia clínica, así como el número de tomas de pecho, de micciones y de deposiciones.
9. Antes del alta hospitalaria es aconsejable que el pediatra constate que el lactante succiona eficazmente del pecho y que los padres conocen la forma de despertarle, reconocen los signos de hambre sin esperar al llanto y conocen la técnica del amamantamiento a demanda.
10. Es importante permitir y fomentar el acceso a las maternidades de madres expertas en lactancia, pertenecientes a grupos de apoyo locales y ofrecer a las madres la posibilidad de utilizar este apoyo 118. En el informe de alta se puede añadir la forma de contactar con algún grupo de apoyo local.
11. Antes del alta es conveniente que el pediatra compruebe que la madre conoce la técnica de extracción manual de leche y el uso de sacaleches119.
12. Es importante que el pediatra se asegure de que no se entregan a la madre ni a las familias paquetes comerciales cuyo contenido pueda interferir con la lactancia: chupetes, tetinas, botellines de agua mineral, revistas con publicidad de casas de leche y cupones diversos para recibir publicidad de los mismos en el domicilio. Además, cumpliendo el código de comercialización de sucedáneos de leche materna y la ley española vigente, las compañías fabricantes de sucedáneos no deben realizar publicidad directa o indirecta en el centro de trabajo (mediante folletos, calendarios, carteles, bloques de hojitas, bolígrafos) o entregar muestras o regalos al pediatra o al personal que trabaja con las madres, ni éstos aceptarlos 120-123 (tabla 4).
Primeras semanas de vida
13. Para asegurar un correcto seguimiento de la lactancia y la detección precoz de problemas neonatales o con la lactancia, en la primera semana de vida, es recomendable que en el momento del alta, el pediatra aconseje a las madres y sus familias que acudan a la consulta de su pediatra o a su centro de salud, en las siguientes 48 h (si es posible proporcionando teléfono y direcciones si la madre no tiene todavía pediatra). Se aconseja el control por un pediatra 48 h después del alta de la maternidad124. Este control permitirá comprobar si la lactancia se ha instaurado correctamente o detectar signos de amamantamiento inadecuados cuya solución puede evitar abandonos precoces e indeseados.
a) En esta visita es recomendable realizar: control de peso, exploración física especialmente dirigida a la búsqueda de ictericia o deshidratación, historia materna de problemas con el pecho (congestión mamaria, grietas); número de micciones y características, número de deposiciones y características (al menos 3 a 6 micciones y deposiciones diarias en esos primeros días) y observación estructurada de una toma (puede utilizarse la hoja de observación de la OMS 125) que incluya la posición de madre e hijo, el agarre y la transferencia de leche. La pérdida de peso mayor del 7 % en el día 5 y la hiperbilirrubinemia pueden expresar problemas con la lactancia y exige un control más riguroso 126-128.
14. Es aconsejable realizar un nuevo control en la segunda semana de vida con objeto de monitorizar el progreso de la lactancia, el bienestar del lactante y la ausencia de problemas (grietas, llanto, ictericia). Esta es una fase crítica en la que aparecen problemas que, a menudo, ocasionan el abandono de la lactancia o la introducción de sucedáneos. Grietas, pezones doloridos, sensación de hipogalactia, síntomas de ansiedad materna o depresión posparto pueden ser detectados y corregidos adecuadamente, mientras se refuerza la confianza de la madre y su familia en la lactancia 129.
a) Detrás de la mayoría de estos problemas subyacen problemas de técnica de agarre y de succión cuya corrección evita la pérdida de numerosas lactancias. El pediatra puede detectarlos y ofrecer ayuda para corregirlos (propia o por un profesional sanitario cualificado del centro) así como controlar más de cerca al dúo madre-lactante hasta asegurar una lactancia satisfactoria y con éxito. La práctica de la doble pesada no se recomienda por ser un signo poco fiable de la evolución de la lactancia y poder inducir inseguridad en la madre, introducción innecesaria de suplementos y abandonos precoces.
En el primer semestre de vida
15. El pediatra como firme defensor de la lactancia materna exclusiva hasta los 6 meses y complementada con otros alimentos desde los 6 meses hasta los 2 años o más puede promoverla y apoyarla, informando a madres y familias sobre los beneficios de esta práctica para el lactante amamantado, su madre, su familia y la sociedad 130.
16. Es aconsejable que el pediatra anime a la madre a que ofrezca el pecho a demanda y para ello puede aprovechar las consultas por otros motivos para fomentar esta práctica.
a) Mitos frecuentes como que los lactantes se empachan o se envician con el pecho pueden deshacerse explicando la función de la succión no nutritiva y su papel en el estímulo para la producción de leche. Es útil informar a los padres de que una vez que la lactancia está bien establecida, después del primer mes, el lactante suele reducir el número de tomas, aunque éstas pueden incrementarse durante los brotes de crecimiento o durante enfermedades intercurrentes, y evitar abandonos innecesarios.
17. La información personalizada y anticipatoria sobre lactancia y sus posibles problemas disminuye la ansiedad familiar y facilita la solución de los mismos cuando aparecen.
a) Los temas más recurrentes son los brotes de crecimiento, la huelga de lactancia, la disminución habitual del número de deposiciones del lactante amamantado a partir del primer mes de lactancia (puede ser normal una deposición cada 7-10 días y no es necesario el estímulo rectal), problemas de sueño, bebés "exigentes". Puede ser útil ofrecer información por escrito.
18. El pediatra puede asegurar a las madres y familias que los lactantes amamantados no precisan suplementos de agua ni otros líquidos, ni siquiera en climas muy cálidos. La leche materna provee al bebé del suficiente aporte de líquidos.
19. Para los lactantes de piel muy oscura, aquellos a los que por razones culturales o religiosas no se les expone a la luz solar y en algunas zonas de España en las que el clima sea especialmente nublado durante largas temporadas, puede ser aconsejable la administración de 200 U de vitamina D, en gotas. La administración de vitamina D al resto de los lactantes sanos está en debate 131,132. Los lactantes a término, sanos, amamantados no precisan ningún otro suplemento vitamínico excepto la vitamina K administrada en el período neonatal 133.
20. Los niños prematuros, con bajo peso al nacimiento o con depósitos de hierro inadecuados al nacimiento, deben recibir suplementos de hierro medicamentoso durante los primeros 6 meses de vida134.
21. Es importante que el pediatra explique que el ritmo de crecimiento en los lactantes amamantados puede no ajustarse a los patrones de referencia más usados, y que cuando se utilizan otros parámetros como el bienestar del lactante y la ausencia de signos de hambre no suele ser necesario recomendar suplementos de sucedáneos ante un enlentecimiento de la ganancia ponderal 135.
a) La OMS trabaja en la confección de patrones de referencia para niños y niñas amamantados. En el caso de un enlentecimiento ponderal o de sensación materna de hipogalactia, es necesario descartar problemas subyacentes como el uso de chupetes o tetinas, el espaciamiento de las tomas, problemas con la técnica de lactancia, alguna enfermedad del lactante, tabaquismo materno u otras enfermedades maternas latentes, a las que dar la solución oportuna antes de recurrir a los suplementos de sucedáneos que no solucionarán el problema e inducirán el abandono de la lactancia en un plazo más o menos corto 136.
22. Para la mayoría de las madres, dormir en la misma habitación que su bebé facilita el amamantamiento y favorece el descanso materno137-141; además de ser una práctica segura que disminuye el riesgo de muerte súbita del lactante142,143, por ello el pediatra puede aconsejar a las madres que amamanten tumbadas en su cama durante las tomas nocturnas, para evitar al máximo un cansancio excesivo. En este caso es aconsejable instruir a las madres para que no metan a sus hijos en su cama en el caso de tomar medicación que produzca sueño profundo, madres muy fumadoras, tras la ingesta de alcohol o drogas o madres con obesidad mórbida. Así mismo, deben evitar tapar en exceso al bebé y acomodar los bordes de la cama para evitar caídas 144. Para estos consejos puede utilizarse como apoyo gráfico el folleto ilustrativo de UNICEF 145.
a) Conviene recordar que el colecho es una opción no médica que algunas madres pueden no desear y en este caso el pediatra respetará la opción de la madre, buscando con ella y su familia el modo de asegurar el descanso materno necesario para su salud y el éxito de la lactancia.
b) Las técnicas de terapia conductista de condicionamiento del sueño son difícilmente compatibles con la lactancia materna; deberían reservarse a niños con enfermedades del sueño, no estando probadas ni su eficacia, ni su repercusión psicológica a largo plazo 146-149.
A partir del segundo semestre
23. Es recomendable posponer la introducción de alimentos que complementen la leche materna a los 6 meses de vida. Con el fin de garantizar las necesidades nutricionales y mantener un crecimiento adecuado, se aconseja ofrecer a los lactantes amamantados, alrededor de los 6 meses, otros alimentos atendiendo a las señales de apetito y satisfacción, para proporcionar la energía, proteínas y micronutrientes suficientes, introduciendo sabores y texturas, de manera secuencial y progresiva con intervalo de varios días entre dos nuevos alimentos a fin de detectar posibles intolerancias y dar tiempo al niño a acostumbrarse a varios sabores 150.
a) Es posible que algunos niños precisen, por necesidades específicas, la introducción de alimentos complementarios antes de los 6 meses y algunos lactantes rechazarán la alimentación complementaria hasta los 8 meses. La introducción de otros alimentos antes de los 6 meses no ofrece un aporte calórico superior sino que desplaza (el lactante regula su ingesta calórica) a la leche materna 151.
b) La consistencia y la variedad de los alimentos pueden aumentar gradualmente con el crecimiento del niño, de acuerdo a su desarrollo neuromuscular, en forma de papillas, purés y alimentos semisólidos. Es útil recordar a las madres y sus familias que estos alimentos complementan, no sustituyen la leche materna y para ello puede ser útil ofrecerlos sin forzar la ingesta, después de las tomas de pecho durante el primer año de vida.
24. Es importante introducir en primer lugar alimentos ricos en hierro (preferiblemente del grupo de las carnes) y, posteriormente, otros como las frutas o los cereales (sin gluten antes de los 7 meses).
a) Como el número apropiado de comidas depende de la densidad energética de los alimentos y de las cantidades consumidas durante cada comida, no existen reglas fijas, pero puede ser útil seguir las recomendaciones de la OMS 5: al niño amamantado sano se le debe proporcionar, además de la leche materna a demanda, 2 a 3 comidas al día entre los 6 y 8 meses de edad y 3 a 4 comidas al día entre los 9 y 24 meses de edad.
b) A los 12 meses, la mayoría de los niños ya puede consumir alimentos de consistencia sólida, aunque muchos aún reciben alimentos semisólidos. Los alimentos sólidos "grumosos" se pueden ofrecer alrededor de los 10 meses y posteriormente realizar la introducción de alimentos de consistencia más sólida.
25. El pediatra puede asegurar a las madres que los lactantes que reciben al menos 4 tomas de leche materna al día, no precisan complementar la dieta con otros productos lácteos.
26. Puesto que se recomienda mantener la lactancia materna hasta los 2 años o más y la leche materna sigue teniendo propiedades nutritivas y calóricas hasta que se produce el destete natural, el pediatra puede dar todo su apoyo a las madres que siguen estas recomendaciones.
a) Una vez que el niño ha cumplido el año, el pediatra puede aconsejar que se ofrezcan los alimentos antes de las tomas del pecho, procurando que el lactante se adapte progresivamente a las costumbres y gustos familiares.
Alimentación de la madre lactante
27. Para mantener un adecuado estado de nutrición, la alimentación de la madre durante la lactancia no precisa ser muy diferente de la que venía haciendo durante el embarazo. La ingesta diaria recomendada para las madres lactantes es, teóricamente, de 2.700 kcal, 500 calorías más que la mujer que no lacta, aunque las necesidades calóricas que requiere una madre que da el pecho son inferiores, probablemente porque las maneja de forma más eficiente 152. Utilizando de preferencia la sal yodada y vigilando la calidad y el equilibrio, la madre no tendrá que hacer más variación que aumentar las raciones de acuerdo con su apetito y comer de todo sin abusar de nada 153.
a) El estado nutricional de la madre, salvo en casos de desnutrición extrema, no interfiere en la capacidad de producción láctea ni en la calidad de la leche materna 154.
b) Las mujeres bien nutridas con aumento ponderal adecuado durante el embarazo necesitan menos ración calórica, porque utilizan la grasa acumulada durante el embarazo en caderas y muslos, que se pierde antes en las madres que dan de mamar. Las necesidades de suplementos de hierro dependen de los niveles de hematócrito y ferritina y de la capacidad de recuperación materna tras el parto (amenorrea).
28. Durante el embarazo y la lactancia, se recomienda un aporte extra de yodo a las madres lactantes, de 200-300mg/día, además de consumir sal yodada y pescado al menos dos veces por semana, ya que la ingesta de yodo a través de la leche materna es una buena fuente para la producción de hormonas tiroideas en el lactante, esenciales para el cerebro en desarrollo del feto y del lactante 155-157.
29. El abuso de café, té, colas o chocolate puede producir inquietud e insomnio en el bebé. No conviene tomar más de uno o dos cafés al día. Las infusiones pueden producir efectos adversos y es aconsejable observar las precauciones que se discuten en el apartado de las medicaciones.
Situaciones especiales
30. Ante partos distócicos o múltiples, neonatos de riesgo por prematuridad, bajo peso o enfermedad neonatal o materna, el pediatra actuará de manera que se favorezca al máximo la lactancia materna, evitando separaciones madre-hijo innecesarias o administración innecesaria de sucedáneos 101.
a) Es importante realizar las labores de apoyo y cuidados que madre e hijo necesiten para asegurar una correcta instauración de la lactancia, en el momento en que esta sea posible, asegurando la alimentación del recién nacido con leche materna extraída, si no es posible la succión, mediante suplementadores y evitando el uso de tetinas y chupetes que puedan interferir posteriormente en la adaptación al pecho materno.
b) Es necesario enseñar a la madre las técnicas de extracción manual y mecánica y las de almacenamiento de leche y asegurar el máximo contacto madre-hijo que las circunstancias especiales de cada caso determinen. La institución debería ofrecer apoyo máximo a la madre y sus familiares, personal y de instalaciones, ofertando la posibilidad de ingreso conjunto siempre que sea posible, demostrando respeto y cercanía y evitando actuaciones que puedan interferir con la lactancia.
31. Los beneficios de la lactancia materna son máximos en los recién nacidos pretérmino por lo que es fundamental que las actuaciones del personal sanitario velen por la mejor instauración de la lactancia materna, ofreciendo a la madre toda la ayuda necesaria de profesionales con experiencia suficiente, para superar las dificultades derivadas de las características especiales de su recién nacido, evitando y detectando rutinas o prácticas que puedan interferir en el inicio o mantenimiento de estas lactancias 158.
a) Es necesario informar a la madre y los familiares de los riesgos de morbilidad y mortalidad extra que la alimentación de un prematuro con sucedáneos conlleva y cómo pueden evitarse mediante la alimentación con lactancia materna.
b) La gran mayoría de los recién nacidos pretérmino con peso al nacimiento por encima de 1.500 g no tienen dificultades de alimentación, son capaces de mamar directamente del pecho de su madre desde el momento del nacimiento y no requieren ningún aporte extra de nutrientes por lo que las estrategias nutricionales deben ser las mismas que para los nacidos a término.
32. Los servicios de pediatría en hospitales y clínicas deben trabajar para la implantación progresiva del método de la madre canguro en sus unidades de prematuros. Ello requiere esfuerzo administrativo, formación del pediatra y personal de enfermería y auxiliares para cambiar pautas y rutinas de actuación obsoletas y perjudiciales. La lactancia materna y el método de la madre canguro disminuyen la morbimortalidad neonatal y permiten el alta más temprana asegurando mejores cuidados y supervivencia posterior a este grupo neonatal de riesgo 159,160. Así se recomienda:
a) Asegurar el contacto piel con piel del prematuro con la madre o el padre en la sala de neonatos, durante todo el tiempo que ellos determinen, pero como mínimo 1 h por sesión, sólo interrumpido para la realización de procedimientos o maniobras estrictamente necesarias.
b) Permitir la entrada sin restricciones de horario a ambos padres a la unidad 161,162.
c) Favorecer la succión no nutritiva durante el contacto piel-piel y la nutrición enteral mínima o trófica con calostro materno 163.
d) Enseñar el uso del sacaleches y adiestrar a las madres en las técnicas de extracción manual y mecánica, almacenamiento y mantenimiento de leche materna y, mientras dure la hospitalización del recién nacido, facilitar sacaleches a las madres para favorecer la extracción en domicilio.
e) Para la alimentación del recién nacido prematuro se aconseja utilizar leche de la madre, fresca o refrigerada (antes de 48 h) o congelada, por este orden. Y cuidar la espera y la transición en las madres de los niños que no pueden mamar directamente, administrando la leche materna por sonda, vaso o cuchara (evitar confusión de pezón), evitando tetinas o chupetes.
f) El uso de fortificantes suele ser innecesario si el prematuro gana peso con aportes elevados de leche materna (180-200 ml/kg/día) que en la mayoría de los casos son bien tolerados 164. En cualquier caso, si son necesarios, los fortificantes de leche materna, sobre todo para los grandes inmaduros, se utilizarán sólo hasta que el niño tome la leche directamente del pecho 165.
33. Es necesario promover la creación y el mantenimiento de bancos de leche materna, al menos uno por comunidad. Ofrecen la posibilidad de alimentar con leche materna a prematuros o lactantes enfermos que no tienen acceso a la misma de otra manera y benefician a la madre donante que ve aumentar su producción de leche 166. Además favorece la investigación y el uso de la leche materna incluso para adultos con graves problemas enterales. En España existen en la actualidad un banco en Baleares y otro que se inaugurará en breve en la Comunidad de Madrid.
Embarazos múltiples
34. Cualquier mujer sana tiene capacidad para la producción de leche suficiente para 2 hijos y el pediatra puede contribuir al éxito de la lactancia estimulando el deseo de amamantar, anticipando los problemas y sus soluciones desde el embarazo, facilitando el amamantamiento precoz al nacimiento, el alojamiento conjunto y la extracción de leche si los niños no pueden succionar y evitando el uso de tetinas o chupetes que interfieren con una adecuada succión al pecho posteriormente. Aunque la mujer tiene capacidad para amamantar a trillizos e incluso a cuatrillizos, la dificultad de la producción de leche adecuada para más niños es proporcional al número de niños que se gesten.
a) Durante las primeras semanas, puede aconsejarse amamantar a cada niño por separado hasta que el agarre y la técnica de succión están correctamente establecidas. Después, amamantar a ambos a la vez facilita el amamantamiento.
35. En el caso de que uno de los recién nacidos precise un ingreso hospitalario durante más tiempo, es aconsejable el ingreso de la madre y el otro hijo en la maternidad para evitar desplazamientos y asegurar que el neonato más débil o enfermo se beneficie de la leche materna.
36. El pediatra no debe desaconsejar la lactancia en tándem ya que no hay evidencias científicas de perjuicio para madre o hijos y sí beneficios. Se denomina "lactancia en tándem" al amamantamiento simultáneo de dos hijos de diferente edad. Durante el amamantamiento pueden originarse contracciones uterinas que no contraindican la lactancia y son similares a las que se producen durante la relación sexual. Se debe instruir a la madre para que dé prioridad al recién nacido, al que le ofrecerá primero el pecho.
37. Los beneficios de la lactancia son aún mayores para el neonato con problemas o el lactante enfermo167,168. El amamantamiento es especialmente beneficioso en los niños enfermos por facilitar el apego, reducir el riesgo de morbilidad asociada a problemas como infecciones o dificultad respiratoria y contribuir a mejorar su desarrollo psicosomático y mantener su estado nutricional 169. Cuando el lactante enfermo precise hospitalización, si no existe justificación médica para que la madre lactante no esté al lado de su hijo, es prioritario el mantenimiento de la lactancia y el alojamiento conjunto de ambos en la misma habitación o cerca, en la misma unidad.
38. El recién nacido con síndrome de Down y el afectado de hipotonía muscular precisan un apoyo extra y conocimiento a fondo de la técnica de lactancia para adiestrar a la madre en el uso de determinadas posturas que favorecen el agarre al pecho. La hipotonía muscular puede influir en el agarre y la succión, pero las dificultades de alimentación no aparecen necesariamente siempre. Es especialmente importante evitar la separación madre-hijo durante las primeras horas o días y, en los casos en los que el amamantamiento directo no sea inicialmente posible, administrar suplementos o sueros con suplementadores que no interfieran con el agarre y la succión posterior.
39. En los casos con alteraciones en la anatomía estructural de la cavidad bucal, labio leporino y fisura palatina, será necesario averiguar si el niño es capaz de realizar un sellado, una succión y una presión negativa adecuados170. Si el niño puede o no ser amamantado depende de la extensión del defecto, siendo más difícil en caso de fisura palatina que en el labio leporino.
a) Puede contribuir al éxito enseñar a la madre algunas técnicas especiales como sostener al niño en posición semiincorporada para evitar que la leche salga por la nariz, presionar levemente la mandíbula hacia delante y asegurar que la nuca esté ligeramente flexionada.
b) Si el amamantamiento directo es imposible, antes de provocar frustración a la madre es preferible la extracción de leche materna para administrarla con tetinas especiales.
40. La mayoría de los recién nacidos con cardiopatía congénita son capaces de mamar directamente del pecho171. aunque pueden precisar tomas frecuentes, administración de la leche en vaso si la succión causa fatiga (el amamantamiento requiere menos esfuerzo que la succión de tetinas) o, en caso de necesitar restricción de líquidos, extracción previa de parte de la leche del pecho para poder ofrecer la leche del final, más concentrada y rica en grasas 172.
41. La gran mayoría de los procesos de enfermedad materna son compatibles con la lactancia, que se ha demostrado beneficiosa en muchos de ellos tanto para la madre como para el niño 173,174.
a) Cuando la mujer que lacta tenga que ser ingresada por motivos de su enfermedad, es aconsejable el alojamiento conjunto, a menos que precise un aislamiento. No deben posponerse pruebas diagnósticas ni tratamientos, si ello puede empeorar la salud materna pero entre varias opciones conviene optar por la que menos interfiera con la lactancia.
42. Entre las enfermedades maternas que frecuentemente llevan a una retirada injustificada de la lactancia se encuentran los procesos infecciosos intercurrentes, tanto respiratorios como gastrointestinales; la anemia materna, secundaria o no al proceso del embarazo y parto; la diabetes mellitus; los procesos tiroideos; los problemas cardiovasculares o de hipertensión; el asma; procesos digestivos agudos o crónicos; la epilepsia y la depresión. En ninguno de estos procesos está contraindicada la lactancia y la mujer puede ser tratada con fármacos compatibles con la misma.
a) En las mujeres con problemas psiquiátricos graves se aconseja un cuidado individualizado y sopesar el riesgo-beneficio en cada caso particular.
43. Los implantes mamarios de silicona no contraindican la lactancia y no suele haber problemas para lactar. En el caso de reducción mamaria, la cirugía conservadora de la glándula sin sección de los conductos galactóforos permite el amamantamiento; en caso de sección de los conductos puede haber dificultades para lactar y es necesario efectuar una vigilancia más estrecha de la lactancia. Si la cirugía del pecho ha sido unilateral, la lactancia es posible con el pecho sano 175,176.
44. La vuelta al trabajo no debería de constituir un abandono de la lactancia. El pediatra puede ayudar a promocionar y apoyar las opciones que permitan compaginar lactancia y trabajo productivo. Es importante ofrecer y discutir con la madre las opciones posibles y alargar la baja por maternidad (cuando sea posible) al menos durante las primeras 6 semanas en que se establece la lactogénesis.
a) El pediatra puede ofrecer a la madre información teórico-práctica de las técnicas de extracción; conservación; administración, por una tercera persona, de la leche materna extraída; y mantenimiento del máximo número de tomas de pecho compatible con el horario laboral, investigando con la madre diversas opciones que faciliten el amamantamiento: guarderías en el lugar de trabajo, hora de lactancia, llevar el bebé al trabajo, alargar el permiso de maternidad, reducción de la jornada de trabajo, etc.
45. La atención a los grupos de mayor riesgo de no inicio o abandono precoz de la lactancia materna, como la madre adolescente y la madre emigrante, requiere un esfuerzo especial en el asesoramiento y en el apoyo y seguimiento de la lactancia materna. Desde el embarazo, en el parto y el puerperio, o en el momento de la captación en las consultas de atención primaria, es importante realizar un seguimiento especial a estos grupos de riesgo.
Papel del pediatra en la promoción de la lactancia materna
Las políticas de planificación y promoción deberían ajustarse a las estrategias del plan europeo de promoción, protección y apoyo a la lactancia materna. El Ministerio de Sanidad y los gobiernos autonómicos tienen la responsabilidad de adecuar su política de lactancia a las directrices de la OMS 5 y del Plan Europeo de Promoción de la Lactancia Materna 177 y los pediatras de participar en actividades e iniciativas que impulsen propuestas sobre promoción y protección como las que siguen:
Estimular y participar activamente en el cumplimiento de los 10 puntos de la iniciativa hacia una "Feliz lactancia natural", en todas las maternidades para aumentar el número de "Hospitales Amigos de los niños".
Extender la Iniciativa "Amigo del niño" a los centros de salud, guarderías y empresas, colaborando para que estos centros hagan las adaptaciones necesarias para que las madres que así lo deseen puedan ejercer su derecho a alimentar a sus hijos con lactancia materna.
Colaborar con colegios e institutos para que los niños reciban conocimientos básicos sobre la importancia de la lactancia materna y su lugar como norma de alimentación del lactante.
Promover iniciativas que promuevan alianzas entre los profesionales sanitarios y los grupos de apoyo a la lactancia materna.
Fomentar y participar en la creación de bancos de leche materna.
Promover la creación de grupos locales de madres lactantes y de talleres de lactancia en los centros de salud y animar a las madres y a sus familias a participar o formar grupos de apoyo que, aunque numerosos y en fase de crecimiento, siguen siendo insuficientes en la actualidad.
Participar y fomentar la formación teórico-práctica de los profesionales implicados en el cuidado de la salud del dúo madre-lactante: médico de familia, obstetra, matrona, enfermeras pediátricas y otros profesionales.
Participar activamente en el diseño de planes de formación en lactancia para estudiantes de enfermería y medicina así como en la formación posgrado de MIR, FIR, enfermeras y matronas. Los MIR de pediatría deben ser adecuadamente formados 178.
Registro de lactancia e introducción de indicadores de lactancia en medidas de calidad y en programas de salud. Investigación
El adecuado seguimiento de la lactancia materna y la evaluación de los programas y actuaciones de apoyo y promoción a la lactancia materna requiere el reflejo adecuado de registros de lactancia en las historias clínicas y la introducción de estos datos en las medidas de calidad. Todo ello redundará en un mejor control de las actividades de apoyo y promoción de la lactancia y en el avance en la dirección correcta de los programas de salud maternoinfantiles.
Por otra parte, es necesario continuar y avanzar en la investigación en lactancia humana. Este es un campo apasionante de investigación que requiere la aplicación de los métodos epidemiológicos; en el que, por razones éticas, los ensayos clínicos son rara vez aplicables y donde, a menudo, es necesaria la colaboración interdisciplinar y la aplicación de métodos analíticos robustos para reforzar los hallazgos de los estudios de observación. Además, la realización de estudios fiables y válidos sobre lactancia exige la definición de la lactancia con indicadores precisos como los aconsejados por la OMS 179 que faciliten la comparación y seguimiento de resultados y asegurar que los estudios carezcan de errores de diseño o de análisis. Es importante que más pediatras españoles se impliquen en la investigación en este campo que abarca un amplio rango de intereses en la investigación clínica, básica y social.
Declaración final
La lactancia materna se halla en el contrapunto de naturaleza y cultura y las bajas tasas de prevalencia de lactancia materna son un problema de Salud Pública. Los pediatras, como promotores de salud, podemos trabajar activamente para su recuperación progresiva, interviniendo prioritariamente en cambios que conlleven un comienzo más cálido en las maternidades, la continuidad de la lactancia exclusiva en atención primaria, la intervención efectiva en políticas de salud, el respeto riguroso de la legislación sobre la comercialización de fórmulas artificiales, la puesta en marcha del actual plan europeo de Promoción y apoyo a la lactancia materna a nivel estatal, las intervenciones en educación para la salud de las madres y sus familiares y la formación de profesionales sanitarios, la promoción de actividades que mejoren la valoración social de la lactancia natural y la crianza y la participación activa en formación e impulso de talleres de lactancia y grupos de apoyo. Todo ello con el objetivo de contribuir a lanzar un mensaje único que permita mejorar nuestras tasas de alimentación al pecho y la recuperación de la lactancia como norma de alimentación y crianza de nuestros lactantes.
Comité de lactancia materna de la AEP
M.ª José Lozano de la Latorre (coordinadora), Josefa Aguayo Maldonado, José Arena Ansótegui, Adolfo Gómez Papí, Marta Díaz Gómez, J. Manuel Fraga Bermúdez, Leonardo Landa Rivera, Juan José Lasarte Velillas, M.ª Teresa Hernández Aguilar, Jesús Martín-Calama Valero, Manuel Martín Morales, Ana Martínez Rubio, Carmen Rosa Pallas Alonso, Vicente Molina Morales, José M.ª Paricio Talayero, Isolina Riaño Galán y Carmen Temboury Molina.