Consideraciones generales
La construcción de una unidad de neonatología o la reforma de una de ellas (bien las que solamente requieren retoques concretos o bien las que se enfrentan a una reforma general) debe pasar por un equipo de planificación que deberá indicar los objetivos que se desean conseguir, para que, posteriormente, intervenga el equipo de arquitectura. Es conveniente que durante toda la ejecución de la obra exista una participación conjunta del equipo de planificación y de los arquitectos para lograr la máxima funcionalidad. Se debe integrar a todo el personal lo máximo posible en el diseño, planificación y en el proceso de construcción, para que de esta forma comprendan y acepten los cambios que se efectuarán en la unidad.
Una nueva construcción o cualquier tipo de reforma es una gran oportunidad para reevaluarse, en especial, en lo concerniente a la atención y a la estancia de los padres en la unidad, ya que ésta ha podido estar severamente restringida dado el antiguo diseño de dichas unidades.
Desde hace algún tiempo existe una gran preocupación por la deprivación afectiva que puede sufrir el neonato y su familia, en especial el que precisa cuidados intensivos, así como por los efectos beneficiosos de la implicación de la familia en el cuidado del recién nacido hospitalizado. En este contexto surge el concepto del "cuidado centrado en la familia" (CCF), que no significa más que la implicación de los padres en el cuidado cotidiano del recién nacido enfermo. Esta implicación tiene consecuencias beneficiosas para el recién nacido, la propia familia, la enfermería y el hospital, de ahí que sea preciso asumir que el CCF es la tendencia actual de las unidades neonatales; de hecho, ya existen unidades que lo tienen en cuenta. Pero este CCF cuenta con el obstáculo del inadecuado espacio y el entorno arquitectónico de muchísimas unidades existentes en la actualidad1-5.
Para intentar solucionar estos problemas se están efectuando, desde hace algún tiempo, aportaciones en tres sentidos6:
1.Aportaciones médicas. Entre otras se encuentran:
La de la Oficina de Instalaciones Médicas del Departamento de Defensa de Estados Unidos, que indica asignación de espacios y recursos en las unidades neonatales y, de esta forma, se clasifican las unidades en diferentes niveles.
El método Planetree, implantado en algunos hospitales de Estados Unidos, que reconoce la importancia de la arquitectura y del diseño arquitectónico del entorno en el proceso curativo para lograr un ambiente parecido al propio hogar.
La de la Academia de Arquitectura para la Salud de EE.UU., que aporta una concepción de los servicios médicos desde el punto de vista del paciente como consumidor.
La biblioteca virtual, creada por el Departamento de Salud de la Universidad de Iowa (EE.UU.) en 1992, que tiene un apartado dedicado a los padres y una especie de decálogo sobre lo que se le debe exigir a una unidad neonatal y los requisitos mínimos que debe contener.
2.Estándares y recomendaciones. Destacan:
Los 24 estándares emanados de la Quinta Conferencia de Consenso sobre el Diseño de Cuidados Intensivos Neonatales celebrada en enero de 2002 en Clearwater (Florida, EE.UU.)7. En esta conferencia de carácter interdisciplinario intervinieron profesionales de la salud, arquitectos, diseñadores de interior, funcionarios gubernamentales, laboratorios y otros.
En España hay que resaltar Los niveles asistenciales y recomendaciones de mínimos para la atención neonatal, efectuado por el Comité de Estándares de la Sociedad Española de Neonatología (SEN) en el año 20038.
Existen algunas normativas, de obligado cumplimiento, que indican unos estándares mínimos que cumplir por las dependencias de apoyo en la zona de neonatología, entre ellas: la normativa de ámbito nacional CPI-96 (Reglamento de Protección contra Incendios), que regula el comportamiento al fuego que deben cumplir los distintos elementos constructivos y materiales, las instalaciones de protección contra incendios necesarias, salidas de emergencia, etc.; la Norma Básica de la Edificación NBE-CA-88, ley de ámbito nacional, de obligado cumplimiento solamente para edificios de nueva planta, que regula las condiciones mínimas acústicas en los distintos edificios, etc.
3.Aportaciones arquitectónicas:
La aportación más importante la efectuó la arquitecta australiana Marie-Andre Fournier, en el año 1999, tras la realización de múltiples entrevistas con el personal sanitario implicado en los cuidados y la respuesta a múltiples cuestionarios por parte de padres cuyos recién nacidos habían estado ingresados en las unidades neonatales. El estudio se basa en el modelo ecológico de investigación del psicólogo Daniel Stokols, y parte de la base de considerar la unidad neonatal como un ecosistema en el que se producen relaciones entre sus distintos integrantes y el entorno. De los hallazgos de este estudio surgieron estas recomendaciones generales que resumimos a continuación:
a)Recomendaciones que pretenden conseguir adecuada privacidad e intimidad: espacio para lactancia materna; espacio para casos y situaciones especiales, como fallecimiento del neonato, recién nacidos malformados, etc.; área privada para que el personal discuta casos clínicos; asignar espacio en las inmediaciones de incubadoras y cunas para incrementar la privacidad y facilitar la implicación de la familia, etc.
b)Recomendaciones que pretenden solventar la necesidad de apoyo social y comunicación: dotar espacios para acomodar las interacciones entre familias y personal médico; prever líneas telefónicas suficientes; dotar habitaciones para que la familia pueda pasar la noche antes del alta con el recién nacido para facilitar la transición entre el hospital y el domicilio; etc.
c)Recomendaciones en términos de comodidad e imagen: designar zonas de espera con baño incorporado; mobiliario de los familiares con apariencia doméstica; sala de estar o comedor para el personal lo suficientemente cerca como para seguir estando accesible en caso de emergencias y lo suficientemente separada como para escapar del ritmo de trabajo de la unidad, descansar y relajarse; proporcionar espacios para padres durante períodos prolongados; etc.
d)Recomendaciones relacionadas con la funcionalidad, la flexibilidad y la accesibilidad: valorar la zona de cuidados para que pueda acomodarse la familia sin interferir con las tareas del personal; prever un sistema de suministro centralizado para optimizar los recorridos de las enfermeras; los puestos de atención deben ser autosuficientes y estar dotados de gran capacidad de almacenamientos, etc.
En este estudio de Fournier, una de las conclusiones principales es que el mayor problema, desde el punto de vista del diseño arquitectónico de las unidades neonatales, es el espacio disponible.
En definitiva, una de las normas actuales recogida en las distintas aportaciones anteriormente descritas es la de personalizar el entorno de cuidados para el recién nacido y su familia. No se entiende como imprescindible la existencia de habitaciones individuales para recién nacidos y familiares, pues se establece que pueden conseguirse entornos satisfactorios tanto en configuraciones abiertas (una gran unidad con múltiples puestos) como en boxes o habitaciones individuales. Lo que sí se determina es que la unidad debe estar constituida como un área diferenciada dentro del hospital, con entrada controlada específica para la misma.
Una cuestión que se debe tener en cuenta es que el plan de construcción o reforma que escojamos no deberá ser rígido en ningún aspecto, pues "solamente unas cuantas normas y pautas han soportado el paso el tiempo, y no hay que engañarse al pensar que el plan escogido será siempre perfecto y actual". Ejemplo de ello son las actualizaciones de los diseños de las unidades que de forma periódica aparecen, como ha ocurrido en la indicada Quinta Conferencia de Consenso de Diseños de Unidades de Cuidados Intensivos de Estados Unidos en el año 20027, modificando las del año 1999 en lo que se refiere a las normas: la 2 (sugerencias cuando las Unidades están en planta distinta al paritorio), la 3 (espacios de pasillos) y la 14 (iluminación).
Estándares y recomendaciones
Espacio
Las unidades neonatales históricamente han sido pequeñas, con espacios insuficientes e inadecuados para almacenamiento y necesidades del personal y las familias. Hoy se tiende a dimensiones generosas de las unidades, especialmente en lo referente a los puestos (camas) y sus espacios adyacentes. También se recomienda amplitud de los espacios en las zonas de circulación, así como en las inmediaciones de las puertas para evitar cuellos de botella.
El espacio necesario mínimo se valorará en función de los nacimientos del área de influencia del hospital. Las recomendaciones son entre 4 y 5 puestos de cuidados básicos, de 5 a 7 de cuidados especiales, y de 1 a 1,9 de cuidados intensivos por cada 1.000 nacimientos en el área de influencia, y se indican (según diferentes estándares) de 1,5 a 2,8, de 4 a 6 y de 9 a 14 m2 por cada puesto de cuidados básicos, especiales e intensivos, respectivamente.
Las distancias recomendadas entre incubadoras es de 0,92, 1,52 y 1,82 m según estén en Cuidados Básicos, Especiales o Intensivos, respectivamente, y un pasillo central, que varía, según estándares, entre 1,2-1,8 y 2,4 m (este último en Intensivos); es decir, deberá tener espacio suficiente para que se pueda acceder al cuidado del neonato, al menos, por tres lados.
A esto hay que añadir 4 m2 por cada puesto para la sala de lactancia, así como, al menos, el 30 % de la distribución total del servicio para pasillos y el área de apoyo que, según la SEN8, debe constar de:
Despachos para el personal facultativo.
Almacenes con capacidad suficiente para material pesado, fungible, fármacos y lencería.
Zona asistencial limpia dotada de un lavabo.
Zona para almacenar los utensilios de limpieza con vertedero.
Vestuarios, aseos y duchas.
Zona de estar para el personal.
Zona de despacho/multiusos para informar individualmente a los familiares.
Sala de espera para los familiares con acceso fácil a los aseos y teléfono público.
Zona asistencial limpia para la preparación de biberones y medicamentos.
Zona "sucia" que debe disponer de fregadero y lavabo.
Dormitorio del médico de guardia que dispondrá de aseo, ducha, teléfono y sistema de interfono.
Zona de lavados de manos para familiares y consigna de enseres.
Es muy probable que con la aparición del concepto del "cuidado centrado en la familia" estos espacios deban incrementarse. Actualmente, la tendencia es a que la familia permanezca el mayor tiempo posible cerca del recién nacido hospitalizado, sin limitación de horarios, para lo que los espacios originalmente dedicados a los cuidados básicos y especiales sean ahora muy insuficientes y deban de recomendarse al menos 7 m2 para garantizar este fin.
Otro factor que hay que tener en cuenta es el intento de no mover al paciente hospitalizado fuera del recinto donde está ubicada su cama. En este sentido, los lactarios, espacios dedicados al amamantamiento o alimentación del recién nacido, tienden a suprimirse para que esta alimentación se realice en el mismo lugar donde está la cama del recién nacido. Con estos nuevos conceptos es posible "personalizar" los espacios donde la familia acude cada día en horarios abiertos para estar con su hijo. Igualmente, es recomendable que la madre disponga de los medios y comodidad suficientes para la extracción de su leche cuando el recién nacido no la pueda tomar del pecho directamente.
El alta precoz de un buen porcentaje de recién nacidos con pesos aún bajos, pero que pueden estar perfectamente cuidados por sus familias en los hogares, ha reducido también la proporción de camas de cuidados básicos en beneficio de dedicar más espacios para recién nacidos que precisan aún cuidados hospitalarios.
Sería deseable que en los próximos años, y ya sin la presión que recientemente han padecido los responsables médicos por parte de los responsables de las instituciones hospitalarias, se pueda disponer de la posibilidad de prolongar la hospitalización puerperal materna, cuando el recién nacido precisa de hospitalización, transformándola en hospitalización madre-hijo para aquellas patologías que tradicionalmente no representan un riesgo para el recién nacido y su estancia es breve.
En este sentido, y en función de la reducción de los riesgos de infección nosocomial, es recomendable la posibilidad de zonas de aislamiento o habitaciones individuales. Esto que indudablemente acarrea un incremento en el gasto en personal de enfermería, reduce el riesgo de diseminación de infección nosocomial y posibilita la sectorización de los pacientes colonizados por microorganismos potencialmente patógenos.
A las zonas "sucias", el depósito en general, la farmacia satélite, etc., es deseable que se acceda desde un pasillo externo, para que de esa forma no se tenga la obligación de paso por la unidad.
Las áreas de almacenamiento deben tener varias tomas de corriente como para recargar baterías de equipos y suficientes estanterías para el depósito de aparatos. Se recomienda un espacio en esta área entre 1,7 y 2,8 m2 por cada puesto de la unidad.
La sala para descanso del personal debe ser lo suficientemente amplia como para albergar al menos a un tercio del personal que trabaje por turno en la unidad. Debe existir un cuarto para armarios y otro para el aseo.
La zona de recepción para la entrada de familiares debe contribuir a generar una primera impresión positiva, y debe incluir taquillas y zona de lavabos de manos, así como asientos cómodos. Es conveniente una zona educativa para los familiares, con publicaciones y recursos audiovisuales, que sería la zona ideal para impartir formación a los padres por parte del personal de enfermería y para permitir la relación social entre padres de neonatos ingresados.
Se adecuará un espacio para el personal administrativo, que, aunque es conveniente incluirlo dentro de la unidad, no existe inconveniente en que esté ubicado en una zona adicional.
La hoja mínima de las puertas es de 82 cm (algunas recomendaciones indican 1 m) para dependencias de concurrencia pública. Las puertas por las que transitan tanto el personal como el mobiliario hospitalario tendrán una anchura mínima de 1,10 m (otras recomendaciones señalan como anchura óptima 1,3-1,4 m) y serán de doble hoja. La puerta de acceso a la unidad es preferible que sea de doble hoja para evitar el ya indicado cuello de botella.
Los pasillos deben tener una anchura libre mínima de 2,20 m (para otros, 2,40 m sería lo ideal).
Mención aparte merece la sala de atención y reanimación del recién nacido, que puede estar anexa o integrada en la sala de partos. Según la SEN, en caso de estar integrada, la superficie mínima disponible será de 3-4 m2. Si está anexa al paritorio, su superficie será de 6 a 8 m2 para el primer puesto de reanimación, sumando 4 m2 para cada uno de los otros puestos. Existirán al menos dos o tres puestos de reanimación, para garantizar la asistencia adecuada en caso de partos múltiples.
Ubicación de la unidad
Las unidades (en especial, la zona de cuidados intensivos) deben tener un acceso rápido desde paritorio, urgencias, área quirúrgica pediátrica y otras unidades relacionadas con este tipo de asistencia. La ubicación ideal, siempre que sea posible, será en las inmediaciones del paritorio, para de esta forma minimizar los peligros que pueden acarrear los partos de riesgo. Esto, a veces, es difícil de conseguir y es aquí donde el área de reanimación dentro del área de partos, siempre valiosa, se vuelve crucial. Es importante también contar con un óptimo transporte intrahospitalario.
Sería recomendable que ambas áreas estén en el mismo nivel para evitar la necesidad de emplear ascensores, cuando esto no sea posible, al estar la unidad ubicada en planta distinta al área de partos (como suele suceder en los grandes hospitales), es fundamental tener acceso directo al ascensor, con disponibilidad permanente, entre estas dos zonas. En estos casos la disponibilidad de una zona de estabilización en el área de paritorios y quirófanos de obstetricia cobra especial importancia, pero no es tan necesaria si el acceso a la zona de cuidados intensivos es rápido y sencillo.
También es importante valorar el tránsito de los recién nacidos dentro de la propia unidad como, por ejemplo, los que en un momento determinado puedan ser trasladados a cuidados intensivos por cualquier circunstancia. Debe evitarse que estos neonatos, y las personas que los asisten en el traslado, utilicen áreas públicas.
Área de atención directa al neonato
En esta área deberá existir una buena visibilidad de todos los recién nacidos desde el control de enfermería o, lo que es más habitual recientemente, disponer de centrales de monitorización u otros sistemas de vigilancia, más aún en el caso de espacios de ingreso individual.
Existen ciertos requerimientos para la atención directa al neonato, con independencia de que se trate de habitaciones grandes, boxes o habitaciones individuales, y son: que cada puesto debe tener espacio suficiente para que puedan estar las familias sin interferir con el trabajo del personal, que deberá tener luz propia (se estudiará en su apartado) y que se deberá planificar el tránsito con pasillos suficientemente anchos para el personal y equipamiento de diagnóstico. Es evidente que las unidades con áreas de hospitalización de menor número de pacientes tienen la desventaja de aumentar los requerimientos de enfermería, pero, en general, presentan claras ventajas al reducir el número de personas que circulan por cada una de ella, reducir el ruido, posibilitar la rápida creación de zonas de aislamiento dentro de la propia unidad de cuidado intensivo y personalizar mejor estos espacios para cada familia.
Para la confección de gráficos, informes, etc. (es decir, aquellas actividades que requieran distintas intensidades de iluminación o que sean ruidosas), deberán existir espacios lejos del puesto, pero lo suficientemente cerca como para que permitan una actuación rápida cuando el neonato lo necesite.
Es útil contar con armarios amplios y abiertos donde se colocará todo el material necesario para el funcionamiento, de modo que el personal no deba salir de la zona de puestos para buscar cualquier tipo de material de uso habitual.
Se deberá tener la posibilidad de contar con habitaciones de aislamiento o protocolos de atención que garanticen este aislamiento en caso necesario. La norma 5 de la Quinta Conferencia de Consenso de Diseños de Unidades de Cuidados Intensivos de Estados Unidos en el año 2002 indica que en las habitaciones de aislamiento contra infecciones aéreas es imprescindible que el aire potencialmente contaminado de esta habitación no pueda pasar a los espacios adyacentes de la unidad, lo que se consigue manteniendo la habitación con presión de aire negativa, y enviando al exterior el 100 % del aire extraído por el sistema de ventilación. La misma norma recoge que pueden existir dificultades y valora la posibilidad de que esa habitación se encuentre en lugar distinto a la unidad.
La dotación básica del área que rodea la incubadora o cuna y que se denomina "equipamiento de la cabecera" será diferente según la zona de la unidad8.
Los lavabos deben estar a pocos pasos de los puestos y a varios centímetros de la pared para que las salpicaduras no caigan en el área de atención del neonato; pueden ser de porcelana, que suelen ser más atractivos y más silenciosos que los de acero inoxidable y deben ser amplios y profundos para poder efectuar un lavado quirúrgico con mínimas salpicaduras (se recomiendan 61 cm de ancho, 41 cm de fondo y 25 cm de profundidad). Los grifos deben funcionar sin las manos, con dispositivos mecánicos de pedales o electrónicos9. El jabón, los secadores de manos y receptáculos para la basura deben estar cerca. Existirá un sistema de dispensación automática de toallas desechables. Cada una de las habitaciones individuales debe contar con un lavabo y, cuando sean compartidas, habrá uno a menos de 6 m de cada puesto. Se recomienda un lavabo por cada cinco puestos.
Los gases medicinales cumplirán con las normativas vigentes y deberán tener un cuadro de regulación, mando y control por unidad. Debe existir, además, una sectorización en las canalizaciones de gases cada dos o tres puestos.
Todas las salidas para electricidad, vacío y gases deben ser accesibles para utilizarlas de forma simultánea y serán de preferencia aéreas para obtener una mayor superficie útil (el uso de columnas móviles permite mayor flexibilidad de adaptación a los equipos).
Un estante fijo o móvil que contenga el equipo de monitorización deberá estar situado en un lugar de fácil acceso y a la altura de los ojos.
No podemos olvidar que en función del nivel asistencial de la unidad, existen patologías de tratamiento quirúrgico que se deben realizar en la propia unidad de cuidado intensivo. Este hecho, que hoy es aceptado por la mayoría de los autores, significa que la unidad de cuidados intensivos debe estar preparada para esta actividad y el puesto del recién nacido debe poder transformarse en un puesto quirúrgico con las garantías de éste.
Instalación eléctrica e iluminación
Instalación eléctrica
Sobre el tema de instalaciones eléctricas, existen prescripciones que aparecen en el Reglamento Electrotécnico de Baja Tensión, aprobado mediante Real Decreto 842/2002 del 2 de agosto del Ministerio de Industria y Energía.
Las recomendaciones del número de tomas eléctricas de la unidad se exponen en la tabla 18.
El cuadro general de protección del área de neonatología se ubicará y se montará en un emplazamiento solamente accesible para las personas cualificadas.
Iluminación10,11
Los posibles efectos de la luz y los ruidos que se verán a continuación en la respuesta del neonato, así como en la evolución de su patología, son estudiados por una disciplina denominada "Neonatología ambiental".
La principal recomendación en este apartado se podría resumir en la necesidad de que la iluminación sea regulable individualmente (en especial, en cuidados Intensivos), así como por las diversas zonas de la unidad. También se hace referencia a la calidad y rendimiento cromático de la luz, en especial para valorar el color de la piel del neonato.
No existe ninguna normativa que establezca los niveles adecuados de luz en los distintos espacios porque variará en función de las características geográficas del lugar, el tipo de unidad, diseño y localización de las ventanas, así como del estado del recién nacido y de la ubicación del puesto. Está demostrado el beneficio para los prematuros de la reducción de la luz, así como el mantener el ciclo día y noche (ciclos de luz y oscuridad), de ahí la conveniencia de reguladores de intensidad para graduar la potencia lumínica en función de las necesidades de cada momento. Durante el día, la luz debe oscilar entre 100 y 200 luxes, preferiblemente de luz natural y, por la noche, luz artificial, con una distribución espectral semejante a la diurna, de aproximadamente 50 luxes, pero que nos permita adecuarla entre 10 y 600 luxes con control independiente para luces separadas. Para la evaluación del recién nacido o uso de procedimientos específicos pueden usarse fuentes de luz (1.000-1.500 luxes) en cortos períodos de tiempo, evitando la interferencia con niños cercanos. El recién nacido no debe tener, en ningún momento, visión directa de la luz. Cuando por algún motivo se necesite aumentar la potencia de luz para efectuar algún procedimiento, se hará de forma focal, "enmarcada", para que sólo se proporcione la luz necesaria en la localización específica.
En las áreas de trabajo de enfermería se aconseja tener grados de iluminación moderados y con posibilidad de regulación.
La luz natural es muy recomendable por ser una fuente de beneficio psicológico para el personal y las familias (hay quien pone en duda que los neonatos la necesiten), pero es necesario instalar dispositivos de oscurecimiento en las ventanas, tipo de persianas (de color neutro para no distorsionar la luz natural) y acristalamientos aislantes. Se recomienda alejamiento prudencial de los puestos de las ventanas para, de esta forma, evitar pérdidas de calor radiante en los recién nacidos. Las dimensiones de estas ventanas exteriores no tienen límites recomendables.
Ruidos
La reducción de ruidos dentro de la unidad es muy importante12, y el diseño arquitectónico resulta fundamental en este aspecto (selección del suelo, revestimientos de paredes y techos, sistema de calefacción, ventilación, etc.). También es importante la selección de materiales de revestimiento, ya que éstos son determinantes en gran medida en el comportamiento final de la construcción con respecto al ruido. Lo que se quiere conseguir, en definitiva, es eliminar o reducir la mayor cantidad de fuentes de ruido de fondo, pues está demostrado que los ruidos excesivos o los ruidos fuertes y agudos pueden dañar las estructuras auditivas de los recién nacidos, en especial de los prematuros.
El ruido de los equipos deberá minimizarse y, a ser posible, se deben seleccionar éstos con un criterio de escala de ruido inferior a 40 dBA.
El nivel de ruido de fondo total en cuidados intensivos debe mantenerse por debajo de 55 dBA, pero se recomienda que no exceda los 70 dBA.
La identificación de las fuentes de ruidos es importante para establecer medidas de protección y nos permite disminuirlas o eliminarlas, ya que cualquier evento fuera de la incubadora produce un incremento notable del ruido básico (conversaciones del personal, apoyar objetos, golpear sobre incubadoras, abrir y cerrar sus portezuelas, radios, teléfonos, impresoras, etc.).
El acristalamiento aislante de las ventanas es imprescindible para minimizar los ruidos procedentes del exterior.
El uso de incubadoras se ha propuesto como aislante acústico, ya que atenúan entre 10 y 15 dBA el ruido ambiental, dependiendo del material en que están construidas y el aislamiento del ventilador.
La elección de las terminaciones de paredes, techos y pisos es importante, no solamente por razones estéticas, sino también para evitar ruidos y controlar infecciones. Por eso cada vez son más frecuentes, en las paredes y techos, los revestimientos acolchados o con relieves suaves con el fin de minimizar los ruidos.
En cuanto al piso, existen discrepancias sobre si debe estar alfombrado (disminuye ruido y es más atractivo y más cómodo para el que permanece de pie varias horas) o si debe ser piso duro (duradero, fácil de limpiar y de poca resistencia a los equipos con rueda). Hay quien soluciona este dilema recomendando que las alfombras podían estar en el área de atención directa al recién nacido y el piso duro en las otras zonas.
Ventilación y climatización
Existen unas pautas marcadas por el Reglamento de Instalaciones Térmicas en Edificios (RITE), aprobada mediante el Real Decreto 1751/1998 de 31 de julio, que establece las condiciones de este tipo de instalaciones.
Es imprescindible disponer de un buen sistema de acondicionamiento de aire que mantenga la temperatura, humedad y ventilación adecuadas. Será un sistema de tratamiento de aire para ventilación y climatización del denominado "sistema todo aire exterior". Debe lograr en el local de 8 a 12 renovaciones por hora y el nivel del ruido producido por los aires tratados no deberá ser superior a 35-40 dB.
Los conductos de suministro deben ubicarse donde no haya corrientes de aire y los conductos de retorno deben situarse cerca del piso con el fin de que las partículas no asciendan. Estos conductos dispondrán de compuertas cortafuegos cuando atraviesen diferentes sectores, con el fin de impedir la propagación de humos de un sector a otro a través de los mismos.
La unidad de tratamiento filtrará y tratará térmicamente el aire exterior antes de su introducción en los diferentes espacios a climatizar y debe disponer de un control de los contaminantes químicos más frecuentes en el medio ambiente.
El sistema permitirá controlar la temperatura de cada ambiente mediante termostato. Se aconseja mantener una temperatura ambiente entre 22 y 25 °C13 durante todo el año y una humedad relativa del 30-60 %. Mantener esta temperatura y humedad minimizará la pérdida de calor y agua en el neonato y la incomodidad del personal.
Seguridad
La unidad se diseñará como parte de un programa de seguridad global14 para proteger la seguridad física de los recién nacidos, familias y personal, así como para minimizar el riesgo de secuestro, dado que la mayoría de las unidades permiten el acceso continuo de los familiares.
Es conveniente una sola entrada pública, que debe ser suficientemente amplia como para que permita el paso de más de una familia a la vez, pero debe estar bajo observación constante del personal. Sería recomendable tener sistemas electrónicos de detección en las áreas de enfermería de recién nacidos.
Además de la entrada pública, habrá otra entrada y salida para uso del personal con el fin de acceder a paritorio, almacenes, etc. Las salidas de emergencia (mínimo dos) deberán contar con un ancho adecuado para garantizar la evacuación de los ocupantes, con señalizaciones adecuadas y no tener ningún dispositivo que impida la salida fácilmente (cerraduras, pestillos, etc.). También se habilitarán matafuegos convenientemente señalizados.
Equipamiento
Las necesidades de equipamientos varían dependiendo del número y complejidad de los recién nacidos que atiende cada unidad15, por lo que el primer paso que se debe hacer es elaborar un listado de los equipos fijos y portátiles que se necesitarán, valorando los ya existentes. Se estudiarán, entre otras cosas, la facilidad de uso, durabilidad, facilidad de mantenimiento y costo.
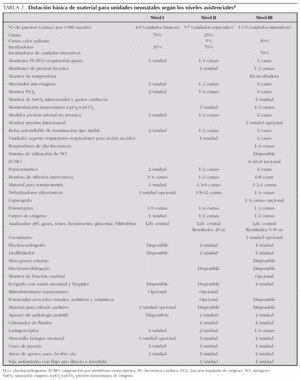
Deberá existir un carro de parada con documentación en la que se relacionen todos sus componentes, que será revisado periódicamente por el personal encargado.
También deberá existir una dotación básica de material (tabla 2), según niveles asistenciales8.
Personal de enfermería
Según la SEN8, las unidades tendrán diplomados universitarios en enfermería con experiencia en cuidados neonatológicos y se garantizará la atención continuada durante las 24 h del día durante todos los días del año.
Para la atención de los cuidados básicos neonatales, y siempre siguiendo a la SEN, se estiman unas necesidades de personal auxiliar entrenado de 1 por cada 10 neonatos, con la ayuda y supervisión de 1 enfermero o enfermera por cada 10 neonatos o fracción. En los cuidados especiales un número adecuado sería de 1 enfermero(a) por cada 4-5 neonatos, que podría ascender a 1 enfermero(a) por cada 2-3 neonatos en caso de cuidados de alta dependencia. En cuidados intensivos, el número ideal de personal de enfermería será de 1 por cada 2 puestos, que puede aumentar a 1 por puesto en caso de alta tecnología (postoperatorio cardíaco, diálisis peritoneal, etc.) y hasta 2 por puesto en caso de muy alta tecnología (hemodiálisis, oxigenación por membrana extracorpórea [ECMO], etc.)
El tamaño de la unidad determinará el número de auxiliares, celadores y administrativos, así como la necesidad de incorporar a otro tipo de personal.
Sistemas de comunicaciones
Es fundamental el cableado necesario y específico, así como terminales, para la monitorización del recién nacido, comunicación con otras áreas de apoyo (radiología, laboratorio, etc.) y la posibilidad de informatización de las historias clínicas, por lo que las unidades de nueva creación deberán prever las necesidades para la instalación de redes informáticas.
Para los puntos de toma de informática se recomiendan rosetas dobles, colocadas a 45 cm del suelo.
Deberá existir una línea telefónica directa con el exterior, así como comunicación interna con el resto del hospital.
Mantenimiento y renovaciones
Por último, es importante considerar el problema de mantenimiento de la unidad. Tanto es así que no debe de iniciarse su funcionamiento hasta que ésta no esté totalmente establecida, ya que de este modo se asegura su plena utilización. Para garantizar el funcionamiento continuo de las instalaciones del centro, se deberá contar con personal de mantenimiento las 24 h del día.
En cuanto a las renovaciones, todas las unidades, tarde o temprano, se enfrentarán a ellas, ya que es imposible que un proyecto de construcción anticipe todos los cambios que presumiblemente ocurrirán en el cuidado neonatal y en la tecnología en los próximos años; por eso deberá tenerse presente, en el nuevo proyecto, la posibilidad del aumento de espacio en el futuro.
Correspondencia: Dr. E. Doménech Martínez.
Servicio de Neonatología. Hospital Universitario de Canarias.
Facultad de Medicina. Universidad de La Laguna.
38371 La Laguna. Santa Cruz de Tenerife. España.
Correo electrónico: edomenech@teide.net
Recibido en julio de 2007.
Aceptado para su publicación en octubre de 2007.