Los profesionales sanitarios que trabajamos en las unidades de neonatología consideramos que una parte muy importante de nuestro trabajo es el cuidado del recién nacido enfermo y su familia, cuando el neonato presenta una enfermedad incurable o va a morir.
El esfuerzo se centra en evitar tratamientos desproporcionados e inútiles, que producen dolor, disconfort y separan al niño de su familia. Estas situaciones suelen ocurrir cuando el neonato tiene una enfermedad incurable, inmadurez extrema con complicaciones o graves malformaciones congénitas.
En este documento, el Grupo de Trabajo de Ética de la Sociedad Española de Neonatología realiza una reflexión sobre la toma de decisiones en esta edad de la vida. Se han revisado los aspectos éticos de la limitación de los tratamientos, las bases del proceso de toma de decisiones que deben incluir la información adecuada, la relación de confianza y la deliberación entre padres y profesionales para tomar una decisión correcta.
Se destaca la importancia del cuidado de la familia con una situación compleja y de gran sufrimiento, cuando se enfrenta a la recomendación de los profesionales de limitar tratamientos al presentar su hijo una enfermedad de mal pronóstico.
La atención al neonato enfermo al final de la vida, y a sus familiares, requiere un considerable esfuerzo, dedicación y formación de todo el personal sanitario. La experiencia cercana de forma reiterada al sufrimiento y a la muerte puede afectar negativamente a los profesionales implicados.
Para finalizar, se realiza una reflexión de los aspectos jurídicos de la limitación del tratamiento, la retirada del soporte vital y cómo se deben de realizar y documentar el proceso de decisión, la retirada del soporte vital, la valoración de síntomas y el control del dolor y la sedación.
Healthcare-professionals who work in neonatal units believe that a very important part of their work is the care of sick newborns, and their families if the neonate has an incurable disease or will die.
The effort is focused on preventing disproportionate and unnecessary treatments that result in pain and discomfort, and also separate the child from his family. These situations usually occur when the infant has a terminal illness, extreme immaturity with complications, or severe birth defects.
In this paper, the Ethics Working Group of the Spanish Society of Neonatology reflects on decision making at this time of life. The ethical aspects are reviewed, including, limiting treatment, the basis of decision-making process (that should include adequate information), the relationship of trust, and deliberation between parents and professionals to make the right decision.
It highlights the importance of caring for the family in a complex situation and of great suffering, when faced with the recommendation of professionals to limit treatment because their child suffers from a disease with a poor prognosis.
The care of the sick neonate care at the end of life, and their families requires a considerable effort, dedication and training of all health personnel. The repeated experience of being close to suffering and death can adversely affect the professionals involved.
Finally, there is mention of the legal aspects of limiting treatment, how to perform and document decision process, the withdrawal of life support, assessment of symptoms and pain control and sedation.
Los avances en medicina neonatal han propiciado el que niños con afecciones muy graves que hasta hace poco tiempo no tenían posibilidades de sobrevivir, puedan hacerlo en la actualidad con una calidad de vida (CV) aceptable. Sin embargo, en ocasiones se produce un fracaso terapéutico, bien porque fallezca el paciente a pesar de todo el esfuerzo, o bien porque sobreviva, pero con una CV gravemente comprometida1.
La muerte en el período neonatal es, en nuestro medio, un hecho poco frecuente (2,13/1.000 recién nacidos (RN) vivos, en los primeros 27 días de vida)2. Sin embargo, la gran mayoría, si no la totalidad de los fallecimientos en ese período de la vida, ocurre en el ámbito de las unidades de cuidado intensivo neonatal (UCIN). Según datos del Instituto de Medicina norteamericano, el 34% de las muertes ocurridas durante la infancia corresponden al período neonatal3.
En estos últimos años se ha constatado en los profesionales que trabajan en las UCIN un interés creciente por las decisiones que se toman al final de la vida y por la calidad de los cuidados prestados tanto al paciente como a su familia4–8.
Es posible que, en un primer momento, se perciba una cierta contradicción conceptual con relación al significado de los cuidados intensivos neonatales y los cuidados paliativos (CP). Por una parte, el ámbito de los cuidados intensivos implica un alto nivel de tecnificación y una elevada especialización del personal adscrito, con una orientación asistencial esencialmente «curativa» frente a enfermedades que amenazan gravemente la vida. En ese contexto, y ante pacientes con una teórica gran capacidad potencial de recuperación, es difícil aceptar el concepto de terminalidad y renunciar en última instancia a intentar medidas con pretensión curativa pero que pueden resultar muy agresivas.
Por otra parte, el CP supone la aceptación de la muerte como un fenómeno inevitable y, desde una orientación más cuidadora, se centra en el confort adecuado del paciente y en la atención a la familia en un entorno lo más parecido posible al propio hogar.
Experiencias como la del Hospital de Niños de Denver, recogidas en la literatura hace casi 30 años, muestran que la respuesta por parte del personal sanitario ante un niño en proceso de morir y su familia, muy afectada por sentimientos de desesperanza y pérdida, no es todo lo adecuada que debería, recordándonos la importancia de incorporar el modelo de CP en los cuidados intensivos neonatales9.
Se plantea entonces la cuestión de si es posible integrar ambas filosofías. La tesis es que esa integración es posible y también muy necesaria10. En la práctica, sin embargo, hay dificultades para lograrlo, y el principal problema es la insuficiente formación en CP del personal médico y de enfermería. Esto da lugar a algunos problemas no del todo resueltos, como la inadecuada prevención o tratamiento de los síntomas del paciente agónico, los fallos de comunicación entre los profesionales y familiares o la insuficiente atención a las necesidades de la familia11.
Justificación y objetivosEntre los fines de la medicina se encuentra la ayuda al buen morir, en el sentido de alivio del sufrimiento y de favorecer una buena muerte o muerte en paz12, es decir, libre de dolor para el paciente y de sufrimiento psicológico para la familia, transcurriendo según los deseos de estos y conforme a las buenas prácticas desde el punto de vista clínico, ético y cultural3.
En opinión de las personas que integran este grupo de trabajo, puede ser útil para los profesionales que trabajan en las unidades neonatales disponer de guías de buena práctica clínica que orienten la atención de los RN gravemente enfermos, cuando se plantean decisiones que pudieran ser conflictivas desde el punto de vista ético clínico.
Los objetivos de este trabajo son:
- 1.
Estimular la reflexión sobre qué se considera una «buena muerte» en nuestro medio y cómo mejorar la calidad de los cuidados prestados a un paciente que se encuentra en proceso de morir y la atención a la familia.
- 2.
Aportar una herramienta que facilite la toma de decisiones, en especial, en los casos que pudieran generar dudas desde el punto de vista ético.
- 3.
Proporcionar una guía de procedimientos de actuación conforme a las buenas prácticas clínicas.
- 4.
Contribuir a la adecuada formación de los profesionales sanitarios.
En última instancia, el objetivo es promover la incorporación de un modelo de CP de calidad a la práctica clínica habitual de todos los profesionales que atienden a RN gravemente enfermos o en proceso de morir.
Concepto de cuidados paliativosLos CP son cuidados de carácter integral e interdisciplinar orientados al paciente y su familia. El objetivo es prevenir y tratar adecuadamente el dolor y otros posibles síntomas asociados, y conseguir la mejor CV posible de aquellos pacientes y sus familiares que afrontan una enfermedad que amenaza seriamente la vida. En el caso de un paciente en situación terminal, el objetivo es ayudarle a tener una «buena muerte», respetando en todo momento su dignidad como persona3.
Los CP deben tomarse en consideración en todas las fases de una enfermedad grave del RN, pero el grado de implicación varía con el curso de la misma, desde el comienzo del proceso agudo, pasando en ocasiones por el crónico, hasta el momento final de la existencia13.
En una enfermedad grave, tratamiento curativo y paliativo son 2 caras de la misma moneda que, de forma complementaria, siempre deben estar presentes a lo largo del proceso. Al evolucionar la enfermedad cambian los objetivos terapéuticos: inicialmente conseguir la curación; posteriormente la mejor CV y, en los momentos finales, la mejor calidad de muerte posible13,14.
Limitación del esfuerzo terapéuticoSe entiende por limitación del esfuerzo terapéutico (LET) la decisión de no iniciar o de retirar, si ya se hubiese iniciado, cualquier tipo de tratamientos, incluidos los tratamientos de soporte vital, que tengan por finalidad la prolongación de la vida, manteniendo aquellas medidas de carácter paliativo necesarias para garantizar el máximo confort y bienestar del paciente. Se consideran tratamientos de soporte vital, entre otros, la ventilación mecánica, la reanimación cardiopulmonar, la diálisis, los fármacos vasoactivos, la nutrición o la hidratación15,16.
Los datos sobre práctica clínica en el ámbito de las UCIN indican que un porcentaje significativo de los fallecimientos15,17 que se producen en el período neonatal se asocian a decisiones de LET. Son pacientes con afecciones muy graves, en los que se plantean serias dudas sobre el posible beneficio de determinadas intervenciones, que pueden ser muy invasivas y agresivas, con el riesgo potencial de causar sufrimiento, prolongar el proceso del morir o abocar al paciente a una vida de calidad ínfima. Los criterios utilizados habitualmente por los profesionales en este tipo de decisiones, según muestran los estudios realizados, son básicamente de 2 tipos: el pronóstico del paciente desde el punto de vista de la probabilidad de supervivencia y la CV18.
El primer criterio, de mal pronóstico vital del paciente, nos sitúa en un escenario en el que se considera que es inútil iniciar o continuar el tratamiento. No hay perspectiva razonable de beneficio apreciable al paciente y, además, existe un elevado riesgo de daño debido a su invasividad o agresividad. Dicho tratamiento estará, por tanto, no indicado o contraindicado1. El profesional médico o de enfermería tiene la obligación ética de administrar aquellos tratamientos que están indicados y no los que se consideran contraindicados, aunque estos últimos los demanden el paciente o sus familiares. Este es un juicio esencialmente técnico y depende del criterio profesional. Continuar con medidas que están contraindicadas supone lesionar el principio ético de «no maleficencia», imperativo que obliga a no causar daño o perjuicio al paciente. Las dudas pueden surgir cuando los tratamientos se encuentran en el umbral de la no indicación, pero que no están claramente contraindicados19. Asimismo, es necesario señalar que, desde el principio de justicia distributiva, se debería poder justificar la indicación de un tratamiento que tenga un coste elevado y que no proporcione un beneficio relevante al paciente ni esté avalado por la evidencia científica19.
En relación con una decisión de LET hay 2 cuestiones que pueden generar dudas éticas. La primera es la consideración de la limitación del tratamiento como posible causa de la muerte del paciente. Aunque con una alta probabilidad, con la implementación de la LET se producirá el fallecimiento del paciente, no es la suspensión de medidas de soporte vital la causa de la muerte, sino la enfermedad de base. La LET es la manera de permitir la muerte del paciente evitando la obstinación terapéutica. La intencionalidad del acto es evitar la prolongación del sufrimiento o agonía del enfermo y no causar su muerte que, como consecuencia de la enfermedad de base, será inevitable19,20.
La segunda cuestión se refiere a si no iniciar o retirar un tratamiento de soporte vital son o no actos diferentes desde el punto de vista ético. Desde un punto de vista psicológico, parecería existir una mayor dificultad en retirar una medida de soporte ya instaurada que en no iniciarla. Sin embargo, hay un amplio consenso en ética médica en que si un procedimiento médico no beneficia al paciente o el balance riesgo-beneficio es desfavorable, entonces no existe diferencia éticamente relevante entre los 2 modos de actuación21. Ambas decisiones se fundamentan en un juicio de proporcionalidad y una estimación de futilidad del tratamiento en relación con el posible beneficio para el enfermo. Sin embargo, cuando no se dispone de suficiente información pronóstica, la decisión de no iniciar o de retirar un tratamiento puede no ser éticamente apropiada. En caso de duda sobre el posible beneficio del procedimiento frente a los riesgos potenciales, se debería intentar un tratamiento de prueba durante un tiempo razonable, con la idea de suspenderlo si no se logra el objetivo deseado22.
Toma de decisionesDado que el RN no tiene capacidad para decidir, son los padres o tutores actuando en su representación y los profesionales responsables de su atención los que deciden por él desde la responsabilidad de proteger su bienestar según el criterio del «mejor interés» o «mayor beneficio»21. Tradicionalmente, ese criterio ha consistido en defender la vida a toda costa sin atender a otro tipo de consideraciones, como la CV o los deseos expresados con anterioridad (en el caso de que el paciente hubiese tenido esa capacidad)23.
La valoración de la CV es inevitable y muy necesaria, pero a la vez plantea problemas por su ambigüedad y porque con frecuencia en la práctica es malinterpretada18,24. La CV se refiere a lo que cada persona entiende como bueno para sí mismo. Es la percepción subjetiva que un paciente tiene de su propia experiencia vital en relación con el bienestar físico, social y emocional, la capacidad cognitiva, las aptitudes para la vida diaria, etc.25. Pero en el ámbito de la asistencia neonatal, el niño no tiene capacidad para valorar su CV y son otros, profesionales sanitarios y padres, los que tratan de objetivar los contenidos de esa experiencia subjetiva.
Aunque otros factores pueden ser importantes, como por ejemplo las consecuencias para la familia del paciente26, el consenso existente es que la CV debe referirse a las características presentes o futuras del niño, valorándolas según criterios de bienestar del propio niño y no en términos de utilidad social24.
Criterios como el dolor y el sufrimiento excesivo e intratable, la inmovilidad total, la incapacidad para recuperar la consciencia o la ausencia de una mínima capacidad para establecer relaciones con el entorno son algunos estándares de mala CV2,16.
A la hora de tomar una decisión de LET se deben considerar seriamente, por parte de los responsables de la decisión, las siguientes cuestiones26:
- 1.
La intensidad del dolor y sufrimiento debido al tratamiento de soporte vital.
- 2.
El tiempo estimado de supervivencia si se continúa con el tratamiento de soporte.
- 3.
Los beneficios potenciales del tratamiento para el paciente a futuro, tales como: la probabilidad de supervivencia, independiente de actuaciones médicas invasivas, o la capacidad potencial del niño para establecer relaciones con otras personas, interaccionar con el entorno o experimentar algún tipo de placer.
- 4.
Los deseos y preferencias de los padres.
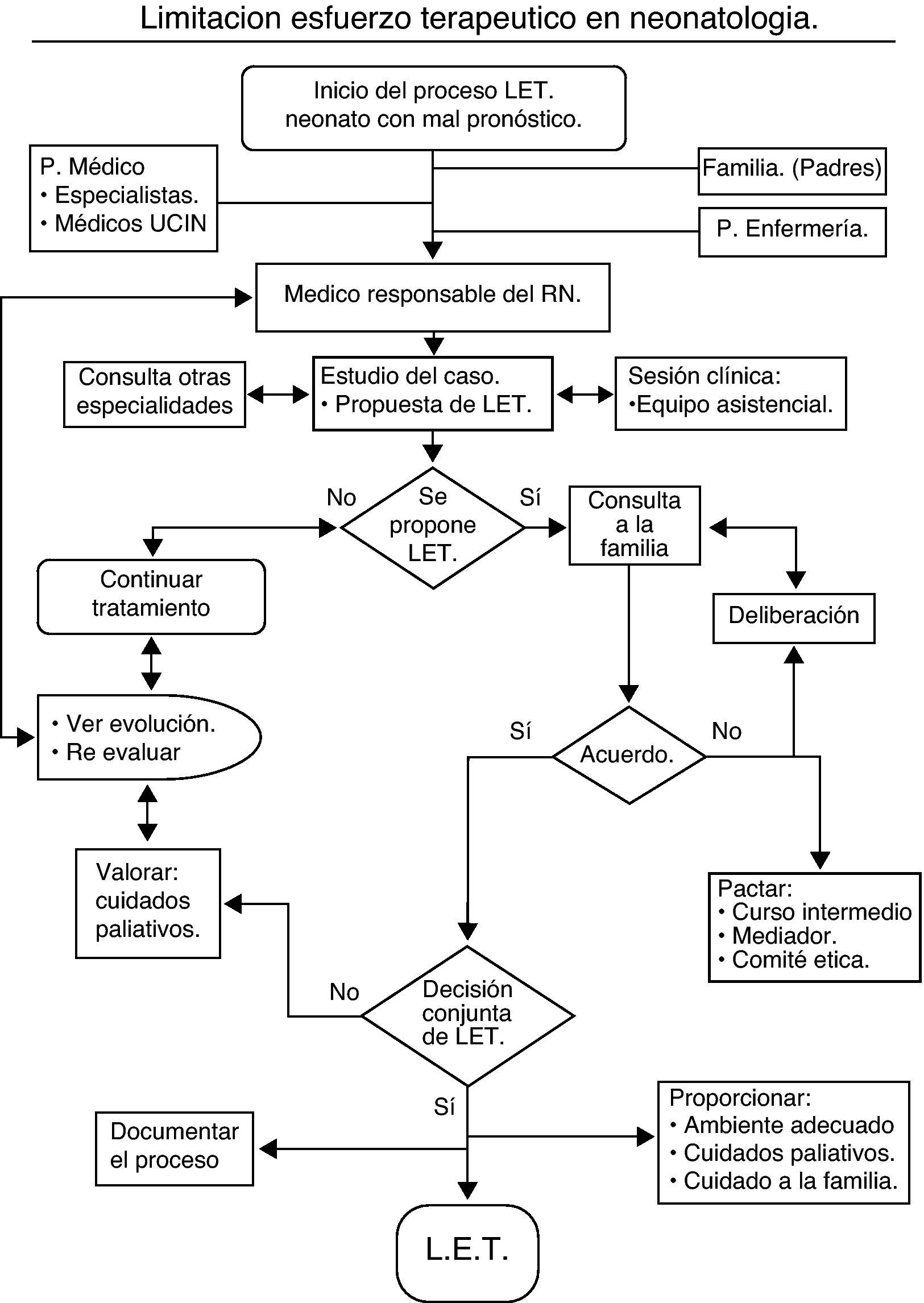
En la atención a un RN gravemente enfermo puede haber diferentes opiniones sobre qué es lo mejor para el paciente, ya que con frecuencia no es posible definir de modo objetivo cuál es su mejor interés, porque en la definición de ese concepto intervienen siempre «valores». La recomendación es que la toma de decisiones sea compartida entre equipo asistencial y padres y, a través de un proceso de «deliberación», elegir entre las diferentes opciones posibles el curso de acción (fig. 1), que se ajuste mejor al interés del niño27,28. Desde este punto de vista, la responsabilidad del equipo asistencial será, en primer lugar, evaluar el pronóstico del paciente de acuerdo con la mejor evidencia científica disponible y el balance riesgo/beneficios de las diferentes opciones de tratamiento, curativo o paliativo, según su experiencia29. Dado que la certeza absoluta es imposible en la práctica clínica, es necesaria una aproximación pronóstica razonable y prudente. La estrategia de esperar hasta tener «absoluta certeza» implica el riesgo de obstinación terapéutica, con el consiguiente perjuicio para el paciente, la familia y la sociedad en general.
En segundo lugar, está la responsabilidad de información a los padres con el objetivo de facilitar al máximo su participación en el proceso de toma de decisiones, siempre que así lo deseen, a través de un proceso adecuado de comunicación. Los padres son, generalmente, los mejores «abogados» de sus hijos y en la mayoría de los casos desean participar activamente en las decisiones de LET, pero necesitan disponer de información que sea veraz, completa, honesta y comprensible. Son los padres, como representantes del niño, los que tienen la responsabilidad moral y legal para dar su consentimiento o denegarlo. Sus deseos serán determinantes, a menos que entren en conflicto grave con la propia interpretación de los profesionales responsables.
La implicación de los padres en la toma decisiones representa siempre una situación muy difícil y estresante para ellos. Puesto que la decisión de LET se debe tomar de común acuerdo entre los padres del niño y los profesionales, aquellos no deben sentir que son los únicos responsables de la decisión. Además, la decisión de LET no debería ser el resultado de una elección entre 2 opciones: cuidados de confort o soporte tecnológico invasivo, si dicho soporte no es acorde al mejor interés del paciente. Con ese planteamiento, los padres podrían pensar que no eligiendo iniciar o continuar el tratamiento serían ellos los responsables de la muerte de su hijo4.
Hay que señalar la importancia de la participación de la enfermera responsable del paciente en el proceso de deliberación y toma de decisiones, por su contribución a un mejor conocimiento de los «valores» de los padres y de las circunstancias y el contexto socio-familiar. También hay que considerar que el personal de enfermería asume una importante función y responsabilidad en todo el proceso de implementación de la decisión de LET y aplicación de los CP.
Información y comunicaciónLa relación clínica, es decir, la relación entre profesionales, paciente y familia, se fundamenta en el respeto a la autonomía de la voluntad del paciente, a su dignidad como persona y a su libertad individual. La expresión práctica de ese principio es el derecho al consentimiento informado (CI). Este es un «proceso» de toma de decisiones compartida entre los profesionales responsables de la asistencia y los padres como representantes de su hijo, en un contexto de comunicación «efectiva y transparente» (véase la tabla 1).
Aspectos de un proceso de comunicación efectiva y transparente
| Espacio físico adecuado: ambiente tranquilo y cómodo, con privacidad y posibilidad de mantener la conversación sin interrupciones |
| Confianza mutua, como condición previa necesaria |
| Disposición a escuchar |
| Información como «proceso» en calidad y cantidad adecuada: |
| -Precoz |
| -Progresiva y gradual |
| -Consistente (evitar mensajes diferentes) |
| -Veraz |
| -Comprensible (evitar tecnicismos) |
| -Sensible (si es posible, con un margen de esperanza) |
| -Individualizada (adaptada a las necesidades y preferencias de los padres, que deben explorarse regularmente) |
| -Con tiempo suficiente |
| Facilitar la expresión de sentimientos, valores, expectativas… |
| Gestionar los silencios («escucha activa») |
Fuente: elaboración propia.
Los elementos necesarios para que un CI por representación tenga validez ética y legal son: voluntariedad, información adecuada en cantidad y calidad, y capacidad suficiente30.
La comunicación es una herramienta terapéutica esencial que da acceso a la información, a la confianza mutua y a la mínima seguridad que los padres necesitan para participar en el proceso de toma de decisiones y colaborar en todo el proceso de enfermedad. Permite la imprescindible coordinación entre el equipo cuidador y la familia. Una buena comunicación en el equipo asistencial reduce ostensiblemente el estrés generado en la actividad diaria. Una familia con fácil accesibilidad a la información es más eficaz con el paciente y menos conflictiva31.
Registro escrito del proceso de decisiónLa decisión de LET y el inicio de un plan de CP es el resultado de un proceso continuo de información, comunicación y deliberación entre los profesionales responsables de la asistencia y los padres del paciente. Dicho proceso debe quedar bien documentado en la historia clínica (HC).
Una decisión bien documentada es garantía de que se han seguido, tanto desde el punto de vista técnico como ético, unos procedimientos correctos, lo cual constituye la mejor forma de protección desde el punto de vista legal.
Se considera que los puntos que se citan a continuación constituyen aspectos importantes del proceso de decisión que se deben registrar de forma actualizada en la HC:
- –
La información proporcionada a los padres sobre diagnóstico, pronóstico, opciones de tratamiento y cuidados, así como los resultados esperables según la propia experiencia del equipo asistencial. Es recomendable documentar que los padres comprenden la información recibida y la situación de su hijo, que han podido reflexionar y aprecian las consecuencias derivadas de la decisión.
- –
El criterio o los criterios utilizados en la decisión.
- –
La recomendación del equipo asistencial de limitar el esfuerzo terapéutico sobre la base del mejor interés del paciente.
- –
Los deseos y las preferencias de los padres.
- –
El acuerdo alcanzado y los aspectos fundamentales del mismo.
- –
Las personas intervinientes.
En relación con la cuestión de si en una decisión de LET es o no necesaria la firma de un formulario específico de CI por parte de los padres, este grupo de trabajo entiende que, desde una perspectiva ética, un seguimiento cuidadoso de las recomendaciones anteriores es el mejor curso de acción frente a la utilización de formularios específicos de CI.
Hay que tener en cuenta que solicitar la firma de los padres podría reforzar la idea de que son ellos los únicos responsables de la decisión tomada y activar o acentuar un posible sentimiento de culpabilidad.
El plan de CP consensuado se detallará en las respectivas órdenes médica y de enfermería.
Gestión de los posibles conflictosYa se ha comentado que el RN no tiene capacidad para decidir y son sus padres o tutores los que tienen la patria potestad, figura legal mediante la cual la sociedad les concede el derecho y ellos adquieren la responsabilidad de decidir por él, siempre en su «mayor beneficio». El límite a la discreción de los padres es el del grave perjuicio para el niño. Los profesionales sanitarios responsables de la asistencia del paciente tienen el deber de actuar como garantes últimos de este cuando, según su criterio, se considere que el mejor interés del menor está seriamente amenazado.
Hay datos que indican que el desacuerdo serio entre padres y profesionales es poco frecuente15. Sin embargo, cuando se presenta, es motivo de preocupación cómo gestionarlo de la mejor manera posible, sin poner en riesgo la continuidad de la relación clínica y la calidad de la atención al paciente.
Con el fin de recuperar o implementar el nivel de comunicación y entendimiento entre profesionales y padres, puede ser útil el recurso a algún tipo de «mediación». Esa función la puede desempeñar una persona de la propia unidad neonatal, médico o enfermera, o bien se puede recurrir a la figura del mediador sanitario profesional que puede intervenir en el proceso de forma neutral e imparcial, sin decidir ni usurpar la voluntad de nadie. Puede ser útil que los padres consulten a personas de su confianza (religiosos, sanitarios, etc.). También se puede solicitar una interconsulta al consultor de ética clínica o al comité de ética para la asistencia sanitaria, si se dispone en el centro hospitalario, como instrumentos de asesoramiento y apoyo. Esta mediación puede ayudar a reconducir la discusión y deliberación, facilitando el diálogo, la búsqueda de acuerdos consensuados, el restablecimiento de la confianza y previniendo conflictos futuros. Acudir a los tribunales de justicia debería ser el último recurso, siempre que de forma razonable se den por agotados los otros cursos posibles de acción.
Toma de decisiones en el período prenatalExiste la posibilidad de que en el curso de la gestación se pueda detectar en el feto un problema potencialmente letal. El nivel de certidumbre variará en función del momento del diagnóstico (tiempo de gestación) y del tipo de problema detectado. El pronóstico va a depender del grado de seguridad que se tenga sobre el carácter letal de la enfermedad o, si existe incertidumbre en este punto, de la evolución más probable si se decidiera aplicar tratamiento agresivo32.
Otro posible problema es el nacimiento de un niño en el límite de la viabilidad (edad gestacional < 24 semanas). En este sentido, se remite al lector a lo consensuado por el Grupo de Trabajo de RCP de la SEN33. Los futuros padres deberían ser conocedores de los riesgos potenciales del desarrollo fetal y de la posibilidad de un nacimiento en el límite de la viabilidad. Cuestiones como duración de la gestación, el tipo de parto, el lugar de nacimiento (hospital de la comunidad u hospital terciario de referencia), las opciones de tratamiento y los cuidados del niño si se decide continuar la gestación, entre otras, son parte importante del proceso de deliberación en este período. Es recomendable la presencia de un pediatra / neonatólogo en el momento del nacimiento para confirmación del diagnóstico y el pronóstico.
En el caso que se decida, de acuerdo con los padres, instaurar CP al nacimiento, disminuye mucho la angustia de la familia proporcionar suficiente información sobre todos los detalles relativos al nacimiento y las primeras horas de vida del niño, como, por ejemplo, saber dónde estará el RN, si podrán acompañarle y si se tomarán las medidas necesarias para garantizar el confort de su hijo.
Puede que no haya suficiente tiempo para deliberar antes del momento del nacimiento, como puede suceder en el caso de amenaza de parto inmaduro inminente, afección grave no detectada en el período prenatal o enfermedad relacionada con el nacimiento. Ya se ha comentado que en caso de duda sobre el posible beneficio de la intervención frente a los riesgos potenciales, se debería intentar un tratamiento de prueba durante un tiempo razonable, con la idea de suspenderlo si no se logran los objetivos deseados.
Pacientes susceptibles de limitación del esfuerzo terapéuticoHay categorías de pacientes con enfermedades incompatibles con la vida en un plazo más o menos corto, en los que se considera que el posible tratamiento es inútil. También hay pacientes con enfermedades muy graves, en los que se plantean serias dudas sobre el beneficio potencial de intervenciones que pueden ser muy agresivas e invasivas, frente al riego potencial de causar sufrimiento excesivo, prolongar el proceso del morir o abocar al paciente a una vida de calidad ínfima. A modo de orientación, se indican los siguientes:
- 1.
Niños nacidos en el límite de viabilidad: edad gestacional < 24 semanas.
- 2.
Anomalías congénitas incompatibles con la vida.
- 3.
Niños con enfermedades que no responden a los cuidados intensivos y que previsiblemente morirán en un corto plazo.
- 4.
Niños que pueden llegar a sobrevivir con dependencia permanente de soporte vital invasivo.
Una vez tomada la decisión de LET, debemos realizar una serie de preparativos que ayuden a los padres y profesionales sanitarios a «controlar» este procedimiento. Este proceso debe incluir:
- 1.
Documentación de la decisión con su argumentación correspondiente en la HC.
- 2.
Preparación y ubicación del niño en un ambiente adecuado:
- –
Habitación individual, o delimitar una zona con intimidad.
- –
Todos los profesionales sanitarios del área deben conocer que un neonato puede fallecer próximamente y que está con sus padres.
- –
Disminución de la intensidad de la luz.
- –
Evitar ruido, conversaciones inoportunas.
- –
Limitar el acceso de personas y equipos a la zona.
- –
Si hay monitorización electrónica, esta debe ser discreta. Si es posible, pasarla al control central. Desconectar alarmas sonoras y visuales en el box.
- –
- 3.
Procurar a los padres una estancia cómoda: la cuna del niño debe ser baja y debe haber para los padres sillones reclinables.
- 4.
Control de síntomas del RN.
- –
Medidas físicas, arropar, coger en brazos.
- –
Control del dolor: valorar con la escala de dolor habitual. Proporcionar analgesia (mórficos, sacarosa, etc.).
- –
Sedación: benzodiacepinas (midazolam), si presenta agitación.
- –
- 5.
Atención a la familia: atención médica, si hay episodio de ansiedad. Facilitar el acceso a servicios religiosos y asistencia psicológica.
Puede ser rápido o más lento y progresivo. Puede variar según la situación clínica del neonato y de las preferencias de los padres. El proceso de retirada del soporte de forma progresiva tiene la ventaja de que el control de los síntomas se realiza más fácilmente, evitando episodios de obstrucción respiratoria, con una mejor dosificación de la sedación y favoreciendo un contacto más tranquilo de los padres con su hijo. Se suele iniciar el proceso de retirada durante la mañana, para que sea el equipo médico habitual el que monitorice todo el procedimiento, programándolo de acuerdo con las preferencias de los padres. Si la vida del niño depende del soporte vital, esta retirada no debe prolongarse excesivamente.
Se puede comenzar el procedimiento no administrando nuevos tratamientos o procedimientos (hemoderivados, nueva extracción de analítica, etc.). Se sigue con la retirada de las medidas de soporte no vital, como hemofiltro y otros dispositivos que impiden la movilización del niño, como drenajes y colectores, para favorecer que este pueda pasar a los brazos de los padres si así lo desean.
A continuación, se disminuyen secuencialmente los fármacos vasoactivos y se deja un acceso venoso estable para administrar, si es preciso, sedantes y/o analgésicos. Esta vía venosa se puede mantener salinizada para que no interfiera el cuidado del niño por los padres. Es también útil la vía subcutánea.
La asistencia respiratoria se puede retirar de modo progresivo disminuyendo la FiO2 y pasando a una modalidad de presión/soporte disminuyendo la asistencia de forma progresiva. En las ocasiones que sea preciso retirar el tubo endotraqueal o la asistencia circulatoria de forma rápida, es conveniente realizar sedación o analgesia antes de interrumpir el soporte vital.
El proceso se puede realizar conjuntamente con los padres, adaptándolo a la situación del niño y las preferencias de los mismos. Debemos facilitarles el acompañamiento de su hijo en el final de la vida, comentarles cómo pueden ser los últimos momentos, animarles a estar cerca de él tomándole en brazos o estando a su lado. Debemos respetar sus sentimientos y deseos; unos padres querrán tener un contacto íntimo con su hijo, mientras que otros preferirán realizar la despedida poco antes de fallecer.
Es recomendable concertar con los padres el momento oportuno para retirar el soporte respiratorio34,35. Previamente, se les debe informar sobre la posible aparición de signos como: cambios de coloración-perfusión, ruidos respiratorios, etc. Los padres agradecen que se asegure una adecuada sedación y analgesia que consiga controlar el dolor y el estrés del niño5,37,38,41. Cuando la muerte del RN es inminente, podemos ofrecer a los padres permanecer junto a su hijo, cogerle en brazos, hacer canguro, tomar fotografías y guardar elementos personales del RN como recuerdo. Hasta el momento, desconocemos si estas intervenciones proporcionan beneficios psicológicos a los padres y hasta que no dispongamos de nuevos estudios, debemos ofertar estas prácticas de una forma neutral, como un aspecto integral de los cuidados, como un derecho básico del ser humano, el de acompañar y despedir a un hijo durante su fallecimiento5,36,37,42–45. El objetivo es que el proceso de morir sea lo más confortable posible para el neonato, los padres y los profesionales sanitarios encargados de su cuidado.
Valoración de síntomas. Sedación paliativaEl objetivo de la sedación y la analgesia es el alivio del sufrimiento, la agitación, la disnea y el dolor del paciente, pero no es el de acelerar su muerte. Este objetivo debe estar claro tanto para la familia como para los profesionales sanitarios.
Cuando se decide limitación de tratamiento es muy importante realizar una evaluación del dolor, la presencia de disconfort, el nivel de consciencia y la presencia de disnea, dificultad respiratoria y apnea. El dolor debe ser evaluado mediante la «escala de valoración» que mejor conozca el equipo asistencial. Se debe anotar de forma seriada la valoración, lo que ayuda a dosificar mejor la analgesia.
Los fármacos sedantes se utilizan para disminuir el disconfort, ayudar a controlar la disnea, la agitación y el sufrimiento. Se deben anotar cuáles son los objetivos de la sedación, pautar las dosis adecuadas para controlar los síntomas, cuál es su evolución y qué dosis han sido necesarias para conseguirlo.
Se denomina sedación terminal o sedación en la agonía a la administración de una sedación profunda para el alivio del sufrimiento, inalcanzable con otras medidas, a un paciente que se está muriendo.
Cuando el niño no falleceCuando se realiza una retirada progresiva de las medidas de soporte vital y de tratamientos que se consideran inútiles, en algunas ocasiones, el niño no fallece inmediatamente. La situación de incertidumbre puede durar días e incluso el niño puede sobrevivir sin soporte. Los padres esperan que sus hijos fallezcan de forma inmediata tras la retirada del soporte vital, por lo que si esto se retrasa, sus dudas sobre la decisión tomada y su estrés pueden aumentar34,46. Esta situación puede ocasionar gran ansiedad a la familia y frustración a los profesionales sanitarios si antes no se ha explicado claramente que el objetivo de la limitación del tratamiento no es acelerar la muerte del niño, sino evitar tratamientos inútiles que producen daño o disconfort y que prolongan la vida del paciente de forma artificial. Con la limitación del tratamiento se permite morir al paciente como consecuencia de su enfermedad, pero en ningún momento se pretende que fallezca, si aún tiene posibilidades de mantenerse con vida de forma natural.
Cuando el paciente sobrevive algún tiempo, en ocasiones es necesario instaurar algunas medidas dirigidas a mejorar su CV o incluso en algún caso, si cambia su pronóstico, replantear la situación y valorar si hay que instaurar nuevos tratamientos. Así como la decisión de limitar el tratamiento debe estar bien fundada y argumentada, en determinadas circunstancias también puede haber buenas razones para cancelar la limitación de tratamiento programada.
Solicitud de estudios post mórtemEn ocasiones, es necesario obtener más información de la enfermedad que ha originado la muerte realizando estudios genéticos, biopsias post mórtem o una autopsia completa. Conocer los valores culturales de la familia, sus creencias religiosas y cómo viven la enfermedad de su hijo facilita el proceso de información, solicitud y autorización de dichos estudios.
Se debe comentar con la familia los motivos de proseguir el estudio después de fallecer el paciente, bien sea para precisar o para precisar mejor la enfermedad que ha llevado al fallecimiento o el riesgo de recurrencia en la familia. En otras ocasiones, el fin del estudio puede ser aumentar el conocimiento u obtener datos que mejoren la calidad de la asistencia sanitaria sin beneficio directo para la familia del niño y debe ser notificado.
En algunos estudios genéticos, el depósito de tejidos en un banco de órganos y la realización de una autopsia requieren obtener una autorización firmada por la familia, trámite que se debe de realizar una vez que haya fallecido el paciente. Debe quedar claro en todos los casos cuál es el objetivo primario del estudio solicitado.
Una vez conocidos los resultados, debemos citar a la familia para explicarles los hallazgos encontrados, así como las medidas recomendadas y, en ocasiones, dirigir a los padres a una consulta especializada de consejo genético.
Atención a la familia en el proceso de dueloEl fallecimiento de un hijo RN es una experiencia devastadora para la familia. Ante esa pérdida, los padres experimentan un proceso de duelo47,48, que es una reacción natural de adaptación que pueden sufrir, antes, durante y después de la muerte de su hijo. Se caracteriza por ser personal, individual y de cronología variable44,49. La experimentan y manifiestan los dolientes a través de pensamientos, sentimientos y conductas con consecuencias a nivel físico, psicológico, social y espiritual. Se presenta en diferentes momentos o etapas que podemos reconocer como:
- –
Fase de choque. Aparece entre las primeras horas y semanas de la muerte del hijo. Se caracteriza por el aturdimiento de los padres, que pueden tener explosiones emocionales y dificultades para tomar decisiones.
- –
Fase de búsqueda. Tiene lugar entre los 3 y 6 meses posteriores a la pérdida. Los padres pueden mostrarse muy sensibles, e incluso pueden tener experiencias como oír llorar al bebé, sentir su presencia etc. Intentan buscar respuestas de lo sucedido, pueden aislarse socialmente y son frecuentes los sentimientos de ira y culpa.
- –
Fase de desorganización. Comienzan a tomar conciencia de la pérdida, que les puede conducir a la depresión; suelen estar muy tristes y desmotivados, y presentar insomnio, apatía, anorexia, etc. Esta fase puede durar de 6 a 18 meses después del fallecimiento.
- –
Fase de reorganización. Es la fase final y tiene lugar entre los 18 y 36 meses. Los padres normalizan progresivamente su vida y van incluyendo planes de futuro50.
En esta situación de posible pérdida, y en el contexto de la unidad neonatal, los padres se enfrentan simultáneamente a una situación de máxima complejidad y ambivalencia emocional, de amor y rechazo51. Por una parte, conocen e inician el vínculo con su bebé, al mismo tiempo que se enfrentan a información médica compleja y participan en las decisiones que conducen a limitar el esfuerzo terapéutico de su hijo; además lo acompañan, cuidan, consuelan y despiden hasta su muerte36,38. Esta aproximación es el resultado de desarrollar su rol natural de padres, como cuidadores principales de su hijo y, por tanto, ejercer su derecho a decidir y cuidarle en sintonía con sus valores individuales, culturales y espirituales. Estos principios responden a la incorporación del «cuidado centrado en la familia» en la práctica asistencial de la unidad neonatal, que se hacen extensivos a los CP38–40. Desarrollar estos fundamentos implica que el equipo asistencial debe establecer una relación de colaboración continua con la familia, donde la comunicación efectiva, la honestidad y el respeto mutuo son herramientas fundamentales durante todo el proceso38. Por tanto, la atención individualizada a la familia es un pilar fundamental del abordaje de los CP, tiene un carácter interdisciplinar y abarca de manera transversal todo lo que sucede en el contexto clínico desde que el RN ingresa hasta que fallece, incluyendo todas sus fases, incluso durante el seguimiento posterior al fallecimiento4,10.
Atención durante el ingresoPara poder afrontar la pérdida, los padres van a necesitar, además de sus propios recursos, la ayuda de familiares y amigos, así como el apoyo de los profesionales del equipo asistencial44. Las intervenciones de soporte puestas en marcha por los profesionales tienen el objetivo de ofrecer un apoyo emocional básico a la familia para que puedan realizar una correcta elaboración del duelo y podamos prevenir la aparición de un duelo complicado44,49. Se apunta que al menos una de cada 5 familias experimenta un duelo prolongado, así como otros desórdenes de tipo psicológico45. Lo que sucede en el contexto hospitalario puede tener repercusiones para los padres, tanto en la intensidad y duración del duelo, como en la capacidad para restablecer la normalidad en sus vidas46. Nuestras acciones pueden: a) favorecer el inicio de reacciones de duelo normales; b) ayudar a los padres a manejar la pérdida y aceptar la realidad; c) satisfacer las necesidades individuales de los padres; d) acompañarlos durante el proceso, y e) colaborar en el seguimiento posterior de la familia para valorar su adaptación a la pérdida36,46,47,52. La tabla 2 muestra una serie de intervenciones posibles para ofrecer apoyo emocional a los padres durante todas las fases del proceso de duelo4,36,37,41,42,53,54. En el momento actual, aún no disponemos de suficiente evidencia acerca de qué tipo de intervenciones de apoyo en el duelo son las más eficientes para un ajuste psicológico de las familias más favorable45,55. Pero sí sabemos que las intervenciones basadas en la asertividad y la comunicación efectiva tienen efectos positivos en la satisfacción, comprensión y aceptación del fallecimiento por parte de las familias44. Y que estas valoran especialmente el compromiso, la compasión y la honestidad de los profesionales que les proporcionaron los cuidados4,10,37,41.
Intervenciones posibles para ofrecer apoyo emocional a la familia durante el proceso de cuidado paliativo del RN
| Toma de decisiones | LET | Fallecimiento y despedida | Seguimiento del duelo |
| Mostrar disponibilidad y tiempoEscuchar sin prejuiciosHablar con sencillez y honestidadCuidar nuestro lenguaje corporalVerificar que comprenden la informaciónRepetir la información cuantas veces sea necesarioMostrar la unidad y fortaleza del equipo en la propuesta de LETOfertar nuestra ayuda para explicar la situación a otros familiaresOfrecer material explicativo sobre el dueloNegociar cuándo y como retirar el soporte vital | Horario libre para estar con su hijoExplicarles lo que vamos haciendoPrepararlos para lo que va a sucederReforzar la idea de que su hijo no tiene dolorFacilitar su participación en los cuidadosRespetar su deseo de soledad o compañíaAnimarles a que expresen sus sentimientosExpresar nuestras propias emocionesCompartir las medidas de apoyo con su red social y familiar | Ofrecer de forma neutral la opción de acariciar, coger en brazos o hacer «canguro» con su hijo antes, durante y después del fallecimientoPropiciar el aseo y vestido de su hijo según sus costumbres culturales y religiosasDejarles tomar fotografías de su hijoFavorecer la despedida mediante el desarrollo de ritos y funerales sencillos según su cultura y religiónConfeccionar una pequeña caja con recuerdos de su hijo (fotos, huellas dactilares, calcetines, mechón de pelo, etc.) | Establecer entrevistas tempranasEscucha activaMostrar comprensión por su situaciónMostrar comprensión por su situaciónManifestar interés personal por su adaptación al dueloCompartir recuerdos de su hijoRedactar una carta breve al año de la defunción en honor y recuerdo del niño |
LET: limitación del esfuerzo terapéutico; RN: recién nacido.
Transversal y continuo en el tiempo.
Un aspecto esencial de la atención individualizada de la familia es la incorporación del valor de cultura y espiritualidad de la familia en todo el proceso del CP42,46,56. Cada individuo hace una valoración diferente de la salud, la enfermedad y la muerte. Tiene una manera única de expresar el sufrimiento, entender la muerte e incluso de buscar acompañamiento y consuelo. Todas estas peculiaridades influyen sustancialmente en cómo viven las familias el proceso de duelo y, por tanto, deben incluirse en los programas de CP4,5,37,44. Desde un punto de vista práctico, para cumplir este objetivo debemos propiciar encuentros culturales con la familia, para conocer sus necesidades particulares y preferencias y poder lograr actuaciones consensuadas y negociadas. Estos encuentros nos permitirán aumentar nuestros conocimientos acerca de otras prácticas culturales y religiosas y, en definitiva, ser más competentes culturalmente56,57. La tabla 3 muestra intervenciones útiles para abordar el CP con competencia cultural56.
Intervenciones posibles para afrontar el CP con competencia cultural
| Fomentar la comunicación efectiva (feedback) |
| Hablar con honestidad, explicar con sencillez y preparar para lo que va a pasar. Escuchar con paciencia y respeto |
| Estar atentos a los aspectos de comunicación no verbal |
| Ayudarles a expresar sus valores y creencias |
| Eludir actitudes personales de prejuicios y estereotipos |
| Explorar valores y normas culturales de la familia |
| Mostrar flexibilidad con los contenidos expuestos por la familia |
| Comprender sus expectativas |
| Incorporar al traductor, mediador cultural y líder espiritual |
| Considerar sus preferencias respecto a últimos oficios, autopsia, enterramiento |
CP: cuidados paliativos.
Modificada de: Herranz y Crespo58.
El seguimiento de la unidad familiar después del fallecimiento del RN es un aspecto esencial de los programas de apoyo al duelo neonatal4,37,41,47. Se recomienda establecer encuentros protocolizados con los padres, con el objetivo de reforzar sus conocimientos acerca del proceso del «duelo», informar sobre la normalidad de sus sentimientos y reacciones y, en definitiva, valorar el progreso de su adaptación a la pérdida. Asimismo, es una oportunidad para identificar signos de duelo complicado que precisen ser derivados a otros profesionales especializados49. Se debe prestar especial atención a padres con experiencias de duelos previos, nacimientos múltiples, escasos apoyos sociales, etc., así como a las madres en situación de riesgo social59. La frecuencia y el momento en que se realizan estos encuentros pueden ser variables. Los padres prefieren entrevistas tempranas (antes de los 2 meses) con el médico neonatólogo que asistió a su hijo y fuera del ámbito de la unidad neonatal y del recinto hospitalario. Asimismo, consideran que mostrar comprensión, demostrar interés personal, comunicarse de forma efectiva y compartir los recuerdos de su hijo son características de una asistencia profesional de calidad. Valoran positivamente los esfuerzos del personal por averiguar cómo se están adaptando a su situación personal y agradecen una información honesta, pero sensible, que les facilite construir el pasado y enfrentar riesgos futuros4,36,46.
Cuidado de los profesionalesLa asistencia al RN y su familia durante el proceso de CP es una tarea compleja que exige del equipo asistencial una implicación intensa en tiempo, dedicación y energía4. Médicos y enfermeras señalan el CP como una de las actividades más estresantes de su práctica asistencial4,52,60–62. La experiencia cercana al sufrimiento y la muerte supone para ellos una importante sobrecarga emocional. Además, en ese contexto son frecuentes los conflictos de valores en general, y éticos en particular, y los profesionales tienen que enfrentarse a esas situaciones, muchas veces, sin la adecuada formación en ética clínica y sin los necesarios conocimientos en «técnicas de deliberación» en ese tipo de conflictos, lo cual genera angustia y, a la larga, puede ocurrir lo que se conoce como «síndrome de desgaste profesional» o «burn-out»63,64. Este síndrome puede ocasionar en la persona trastornos alimentarios y del sueño, tristeza, angustia, frustración, ira, evitación de situaciones difíciles, afectación de las relaciones sociales y familiares, etc. Estos síntomas repercuten negativamente en la asistencia sanitaria en términos de: insatisfacción personal en el trabajo, absentismo, disminución en la calidad de la actividad asistencial, aumento de errores, rechazo al trabajo e incluso abandono profesional52,61,65,66. En el contexto del CP neonatal, ese cuadro es reconocido por los profesionales como una importante barrera para poder desarrollar una práctica clínica de calidad4,61,65,67.
Moduladores del síndrome de desgaste profesionalIndependientemente del papel que desempeñan los factores individuales, algunos elementos estructurales y organizativos pueden intervenir como moduladores en la aparición de este síndrome en los profesionales. La falta de formación y orientación profesional, una comunicación y colaboración interdisciplinar pobre y deficiente, la pérdida de autoridad frente a la responsabilidad o la escasez de recursos son señalados por los propios profesionales como factores que actúan negativamente60–62,65–68. Por el contrario, otros, como un ambiente de colaboración entre el equipo asistencial, la accesibilidad y receptividad de la institución o la formación específica en bioética clínica y en CP, tienen un papel protector60–63,65–68.
Recursos de ayuda para el equipo asistencialLas consecuencias que este síndrome puede tener en el rendimiento profesional y en la salud mental del equipo asistencial hacen pertinente que incorporemos en nuestros protocolos de actuación recursos para proporcionar ayuda a los profesionales4,67,68. Pueden orientarse en diferentes áreas:
- 1.
Área educativa4,52,62,63,65,67:
- –
Formación en ética clínica y en técnicas de deliberación sobre conflictos de valores.
- –
Formación en CP neonatal.
- –
Talleres teórico-prácticos para mejorar las habilidades interpersonales (comunicación, colaboración y relación de ayuda).
- –
Ofrecer información sobre las causas del síndrome de desgaste profesional.
- –
- 2.
Área estructural66,69:
- –
Crear un ambiente «ético» en el entorno laboral, que favorezca la realización de debates interdisciplinares.
- –
Establecer un estilo de comunicación abierto y respetuoso que facilite el diálogo entre todos los miembros del equipo.
- –
Estimular el seguimiento de las familias después del fallecimiento.
- –
Proporcionar sistemas de apoyo: grupo de expertos, servicios de consulta especializados externos, etc.
- –
- 3.
Área organizativa4,62,66,67:
- –
Establecer sesiones abiertas interdisciplinares de forma regular.
- –
Planificar reuniones de «desahogo» de todos los miembros del equipo, después de fallecimientos especialmente traumáticos (pacientes crónicos, muertes inesperadas, etc.).
- –
Fomentar una práctica clínica respetuosa con los diferentes miembros del equipo, de carácter colaborativo e interdisciplinar.
- –
Desde la perspectiva jurídica, no existe diferencia entre los deberes de un médico en relación con un paciente adulto, menor o neonato: al profesional le corresponde en todo caso un deber jurídico de asistencia a su paciente con el que establece una relación especial en la que el médico adopta una «posición de garante». Desde esa posición, el profesional tiene la obligación jurídica de llevar a cabo las actuaciones que estén indicadas en beneficio de su paciente, y si no lo hiciera, podría incurrir en responsabilidad jurídica, incluso de carácter penal. Sin embargo, si la posición de garante y, consecuentemente, la obligación jurídica desaparecieran, la omisión del tratamiento ya no constituiría un ilícito. Esto ocurre, por ejemplo, cuando el tratamiento no está indicado o cuando el paciente lo rechaza por diferentes razones, como es el deseo de no sufrir las secuelas que inevitablemente fueran a persistir.
No existirá, pues, responsabilidad jurídica por LET cuando el tratamiento no vaya a ser eficaz porque no curará, mejorará o aliviará al paciente: en este caso, no se presentará como tratamiento indicado. Por lo que se refiere a las medidas de soporte vital que no curan, mejoran o alivian, pero que son imprescindibles para mantener la vida del paciente, se debe entender, en principio, que benefician al paciente ya que evitan su fallecimiento. No obstante, no existe el deber de realizar una actuación de este tipo cuando su objetivo es simplemente aplazar la muerte o prolongar la vida en situaciones límite como una enfermedad terminal, una situación de agonía, una encefalopatía de mal pronóstico o una minusvalía grave crónica. La dificultad que puede surgir para determinar la indicación del tratamiento o medidas de soporte vital lleva, en ocasiones, a una necesaria toma en consideración de criterios que no son estrictamente médicos. En estos casos la participación del paciente es imprescindible y cuando este no tiene capacidad para participar en esta decisión médica, como sucede cuando el paciente es un neonato, son otros, los representantes legales (padres o tutores) quienes lo hacen por él buscando siempre su beneficio70-74.
Cuando la representación legal se ejerce por una entidad pública a la que corresponde la tutela del menor, la implicación en la decisión carecerá de los componentes familiares y afectivos propios de la participación de los padres. En estos casos, convendría articular mecanismos para facilitar y agilizar el ejercicio de esta función por parte de la entidad, como por ejemplo, recabar la opinión del comité de ética para la asistencia sanitaria o el informe de otros profesionales.
Desde el punto de vista jurídico, la responsabilidad de los médicos en estas situaciones se refiere al cumplimiento de diferentes obligaciones: primero, evaluación profesional y con criterios objetivos de la situación; segundo, transmisión adecuada de la información sobre la situación y pronóstico del paciente; tercero, integración de los padres en el proceso de decisión y constancia documental del mismo (cuando no se llegara a una decisión consensuada se debería acudir al juez en última instancia), y cuarto, aplicación de las medidas correspondientes tras la decisión, por ejemplo, el tratamiento para evitar el dolor u otros síntomas, incluida la sedación paliativa.
En relación con la sedación paliativa, la doctrina jurídica es prácticamente unánime en relación con su impunidad cuando se aplica siguiendo la lex artis, puesto que no existe la intención de acortar la vida sino de aliviar el sufrimiento. La sedación paliativa se ha considerado «buena práctica médica» en el «Documento de consenso sobre situaciones al final de la vida» elaborado por el Grupo de Trabajo creado por el Consejo General del Poder Judicial y el Ministerio de Sanidad y Consumo, el 3 de mayo de 1999, y se recomienda que los Estados la garanticen en el punto 9 vii de la Recomendación del Consejo de Europa 1418 (1999) sobre Protección de los derechos humanos y la dignidad de los enfermos terminales y moribundos.
Es fundamental que, como en cualquier proceso médico, todas las actuaciones que se lleven a cabo queden documentadas en la HC del paciente. En primer lugar, debe constar la participación de los representantes legales en la toma de decisión sobre la indicación del tratamiento y, en segundo lugar, el consentimiento a las actuaciones subsiguientes que pudieran referirse, por ejemplo, a la retirada de dispositivos de soporte vital o a la administración de sedación, como se señaló.
En cuanto a la forma que el consentimiento a estas actuaciones debe revestir (verbal o escrito), no existe una disposición legal específica que lo determine para estos procedimientos concretos. No se recoge entre aquellas para las que está previsto el consentimiento escrito como excepción al verbal: no se trata de rechazo a un tratamiento médicamente indicado, ni de intervención quirúrgica, ni de procedimiento terapéutico invasor. Esta situación de falta de una referencia legal inequívoca ha dado lugar a la toma de posturas divergentes en este punto: por ejemplo, el Observatorio de Bioética y Derecho, en su documento sobre «Limitación del esfuerzo terapéutico en las unidades de Neonatología» del año 200916, recomienda la forma escrita, mientras que el Comité de Ética de la Sociedad Española de Cuidados Paliativos sobre Aspectos Éticos de la Sedación en Cuidados Paliativos, del año 200231, la desaconseja. Es conveniente recordar, por último, que lo más relevante a efectos jurídicos es que el consentimiento se haya otorgado de manera libre y consciente, y precedido de la información adecuada; que quede constancia documental y que, llegado el caso, pueda probarse su validez. La firma de un documento a estos efectos no es en sí misma un elemento definitivo, ni tampoco el único en que la prueba se podría sustentar. En España no han llegado a los tribunales casos relativos a esta cuestión, de manera que parece que, en la práctica, los problemas se resuelven entre padres y médicos sin conflictos legales. Sin embargo, la existencia de protocolos que sirvan como guía de actuación y que aclaren las obligaciones en esta situación es positiva porque facilita la toma de decisiones y favorece a la vez la seguridad jurídica de los profesionales.
Dejar morir o causar la muerte:
Dejar morir: toda acción u omisión que permite que otra causa concomitante e inevitable (necesaria y suficiente), por ejemplo, una enfermedad terminal, produzca la muerte del individuo.
Causar la muerte: toda acción u omisión que produce la muerte del paciente porque no existe en ese momento otra causa concomitante e inevitable (necesaria y suficiente) que tienda a producirla por sí misma.
Obstinación terapéutica: la instauración o continuación de actuaciones médicas cuyo único objetivo es intentar prolongar la vida biológica del paciente con una enfermedad terminal o que se encuentra en proceso de morir.
Paciente susceptible de máximo esfuerzo terapéutico: todo paciente al que se debe aplicar sin restricción todo el potencial médico del centro, por existir posibilidades razonables de conseguir un beneficio médico.
Paciente susceptible de limitación del esfuerzo terapéutico: aquel en el que, por las características del proceso patológico o biológico, se restringen determinados procedimientos y tratamientos invasivos y agresivos, por no ofrecer esperanza razonable de beneficio y sí de perjuicio iatrogénico, sustituyéndolos por cuidados paliativos.
Tratamiento proporcionado: aquel que mantiene un balance adecuado de cargas-costes/beneficios, en función de los objetivos perseguidos.
Tratamiento desproporcionado: tratamiento agresivo que no ofrece, o es muy improbable que ofrezca, un beneficio relevante al paciente, suponiendo una gran carga desde el punto de vista humano y/o económico al paciente, familia y sociedad.
Tratamiento fútil (o inútil): cualquier tratamiento que fracase o fracasaría con un grado razonable de certeza médica en el objetivo de curar, mejorar o aliviar a la persona en su integridad.
*Modificado de: Barbero et al.19
Los autores declaran no tener ningún conflicto de intereses.
J. López de Heredia Goya, J. Pérez Rodriguez, F. Garcia Muñóz, D. Blanco Bravo, V. Molina Morales, J.C. Tejedor Torres, J. Aguayo Maldonado.
Los miembros del Grupo de Trabajo de Ética de la Sociedad Española de Neonatología se presentan en el Anexo 1.