Las primeras horas de vida de un recién nacido enfermo o prematuro son cruciales para su pronóstico y, por lo tanto, el parto debería acontecer en un centro preparado para ese grado de complejidad. Cuando no se cumple esta condición, el recién nacido debe ser trasladado de un modo óptimo y seguro al centro que pueda ofrecerle los cuidados necesarios. La formación, la dotación, la organización y la coordinación del equipo de transporte neonatal son indispensables para garantizar un traslado en condiciones. Siendo conscientes del interés y los avances que en la actualidad se están produciendo en esta área de la pediatría, la Comisión de Estándares y la Comisión de Transporte Neonatal de la Sociedad Española de Neonatología han elaborado el presente documento. En él, se ha revisado y detallado de forma exhaustiva tanto la dotación de recursos humanos y materiales necesarios como las bases de la estabilización clínica en transporte para llevar a cabo el traslado neonatal de forma segura y proporcionada a las necesidades del recién nacido crítico.
The first hours of life of a sick or premature newborn are crucial for its prognosis and therefore delivery should take place in a center prepared for that degree of complexity. When this condition is not met, the newborn must be transferred in an optimal and safe way to the center that can offer the necessary care. The training, staffing, organization and coordination of the neonatal transport team are essential to guarantee a safe transfer. Being aware of the interest and the advances that are currently taking place in this area of pediatrics, the Standards Commission and the Neonatal Transport Commission of the Spanish Society of Neonatology have prepared this document. In it, both the provision of human and material resources necessary as well as the bases of clinical stabilization in transport to carry out the neonatal transfer in a safe way and proportionate to the needs of the critical newborn have been exhaustively reviewed and detailed.
El parto y las primeras horas de vida de un recién nacido (RN) vulnerable, bien por prematuridad o por enfermedad asociada, determinan gran parte de su pronóstico a largo plazo. Es por ello que estos niños deben nacer en un centro preparado para atenderlos, y en su defecto deben ser trasladados de un modo seguro y eficaz1,2.
El traslado neonatal (TN) precisa de una organización minuciosa basada en la coordinación de distintos recursos, la estabilización del paciente en el hospital emisor (HE) y el posterior transporte e ingreso en un hospital receptor (HR) donde se ofrezcan al RN los cuidados definitivos. Es fundamental asegurar la atención integral y especializada que precisan estos pacientes tanto antes como durante el traslado1. La formación específica del equipo de TN y su experiencia en neonatología deben garantizar una atención adecuada con la máxima seguridad para el paciente, que permita reducir la morbimortalidad perinatal, optimizar los recursos de Unidades de Cuidados Intensivos Neonatales (UCIN) e incrementar la satisfacción de padres, familias y profesionales1,2. Instaurar un sistema específico de TN es un recurso esencial para el desarrollo de la red asistencial de la Neonatología.
El objetivo del presente documento es definir los estándares necesarios, tanto a nivel de recursos humanos como materiales, para la organización y gestión del traslado del RN crítico de un modo óptimo y seguro.
Organización de un sistema de transporte neonatalPara que el TN cumpla con los objetivos de eficacia, eficiencia y calidad asistencial es fundamental organizar el modelo de transporte teniendo en cuenta las necesidades de cada comunidad autónoma, con relación al número de traslados de RN críticos y la complejidad de las unidades de neonatología según niveles de asistencia3. La voluntad política y la disponibilidad de recursos son los elementos con mayor impacto en la planificación del TN1.
Coordinación y comunicaciónSon clave para el buen funcionamiento del sistema de TN1. En un marco sanitario público, los centros de coordinación de urgencias médicas deben desempeñar un papel central, gestionando las demandas del HE y el proceso de traslado hacia el HR mediante los siguientes cometidos4:
- 1.
Coordinar la actuación sanitaria según el grado de urgencia.
- 2.
Disponer de información sobre la capacidad asistencial y cartera de servicios de cada centro.
- 3.
Recabar y transferir la información médica del paciente.
- 4.
Establecer protocolos para la categorización del RN crítico.
- 5.
Establecer circuitos de TN acordes con dicha categorización.
- 6.
Garantizar la disponibilidad de camas en el HR.
- 7.
Regular, gestionar y optimizar recursos humanos y materiales.
- 8.
Favorecer un flujo de comunicación entre los agentes implicados en el TN con el objetivo de reducir tiempos de traslado.
La indicación principal del TN se origina por la imposibilidad para atender la enfermedad de ciertos RN en el HE según la complejidad y los requerimientos diagnósticos o terapéuticos del paciente, como, por ejemplo, la necesidad de cirugía, la ventilación de alta frecuencia o la oxigenación por membrana extracorpórea (ECMO). Por lo tanto, existen diferentes formas de TN en función de la eventualidad del traslado.
Traslado intrauterino: cuando se traslada una gestante de una maternidad a otra de mayor complejidad donde se puedan ofrecer la atención y los cuidados definitivos a la madre o al RN por existir compromiso clínico de uno, de los 2o de ambos. El diagnóstico prenatal y una correcta planificación del nacimiento en el centro adecuado hacen que sea posible el traslado perinatal en las mejores condiciones. El traslado intrauterino es el transporte de elección para la madre y el RN siempre que sea posible y ha demostrado reducir la morbimortalidad perinatal con respecto al TN posnatal5.
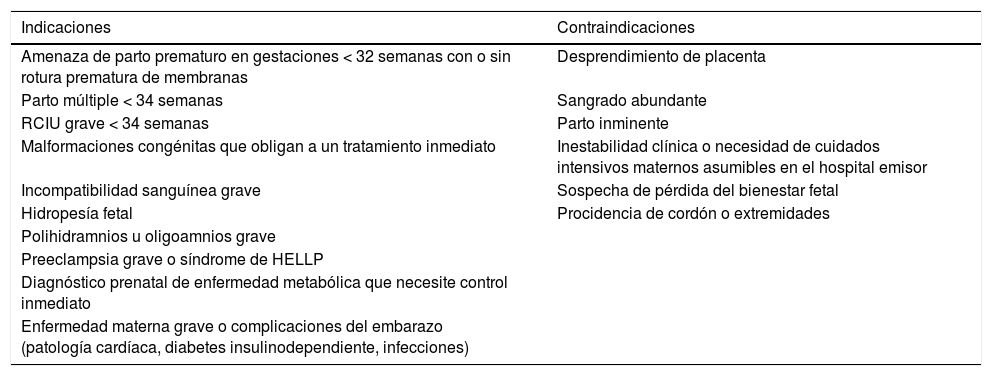
Se deben tener en cuenta para decidir el momento del traslado factores como el riesgo de parto inminente, los antecedentes obstétricos, las complicaciones durante el traslado, la correcta planificación del nacimiento en un centro con el nivel asistencial adecuado a las circunstancias, la distancia entre hospitales y la disponibilidad de camas en el HR6 (tabla 1). Con el objetivo de favorecer la toma de decisiones a los profesionales, son útiles herramientas como la puntuación de Malinas7, que evalúa la dinámica de parto y dilatación cervical para valorar el riesgo de parto inminente, o la prueba de la fibronectina fetal que, junto con la longitud cervical, permiten analizar el riesgo de parto prematuro en los siguientes 7 días8. Si bien todas ellas tienen su aplicabilidad, ninguna ha sido aceptada mayoritariamente. En la actualidad, un elemento esencial radica en la educación de las gestantes para identificar precozmente los signos y síntomas del parto prematuro2,8.
Indicaciones y contraindicaciones principales del traslado intrauterino a un centro de tercer nivel asistencial
| Indicaciones | Contraindicaciones |
|---|---|
| Amenaza de parto prematuro en gestaciones < 32 semanas con o sin rotura prematura de membranas | Desprendimiento de placenta |
| Parto múltiple < 34 semanas | Sangrado abundante |
| RCIU grave < 34 semanas | Parto inminente |
| Malformaciones congénitas que obligan a un tratamiento inmediato | Inestabilidad clínica o necesidad de cuidados intensivos maternos asumibles en el hospital emisor |
| Incompatibilidad sanguínea grave | Sospecha de pérdida del bienestar fetal |
| Hidropesía fetal | Procidencia de cordón o extremidades |
| Polihidramnios u oligoamnios grave | |
| Preeclampsia grave o síndrome de HELLP | |
| Diagnóstico prenatal de enfermedad metabólica que necesite control inmediato | |
| Enfermedad materna grave o complicaciones del embarazo (patología cardíaca, diabetes insulinodependiente, infecciones) |
HELLP: hemólisis, aumento de las enzimas hepáticas, trombocitopenia; RCIU: retraso de crecimiento intrauterino.
Modificado de Moreno et al.6.
Traslado neonatal: el TN óptimo depende de una clasificación adecuada de las Unidades Neonatales por niveles asistenciales y la regionalización de los sistemas sanitarios. De este modo, queda definido el papel emisor o receptor de cada centro con base en sus capacidades asistenciales. Las horas determinantes para la morbimortalidad de un RN y, por lo tanto, aquellas que requieren de una atención asistencial particularmente minuciosa («golden hours»), muchos RN las pasan trasladándose de un hospital a otro. El traslado de un prematuro extremo en las primeras 48 h de vida empeora su pronóstico en comparación con prematuros que nacen en centros de tercer nivel, motivo por el que se recomienda facilitar los nacimientos de estos pacientes en centros especializados, priorizando, siempre que sea seguro, el transfer prenatal al posnatal5.
Es de vital importancia que dicho traslado sea organizado, planificado y ejecutado por personal capacitado y dotado de los recursos adecuados. La tecnología y los conocimientos actuales hacen que cada vez más tratamientos urgentes como el óxido nítrico, la hipotermia o incluso la ECMO se apliquen durante el transporte. Las principales indicaciones de TN6 se detallan en la tabla 2.
Indicaciones principales de traslado neonatal
| Prematuridad o bajo peso al nacimiento |
| Apneas o bradicardias frecuentes |
| Malformaciones congénitas, sobre todo las que comprometen la estabilidad del RN (hernia diafragmática, atresia de esófago, malformaciones de vía aérea) |
| Distrés respiratorio moderado-grave que no pueda ser atendido en hospital emisor |
| Hipertensión pulmonar grave |
| Cardiopatías congénitas |
| Problemas cardiocirculatorios (paro cardiorrespiratorio, arritmias, insuficiencia cardíaca) |
| Problemas neurológicos (asfixia perinatal moderada-grave, encefalopatía hipóxico-isquémica moderada-grave, convulsiones neonatales) |
| Trastornos metabólicos (hipoglucemia persistente, acidosis metabólica grave, trastornos hidroelectrolíticos, hidropesía fetal, deshidratación con afectación hemodinámica, insuficiencia renal) |
| Enfermedades infecciosas (shock séptico, meningitis o encefalitis) |
| Trastornos gastrointestinales (obstrucción intestinal, enterocolitis necrosante, abdomen agudo) |
| Trastornos hematológicos (trombocitopenia, enfermedad hemolítica, anemia neonatal aguda) |
| Patología quirúrgica neonatal |
| Cualquier proceso patológico que precise cuidados intensivos o tratamientos complejos no disponibles en el centro emisor (diálisis peritoneal, drenaje ventricular, torácico o abdominal, ECMO, pericardiocentesis, exanguinotransfusión total o parcial, hemodiafiltración venovenosa, VAFO) |
| Evolución tórpida de alguna enfermedad neonatal |
| Ausencia de camas en el hospital emisor |
ECMO: oxigenación por membrana extracorpórea; RN: recién nacido; VAF: ventilación de alta frecuencia.
Modificado de Moreno et al.6.
Traslado de retorno: desde el centro donde prestaron los cuidados intensivos al HE o al centro más cercano al domicilio de la familia, una vez resuelta la enfermedad que motivó el traslado o nacimiento en el HR. Permite optimizar la disponibilidad de camas en diferentes áreas sanitarias, reagrupar familias para que se encuentren más cerca de sus hijos hospitalizados, favorecer la relación interpersonal entre profesionales y reducir el coste sanitario.
La familia y el trasladoEl traslado de un paciente altamente vulnerable como es el RN crítico supone para la familia una experiencia negativa y estresante que puede interferir en la instauración del vínculo además de dificultar la participación de los padres en los cuidados iniciales del RN. Con el objetivo de minimizar estos efectos negativos, los profesionales deben informar a los padres sobre todos los aspectos relacionados con el traslado de su hijo y de acuerdo con los estándares europeos, al menos uno de los padres debería poder acompañar a su hijo durante el traslado2. Además, es importante la identificación adecuada del paciente antes de proceder al traslado de este. Los HE deberían contar con un protocolo consensuado con el Servicio de Obstetricia para facilitar la transferencia de madres que no hayan podido ser trasladadas junto a su hijo.
Recursos humanos y competencias del equipo de transporte neonatalEl equipo de TN idóneo lo constituyen un pediatra neonatólogo, enfermería especializada en pediatría y un técnico en emergencias sanitarias (TES-conductor o piloto). Todo el equipo debe estar familiarizado con la patología neonatal más frecuente, recibir formación en transporte y en soporte vital básico y avanzado (neonatal y pediátrico) y reforzar la capacidad de trabajo en equipo y liderazgo. El dominio de las competencias por estos profesionales del transporte facilitará un resultado óptimo del mismo (tabla 3). Estas competencias implican:
- 9.
Conocimientos teóricos y habilidades clínicas6,9-13.
- 10.
Habilidades técnicas6,9-12.
- 11.
Comunicación y habilidades interpersonales6,9.
- 12.
Competencias relacionadas con el medio de transporte14.
- 13.
Formación continuada9,10,12,15.
Recursos humanos y competencias en transporte neonatal
| Médico/pediatra | Personal de Enfermería | Técnico en Emergencias Sanitarias | |
|---|---|---|---|
| Conocimientos teóricos y habilidades clínicas | Conocer las bases y los componentes esenciales del trabajo en equipoConocer las fases del transporte neonatal y sus particularidadesConocer el material electromédico disponible, su montaje y su utilizaciónDeterminar y analizar indicadores de calidad para mejorar y asegurar un sistema de traslado de calidad | ||
| Fisiopatología neonatal y conocer específicamente:• Escalas de gravedad (Apgar, Silverman, Sarnat, etc.) y constantes fisiológicas según edad gestacional• Signos clínicos de deterioro respiratorio, hemodinámico y neurológico• Diagnóstico y tratamiento de las enfermedades más frecuentes en período neonatal incluyendo las del prematuro• Escalas de valoración del dolor, sedoanalgesia farmacológica y no farmacológica• Bases de los cuidados centrados en el desarrollo | Patologías básicas neonatalesTécnicas de conducción en condiciones adversasManiobras de RCP básica neonatalIdentificación de material y medicación de SVAOperaciones de mantenimiento de equipamiento y vehículoPrevisión de la autonomía de gases medicinalesComunicación entre zona de intervención y CCEM | ||
| Habilidades técnicas | Monitorización respiratoria (pulsioximetría, capnografía y EAB) y hemodinámica (FC, FR, ECG, PANI, PAI, PVC, SpO2 preductal y posductal, IO)Métodos de control de T.ª corporal. Criterios de inclusión y realización de hipotermia terapéuticaCon relación al material específico de traslado, tener conocimiento sobre:• Manejo de incubadoras, respiradores, monitores, bombas de infusión y sistemas de retención infantil (arnés, reductor)• Complicaciones más graves y frecuentes que pueden suceder en el traslado (extubación, pérdida de acceso vascular, PCR)Realización de transferencias entre los distintos vehículos sanitarios y el medio hospitalarioControlar y reponer las existencias del material para asegurar su disponibilidad | ||
| 1. Respiratorias:- Estabilización VA: intubación (incluidos grandes prematuros), abordaje VA difícil (mascarilla laríngea)- VMI/VAF neonatal y VMNI e interfases- Utilización de ONi en respiradores- Toracocentesis y colocación de drenaje pleural- Técnicas de administración de surfactante2. Hemodinámicas:- Canalización acceso vascular: umbilical (venoso o arterial), central (femoral, yugular), arterial, intraóseo- Pericardiocentesis urgente- Diagnóstico y tratamiento de arritmias en pediatría3. Ecografía Point of Care:- Uso del ecógrafo para inserción de vías, valorar pulmón, corazón y cerebro | 1. Respiratorias:- Soporte para intubación, administración de surfactante, manejo VMNI e interfases, VMI o VAF- Funcionamiento del ONi en respiradores- Soporte en inserción y mantenimiento del drenaje pleural y sistemas de aspiración2. Hemodinámicas:- Canalización acceso vascular: venoso periférico, venoso umbilical, venoso central de acceso periférico, arterial, intraóseo- Soporte para la canalización vascular central- Interpretación de arritmias en Pediatría- Manejo en dilución de fármacos, compatibilidades y uso de bombas de infusión | - Adecuar la conducción a las condiciones del paciente- Aplicar técnicas de SVB- Ayudar al personal médico y de enfermería en la prestación del SVA- Verificar el funcionamiento básico de los equipos médicos y medios auxiliares del vehículo sanitario- Montaje y preparación de los aparatos de electromedicina (ventilador, ONi, monitorización, bombas de infusión, etc.)- Mantener el vehículo y su equipamiento en condiciones operativas | |
| Comunicación y habilidades interpersonales | Saber coordinar entre profesionales situaciones de estrés: toma de decisiones. Comunicación fluida y colaborativa entre HE, HR, CCEM y equipo de transporteTrabajar eficazmente en equipo: distribución de tareas, comunicación constanteSaber gestionar incidencias NO médicas en transporteProporcionar cuidados centrados en la familia: comunicación adecuada, explicando situación y procedimientos a realizar. Facilitar acompañamiento padres-RNDocumentar las actuaciones durante el traslado (documentación de traslado) y facilitar la transferencia de información entre HE y HR (transferencia verbal y física) | ||
| Competencias relacionadas con el medio de transporte | Detectar «patologíasdependientes del tiempo»: valorar adecuadamente el «tiempo» como recurso necesario para la estabilización y traslado del paciente, en función de la patología, el tratamiento y las condiciones de trasladoSer capaz de trabajar en ambientes pequeños, ruidosos y con recursos limitadosAnticipar y prevenir:• Incidentes y complicaciones derivadas de la movilización del paciente• Eventos adversos más habituales en VA, ventilación y soporte circulatorio durante un traslado (fijación TET, drenajes, vías, etc.)• Complicaciones relacionadas con el equipamiento: respiradores, bombas de perfusión, monitores, incubadoras, otrosConocer los efectos del transporte sobre el estado del paciente (aceleraciones y deceleraciones, efecto de la altitud sobre la expansión del aire y la oxigenación)Establecer prioridades y realizar procedimientos de manera oportuna para garantizar la seguridad del paciente y equipo de transporteConocer las medidas de seguridad en vehículos de transporte (terrestres o aéreos), en vía pública, aeropuertos, helipuertos y helisuperficies | ||
| Formación | Actividad formativa o rotación por unidad de transporte y UCINReciclaje periódico en:• RCP avanzada neonatal• VMI y VMNI en transporte• Seguridad en transporte sanitarioFormación continua con técnicas de simulación de alta fidelidad y gestión de crisis en transporte (CRM) | Aprendizaje específico y formación continuada en neonatología y transporte neonatalReciclaje periódico en:• RCP básica neonatal• Seguridad en transporte sanitarioFormación continua con técnicas de simulación de alta fidelidad y gestión de crisis en transporte (CRM) | |
CCEM: Centro de Coordinación de Emergencias Médicas; CRM: Crew Resource Management-gestión de crisis en transporte; EAB: equilibrio ácido base; FC: frecuencia cardíaca; FR: frecuencia respiratoria; HE: hospital emisor; HR: hospital receptor; IO: índice de oxigenación; ONi: óxido nítrico inhalado; PAI: presión arterial invasiva; PANI: presión arterial no invasiva; PCR: parada cardiorrespiratoria; PVC: presión venosa central; RCP: reanimación cardiopulmonar; RN: recién nacido; SpO2: saturación de oxígeno; SVA: soporte vital avanzado; SVB: soporte vital básico; T.ª: temperatura; TES: técnico en emergencias sanitarias; TET: tubo endotraqueal; UCIN: Unidad de Cuidados Intensivos Neonatales; VA: vía aérea; VAF: ventilación de alta frecuencia; VMI: ventilación mecánica invasiva; VMNI: ventilación mecánica no invasiva.
La experiencia en transporte se adquiere de forma natural si el personal trabaja de forma activa y regular en unidades de transporte especializadas, así como en unidades de intensivos y urgencias neonatales y pediátricas. Es importante la vinculación con estas unidades para mantener las competencias clínicas y técnicas necesarias para llevar a cabo el TN. En transporte, las decisiones asistenciales son, en último término, responsabilidad del médico. Las tareas deben estar repartidas, pero en momentos críticos algunas de ellas deben ser asumibles por cualquiera de ellos.
Técnico en emergencias sanitariasSus funciones van más allá de la mera conducción del vehículo y comprenden una serie de tareas que forman parte del trabajo en equipo. Es uno de los principales responsables de la seguridad del paciente y del resto de ocupantes del vehículo (equipo de transporte y familiares) y del mantenimiento de la unidad y de su equipamiento. Debe adaptar su conducción a las características del paciente para que los efectos de la conducción alteren lo menos posible el estado clínico del paciente. La participación del TES en actividades asistenciales y docentes permite plantear un escenario de futuro que contemple la especialización, abogando por la figura del Técnico de Emergencias Pediátricas.
Recursos materiales destinados al transporte neonatalTanto en el traslado de urgencia como en el planificado, el vehículo y el equipamiento deben cubrir las necesidades asistenciales como unidad móvil de cuidados intensivos para la transferencia efectiva de neonatos de diferente madurez y nivel de atención y cuidados. Debe garantizarse la intercambiabilidad en diferentes escenarios y la interoperabilidad entre distintos vehículos. Los recursos materiales aconsejados para el TN se resumen en la tabla 42,16,17.
Dispositivos y material para el traslado neonatal
| • Incubadora de transporte con un habitáculo para el RN, con sistema de retención homologado y secciones transparentes que permitan su observación y proporcionen un entorno seguro, protegido y termocontrolado. Debe permitir la intervención médica durante el trayecto. Debe cumplir las recomendaciones respecto a seguridad básica y funcionamiento esencial incluidas en la norma UNE-EN 60601-2-20:2010, versión corregida en 2018 |
| • Monitorización multiparamétrica, que incluya al menos: FC, FR, ECG, PANI, PAI, PVC, SpO2 y T.ª. Analizador de sangre portátil y glucómetro. Son deseables la monitorización puntual de la EtCO2 (comprobación TET tras intubación y en RCP) y la PtCO2. Preferiblemente, las alarmas deberán ser visuales, mejor que sonoras |
| • Sistemas de canalización de vías y de infusión, así como medicaciones y fluidos necesarios. Equipos de infusión volumétrica y perfusiones |
| • Refrigerador para fármacos |
| • Material para nutrición enteral. Sistema almacenador de leche materna |
| • Material para el manejo de la vía aérea. Bolsa autoinflable neonatal provista de válvula de PEEP. Sistema de aspiración portátil. Ventilador de transporte con modo controlado y asistido. Humidificador. Soporte ventilatorio no invasivo. Deseable, ventilación de alta frecuencia y oxigenoterapia de alto flujo |
| • Suministro de oxígeno, aire medicinal y ONi portátiles, con conexión rápida, suficiente para duplicar la transferencia más larga anticipada |
| • Material para la RCP, desfibrilador |
| • Sistema de sondaje vesical y recolección de orina |
| • Sistema de hipotermia activa servocontrolada |
| • Deseable, ecógrafo portátil |
| • Sistema de carga y descarga de incubadora sin levantamiento |
| • Luz para diagnóstico |
| • Asientos para al menos 3profesionales/familia. Espacio de al menos 450mm entre los asientos y la incubadora, que permite acceder al RN fácilmente. Debe existir un sistema de retención certificado para asegurar al paciente y al personal |
| • Suministro de energía seguro para que el equipamiento médico pueda alimentarse desde el vehículo sin usar la batería de la incubadora. El sistema eléctrico debe estar diseñado para impedir que el vehículo consuma energía eléctrica de la incubadora de transporte o de su equipo de interfaz |
| • Sistemas de comunicación entre el equipo médico y los conductores y entre el equipo médico y la unidad de base |
ECG: electrocardiograma; EtCO2: capnografía; FC: frecuencia cardíaca; FR: frecuencia respiratoria; ONi: óxido nítrico inhalado; PAI: presión arterial invasiva; PANI: presión arterial no invasiva; PEEP: presión espiratoria al final de la espiración; PtCO2: presión transcutánea de dióxido de carbono; RCP: reanimación cardiopulmonar; RN: recién nacido; SpO2: saturación de oxígeno; T.ª: temperatura; TET: tubo endotraqueal.
Fuente: Jourdain et al.2, Lee et al.16, British Columbia Transfer Record17.
a. Vehículos de transporte: en la tabla 5 se comparan los tipos de vehículos de traslado.
- 1.
Vehículo para el transporte terrestre: se recomienda disponer de un vehículo específico dedicado al TN con protocolos propios de mantenimiento y limpieza.
- 2.
Vehículo para el transporte aéreo: se entiende como ambulancia aérea la aeronave diseñada, equipada y prevista para el transporte de un paciente que puede requerir tratamiento médico durante el mismo, como, por ejemplo, los aviones ambulancia y helicópteros sanitarios. Es preceptivo valorar el transporte aéreo en función de la urgencia (concepto de enfermedad dependiente del tiempo) y las distancias o tiempos de traslado. Cuando la isócrona (tiempo que se tarda en llegar desde un punto determinado a un centro sanitario) es superior a 1 h o las distancias son superiores a 150km, el medio de transporte recomendado es el helicóptero y para trayectos más largos, el avión, considerando los recursos disponibles y la experiencia del equipo de traslado18. Este sistema implica mayor especialización del personal y está sujeto a limitaciones geográficas, climáticas y las relacionadas con el vuelo nocturno, no homogeneizado en todo el país4. Los dispositivos y productos sanitarios deben funcionar con seguridad en las condiciones ambientales de temperatura y humedad, vibración y golpes causados por el movimiento de las ambulancias aéreas, presiones atmosféricas variables e interferencias electromagnéticas definidas en las normas UNE EN 13718-1:2014 y EN 13718-2:201519,20.
Comparativa de las ventajas e inconvenientes entre los diferentes vehículos para el transporte neonatal
| Ambulancia terrestre | Helicóptero sanitario | Ambulancia aérea de ala fija (avión ambulancia) | |
|---|---|---|---|
| Distancia de traslado | Corta | Larga | Muy larga (traslados intercomunitarios e internacionales) |
| Tiempo de salida | Excelente | Excelente | Pobre a aceptable |
| Tiempo de llegada | Aceptable a pobre | Excelente | Bueno |
| Tiempo de traslado | Pobre | Excelente | Aceptable a excelente |
| Accesibilidad al paciente | Buena | Pobre (espacio limitado) | Aceptable |
| Aspectos meteorológicos | Excelente | Restricciones por clima | Aceptable a bueno (vuelo por encima de la zona de mal tiempo) |
| Fisiopatología de la conducción | Baja incidencia | Incremento del ruido y la vibraciónEfecto de la altura sobre el paciente | Menor repercusión de la altura (capacidad de presurización de la cabina) |
| Coste de mantenimiento | Bajo | Elevado | Elevado |
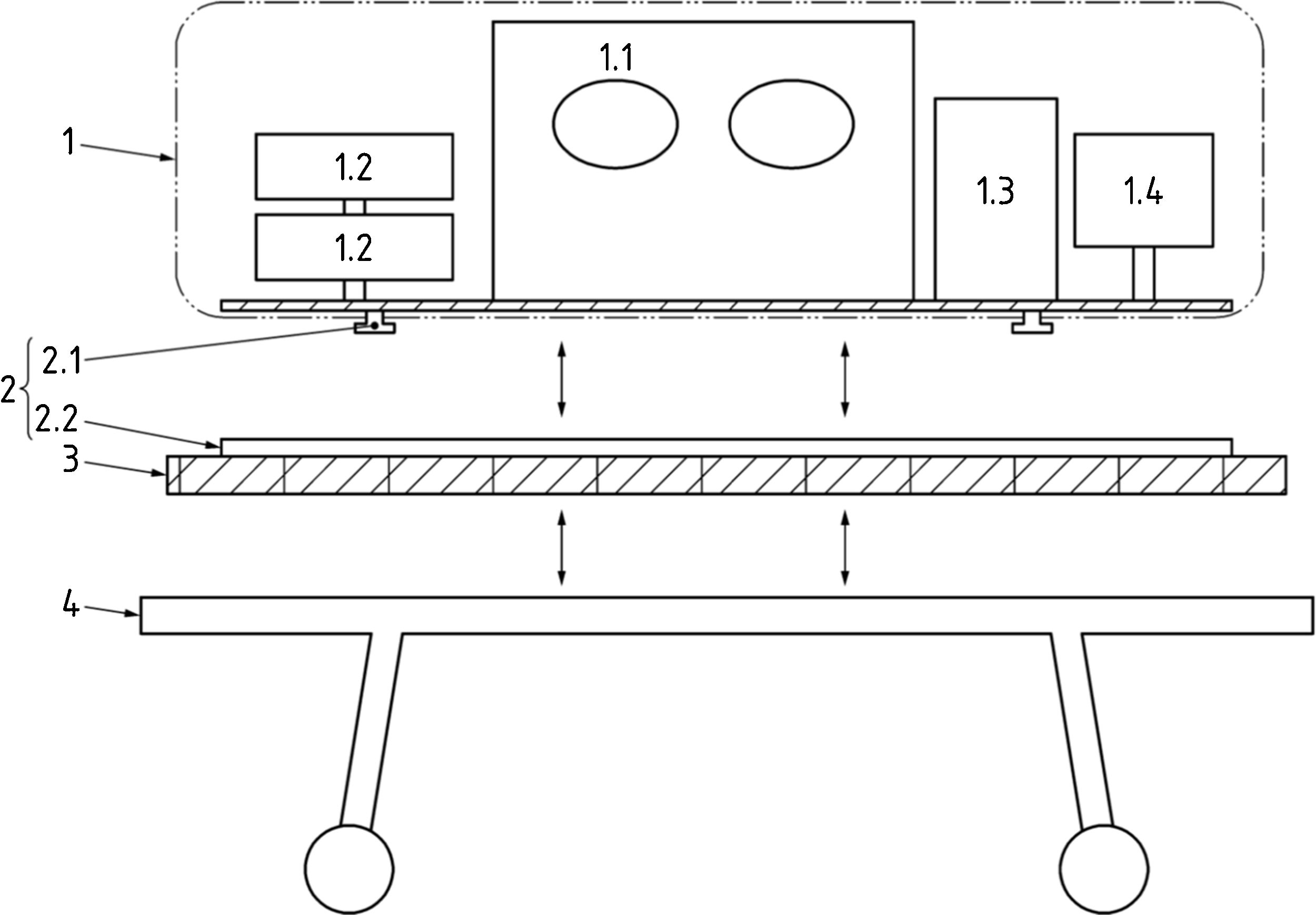
b. Sistema de incubadora de transporte (TIS) (fig. 1)
Sistema de incubadora de transporte con sujeción al chasis (UNE-EN 13976-1). Componentes del sistema de incubadora de transporte (TIS): 1.1: incubadora; 1.2: bomba de jeringa; 1.3: ventilador; 1.4: monitor. Sistema de anclaje: 2.1: pernos; 2.2: raíles; 3: interfaz a utilizar si los raíles no se pueden sujetar directamente al sistema de la camilla. Si la interfaz se debe sujetar al chasis, se deberían utilizar los puntos de sujeción originales del chasis; 4: sistema de la camilla (camilla/chasis/soporte de la camilla, etc.).
La incubadora de transporte combinada con el resto de los equipos forma el TIS. Es importante controlar peso y volumen para seguridad de los ocupantes21. La masa total del sistema no debe superar 140kg y no debería afectar a la estabilidad ni al manejo de la ambulancia.
Para asegurar el suministro de potencia, el consumo total del TIS no debe superar los 1.200W conectada a 230V de corriente alterna, 720W conectada a 24V de corriente continua (CC) o 360W conectada a 12V de CC. La incubadora debe tener una batería recargable como fuente de alimentación eléctrica portátil, con capacidad para mantener la temperatura al menos durante 90 min. El TIS debe estar dotado de oxígeno y aire medicinal y es imprescindible realizar el cálculo de la autonomía de gases, sobre todo en traslados de larga distancia (fig. 2). Todos sus componentes deben estar sujetos de forma segura e impedir el movimiento del equipamiento de acuerdo con la norma EN 1789:2007+A2:2014 para ambulancia terrestre y las EN 13718-1:2014 y EN 13718-2:2015, en ambulancias aéreas.
Cálculo de la autonomía de gases medicinales en transporte. Fórmula A (tiempo en minutos de autonomía del gas medicinal aplicando flujo constante con caudalímetro). Fórmula B (tiempo en minutos de autonomía en paciente conectado a ventilación mecánica).
FiO2: fracción inspirada de oxígeno; Volumen insp.: volumen inspiratorio.
Los requisitos del TIS respecto al sistema amortiguador, condiciones de temperatura, vibración, integridad mecánica, compatibilidad electromagnética, masa, electricidad, sujeción de las partes componentes, así como las condiciones de interfaz en el transporte de incubadoras quedan recogidos en las normas UNE-EN 13976-1:201822 y EN 13976-2:201823. Ningún sistema es totalmente eficaz en la amortiguación de la vibración y los colchones de gel de las incubadoras solo son parcialmente efectivos respecto a la transmisión de la vibración24. Hay que prevenir la obstrucción de los orificios de aireación en la incubadora a causa de las mantas, ya que pueden originar aumento de la temperatura por encima de los niveles de seguridad. El nivel sonoro en el interior de la incubadora no debe superar 60dB durante el uso normal o 80dB cuando suena alguna alarma. Se aconseja utilizar protectores auditivos en todos los traslados, si bien estos dispositivos tan solo reducen el ruido un máximo de 7dB. Es preciso el desarrollo de sistemas de TN que atenúen la exposición al ruido25. La máxima exposición a luz de alta intensidad ocurre en la carga y descarga del vehículo. Se debe minimizar o evitar esta exposición cubriendo los ojos o utilizando cobertores de la incubadora o paneles tintados sin comprometer la capacidad de observar al RN26.
Estabilización pretrasladoEl transporte introduce factores de ruido, vibración, fuerzas de aceleración y desaceleración, y fluctuaciones de temperatura unido a una merma en la eficacia de atención al paciente por limitación de espacio y movimiento. El equipo de traslado debe estabilizar clínicamente al RN antes del transporte para afrontar en las mejores condiciones una situación de riesgo a la que se añade el efecto del traslado25.
Independientemente de las capacidades tecnológicas, los fundamentos de la atención neonatal son mejorar la seguridad a través de la estandarización del proceso y eliminar los eventos adversos prevenibles, incluyendo el control de temperatura corporal, asegurar vía aérea y soporte respiratorio, sistemas de infusión y drenajes, estabilidad hemodinámica con normoglucemia y el apoyo familiar (fig. 3). Resulta imprescindible proceder en la estabilización del RN crítico mediante la metódica ABCDE y ser capaces de revaluar permanentemente las acciones llevadas a cabo. Es esencial la evaluación respiratoria del RN y considerar la posibilidad de traslado en modalidad de ventilación no invasiva siguiendo criterios de selección apropiados27 (tabla 6); puede ser precisa la administración de surfactante, óxido nítrico inhalado o la colocación de drenaje torácico previo al traslado. Si está disponible, la ventilación de alta frecuencia puede estar indicada para la estabilización de los neonatos más críticos28.
Estabilización pretraslado.
ECG: electrocardiograma; EtCO2: presión parcial del dióxido de carbono al final de la espiración; ev: intravenoso; FC: frecuencia cardíaca; FR: frecuencia respiratoria; NIRS: espectroscopía infrarroja cercana; PAI: presión arterial invasiva; PANI: presión arterial no invasiva; RN: recién nacido; Rx tórax: radiografía de tórax; SOG: sonda orogástrica; SpO2: saturación de oxígeno; T.ª: temperatura; TET: tubo endotraqueal; VMI: ventilación mecánica invasiva; VMNI: ventilación no invasiva.
Criterios para considerar ventilación mecánica no invasiva en el traslado
| Criterios de inclusión |
| Distrés respiratorio o enfermedad pulmonar crónica |
| Estabilidad en VMNI más de 2 h |
| Adecuada expansión pulmonar en la radiografía de tórax |
| FiO2menor de 0,5 o en descenso y PaCO2menor de 60mmHg y estable |
| pH mayor de 7.3 y estable |
| Equipo de traslado cómodo con el estado del paciente |
| Criterios de exclusión |
| Hipertensión pulmonar que no responde a ONi |
| Expansión pulmonar escasa con niveles altos de VMNI |
| OAF ≥ 6 lpm |
| CPAP ≥ 8cmH2O |
| VNPPI con FR ≥ 20rpm o PIP ≥ 20cmH2O o PEEP ≥ 7 cmH2O |
| HFNV con MAP ≥ 8cmH2O |
| Apnea persistente |
| Sepsis con bajo gasto |
| Patología quirúrgica: hernia diafragmática, fístula traqueoesofágica, obstrucción intestinal, enterocolitis necrosante, gastrosquisis, onfalocele |
| Acidosis significativa: |
| Respiratoria: pH < 7,25 o PaCO2 > 60 mmHg |
| Metabólica: pH < 7,20 y EB > 10 mEq/l |
| Equipo de traslado incómodo con VMNI |
| Valoración pretraslado |
| Ruidos respiratorios, FR, profundidad de respiración, retracciones |
| Palpación hepática en reborde costal derecho |
| Recuperación de la SpO2tras interrupción breve de la VMNI |
| Estabilidad durante el reposicionamiento, aspiración y exploración |
| Si cambio en el modo de VMNI: |
| Esperar 30 min para asegurar estabilidad |
| Comprobar expansión pulmonar con radiografía de tórax |
| EAB previo a la salida |
| Monitorización durante el traslado |
| FC, ECG, FR, PANI, PAI, EtCO2, PtCO2, SpO2preductal y posductal |
| Acceso vascular periférico (x2) o central |
| Analítica: EAB, glucosa, electrólitos |
| Exploración física pre transporte y durante el mismo |
CPAP: presión positiva continua en la vía aérea; EAB: equilibrio ácido base; EB: exceso de base; EtCO2: capnografía; FC: frecuencia cardíaca; FiO2: fracción inspirada de oxígeno; FR: frecuencia respiratoria; HFNV: ventilación nasal de alta frecuencia; MAP: presión media en vía aérea; OAF: oxigenoterapia de alto flujo; ONi: óxido nítrico inhalado; PaCO2: presión parcial de dióxido de carbono; PEEP: presión espiratoria al final de la espiración; PIP: presión inspiratoria pico; PtCO2: presión transcutánea de dióxido de carbono; SpO2: saturación de oxígeno; VMNI: ventilación mecánica no invasiva; VNPPI: ventilación nasal con presión positiva intermitente.
Modificado de Null et al.28.
Los profesionales deben estar familiarizados con el respirador y la modalidad de ventilación elegida y ser capaces de adaptarse a los cambios ambientales y clínicos durante el mismo. Hay que considerar tanto la dificultad para evaluar el movimiento torácico como para llevar a cabo la auscultación pulmonar, debido a las vibraciones y el ruido durante el traslado. Es importante asegurar un adecuado suministro de energía y gases medicinales en batería para llevar a cabo los transfers y el traslado en ambulancia28. El uso de listas de comprobación durante la intubación y otros procedimientos puede disminuir el tiempo de ejecución y mejorar las tasas de éxito29.
En función del tiempo y el modo de transporte, puede haber una fluctuación significativa en la temperatura corporal. En los RN trasladados afectados de encefalopatía hipóxico-isquémica, la hipotermia activa es clave para alcanzar la temperatura objetivo a la llegada al HR y minimiza la aparición de sobreenfriamiento respecto a la hipotermia pasiva. Los dispositivos portátiles para monitorizar la función cerebral pueden facilitar la valoración durante la estabilización en las unidades que no disponen del equipamiento, aunque durante el transporte no permite valorar cambios en el manejo del paciente debido a artefactos de vibración28.
Es clave el concepto de enfermedad dependiente del tiempo, relevante en el RN que requiere tratamiento quirúrgico inmediato o soporte vital avanzado urgente solo disponible en una Unidad de Cuidados Intensivos. La revaluación continua de las acciones médicas, la anticipación de complicaciones, las habilidades técnicas y la cohesión del equipo son la clave del éxito para la correcta estabilización del paciente.
Transporte neonatal y COVID-19A pesar de la aparente excepcionalidad de la transmisión vertical por SARS-CoV-2, el grupo de transporte de la Sociedad Italiana de Neonatología sugiere considerar caso confirmado, incluso si el centro transferido lo define como sospechoso. El único equipamiento específico que debe añadirse son los equipos de protección personal, aunque se recomienda la colocación de determinados filtros en las tubuladuras del ventilador. Se debe cerrar la puerta entre conductores y el compartimento asistencial30.
Las recomendaciones de la European Society of Pediatric and Neonatal Intensive Care (ESPNIC) incluyen manejar el traslado en incubadora como si fuera un transporte de camilla abierto con respecto al uso de equipos de protección personal31,32. Recomiendan cubrir al RN con una bolsa de plástico de tamaño adecuado para reducir el uso de calor o humidificación de la incubadora y cubrir los ojos de buey de la incubadora para minimizar las fugas de aire. A pesar de los principios de la atención centrada en la familia, se recomienda el traslado sin padres, independientemente de si son sintomáticos o no, para proteger al equipo de transporte.
ConclusionesLas primeras horas de vida de un RN enfermo o prematuro son cruciales para su pronóstico y, por lo tanto, el parto debería acontecer en un centro preparado para ese grado de complejidad. Cuando no se da esta circunstancia, el RN debe trasladarse de un modo óptimo y profesional al centro que pueda ofrecerle los cuidados que necesita. La formación, la dotación, la organización y la coordinación del equipo de transporte neonatal es indispensable para garantizar un traslado en condiciones. Cada equipo de transporte debería llevar a cabo una recogida de datos e incidencias de traslado con el objetivo de obtener indicadores de calidad que permitan detectar áreas de mejora para aumentar la seguridad del paciente durante todo el proceso.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
La Comisión de Transporte Neonatal de la Sociedad Española de Neonatología (seNeo) la forman Olalla Rodríguez Losada, Laura Sánchez García, Teresa Esclapés Giménez, Rafael Gómez Zafra, Miguel Ángel Cortajarena Altuna, Marta Costa Romero, Miguel Ángel García Cabezas, Beatriz Curto Simón, Natalia Mandiá Rodríguez, Félix Morales Luengo, Javier Díez-Delgado Rubio, Marta Sardá Sánchez, Luis Pérez Baena, Isabel Sanz Ruiz e Isabel de las Cuevas Terán y Raquel Jordán Lucas.
La Comisión de Estándares de la seNeo la forman María L. Couce Pico, Héctor Boix Alonso, María Cernada Badía, María Gracia Espinosa Fernández, Noelia González Pacheco, Alejandro Pérez Muñuzuri, M. Dolores Sánchez-Redondo Sánchez-Gabriel y Ana Martín Ancel.