A pesar de ser una referencia internacional en donación y trasplante, España precisa mejorar los procesos de donación en niños, en particular la donación tras la determinación de la muerte por criterios circulatorios (donación en asistolia). El presente artículo, resumen del documento de consenso elaborado por la Organización Nacional de Trasplantes y la Asociación Española de Pediatría, pretende facilitar los procesos de donación en niños y neonatos y analizar los conflictos éticos que plantea. Se comentan los fundamentos éticos de la donación pediátrica, los principios de la evaluación clínica de los posibles donantes, los criterios diagnósticos de muerte encefálica en niños, los cuidados intensivos para el mantenimiento de los donantes, los conceptos básicos de la donación en asistolia y los procesos de donación en neonatos con malformaciones muy graves del sistema nervioso incompatibles con la vida y en niños en cuidados paliativos. Considerar sistemáticamente la donación de órganos y tejidos cuando un niño fallece en condiciones de ser donante es un imperativo ético y ha de constituir un estándar profesional, tanto por la necesidad de órganos para trasplante, como por asegurar un cuidado integral centrado en la familia.
Despite being an international reference in donation and transplantation, Spain needs to improve pediatric donation, including donation after the circulatory determination of death. The present article, a summary of the consensus report prepared by the Organización Nacional de Trasplantes and the Spanish Pediatrics Association, intends the facilitation of donation procedures in newborns and children and the analysis of associated ethical dilemma. The ethical basis for donation in children, the principles of clinical assessment of possible donors, the criteria for the determination of death in children, intensive care management of donors, basic concepts of donation after the circulatory determination of death and the procedures for donation in newborns with severe nervous system's malformation incompatible with life, as well as in children receiving palliative care are commented. Systematically considering the donation of organs and tissues when a child dies in conditions consistent with donation is an ethical imperative and must become an ethical standard, not only because of the need of organs for transplantation, but also to ensure family centered care.
España es una referencia internacional en donación y trasplante de órganos. En 2019 la tasa de donación fue de 49 por millón de población y se realizaron 5.449 trasplantes de órgano sólido, fruto de un modelo de gestión para la identificación sistemática de posibles donantes y su conversión en donantes eficaces1. En menores de 16años se realizaron 163 trasplantes de órganos sólidos. Existen diversas dificultades en los procesos tanto de donación como de trasplante que resultan en una menor probabilidad de trasplante en niños en comparación con los adultos1.
Las causas de la menor tasa de donación pediátrica son múltiples. La mortalidad infantil es afortunadamente baja en general (entre 2,68 por 1.000 habitantes en menores de un año y 0,07 por 1.000 habitantes en niños de 10-14años) y en las unidades de cuidados intensivos pediátricos (UCIP) (alrededor del 2% de los ingresos)2. Los niños y neonatos que pueden ser considerados posibles donantes precisan una evaluación compleja y específica de cada órgano, asociada a la valoración de la adecuación donante-receptor. Por otro lado, la donación en asistolia controlada (DACp) es todavía excepcional en la infancia3.
Por ello son necesarios esfuerzos y estrategias adicionales para conseguir que los niños se beneficien al máximo de los trasplantes, y para que a los niños y a su entorno se les ofrezca la posibilidad de la donación en sus cuidados al final de la vida. En esa línea, la Organización Nacional de Trasplantes (ONT), dentro de su plan estratégico 2018-2022, se propone optimizar la donación y el trasplante pediátrico, para lo cual se ha creado un grupo de trabajo ad-hoc de la Asociación Española de Pediatría (AEP)-ONT (Anexo 1). Dicho grupo ha elaborado un documento de consenso que pretende facilitar los procesos de donación en niños y neonatos y analizar los conflictos éticos que plantean. El documento dedica una atención especial al proceso de DACp, incluyendo la DACp en situaciones especiales (malformaciones graves del sistema nervioso incompatibles con la vida y niños en cuidados paliativos). Este artículo es un resumen del documento completo, que está disponible a través de la ONT y la AEP4.
Método de trabajoSe constituyó un grupo de expertos designados por la ONT y la AEP. No se contó con financiación externa y los participantes declararon no tener conflictos de intereses. La ONT coordinó al grupo, organizó en su sede las reuniones presenciales y facilitó una plataforma común de trabajo.
Las recomendaciones se han sustentado en las evidencias científicas disponibles, en documentos emitidos por organismos internacionales y en el consenso entre los expertos, que han considerado la realidad social y la normativa vigente en España. Los aspectos éticos y legales han sido revisados y debatidos de forma especial, con la colaboración del grupo de expertos en bioética de la ONT. Antes de su aprobación, el documento se ha sometido a un proceso de consulta pública con profesionales de diversas sociedades científicas. La versión final del documento ha sido adoptada institucionalmente por la Comisión de Trasplantes del Consejo Interterritorial del Sistema Nacional de Salud y por la Junta Directiva de la AEP.
Fundamentos éticos de la donación pediátricaLa donación pediátrica forma parte de los cuidados de calidad al final de la vida, y en ese sentido se han emitido recomendaciones para considerarla, tanto ante la evolución a muerte encefálica (ME) como después de haber acordado la adecuación de las medidas terapéuticas (AMT), situación en la que se plantea la opción de donar tras el diagnóstico de muerte por criterios circulatorios y respiratorios (DACp), según establece el Real Decreto 1723/20125,6.
La donación pediátrica supone un proceso de toma de decisiones compartidas con la familia (cuidados centrados en la familia), siendo los padres quienes, de acuerdo con la información recibida y sus valores morales y creencias, otorguen el consentimiento para que su hijo sea donante, considerando que es algo bueno para su hijo y para ellos mismos.
En nuestro país, los padres o tutores son los únicos autorizados a decidir que un menor de 18años sea donante, si bien éticamente se deberían aplicar tres estándares: a)«no hacer daño» al niño; b)el «juicio por representación», respondiendo a la pregunta «si tuviera el desarrollo suficiente, ¿qué hubiera deseado nuestro hijo?», y c)«el mejor interés del niño», que supone responder a la pregunta «¿queremos lo que sería mejor para nuestro hijo?».
La donación puede beneficiar a la familia, al brindarle una opción que conferiría cierto sentido a la pérdida de su hijo, que dejaría un legado de vida para otras personas y que, al constituir un acto altruista, ayudaría a contrarrestar la tragedia de la muerte prematura de un hijo.
Si los padres consideran la donación de órganos o tejidos una opción acorde con sus valores y así lo manifiestan, el equipo médico y el coordinador de trasplante (CT) deberán orientar en ese sentido la asistencia, explicando de forma sencilla, clara y compasiva los detalles del proceso.
Desde el punto de vista ético, la transición entre la AMT y el consentimiento para la donación puede ser compleja y conflictiva, al prolongar los cuidados al final de la vida para posibilitar la donación. Los profesionales implicados contactarán precozmente con el CT y dejarán claro a la familia que los procesos de AMT y donación se llevan a cabo de forma independiente y que los cuidados al final de la vida se mantendrán en todo momento, incluso cuando no se acepte la donación.
Evaluación del posible donanteConsiste en una valoración clínica completa que, por un lado, descartará enfermedades potencialmente transmisibles del donante al receptor (en especial neoplásicas e infecciosas) y, por otro, valorará los órganos potencialmente trasplantables desde un punto de vista morfológico y funcional, teniendo en cuenta que la no idoneidad de alguno no descarta la viabilidad de otro.
Los detalles de esta evaluación (historia clínica completa, exploración física minuciosa y estudios complementarios), incluyendo una adenda en relación con la infección por coronavirus, se detallan en el documento completo4 y se resumen en la tabla 1.
Procedimiento de evaluación de un posible donante de órganos y tejidos
| Historia clínica completa | Antecedentes personales: enfermedades crónicas, infecciones previas, transfusiones, historia vacunal, ambiente epidemiológico de riesgo, contacto con animales, viajes a zonas endémicasAntecedentes familiaresEnfermedad actual: hipotensión arterial, fármacos administrados, tiempo de parada cardiorrespiratoria y reanimación cardiopulmonar |
| Exploración clínica | Completa, incluyendo antropometría (talla, peso y perímetros abdominal y torácico) |
| Estudio de compatibilidad | Grupo sanguíneo y estudio de antígenos de histocompatibilidad (HLA) |
| Análisis de sangre | Hemograma, coagulación, perfiles renal, hepático y pancreático, gasometría arterial |
| Serologías | Virus de la inmunodeficiencia humana (VIH). Virus de la hepatitis B, C y D. Virus humano linfotrófico de célulasT tiposI yII. Citomegalovirus. Virus de Epstein-Barr (VEB)Sífilis. ToxoplasmaEn casos concretos: Tripanosoma cruzi e infecciones geográficamente restringidas |
| Microbiología | Hemocultivo, urocultivo y secreciones traqueales |
| Estudio cardiológico | Electrocardiograma, ecocardiograma |
| Estudios de imagen | Radiografía de tórax, ecografía abdominopélvica, valorar tomografía computarizada abdominal/torácica |
| Fibrobroncoscopia | Valorar en posibles donantes pulmonares |
El pediatra responsable, una vez recogida la información relevante, informará al CT, quien decidirá qué órganos y tejidos son aptos para el trasplante.
¿Cuáles son las contraindicaciones absolutas para la donación?Actualmente son muy pocas, e incluyen: serología positiva para virus de la inmunodeficiencia humana (VIH), virus linfotróficoT humano (HTLV) del adulto tiposI yII, infección sistémica activa y no tratada como causa de la muerte, enfermedades causadas por priones, hidatidosis diseminada o antecedentes recientes de resección quística, enfermedades hematológicas de causa desconocida (p.ej., anemia aplásica), colagenosis y vasculitis, neoplasias hematológicas y otras con capacidad metastatizante, y algunas neoplasias del sistema nervioso central (SNC). Siempre será el CT quien establezca la existencia de una contraindicación a la donación.
¿Existen contraindicaciones específicas pediátricas?La edad gestacional menor de 34semanas y el peso al nacimiento inferior a 2kg limitan la validez de los órganos (por inmadurez y falta de receptores), aunque se valorará la donación de válvulas cardíacas. En enfermedades hereditarias, cromosomopatías, errores congénitos del metabolismo y malformaciones congénitas, el CT realizará una evaluación individualizada.
Diagnóstico de muerte encefálica en neonatos y niñosEl diagnóstico de ME es un requisito esencial para poder realizar la donación en la edad pediátrica, por lo que en España está detallado en un Real Decreto (1723/2012)6. Además, en nuestro país y en otros se han elaborado diversas guías de referencia en la materia7. El documento de la ONT-AEP explica de forma detallada la determinación de la ME en los niños4, señalándose aquí los aspectos más relevantes.
- a)
Condiciones diagnósticas. Coma de etiología conocida, irreversible, con evidencia clínica o por imagen de lesiones destructivas del SNC. Deben excluirse las causas reversibles de coma y apnea, en especial en relación con fármacos depresores del SNC.
- b)
Exploración clínica neurológica. Debe realizarse de forma sistemática y rigurosa, asegurando los prerrequisitos indicados en la tabla 2. Los hallazgos fundamentales incluyen coma arreactivo, ausencia de reflejos troncoencefálicos y ausencia de respuesta en los test de atropina y apnea.
Tabla 2.Prerrequisitos para la evaluación neurológica en niños con sospecha de muerte encefálica
Estabilidad hemodinámica y metabólica Oxigenación y ventilación adecuadas Temperatura corporal: >35°C en menores de 2años, >32°C en mayores Transcurridas más de 24h desde el momento del daño neurológico Ausencia de bloqueantes neuromusculares Tiempo suficiente para la eliminación de los fármacos depresores del SNC Que exista evidencia de la causa de la muerte - c)
Período de observación. Debe valorarse teniendo en cuenta el tipo y la gravedad de la lesión causante y las pruebas realizadas (tabla 3).
Tabla 3.Periodos de observación para el diagnóstico de muerte encefálica en niños según el Real Decreto 1723/2012
Diagnóstico únicamente clínico Diagnóstico clínico y una prueba instrumentala RN pretérmino (<37 semanas) 48 h El periodo de observación podrá acortarse a criterio médico, de acuerdo con las pruebas instrumentales de soporte diagnóstico realizadas, y podrá omitirse si se realiza una prueba diagnóstica que muestre, de forma inequívoca, la ausencia de flujo sanguíneo cerebral NEONATO (desde la 37 semana hasta los 30días de edad) 24 h NIÑO (de más de 30días hasta los 24meses de edad) 12 h NIÑO de más de 2 años con lesión destructiva 6 h Los períodos de observación reseñados pueden acortarse o incluso omitirse a criterio médico, de acuerdo con las pruebas instrumentales de soporte diagnóstico realizadas de forma equiparable al adulto NIÑO de más de 2años con lesión anóxica 24 h Si se sospecha o existe uso de fármacos o sustancias depresoras del SNC, el período de observación debe prolongarse según criterio médico.
- d)
Pruebas instrumentales en la ME. Incluyen pruebas dirigidas a la evaluación de la función neuronal (electroencefalograma y potenciales evocados) y a la determinación de flujo sanguíneo cerebral (arteriografía, angiografía por sustracción digital, angiogammagrafía, Doppler transcraneal, angioTC cerebral multicorte y angiorresonancia magnética). La utilización de una o varias de estas pruebas es imprescindible cuando la exploración neurológica no sea concluyente o se quiera acortar el periodo de observación. Cada una de ellas tiene alguna limitación, en especial en los niños pequeños, por lo que se recomienda la indicación individualizada y, si es posible, combinar dos o más pruebas.
Los cuidados de los niños donantes de órganos o tejidos incluyen acciones que pretenden mantener la perfusión de los órganos para asegurar su viabilidad y su funcionamiento tras el trasplante. Para ello, los pacientes deben ser atendidos en una unidad de cuidados intensivos pediátricos (UCIP) o neonatal (UCIN), puesto que estas unidades cuentan con los profesionales y medios técnicos adecuados.
Durante el proceso de ME se producen alteraciones fisiopatológicas que pueden alterar la perfusión y la función orgánica, que deben ser conocidas, detectadas y tratadas. Las más importantes son la «tormenta catecolaminérgica», la vasoplejía, la hipotensión, la diabetes insípida, las arritmias, la liberación de mediadores inflamatorios, las anomalías hidroelectrolíticas y del equilibrio ácido-base y la hipotermia. El soporte respiratorio es fundamental para mantener la oxigenación y la ventilación, evitando el daño pulmonar inducido por la ventilación mecánica. Además, deben tratarse las alteraciones hematológicas (anemia y coagulopatía), renales y electrolíticas, en especial las relacionadas con la diabetes insípida neurogénica. La prevención y el tratamiento de las infecciones son esenciales para evitar su transmisión al receptor.
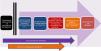
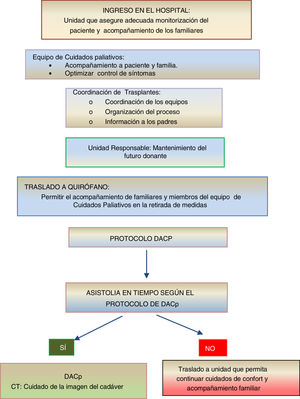
Donación en asistolia controlada pediátricaLa reducida potencialidad de donantes pediátricos ha impulsado las alternativas para incrementar la posibilidad de trasplante en niños, como órganos reducidos, bipartición o donación de vivo, entre otros. En este contexto, la DACp entendida como la que tiene lugar a partir de personas fallecidas tras una parada cardiorrespiratoria (PCR) esperada, tras un proceso de AMT y retirada de los tratamientos de soporte vital (RMSV) (categoríaIII de Maastrich)3,4,8, tiene una especial importancia (fig. 1). Las diferencias entre la DACp y la donación tras ME se resumen en la tabla 4.
Fases del proceso de donación en asistolia controlada pediátrica (modificada de Thuong et al.8).
Donación en asistolia controlada vs. muerte encefálica
| Donación en asistolia controlada | Donación en muerte encefálica | |
|---|---|---|
| Diagnóstico de la muerte | Criterios circulatorios | Criterios neurológicos |
| ¿Quién realiza el diagnóstico de muerte? | Un médico independiente de los profesionales a cargo de la donación y el trasplante | Tres médicos independientes de los profesionales a cargo de la donación y el trasplante |
| ¿Cuándo se diagnostica la muerte? | Tras 5 min de parada cardiorrespiratoria, una vez retiradas la medidas de soporte vital | Cuando se concluye el protocolo diagnóstico establecido |
| ¿Cuándo se realiza la entrevista familiar? | Antes del diagnóstico de muerte | En general, después del diagnóstico de muerte encefálica |
| Tiempo de isquemia caliente | Existente. Puede comprometer la viabilidad de los órganos | Inexistente |
| Efectividad de la donación | Menor número de órganos y dificultad para predecir si la asistolia ocurrirá dentro del tiempo límite establecido | A priori, el número de órganos a extraer es mayor |
Se consideran potenciales donantes en asistolia controlada los niños en los que el equipo médico y los padres hayan acordado la AMT, no presenten contraindicaciones y en los que se espere que tras la RMSV se produzca la PCR en un tiempo compatible con la donación. La patología que motiva la AMT suele ser neurológica, con un pronóstico funcional catastrófico pero sin previsión de evolución a ME o cualquier otra en la que el tratamiento con intención curativa haya resultado ineficaz y el pronóstico de vida sea infausto. Una vez acordada la AMT, el equipo responsable ha de notificar de forma precoz el caso al CT, para facilitar la valoración del paciente y la entrevista con la familia.
¿Quién debe realizar la entrevista familiar?Se recomienda que lo haga el CT junto con el pediatra responsable. Ambos explorarán, de forma progresiva y respetuosa, si la donación de órganos y tejidos es coherente con los valores del niño y su familia. En ese caso se informará de la necesidad de trasladar al paciente al quirófano para la RMSV, del modo en que podrán despedirse los familiares, de la posibilidad de que, si el niño no falleciera en un tiempo compatible con el protocolo de DACp, la extracción de los órganos no podría realizarse y el paciente deberá volver a la UCIP (u otra unidad hospitalaria) para los cuidados al final de la vida, de la posibilidad de donación específica de órganos o tejidos, y en algunos casos, de la necesidad de medidas ante mortem y sus implicaciones.
¿Dónde y cómo debe realizarse la RMSV?Tras la decisión de AMT, la información a la familia y la obtención del consentimiento informado, la RMSV (según el protocolo del centro y con la aprobación del comité de ética asistencial) se suele realizar en el quirófano, para acortar el tiempo de isquemia. Se recomienda que sea el equipo pediátrico y el anestesiólogo quienes la lleven a cabo, asegurando la analgesia y la sedación y permitiendo la presencia de los padres. El equipo quirúrgico debe estar preparado y a la espera de la indicación del CT para iniciar la cirugía.
En el caso de que tras la RMSV el fallecimiento no se produzca en un tiempo compatible con la DACp6, se continuarán los cuidados paliativos hasta el final de la vida en el lugar decidido (UCIP, UCIN o habitación de cuidados paliativos), recordando que el paciente aún podría ser donante de tejidos tras su fallecimiento.
¿Cómo se diagnostica la muerte por criterios circulatorios y respiratorios?Según lo establecido en el Real Decreto 1723/20126, el diagnóstico de muerte por criterios circulatorios y respiratorios se basa en la constatación inequívoca de ausencia de circulación y respiración espontáneas durante un período no inferior a 5min. La demostración de la ausencia de circulación se hará mediante al menos uno de los siguientes hallazgos: asistolia en un trazado electrocardiográfico continuo, ausencia de flujo sanguíneo en la monitorización invasiva de la presión arterial o ausencia de flujo aórtico en un ecocardiograma. Será el pediatra responsable del paciente (y ajeno al proceso de donación) quien certifique el fallecimiento del niño.
En la situación especial de los niños que reciban soporte con un sistema de oxigenación y circulación extracorpórea (ECMO) que llegue a considerarse fútil, la donación podrá considerarse tras decidir suspender dicho soporte, que derivará en el cese de las funciones circulatoria y respiratoria.
¿Qué son las medidas ante mortem y qué implicaciones tienen?Son las actuaciones que se realizan antes del fallecimiento y que pretenden facilitar la DACp, incluyendo el traslado al quirófano, la administración de fármacos y determinadas técnicas invasivas (p.ej., canalización de vías centrales) para mejorar la viabilidad de los órganos. Para realizarlas es necesario recabar un consentimiento informado específico, explicando a los padres en qué consisten, qué riesgos tienen y que su propósito es mejorar la viabilidad de los órganos para el trasplante.
¿Cuáles son las técnicas para la extracción de órganos en DACp?La habitual es la extracción con la máxima celeridad posible («súper rápida») de los órganos, aunque cada vez se utilizan más los procedimientos de perfusión regional normotérmica (PRN), basada en la utilización de dispositivos de ECMO, que permiten una mejor preservación in situ de los órganos con sangre oxigenada. La PRN regenera tejidos dañados por la isquemia, permitiendo la evaluación funcional de los órganos previa a la extracción, y convierte una extracción urgente en un procedimiento pseudoelectivo similar al de la donación en ME.
¿Qué son los tiempos de isquemia?3,4El tiempo de isquemia «caliente total» es el que transcurre desde la RMSV hasta el inicio de la preservación de órganos in situ (PRN) o la extracción del órgano. El tiempo de isquemia «caliente verdadera o funcional» es el que transcurre desde el comienzo de la hipotensión significativa tras la RMSV hasta el inicio de la preservación de órganos in situ o la extracción. El tiempo de «preservación in situ» es el que transcurre desde el inicio de la PRN hasta el inicio de la extracción. El tiempo de «isquemia fría» es el que transcurre desde el inicio de la perfusión fría del órgano hasta la cirugía del trasplante.
En el adulto se acepta un máximo de 30min de isquemia caliente funcional para el hígado y de 60min para riñones y pulmones. Todavía no se dispone de datos concluyentes sobre los tiempos máximos de isquemia en la DACp3,4.
¿Qué aspectos éticos plantea en concreto la DACp?La DACp supone una modificación de la asistencia médica estándar antes de la muerte del donante, lo que genera una serie de controversias éticas3,4. Entre ellas, destaca la validez del consentimiento por representación para autorizar tratamientos en el donante (ante mortem) que redundarán en beneficio del receptor. Para ello se considera que deben cumplirse las siguientes premisas: a)que los riesgos para el donante sean mínimos y similares a los que se exponen otros niños tratados con intención curativa; b)que los padres sean informados y tengan tiempo suficiente para asimilar el procedimiento y espacio para plantear dudas; c)que se realice un consentimiento específico para las medidas ante mortem precisas, y d)que los padres asuman la donación como una manifestación de que su hijo (caso de haber podido expresarse) y ellos mismos desearían que los órganos fueran trasplantados.
En cuanto a las medidas post mortem (antes de la extracción de los órganos), la PRN debe aplicarse eliminando el riesgo potencial de restablecer la circulación cerebral, lo que invalidaría el diagnóstico de muerte. Para evitarlo, se bloquea la aorta abdominal con un balón o se pinza quirúrgicamente.
Otra controversia tiene que ver con los conflictos de valores que pueden plantearse los profesionales implicados en los cuidados del posible donante, ya que en el caso de la DACp el niño se somete, estando ya en régimen de cuidados paliativos pediátricos (CPP), a técnicas que no le proporcionarán beneficio clínico alguno. En este sentido se recomienda explicar claramente las fases del proceso de DACp y los roles de cada miembro del equipo, tanto a los padres como a los profesionales.
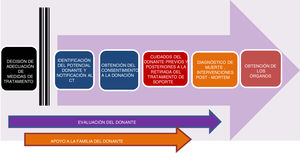
Donación en situaciones especialesEl documento de la ONT-AEP incluye un apartado novedoso acerca de la donación en dos situaciones especiales. Por un lado, los neonatos con malformaciones del tubo neural incompatibles con la vida, en los que los CPP se inician con el diagnóstico prenatal y se continúan con planes de asistencia al parto, soporte emocional familiar, toma de decisiones compartida durante la vida del niño y el duelo. Dichos CPP perinatales deben considerar la donación de órganos y tejidos, activando con el CT el proceso de DACp, teniendo en cuenta su complejidad y las dificultades técnicas (fig. 2).
Proceso de donación de órganos y tejidos en neonatos con anencefalia4.
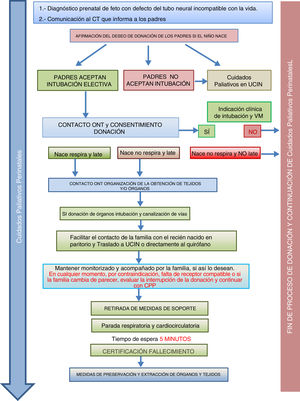
Por otro lado, la donación en niños en CPP domiciliarios supone también un aspecto novedoso, delicado y controvertido. Si así lo expresan en su plan de cuidados y lo reiteran a lo largo de la enfermedad, los padres o tutores y el propio niño (si es capaz intelectual y emocionalmente) pueden optar por la donación (si no hay contraindicación). En ese caso, el acuerdo de AMT será siempre previo y exclusivo entre el paciente, sus padres y el pediatra responsable. La evaluación técnica de la idoneidad del candidato para la donación de órganos y tejidos será competencia del CT y será posterior e independiente a la decisión de AMT. Si la evaluación del CT fuera favorable y los padres (y si es posible, el menor) reiteran el deseo de donación, el niño será trasladado al hospital para el procedimiento de donación, de modo similar a un paciente ingresado. En todos los casos se asegurarán el soporte psicológico y espiritual del paciente y su familia, según sus preferencias y los CPP al final de la vida (fig. 3).
Resumen del proceso de DACp en niños en cuidados paliativos domiciliarios4,5.
Considerar sistemáticamente la posibilidad de la donación en niños y neonatos cuando su fallecimiento se produce en condiciones compatibles es un estándar ético y debería considerarse un estándar profesional. Esta práctica no solo permite aumentar la disponibilidad de órganos para trasplante, sino que permite un cuidado integral centrado en el propio paciente y en su familia.
Al grupo de expertos de Bioética de la ONT: Diego Gracia Guillén, Alicia Pérez Blanco, Teresa Aldabó Pallas, Josep María Busquets Font, Sebastián Iribarren Diarasarri, José Luis López del Moral Echevarría, Fernando Martínez Soba, Montserrat Nieto Moro, José Miguel Pérez Villares, José Ignacio Sánchez Miret, José Antonio Seoane Rodríguez, Alejandro Toledo Noguera.
Joan Balcells Ramírez, Rebeca Bajo Rodilla, Dorotea Blanco Bravo, Carmen Camarena Grande, Isabel Caro Portela, Sonia Caserío Carbonero, Beatriz Domínguez-Gil González, Raquel Escrig Fernández, Belén Estebánez Montiel, Juan Galán Torres, Fernando Gómez Sáez, Antonio Gordillo Brenes, José Luis López del Moral Echevarría, Álvaro Navarro Mingorance, Montserrat Nieto Moro, Alicia Pérez Blanco, Ruth Pérez Montejano, Teresa Pont Castellana, Antonio Rodríguez Núñez y Cristina Vidal Tobar.