Introducción
La pérdida de bienestar fetal perinatal es la situación que con mayor frecuencia condiciona la necesidad de reanimación cardiopulmonar del recién nacido en el momento del parto. Se estima que un 10 % de los recién nacidos van a requerir algún tipo de reanimación al nacimiento, siendo este porcentaje mucho más elevado en los recién nacidos más inmaduros. La mayoría iniciarán la respiración tras sencillas maniobras de aspiración de la vía aérea, secado y estimulación táctil y sólo unos pocos precisarán ventilación con bolsa y mascarilla, intubación endotraqueal o administración de fármacos. En un estudio llevado a cabo sobre 100.000 recién nacidos con peso superior a 2.500 g, 10 de cada 1.000 necesitaron ventilación (1 %). De éstos, 8 respondieron tras ventilación con bolsa y mascarilla facial y 2 precisaron intubación endotraqueal 1. La frecuencia en la intubación puede variar de unos centros a otros en función de sus propias normas. La necesidad de masaje cardíaco y/o adrenalina es menos frecuente, estimándose en un 0,12 % 2.
No siempre es posible predecir si un recién nacido necesitará o no reanimación. La recogida de información por el pediatra que asiste al parto, sobre los factores de riesgo durante el embarazo o en el curso del parto, va a permitir anticipar los problemas y organizar, preparar y coordinar el equipo, asignando funciones a cada uno de los participantes, y los recursos materiales. De estos elementos depende en buena medida la eficacia de la reanimación. En la tabla 1 se recogen las principales causas de riesgo fetal.
En nuestro país los partos domiciliarios son una excepción, si bien en determinadas circunstancias pueden producirse fuera del paritorio (vehículos, domicilio, etc.), por lo que se recomienda que los equipos de emergencias sanitarias dispongan de un material básico en el que se incluyen sondas de succión de diferentes tamaños y sistemas de aspiración, mascarillas faciales y bolsas autoinflables de tamaño adecuado a recién nacidos, toallas o sábanas, material estéril para cortar el cordón umbilical y guantes estériles. Además, el personal debe estar entrenado en las maniobras de reanimación cardiopulmonar neonatal.
En casos de embarazo de riesgo las madres deben ser trasladadas antes del parto a un centro con capacitación para afrontar todas las maniobras de reanimación cardiopulmonar y la posibilidad de proseguir la atención del niño, si fuera necesario, en una unidad de cuidados intensivos.
Cada centro que atiende partos debe planificar todo lo relacionado con la reanimación cardiopulmonar del recién nacido, incluyendo programas de docencia basados en las recomendaciones nacionales e internacionales 3-10 para el personal que se encarga de la atención del recién nacido y estrategias de asistencia según sus necesidades y recursos.
Preparación para la reanimación en el paritorio
Recursos humanos
En todo parto debe estar presente al menos una persona entrenada en las maniobras básicas de reanimación neonatal. En los partos con bajo riesgo debe estar fácilmente localizable una persona entrenada en maniobras de reanimación cardiopulmonar completa. En los partos considerados de alto riesgo, la persona entrenada en maniobras de reanimación cardiopulmonar completa debe estar presente en el paritorio. La reanimación de un neonato gravemente deprimido precisa la participación de al menos 2 personas: una para ventilar y si es necesario intubar y otra para monitorizar y si es preciso iniciar masaje cardíaco.
Material
En la tabla 2 se expone el material imprescindible para la reanimación neonatal en la sala de partos y en el quirófano 8. El material debe ser revisado y repuesto después de cada reanimación. Además, antes de cada parto, el equipo que va a intervenir en la reanimación debe comprobar el correcto equipamiento y funcionamiento del mismo, y debe mantener el paritorio a temperatura adecuada (25 °C) con las puertas y ventanas cerradas. Antes de que nazca el niño se debe encender la fuente de calor y precalentar unas toallas o paños.
Pasos de la reanimación neonatal
Si el recién nacido es a término, tiene llanto enérgico y respiración efectiva, buen tono muscular y el líquido amniótico ha sido claro puede permanecer con la madre para recibir los cuidados de rutina (secar, evitar pérdida de calor, limpiar la vía aérea con gasas y aspirar si es necesario). Si alguno de los supuestos anteriores es negativo se procederá a la estabilización inicial.
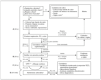
En la figura 1 se recogen los pasos que se deben seguir en la reanimación neonatal.
Figura 1. Algoritmo de la reanimación neonatal (modificado de citas 9 y 10). *Intubación neonatal. **Comprobar ventilación y administrar 02 si persiste cianosis.
1.º Estabilización inicial
Colocar al niño bajo una fuente de calor radiante, secándole suavemente con toallas calientes que serán posteriormente sustituidas por otras secas, cubriendo la mayor parte de la superficie corporal incluida la cabeza. El recién nacido debe estar en decúbito supino con la cabeza en posición neutra o con el cuello ligeramente extendido. Se evitará la hiperextensión y la flexión del cuello, ya que ambas provocan obstrucción de la vía aérea del recién nacido impidiéndole que respire adecuadamente. Para mantener la cabeza en la posición correcta puede ser útil colocar una toalla bajo los hombros, de altura no superior a 2 cm. Si el niño tiene actividad respiratoria pero la ventilación no es adecuada es probable que la vía aérea esté obstruida por secreciones (si existe meconio ver situaciones especiales). Para limpiar la vía aérea, aspirar suavemente, a intervalos no superiores a 5 s, primero la boca y después la nariz utilizando una sonda de 10 F (8 F en prematuros) sin exceder los 100 mmHg de presión negativa. En la boca la sonda de succión no debe introducirse más allá de 5 cm desde el labio.
En la mayoría de los niños la estimulación que se realiza al secarles es suficiente para inducir la respiración, no obstante, existen métodos adicionales de estimulación táctil como dar palmadas suaves en la planta de los pies o frotar la espalda del niño con una compresa templada en sentido caudo-craneal, que pueden ser efectivos. No se deben utilizar métodos más agresivos de estimulación.
2.º Valoración
La estabilización inicial no debe consumir más que unos pocos segundos. El paso siguiente es la valoración del recién nacido, que debe hacerse lo antes posible y junto con los primeros pasos de estabilización, sobre la base de 3 parámetros: respiración, frecuencia cardíaca y color. No se debe retrasar el inicio de estas maniobras en espera de obtener el test de Apgar al minuto de vida.
a)Respiración: el llanto del niño es la confirmación del inicio de una adecuada ventilación. Si no está presente, la respiración debe ser evaluada observando la frecuencia, la profundidad y simetría de los movimientos respiratorios o la existencia de patrones respiratorios anómalos como respiración en boqueadas (gasping) o quejido.
b)Frecuencia cardíaca: puede ser evaluada auscultando el latido cardíaco con estetoscopio (que es la maniobra más fiable), tomando el pulso en la base del cordón umbilical o en las arterias braquial o femoral.
c)Color: debe observarse si el niño tiene color sonrosado, está cianótico o pálido. La cianosis periférica es habitual y no significa en sí misma hipoxemia.
3.º Administración de oxígeno
Si tras la estabilización inicial existe cianosis central en un recién nacido que está respirando y cuya frecuencia cardíaca es superior a 100 lat./min se debe considerar la administración de oxígeno en forma de flujo libre.
En la actualidad la controversia de reanimación con aire u oxígeno 100 % no está resuelta, y en las recomendaciones internacionales se mantiene el uso de oxígeno al 100 % 9,10. Sin embargo, el oxígeno a altas concentraciones produce la liberación de radicales libres de oxígeno con acción citotóxica sobre diferentes órganos 11. Por otra parte, diversos estudios en humanos y en experimentación animal han encontrado que el aire es tan efectivo como el oxígeno en la reanimación neonatal 12-14, aunque existen resultados discordantes y problemas metodológicos en algunos estudios, lo que impide que en el momento actual exista un consenso universalmente aceptado. Por ello, aunque la recomendación internacional es administrar oxígeno al 100 %, también es razonable empezar por concentraciones mínimas de oxígeno e ir aumentando la concentración de oxígeno si la respuesta no es adecuada.
Considerando todo lo anterior es recomendable incorporar al paritorio un mezclador aire/oxígeno (o 2 caudalímetros uno para el oxígeno y otro para el aire conectados a un tubo por un sistema en Y) que permita administrar la fracción inspiratoria de oxígeno (FiO2) adecuada y un pulsioxímetro que permita monitorizar la saturación de oxígeno (SaO2) (objetivo en recién nacido a término 93-97 %) y en el prematuro (85-92 %). Sin embargo, hay que tener en cuenta que la acidosis reduce la afinidad de la hemoglobina por el oxígeno y la SaO2 puede ser baja a pesar de una adecuada presión parcial arterial de oxígeno (PaO2) y que un recién nacido sano puede tardar más de 10 min en alcanzar una SaO2 > 95 % preductal (mano derecha) y cerca de una hora en alcanzar la misma saturación posductal.
4.º Ventilación con presión positiva
El objetivo primario en el manejo del recién nacido apneico o bradicárdico en sala de partos es establecer una ventilación efectiva. Con las primeras respiraciones tanto espontáneas como asistidas se crea la capacidad residual funcional. En el momento actual no se conocen los parámetros óptimos de ventilación (pico de presión, tiempo inspiratorio y frecuencia) que permiten establecer una adecuada capacidad residual funcional.
Mascarilla y bolsa autoinflable
Indicaciones
Se iniciará la ventilación en presencia de apnea o respiración en boqueadas (gasping) o si la frecuencia cardíaca es inferior a 100 lat./min a pesar de que se haya iniciado la respiración.
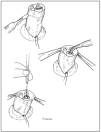
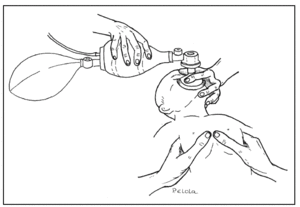
Técnica (fig. 2)
Figura 2. Masaje cardíaco y ventilación con bolsa.
Vía aérea libre (aspirar secreciones si existe obstrucción).
Colocar al recién nacido en decúbito supino con la cabeza en posición neutra o en discreta extensión evitando la hiperextensión. Puede colocarse bajo los hombros una toalla de no más de 2 cm de alto para mantener la cabeza en la posición adecuada.
Elegir la mascarilla facial: ésta debe ser del tamaño adecuado al recién nacido, no debe apoyarse sobre los ojos ni sobrepasar el mentón y debe permitir ejercer un sellado efectivo de la boca y la nariz. Las mascarillas pueden ser redondas o triangulares.
Elegir el dispositivo para administrar presión positiva: puede usarse tanto la bolsa autoinflable (con válvula de seguridad, opcional válvula de presión positiva al final de la espiración [PEEP]), de manejo más fácil, como la bolsa de anestesia o un dispositivo mecánico con tubo en T. Este último permite prefijar la PEEP y el pico de presión. Es de manejo fácil, si bien el uso de tiempos de insuflación y frecuencias adecuados requiere entrenamiento.
Técnica: en ocasiones las primeras insuflaciones deben hacerse con una presión más alta (≥ 30-40 cmH2O) prolongando unos segundos el tiempo de insuflación. Después continuar a un ritmo de 30 a 60 resp./min (30 resp./min si se realizan masaje y ventilaciones simultáneamente). Debe valorarse la eficacia de la ventilación comprobando el aumento de la frecuencia cardíaca que es el mejor indicador de que la ventilación es adecuada, el desplazamiento de la pared torácica y auscultando la entrada de aire en el pulmón. Si la ventilación con bolsa y mascarilla se prolonga más de 2 min, puede ser necesaria la colocación de una sonda nasogástrica para evitar la distensión gástrica.
Uso de presión positiva continua en vía respiratoria (CPAP) o PEEP: no hay suficientes datos para apoyar o rechazar su uso durante la reanimación neonatal. Su utilidad ha sido documentada en niños prematuros. En éstos se recomienda incorporar la válvula de PEEP a la bolsa autoinflable, o ventilarles con sistemas que permitan prefijar la PEEP (Neopuff®).
Mascarilla laríngea
La mascarilla laríngea puede ser utilizada en algunas situaciones (ventilación con mascarilla facial ineficaz e imposibilidad de intubación), pero todavía existe escasa experiencia en recién nacidos para recomendarla de primera elección.
5.º Intubación endotraqueal
Indicaciones
Si la ventilación con bolsa y mascarilla es ineficaz, evidenciada por la ausencia de movimientos torácicos, a pesar de estar realizando la maniobra correctamente, y/o por el continuo descenso de la frecuencia cardíaca.
Necesidad de administrar masaje cardíaco.
Si se prevé una ventilación prolongada con bolsa y mascarilla facial.
Si se requiere aspiración traqueal (ver situaciones especiales).
En casos de hernia diafragmática, el recién nacido debe ser intubado inmediatamente evitando así la entrada de aire en el intestino lo cual compromete la función pulmonar.
Prematuros (ver situaciones especiales).
Material
Laringoscopio (con pilas de repuesto).
Pala de laringoscopio, preferiblemente recta: N.º 0 (prematuros), N.º 1 (niños a término).
Tubo endotraqueal: en la tabla 3 se recoge el calibre más adecuado del tubo según el peso del recién nacido, sin bien, es aconsejable disponer de tubos de calibre 0,5 mm mayor y más pequeño del deseado.
Técnica
El paciente se coloca en decúbito supino en posición de olfateo con ligera extensión de la cabeza. Introducir el laringoscopio por la derecha desplazando la lengua hacia la izquierda. Avanzar la hoja del laringoscopio hasta situar la punta en la valécula epiglótica o hasta deprimir calzar la epiglotis. En ocasiones una ligera presión externa sobre la laringe con el quinto dedo de la mano izquierda o efectuada por un ayudante puede facilitar la visualización de las cuerdas vocales. Introducir el tubo endotraqueal con la mano derecha y retirar el laringoscopio con precaución de no desplazar el tubo. Posteriormente fijar el tubo y conectarlo al sistema de ventilación.
Para minimizar la hipoxemia durante la intubación es necesario ventilar con bolsa y mascarilla en las siguientes situaciones: antes de iniciar la intubación, en caso de fracaso de la intubación o, si la frecuencia cardíaca desciende por debajo de 100 lat./min durante la maniobra de intubación, la cual debe suspenderse. Cada intento de intubación no debe durar más de 20 s.
Es importante asegurarse de que la colocación del tubo es la adecuada, observando los movimientos torácicos, auscultando la entrada de aire en ambas axilas y sobre el estómago y/o mirando la aparición de vaho en el tubo durante la exhalación. La detección del CO2 exhalado es útil para comprobar la correcta posición del tubo endotraqueal. Si no se detecta CO2 se debe comprobar la posición del tubo mediante laringoscopia directa.
6.º Masaje cardíaco
La asfixia produce hipoxia tisular, vasoconstricción periférica, acidosis, disminución de la contractilidad del miocardio, bradicardia y parada cardíaca. La adecuada ventilación y oxigenación previene en la mayor parte de los casos esta situación.
Indicaciones
Iniciar masaje cardíaco si después de 30 s de ventilar al niño con presión positiva:
La frecuencia cardíaca es inferior a 60 lat./min.
Técnica (fig. 2)
La mejor técnica consiste en colocar los pulgares en el tercio inferior del esternón, justo por debajo de la línea media intermamilar, y el resto de los dedos abrazando el tórax. El masaje cardíaco también se puede efectuar comprimiendo el tercio inferior del esternón con los dedos medio y anular.
Cada compresión debe alcanzar una profundidad de un tercio del tórax. Debe ser suave y durar al menos la mitad del ciclo compresión/relajación. Los dedos no deben separarse del esternón durante la fase de relajación pero deben permitir que la pared costal vuelva a su posición inicial.
El ritmo de compresión/ventilación debe ser 3/1. Tres compresiones seguidas de una ventilación. Para obtener el ritmo de 90 compresiones y 30 resp./min se deben realizar las 3 compresiones en 1,5 s. Dejando 0,5 s para la ventilación.
El pulso debe ser comprobado cada 30 s, mientras dure la reanimación. El masaje debe mantenerse hasta que la frecuencia cardíaca del recién nacido sea mayor de 60 lat./min.
7.º Administración de fármacos y fluidos
El uso de fármacos para reanimación neonatal es necesario en muy pocas ocasiones en la sala de partos.
Adrenalina
Indicaciones
Debe ser administrada en casos de asistolia o si la frecuencia cardíaca es inferior a 60 lat./min a pesar de ventilación adecuada con presión positiva y masaje cardíaco durante al menos 30 s.
Dosis
Por vía venosa: 0,01 a 0,03 mg/kg de peso (0,1-0,3 ml/kg en una solución 1:10.000).
Por vía endotraqueal: superior a 0,03 mg/kg (hasta 0,1 mg/kg) 9,10. La seguridad de estas dosis más altas no ha sido evaluada.
La dosis de adrenalina puede repetirse cada 3-5 min.
Vías de administración
La vía de elección es la vía venosa (vena umbilical) 9,10.
En aquellos casos en que el niño esté intubado y no se haya canalizado la vena umbilical se puede administrar por vía endotraqueal. Se consigue una mejor distribución del fármaco en la vía aérea si la dosis correspondiente se diluye en solución salina fisiológica en una proporción 1:1 y siempre que el pulmón este completamente reexpandido.
Las venas periféricas de la mano o del antebrazo así como la vía intraósea son alternativas secundarias.
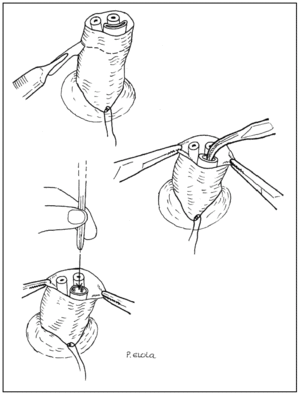
Técnica de canalización de vena umbilical: seccionar transversalmente el cordón umbilical a 1-2 cm de la piel. Introducir en la vena umbilical un catéter, de 3,5 F en niño pretérmino y de 5 F en niños a término, hasta que refluya sangre (fig. 3), momento en el que se administrará la adrenalina y a continuación 2 ml de solución salina de lavado.
Figura 3. Técnica de canalización umbilical.
Bicarbonato sódico
Su utilización en reanimación neonatal sigue siendo motivo de controversia. Algunos autores recomiendan su uso si fracasan todas las medidas anteriores, otros sólo si la acidosis metabólica está avalada por el pH (pH < 7,20). La dosis recomendada es de 1-2 mEq/kg (de una solución en agua bidestilada que lleve 0,5 mEq/ml de bicarbonato) administrada en 2-3 min. El bicarbonato sódico es una solución hiperosmolar y por tanto en prematuros de menos de 32 semanas de gestación no se debe usar salvo en situaciones excepcionales y debe ser administrado muy lentamente dado el mayor riesgo de hemorragia intracraneal.
Naloxona
Indicaciones
La naloxona no se recomienda como parte inicial de la reanimación en paritorio del recién nacido con depresión respiratoria. Antes de administrar naloxona se debe recuperar la frecuencia cardíaca y el color con la ventilación. No se debe administrar naloxona a un hijo de madre adicta a opiáceos ya que puede precipitar un cuadro de abstinencia grave.
Vía de administración
Las vías de elección son la intravenosa y la intramuscular 9,10.
Dosis
La dosis recomendada es de 0,1 mg/kg. Posteriormente el niño debe ser vigilado, repitiéndose la dosis de naloxona cada 2-3 min si reaparecen signos de depresión respiratoria.
Expansores de volumen
Indicaciones
Están indicados sólo si se sospecha una hipovolemia significativa, en caso de hemorragia aguda fetal, palidez que persiste tras adecuada oxigenación o existencia de pulsos débiles con frecuencia cardíaca buena a pesar de una reanimación adecuada.
Expansor
Inicialmente se recomiendan cristaloides. El menor coste y la seguridad hacen que el suero fisiológico sea el líquido de elección. Cuando existe una pérdida de sangre importante, puede también utilizarse sangre O Rh () o cruzada con la sangre materna.
Dosis inicial
10 ml/kg en 5 a 10 min.
8.º Temperatura
Aunque algunos estudios demuestran que la hipotermia actúa como protector del cerebro tras un episodio de asfixia, por el momento no existe suficiente evidencia que permita recomendar la hipotermia de forma rutinaria en la reanimación del niño asfíctico, aunque sí se debe prevenir la hipertermia 9,10.
En los niños prematuros dado su mayor riesgo de hipotermia se deben extremar las medidas para evitar la pérdida de calor.
Situaciones especiales
Líquido amniótico meconial
Aproximadamente un 12 % de los partos tienen meconio en el líquido amniótico 7.
Aspiración intraparto: en un estudio reciente 15 se ha comprobado que en los casos de líquido teñido de meconio la aspiración de boca y nariz al coronar la cabeza no resultaba eficaz para prevenir la aspiración de meconio. Sin embargo, esta maniobra puede ser eficaz en algunos casos y no es agresiva, por lo que se puede seguir aconsejando si no es posible garantizar una reanimación posparto adecuada.
Aspiración posparto: si el recién nacido nace deprimido (respiración ausente, hipotónico o frecuencia cardíaca < 100 lat./min) inmediatamente después del nacimiento, sin secarle ni estimularle, debe comprobarse mediante laringoscopia directa si existe meconio en faringe y tráquea, en cuyo caso se intubará al niño y se aspirará. Como el meconio espeso y viscoso no puede ser aspirado adecuadamente con los catéteres de succión del calibre habitual, se aconseja conectar el tubo endotraqueal al sistema de aspiración mediante un adaptador y, mientras se realiza la aspiración, ir retirando el tubo. Si la frecuencia cardíaca se mantiene por encima de 100 lat./min la maniobra puede repetirse hasta que la aspiración sea limpia (no salga meconio de tráquea). No suelen ser necesarias más de 3-4 intubaciones. Posteriormente y si fuera necesario se reintubará al niño y se iniciará oxigenación y ventilación con presión positiva. En cualquier caso, si el recién nacido está profundamente deprimido debe valorarse cuánto tiempo se puede retrasar la ventilación con presión positiva.
Si el niño nace llorando, sin dificultad respiratoria y el meconio es escaso y acuoso la intubación y aspiración de la tráquea no están recomendadas, ya que no mejoran el pronóstico y pueden producir complicaciones.
Reanimación del neonato prematuro
Debe ser realizada siempre por personas expertas capaces de llevar a cabo todas las maniobras de reanimación. Se estima que al menos el 80 % de los recién nacidos con peso inferior a 1.500 g van a requerir reanimación. Por tanto, ante una amenaza de parto prematuro la embarazada debe ser trasladada a un centro con medios y personal adecuados.
En los últimos años se recomienda un manejo más conservador del niño prematuro. La intubación se reserva para aquellos niños en los que han fracasado otras medidas de ventilación no invasiva como mascarilla y bolsa o más deseable con mascarilla conectada a un dispositivo con tubo en T 16 (Neopuff®) o similar, que permite prefijar el pico de presión (PIP) y la PEEP. En los niños prematuros se deben evitar las excursiones torácicas excesivas desde el nacimiento. A pesar de que el nivel de PIP no se correlaciona siempre con el volumen corriente administrado, la monitorización de la PIP puede ayudar a efectuar insuflaciones adecuadas y evitar presiones excesivas. Por ello, es recomendable disponer para la reanimación de niños prematuros de sistemas manuales o automáticos que permitan monitorizar la PIP. Se recomienda fijar inicialmente una PIP de 20-25 cmH2O y modificar posteriormente aumentando o disminuyendo según la respuesta. Si no se obtiene una mejoría de la frecuencia cardíaca y/o no se aprecia expansión torácica es necesario elevar el pico de presión.
Se deben extremar las medidas que evitan la pérdida de calor. La inclusión del niño sin secar en una bolsa de polietileno, antes de colocarle bajo la fuente de calor, se está incorporando como alternativa a las medidas convencionales 17. La administración de expansores de volumen o de bicarbonato debe ser muy restrictiva ya que existe un alto riesgo de hemorragia intracraneal.
La decisión de no reanimar a un niño prematuro en razón de sus pocas semanas de gestación o de su bajo peso es un tema conflictivo, sujeto a múltiples interrogantes. Actualmente existen unos límites orientativos de amplio consenso, según los cuales las 23 semanas de edad gestacional y los 400 g de peso, salvo vitalidad extrema, serían el límite inferior por debajo del cual no se recomiendan tomar medidas de tratamiento activas 9,10. Las 26 semanas de gestación y los 700-800 g de peso sería el límite a partir del cual todo recién nacido debe recibir tratamiento activo. Entre estos límites es recomendable valorar en cada caso la opinión de los padres, la historia familiar, y si se ha decidido iniciar la reanimación valorar la respuesta y contemplar la limitación del tratamiento en una etapa posterior.
Gestaciones múltiples
Es más frecuente la necesidad de reanimación en niños procedentes de un parto múltiple, por anomalías placentarias, por compromiso del flujo sanguíneo a través del cordón umbilical o por complicaciones mecánicas durante el parto. En estos casos debe prepararse previamente un equipo de reanimación, tanto humano como de material, para cada recién nacido.
Aspectos éticos
Además de las circunstancias ya señaladas para niños prematuros, otras situaciones en las que no se aconseja la reanimación son la anencefalia, y la trisomía 13 o 18 confirmada. Si se ha iniciado la reanimación y no hay signos vitales en los 10 min siguientes también sería razonable interrumpir las maniobras de reanimación. En cualquier caso, ante la duda siempre se debe iniciar la reanimación y tomar la decisión de suspenderla cuando se disponga de pruebas complementarias.
Grupo de RCP Neonatal de la SEN
Josefa Aguayo Maldonado (Hospital Universitario Nuestra Señora de Valme, Sevilla); Elena Burón Martínez (Hospital Clínico Universitario de Valladolid); José R. Fernández Lorenzo (Hospital Clínico Universitario, Santiago de Compostela); Manuel García del Río (Hospital Materno-Infantil, Málaga); Martín Iriondo Sanz (Hospital Universitari Sant Joan de Déu-Clínic, Barcelona); Isabel Izquierdo Macián (Hospital Universitario Infantil La Fe, Valencia); Ana Martín Ancel (Hospital Universitari Sant Joan de Déu-Clínic, Barcelona); Luis Paisán Grisolía (Hospital de Donostia, San Sebastián); Enrique Salguero García (Hospital Materno-Infantil, Málaga); Marta Thió Lluch (Hospital Sant Joan de Déu-Clínic, Barcelona); Joan Vinzo Gil (Hospital Vall d'Hebron, Barcelona).
Correspondencia: Dra. E. Burón Martínez.
Hospital Clínico Universitario. Unidad de Neonatología.
Ramón y Cajal, s/n. 47005 Valladolid. España.
Correo electrónico: buronelena@terra.es
Recibido en abril de 2006. Aceptado para su publicación en junio de 2006.