El tratamiento de la tuberculosis pulmonar está bien establecido y en infecciones por microorganismos sensibles la respuesta habitualmente es rápida. Sin embargo, en ocasiones no es así y los síntomas persisten, a pesar de la idoneidad de la terapia. Una de las causas de este fracaso es la denominada respuesta paradójica al tratamiento con tuberculostáticos (RPTT), entidad frecuente en la población coinfectada con el virus de la inmunodeficiencia humana, pero cada vez más observada en pacientes inmunocompetentes1-3. Presentamos aquí el caso de un adolescente con enfermedad tuberculosa activa y mala evolución, en el que se llegó al diagnóstico de RTTP tras excluir otras posibilidades.
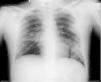
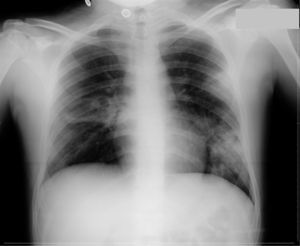
Presentamos un varón de 16 años que consulta en el servicio de urgencias por fiebre vespertina, de una semana de evolución. Había sido ingresado, tres semanas antes, con diagnóstico de tuberculosis pulmonar activa, evidenciándose en la radiografía de tórax inicial infiltrados pulmonares en el hemitórax izquierdo y caverna en hemitórax derecho (fig. 1), además de baciloscopia positiva en esputo. Se inició tratamiento con cuádruple terapia (isoniacida, rifampicina, pirazinamida y etambutol), con buena tolerancia y mejoría clínica; la fiebre desapareció y fue dado de alta en una semana. Posteriormente, había permanecido afebril en el domicilio durante otros 7 días.
Por la reaparición de la fiebre, se reingresó al paciente, donde se comprobó buena adhesión a la terapia, sensibilidad del germen (una vez obtenido el cultivo) a los 4 fármacos administrados y baciloscopia negativa tras las tres semanas de tratamiento. Se realizó además determinación del VIH, que fue negativa, cultivo de esputo para otros microorganismos que no mostró crecimiento de germen alguno y TC torácica que no evidenció otra patología concomitante diferente del proceso tuberculoso (aunque sí discreto empeoramiento de los infiltrados preexistentes).
Durante su evolución, ante la persistencia de la fiebre y la aparición de rash cutáneo (macular, en tronco, levemente pruriginoso), asociado a eosinofilia, se sospechó la posibilidad de fiebre medicamentosa, retirándose los fármacos paulatinamente, pero sin conseguir mejoría del cuadro febril, por lo que se reincorporaron posteriormente. El rash cutáneo desapareció a las 48h con tratamiento antihistamínico. Finalmente, y con la sospecha de posible respuesta paradójica al tratamiento tuberculostático (reaparición de la fiebre asociada a discreto empeoramiento de los infiltrados radiológicos), se inició tratamiento con corticoides orales (1mg/kg/día durante una semana, con descenso progresivo a lo largo de un mes); la fiebre desapareció en las siguientes 12h (2 meses desde el diagnóstico inicial) y posteriormente se mantuvo afebril en todo momento. El régimen total de tratamiento tuberculostático ha sido de 9 meses.
Se define la RPTT como el empeoramiento que se observa, tras una mejoría inicial con tuberculostáticos, de las manifestaciones clínicas y/o radiológicas de las lesiones tuberculosas preexistentes o la aparición de nuevas lesiones, o formas de expresión de la enfermedad, no existentes antes de instaurarse un tratamiento correcto y que no son atribuibles al curso normal de la enfermedad1,2.
Clásicamente, era una entidad relacionada con pacientes coinfectados por el VIH, atribuible a la recuperación inmunitaria brusca tras el inicio del tratamiento4. Sin embargo, cada vez es mayor el número de publicaciones relacionadas con pacientes inmunocompetentes1,3,5. Aunque no está clara su patogenia, se piensa que la lisis de los bacilos, secundaria a la eficacia de los fármacos antituberculosos (o al retorno de la actividad inmunológica previamente deprimida), libera antígenos bacilares que son capaces de estimular linfocitos, monocitos y macrófagos, que a su vez liberarían pirógenos endógenos y TNF, causantes de la fiebre y la formación de granulomas1.
En cuanto al intervalo que ha de transcurrir entre la aparición de la mejoría inicial y el desarrollo de la RPTT, se ha observado que el empeoramiento puede ocurrir, desde pocos días tras la instauración de la terapia6, hasta varios meses después de haberla finalizado5,7. El cuadro clínico más frecuentemente descrito en la literatura es el aumento del tamaño de las adenopatías, seguido de la exacerbación de los síntomas neurológicos, derrames pleurales o peritoneales, fiebre, e infiltrados miliares, entre otros1,3.
No existen pruebas específicas que nos confirmen nuestra sospecha, y es un diagnóstico de exclusión, al que se llega, una vez descartado: que el paciente está recibiendo adecuadamente el tratamiento (con cuatro fármacos, tal y como indican las recomendaciones actuales8); que el bacilo es sensible a los fármacos administrados; que el paciente no presenta una coinfección por el VIH u otra infección concomitante, y por último, que no se trata de una reacción adversa medicamentosa4.
Si no existe consenso en cuanto al diagnóstico, tampoco lo hay en lo que respecta al tratamiento. La RPTT puede remitir espontáneamente en un periodo variable (desde semanas a meses); sin embargo, algunos autores proponen, que ya que la patogenia es inmunológica-inflamatoria, se añada el uso de esteroides, capaces de suprimir la cascada inflamatoria y la acción del TNF9. De hecho, los esteroides se vienen utilizando en el tratamiento del RPTT neurológico desde hace años4. No está clara la indicación, pero la mayoría de los autores coinciden en administrarlos en aquellas formas extensas, con picos de fiebre elevados, disminución de peso o anorexia o síntomas persistentes y progresivos1,5,9. La pauta habitualmente utilizada consiste en dosis de 1mg/kg/día de prednisona o prednisolona oral durante 4-6 semanas1. La aplicación de otras actitudes terapéuticas, como la cirugía, dependerá de la localización y sintomatología. El tratamiento con fármacos antituberculosos no debería modificarse, ni tampoco la dosis o duración1, aunque algunos autores proponen prolongar el tiempo.
Por último, queremos destacar que, dado que el deterioro de un paciente durante el tratamiento tuberculoso, continúa siendo un reto para el infectólogo y neumólogo, creemos oportuno conocer esta entidad para poder iniciar un tratamiento temprano que acorte la sintomatología del paciente.